Современные подходы к лечению язвенной болезни желудка и двенадцатиперстной кишки
Язвенная болезнь желудка и двенадцатиперстной кишки традиционно относится к числу наиболее распространенных и широко обсуждаемых заболеваний желудочно-кишечного тракта. В последние годы появилось большое количество информации, позволившей кардинально пересмотреть проблемы этиологии, патогенеза, стандартов диагностики и лечения этой патологии. С современных позиций любая гастродуоденальная язва рассматривается как своеобразный дисбаланс между факторами агрессии, действующими на слизистую оболочку верхнего отдела желудочно-кишечного тракта, и факторами ее защиты. К факторам агрессии относится гиперсекреция соляной кислоты, о чем было известно достаточно давно. Связанная с ней гиперпродукция и гиперактивация пепсиногена, нарушение гастродуоденальной моторики, курение, прием целого ряда лекарственных препаратов, в первую очередь, нестероидных, противовоспалительных и глюкокортикостероидов и, безусловно, инфекция пилорического геликобактера, которая в настоящее время рассматривается как важнейший этиологический фактор язвенной болезни. Все эти факторы способны привести к развитию гастродуоденальной язвы в том случае, если их воздействие на слизистую оказывается сильнее факторов защиты. К важнейшим защитным факторам относятся: секреция желудочной слизи, которая располагается на поверхности слизистой оболочки; продукция гидрокарбонат-ионов и их обратная диффузия в слизистой оболочке, приводящая к нейтрализации свободных протонов, являющихся результатом диссоциации молекул соляной кислоты; регенераторный потенциал эпителиальных клеток; кровоток в слизистой оболочке желудка или двенадцатиперстной кишки и синтез цитопротекторных простагландинов.
Несколько более подробно об инфекции Helicobacter pylori. Это грамотрицательные, неспорообразующие аэрофильные бактерии своеобразной спиралевидной формы, с наличием жгутиков на одном из полюсов, для которых характерны чрезвычайно жесткие условия, обеспечивающие их оптимальный рост. Температура около 37 градусов, высокая влажность, уровень pH-среды от 4 до 6, что практически делает возможным активное размножение данного микроорганизма исключительно в слизистой оболочке желудка и двенадцатиперстной кишки. И, несмотря на то, что пути передачи – это фекально-оральный, орально-оральный – по сути, возможны только в очень узких социальных группах при тесном бытовом контакте, источником этой инфекции, безусловно, является больной человек. После открытия и описания Helicobacter pylori произошло несколько важных, может быть, даже радикальных изменений наших представлений об этиологии и патогенезе язвенной болезни. В 1983 году впервые была достаточно убедительно показана роль этого инфекта в развитии хронического гастрита. В 1994 году в Соединенных Штатах уже вышли первые национальные рекомендации по лечению язвенной болезни, направленному на подавление данной инфекции. В 1996 году появилось первое Маастрихтское соглашение с рекомендациями по диагностике и лечению инфекции Helicobacter Pylori, через 5 лет — второе и, наконец, третье Маастрихтское соглашение, которые по существу и описали современные стандарты диагностики и лечения язвенной болезни. Проводилось большое количество исследований, в ходе которых уничтожение Helicobacter Pylori сочеталось со столь выраженным снижением частоты рецидивов язвенной болезни, желудка и двенадцатиперстной кишки, которое невозможно было обеспечить поддерживающей терапии антисекреторными препаратами, проводившейся в так называемый дохеликобактерный период. Важным является и то, что в последние годы накапливаются чрезвычайно интересные данные о генетических особенностях язвенной болезни, связанных как с геномом хозяина, так и с геномом Helicobacter Pylori. В частности, описан достаточно вариабельный риск развития язвенной болезни у инфицированных в зависимости от тех или иных этнических групп. Скажем, для Японии характерна значительно более высокая частота заболевания. Описан ген, который ассоциируется с достаточно высокой частотой развития язвенной болезни двенадцатиперстной кишки. Кроме этого, описан ген, который ассоциируется с высоким риском развития атрофии слизистой желудка и кишечной метаплазией, морфологическими признаками хронического гастрита, развивающегося в ответ на инфекцию Helicobacter Pylori. Доказана связь данных генетических изменений с определенным генетическим полиморфизмом самого инфекта Helicobacter Pylori, при сочетании которых риск развития язвенной болезни, в частности дуоденальной язвы, чрезвычайно возрастает.
Всё это необходимо учитывать для диагностики и лечения язвенной болезни. Тем не менее, цели терапии язвенной болезни хорошо очерчены уже давно. Это, конечно же, устранение болевого и диспепсического синдромов, заживление в контрольные сроки язвенных дефектов, максимально возможное удлинение периода ремиссии и профилактика обострений. С современных позиций этих целей невозможно достигнуть без реализации основного принципа медикаментозной терапии язвенной болезни, принципа эрадикации, предполагающего полное уничтожение всех вегетативных и кокковых форм этой бактерии в слизистой оболочке. При этом порог эрадикации, который на сегодня рекомендуется международными стандартами, должен быть не менее 80. Что это значит? Это не значит, что схема лечения, которая используется у конкретного пациента, должна обеспечить 80% или больше эрадикации бактерии Helicobacter Pylori, это значит, что в популяции, в которой используется та или иная схема или метод лечения, пациентов с полной эрадикацией должно быть не менее 80%. Достижение эрадикации существенно снижая частоту развития рецидивов язвенной болезни, не только улучшает качество жизни пациентов, но и значимо снижает затраты, связанные с лечением язвенной болезни.
Для проведения антихеликобактерной терапии необходимо учитывать целый ряд весьма важных особенностей. Прежде всего, должна быть правильная диагностика. Далее, необходимо преодолевать резистентность Helicobacter Pylori к антибактериальным препаратам, бороться с неэффективностью схем эрадикационной терапии, которая постепенно появляется, с побочными эффектами. И, разумеется, необходимо учитывать стоимость и экономичность лечения.
Для решения этих вопросов и были разработаны международные рекомендации, регламентирующие действия клиницистов при лечении язвенной болезни. Мы уже говорили об эффективности эрадикационных схем. Безусловно, эти схемы должны быть хорошо переносимыми, достаточно простыми в использовании и экономически оправданными. Еще на совещании Маастрихт-2 в 2000 году был определен спектр показаний, при которых необходимо проводить эрадикацию (в скобках указан уровень доказательности):
- Язвенная болезнь желудка, язвенная болезнь двенадцатиперстной кишки в стадии обострении или ремиссии, включая осложненную язвенную болезнь (1);
- Хронический антральный гастрит (2);
- MALT-лимфома (2);
- Атрофический гастрит (2);
- Состояние после резекции желудка по поводу рака (3);
- Эрадикация H.pylori показана лицам, являющимся ближайшими родственниками больных раком желудка (3).
Какие особенности лечения язвенной болезни мы можем определить сегодня? Они исходят в значительной степени из рекомендаций последнего совещания, которое состоялось в марте 2005 года. В ходе третьего Маастрихтского соглашения были определены необходимые условия использования терапии первой линии. К первой линии относится так называемая тройная терапия, на основе ингибитора протонной помпы, кларитрамицина и амоксициллина. Было постулировано, что данную схему целесообразно использовать лишь в тех популяциях, где штаммы Helicobacter Pylori имеют устойчивость к кларитрамицину не более 15-20%, и к метронидазолу, если он применяется вместо амоксициллина, не более 40%, иначе данная схема оказывается неэффективной. Отдельно было сказано о терапии, которая ранее относилась к терапии второй линии, или квадротерапии. Ингибитор протонной помпы, тетрациклин, препарат висмута и метронидазол. Если ранее эта схема применялась, исключительно, как альтернативная — при неэффективности терапии первой линии, то на Маастрихт-3 было отмечено, что квадротерапия также может применяться в качестве терапии первой линии. Это связано, прежде всего, с ростом резистентности Helicobacter Pylori к антибактериальным компонентам тройной схемы терапии. Были также предложены так называемые резервные схемы, включающие такие препараты, как левофлоксацин, фурозолидон, рифампицин. Все эти схемы основаны на двойном приеме ингибитора протонной помпы с двумя антибактериальными препаратами. Часто это сочетание амоксициллина с тетрациклином, амоксициллина с фурозолидоном, левофлоксацина с фурозолидоном или рифампицином. На сегодняшний день эти схемы активно изучаются. Пока мы не располагаем достаточно убедительными данными о пороге их эффективности, но, тем не менее, эти схемы могут оказаться весьма перспективными.
Длительность лечения. То, о чем уже давно на основе своего опыта и размышления говорили клиницисты, нашло отражение в рекомендациях Маастрихт-3. Отмечено, что 14-дневная эрадикационная терапия оказывается примерно на 12% более эффективной, чем 7-дневные схемы лечения. Поэтому сегодня мы можем рекомендовать пролонгацию эрадикационной терапии хотя бы до 12-14 дней. Обращает на себя внимание, что во всех схемах в качестве краеугольного камня лечения используются ингибиторы протонной помпы. Это связано с определенными фармакодинамическими особенностями данной группы препаратов. В частности, in vitro доказана определенная, хотя и не очень выраженная собственная активность ингибиторов протонной помпы, бактерицидной в отношении Helicobacter Pylori. Она разнится среди препаратов данной группы. Значительно более важно то, что все ингибиторы протонной помпы, поднимая интрагастральный pH, создают лучшие условия для действия антибактериальных компонентов эрадикационных схем: амоксициллина, кларитрамицина, которые оказываются значительно более устойчивыми в среде с такими значениями pH и более длительно действуют. Увеличение pH от 2 до 7 единиц увеличивает период полураспада амоксициллина в 11 раз, кларитрамицина – в 200 раз. Конечно же, это повышает эффективность такой комбинации. Важно и другое, при таких значениях pH начинается активное размножение Helicobacter Pylori, а именно на делящиеся бактерии действуют антибактериальные компоненты эрадикационной схемы. И поэтому в сочетании с антибактериальными компонентами ингибиторы протонной помпы оказываются необходимыми для проведения эрадикационной терапии. Необходимы они и в последующем, поскольку они нивелируют действие другого важнейшего фактора агрессии в отношении гастродуоденальной слизистой, соляной кислоты. Снижая уровень желудочной кислотности, ингибиторы протонной помпы способствуют уменьшению действия этого повреждающего фактора на гастродуоденальную слизистую. Именно поэтому необходимо продолжать монотерапию ингибиторами протонной помпы после завершения курса эрадикационной терапии, чтобы обеспечить адекватную эпителизацию слизистой оболочки.
Возникает вопрос: какой ингибитор протонной помпы выбрать из имеющегося на сегодняшний день широкого спектра препаратов этой группы? Мне хотелось бы обратить ваше внимание на то, что по данным большинства крупных независимых международных исследований, у нас имеется несколько ингибиторов протонной помпы, которые по сравнению с другими обладают значительно более выраженным и более длительным антисекреторным эффектом. Препаратом с максимальной выраженностью антисекреторного эффекта в тех дозировках, в которых он применяется, считается эзомепразол (нексиум), представляющий собой оптический изомер омепразола. При сравнении с другими ингибиторами протонной помпы данный препарат демонстрирует значительно более длительный и выраженный антисекреторный эффект. Важным является и то, что эзомепразол характеризуется максимальной площадью под кривой «концентрация-время», которая количественно характеризует степень выраженности этого антисекреторного эффекта. Имеет ли это какое-то значение? Да, безусловно, в целом ряде случаев это имеет значение. В частности, при проведении исследования на пациентах, страдающих язвенной болезнью двенадцатиперстной кишки, где сравнивались эзомепразол и омепразол, было показано, что 1-недельная тройная терапия с эзомепразолом обеспечивает столь высокий уровень подавления желудочной секреции, что оказывается возможным достигнуть всех целей лечения язвенной болезни без последующего 3-недельного приема ингибитора протонной помпы в виде монотерапии. Подобные результаты, являющиеся прямым следствием выраженного антисекреторного эффекта эзомепразола, были получены в большом количестве различных клинических исследований. В частности, в исследованиях PAIR PROTOCOL и ITT сравнивали эзомепразол с пантопразолом. По результатам этих исследований, в группе эзомепразола отмечался значительно более выраженный процент эрадикации, чем в группе пантопразола. По данным мета-анализа, в котором сравнивалась эффективность тройной схемы терапии на основе эзомепразола и других ингибиторов протонной помпы, однократный прием эзомепразола в дозе 40 мг оказался не менее эффективным, чем двукратный по 20 мг. Несмотря на то, что при двукратном приеме отмечалось тенденция к более выраженным конечным результатам, эти данные были недостоверны, и можно говорить о том, что однократный прием 40 мг эзомепразола оказывается вполне достаточным. И что наиболее важно, побочные эффекты при приеме данной схемы встречались значительно реже, чем при приеме схем с другими ингибиторами протонной помпы.
Каковы же правила применения противоязвенной антибактериальной терапии? Если по окончании терапии не проходит полного излечения, не возникает эрадикации Helicobacter Pylori, не рекомендуется повторять эту схему, так как, скорее всего, мы имеем дело с антибиотикорезистентным штаммом Helicobacter Pylori, и требуется сразу переводить пациента на другую схему. Если применение одной, а затем и другой схемы лечения не приводит к эрадикации, следует определить чувствительность штамма Helicobacter Pylori к антибиотикам, включенным в данные схемы, для того, чтобы выбрать одну из резервных схем. Появление бактерии в организме больного спустя год после лечения расценивается как рецидив инфекции, а не реинфекция, и требует назначения более эффективной резервной эрадикационной схемы.
Спасибо за внимание!
Антигеликобактерная эрадикационная терапия – выход из тупика или движение вглубь лабиринта?
Уровень развития современной медицины, как и любого другого направления в науке, зависит от объема знаний и навыков, накопленных многими десятками предшествующих поколений. В то же время следует признать, что мы, как и современники Гиппократа, двигаемся вперед путем совершения проб и ошибок. Можно согласиться с тем, что число этих ошибок уменьшилось, но в целом оно еще очень велико. Достаточно упомянуть тот факт, что в нас тоящее время в каждом разделе медицины с периодичностью 3-5 лет происходит пересмотр рекомендаций по вопросам диагностики и лечения различных заболеваний. Ранее же ревизия сложившихся представлений занимала столетия и даже тысячелетия.
Открытие антибиотиков без преувеличения является одним из величайших достижений медицины, поскольку их использование позволило радикально сократить смертность от инфекционных заболеваний во всем мире. В конце ХХ века на слизистой оболочке желудка и двенадцатиперстной кишки пациентов с язвенной болезнью были выявлены грамотрицательные, неспорообразующие бак терии – Helicobacter pylori. Включение в программу лечения гастродуоденальных язв антибиотиков, обладающих антигеликобактерной активностью, в комбинации с блокаторами протонной помпы, позволило добиться максимального сокращения сроков рубцевания язвы, которое почти в 100% случаев сопровождалось эрадикацией бактерии. Данный факт послужил основанием для вывода о том, что H. pylori в сочетании с гиперхлоргидрией являются главными причинами язвенной болезни. Таким образом, о язвенной болезни стали говорить как об инфекционном заболевании. Однако лечением таких пациентов по-прежнему за ни маются не инфекционисты, а гастроэнтерологи. Поскольку выздоровлению пациентов инфекционных отделений всегда предшествует эрадикация инфекционного агента – виновника заболевания, данный подход был распространен и на пациентов с язвенной болезнью.
Длительное время существовало стойкое убеждение, что с эрадикацией H. pylori будет ликвидирована и язвенная болезнь. Прошло более 30 лет с момента открытия микроорганизма, в связи с чем появилась возможность подвести определенные итоги. Воздержимся пока от собственных оценок и обратимся к высказыванию И.В. Маева – одного из ревностных приверженцев версии о главной роли H. pylori в патогенезе язвенной болезни. «Несмотря на уже многолетнюю активную борьбу … с H. pylori-инфекцией, распространенность язвенной болезни как в нашей стране, так и в большинстве стран мира не снижается. Стабильно высокой (на уровне 10%) остается и частота ее грозных осложнений (перфорации, пенетрации, кровотечения и др.)» [1].
Приведенная фраза фактически является авторитетным признанием того, что утверждение о ведущей роли H. pylori в патогенезе язвенной болезни является ошибочным. Действи тельно, в значительной части случаев язвенная болезнь развивается без всякого участия H. pylori (H. pylori-негативные формы болезни). В США частота язвенной болезни, не ассоциированной с H. pylori, варьируется от 39 до 52%, а в Австралии достигает 45% [2,3]. Представленные данные наглядно демонстрируют, что роль H. pylori без достаточных оснований чрезмерно демонизирована.
Поскольку принципы лечения гастродуоденальных язв тесно увязаны с представлением о роли H. pylori, возникает вопрос, отразилось ли это на алгоритме антибактериальной терапии больных? На данный вопрос в целом можно ответить утвердительно. Корректировка схем лечения действительно осуществляется каждые несколько лет. Последние рекомендации сформулированы в Маастрихт-V-Флорентийском консенсусе [4]. Значительная часть всех пяти вариантов Мааст рихт ского консенсуса посвящена рассмотрению вопроса: что делать, если неэффективна та или иная схема терапии? Соответственно, в последнем варианте, как и в четырех предыдущих изданиях, преимущественно обсуждается тактика преодоления резистентности H. pylori к используемым антибиотикам. При этом стратегический вопрос о целесообразности обязательного достижения эрадикации H. pylori даже не возникает, он автоматически, в течение более 30 лет, переносится из одних рекомендаций в другие, хотя, как уже отмечалось, заболеваемость язвенной болезнью на планете за данный период не снижается. Более того, в новых рекомендациях без достаточных оснований расширяется круг заболеваний и синдромов, при которых рекомендуется проводить эрадикационную терапию.
Недавно, на страницах данного журнала Я.С. Цим мерман опубликовал дискуссионную статью, в которой привел целый ряд фактов, заставляющих усомниться в гипертрофированной роли H. pylori и в адекватности стратегии консервативной терапии гастродуоденальных язв. С учетом собственного опыта мы целиком разделяем точку зрения Я.С. Циммермана о том, что авторысоставители «Маастрихтских консенсусов» по существу монополизировали право определять показания к эрадикации H. pylori и методику проведения эрадикационной терапии, провозгласив стратегию на тотальную ликвидацию H. pylori (test and treat strategy: выявлять и уничтожать!), что научно бездоказательно и практически неосуществимо [5]. Твердо убеждены, что подобный подход является однобоким, ошибочным и требует учета альтернативных фактов. С учетом изложенного в предлагаемой статье мы постараемся более подробно остановиться на дискуссионных моментах, касающихся вопросов стратегии антигеликобактерной эрадикационной терапии.
В противовес утверждению о главной роли H. pylori в патогенезе гастродуоденальных язв считаем необходимым напомнить хорошо известный факт, установленный еще В.Х. Василенко (1970 г.) – «Язвы заживают при лечении, без лечения и вопреки лечению» [6]. С учетом того, что у значительной части больных возникновение заболевания возможно и при отсутствии H. py lori, данное наблюдение убедительно свидетельствует о существовании причин, которые играют более важную роль в патогенезе гастродуоденальных язв, чем наличие микроба. Считаем, что в патогенезе гастродуоденальных язв среди многочисленных факторов риска ведущими являются «немодифицируемые»: наследственность, пол и возраст человека. Непосредственная же реализация их роли осуществляется за счет имеющейся врожденной или приобретенной локальной гипоплазии сосудов в двенадцатиперстной кишке или желудке, которая также относится к категории немодифицируемых факторов [7]. Помимо немодифицируемых, в патогенезе гастродуоденальных язв важную вспомогательную роль играет огромное количество факторов, которые считаются «модифицируемыми»; к их числу относится и H. pylori. С учетом выраженного положительного ответа на антигеликобактерную терапию есть основание сделать вывод, что среди модифицируемых факторов H. pylori играет одну из главных ролей.
Опыт последних тридцати с лишним лет показал, что эрадикация геликобактера, сокращая сроки рубцевания язв, одновременно ведет к снижению соотношения гастродуоденальных язв, ассоциированных и не ассоциированных с H. pylori, но при этом, вопреки ожиданиям, не ведет к ликвидации язвенной болезни [8]. Большой интерес представляют наблюдения хирургов, установивших, что частота рецидивов после успешно выполненных органосберегающих операций (стволовой ваготомии с экономной резекцией язвы) составляет 0% в течение более 25 лет после вмешательства. При этом положительный H. pylori-статус у оперированных больных выявляют с той же частотой, что и в популяции [9,10]. Важно отметить рост смертности от осложнений длительно не рубцующихся гастродуоденальных язв, что дает повод провести переоценку показаний к проведению планового оперативного лечения при указанных состояниях. Приведенные примеры наглядно демонстрируют, что в значительном числе случаев успешное хирургическое устранение части стенки желудка или двенадцатиперстной кишки, включающей участок локальной гипоплазии сосудов, является гораздо более эффективной мерой, чем эрадикация H. pylori.
Негативный парадокс обсуждаемой проблемы заключается в том, что к настоящему времени данный микроб без достаточных оснований рассматривается в качестве главной причины возникновения уже целого ряда других заболеваний. Показания к их эрадикационной терапии были сформулированы еще консенсусом «Маастрихт II». В последующих согласительных документах дополнительно указывался ряд новых патологических состояний, при которых также рекомендовалось проведение эрадикационной терапии. К настоящему времени показаниями к диагностике и лечению H. pylori служат следующие [4,11]:
- язвенная болезнь: в стадии обострения и ремиссии на момент обращения, в анамнезе, у родственников первой линии;
- хронический гастрит;
- функциональная диспепсия;
- длительное лечение ингибиторами протонной помпы (гастроэзофагеальная рефлюксная болезнь, прием нестероидных противовоспалительных препаратов, глюкокортикостероидов, аспирина, антикоагулянтов);
- рак желудка у родственников первой линии;
- ранний рак желудка; • желание пациента;
- страх рака желудка; • эмигрант первого поколения из регионов с высокой частотой инфекции;
- необъяснимая железодефицитная анемия, идиопатическая тромбоцитопеническая пурпура, дефицит вита мина B12.
При этом игнорируется тот факт, что данный подход находится в противоречии с представлениями о патогенезе, особенностях течения, лечения и исходов классических облигатно- и условно-патогенных инфекций [12]. Известно, что биомасса микробов, заселяющих желудочно-кишечный тракт взрослого человека, составляет 2,5–3 кг и более и включает в себя до 450–500 видов. Около 90% данного микробиоценоза представлено облигатной (обязательной) нормальной микрофлорой, выполняющей множество жизненно важных функций [13]. Без преувеличения, значение данной микрофлоры сопоставимо с ролью такого важного органа, как печень. Остальная часть микробиоценоза представлена факультативной (возможной, необязательной) микрофлорой, часто встречающейся у здоровых людей и являющейся условно-патогенной [14]. Условно-патогенными считают микроорганизмы, представляющие собой большую группу грибов, бактерий, простейших и вирусов. Они являются нормальными обитателями кожи и слизистых оболочек, мирно сосуществующими с организмом человека, что свидетельствует о том, что иммунная система хозяина не воспринимает их как угрозу и ведет себя нейтрально. При этом они способны долгое время существовать в окружающей среде.
H. pylori относится к категории условно-патогенных инфекций. Особенностью микроорганизмов данного типа является то, что они многие годы и даже всю жизнь могут находиться в организме человека, не проявляя признаков какой-либо агрессии. Агрессивные свойства данные инфекционные агенты проявляют лишь в условиях пассивного проникновения во внутреннюю среду в больших количествах и (или) резкого снижения общего и местного иммунитета человека (нарушение целостности покровов, бактерицидной активности секретов, подавление фагоцитарной реакции, снижение числа микробов-антагонистов и др.). Это связано с тем, что условно-патогенные микробы, в отличие от облигатно-патогенных, не обладают факторами активного проникновения во внутреннюю среду, подавления защитных сил организма, не выделяют экзотоксины. Патогенное влияние на организм они оказывают с помощью эндотоксина и ферментов-токсинов [12].
Важно отметить, что по данным Я.С. Циммермана и соавт., у 90,5% больных язвенной болезни наряду с H. pylori периульцерозную зону колонизируют 93 вида микроорганизмов (стрептококки, грибы рода Candida, энтеробактерии, коринебактерии и др., чаще всего в виде микробных ассоциаций) [15,16]. Термин «условнопатогенные микроорганизмы» в значительной мере условен, поскольку провести четкую грань, отличающую указанных возбудителей от облигатно-патогенных, вряд ли возможно. Тем не менее, считаем необходимым высказать точку зрения, что к категории облигатнопатогенных следует относить те инфекционные агенты, которые в максимальной степени соответствуют постулатам Роберта Коха (1890 г.). В них утверждается, что возбудителями определенных инфекционных болезней являются те микроорганизмы, которые:
- постоянно встречаются в организме больных людей (или животных) и отсутствуют у здоровых;
- микроорганизм должен быть выделен от больного человека (или животного), а его штамм должен быть выращен в чистой культуре;
- при заражении чистой культурой микроорганизма здоровый человек (или животное) заболевает.
Данные больные являются заразными, поэтому они нуждаются в изоляции от окружающих и соблюдении требований противоэпидемического режима и должны получать лечение в специализированных инфекционных отделениях. В подобных случаях убедительным и вполне обоснованным выглядит требование добиваться, в обязательном порядке, эрадикации инфекционных агентов, вызвавших данное заболевание.
Таким образом, в возникновении перечисленных патологических состояний H. pylori играет роль важного модифицируемого, но не главного фактора риска. В этой связи, утверждение, что при всех перечисленных состояниях антигеликобактерная терапия должна быть эрадикационной, вызывает большие сомнения. Накоп ленный мировой опыт допускает эмпирическое использование антибактериальных препаратов сразу после установления диагноза при заболеваниях, ассоциированных с условно-патогенной флорой (пневмонии, инфекции желчевыводящих, мочевыводящих путей и др.). При этом учитываются результаты предшествующих эпидемиологических исследований по региону, лечение пациентов данной категории осуществляется вне инфекционного стационара – в общетерапевтических, хирургических и других отделениях. Часто в результате лечения удается достичь и эрадикации агента, причастного к возникновению пневмонии или другого подобного заболевания, однако задача обязательного достижения подобной цели не стоит. Более того, прием антибиотиков прекращается задолго до того, как ликвидированы пневмоническая инфильтрация и основные лабораторные и клинические прояв ления. Таким образом, главной целью лечения заболеваний, ассоциированных с условно-патогенной флорой, является не эрадикация условно-патогенных бактерий, а достижение клинического выздоровления при острой болезни или ремиссии хронического заболевания. Принципиальным является тот факт, что после выздоровления не ставится задача контроля степени эрадикации возбудителя заболевания, более того, после успешного завершения лечения возбудитель часто так и остается неизвестным [17].
Отсутствие убедительных доказательств целесообразности эрадикации H. pylori при гастродуоденальных язвах делает еще менее обоснованным утверждение о необходимости добиваться той же цели при прочих перечисленных выше заболеваниях. Обсуждения заслуживают, прежде всего, хронический гастрит и функциональная диспепсия, ассоциированные с H. pylori, и рак желудка. Считается, что при естественном течении H. pylori-ассоциированнного хронического гастрита у 1-2% больных нарушается стройная система клеточного обновления слизистой оболочки желудка. Это ведет к атрофии и прогрессированию морфологических изменений в слизистой оболочке, что способствует формированию рака желудка («каскад Correa») [18].
Заболеваемость раком желудка характеризуется примерно 10-кратными географическими колебаниями, что может свидетельствовать о более важной роли этнической и наследственной предрасположенности. Рак желудка очень часто встречается в странах Восточной Азии (Японии и Корее), Южной Америке и Восточной Европе и значительно реже в Южной Азии, Северной Америке, Северной и Восточной Африке, Австралии, Новой Зеландии [19,20]. Особый интерес представляет тот факт, что в африканской популяции, где отмечается максимальная распространенность H. pylori (до 97%), рак желудка распространен в минимальной степени, а в Японии, где распространенность H. pylori составляет около 43%, заболеваемость раком этой локализации высокая. С учетом изложенного, трудно согласиться с утверждением, что инфекция H. pylori является канцерогеном 1 группы для человека [21]. Сомнение в обоснованности данного утверждения усиливается еще более, если обратиться к статистике распространенности рака желудка в России за период 2005-2015 гг. (рис. 1) [22].
Рис. 1. Распространенность рака желудка (на 100 000 населения) в России в 2005-2015 гг. (Каприн А.Д., Старинский В.В., Петрова Г.В., 2016)
Приведенные данные наглядно свидетельствуют о том, что внедрение в практику эрадикационной стратегии не способствует снижению распространенности рака желудка в России. Более того, отмечается его статистически недостоверный, но неуклонный рост за период 2005-2010 гг., что делает сомнительным утверждение о целесообразности проведения эрадикационной терапии с целью профилактики возникновения данного вида онкопатологии.
Большой интерес представляет исследование, которое в течение около 7,5 лет проводилось в китайской провинции, где отмечается высокая заболеваемость раком желудка. Пациенты с сопоставимым риском возникновения рака желудка были распределены на две группы и получали плацебо (n=813) или эрадикационную терапию (n=817). В первые 5 лет кумулятивная заболеваемость раком желудка была выше в группе плацебо, однако к концу исследования частота его в сравниваемых группах достоверно не различалась [23]. Приведенные данные наглядно свидетельствуют о том, что эрадикационная терапия может на несколько лет замедлить скорость прогрессирования рака желудка, но не способна его предотвратить. В литературе приводятся данные о том, что эрадикационная терапия является эффективным элементом профилактики рака лишь в тех случаях, когда ее назначают до развития преднеопластических состояний. Установлено, что III и IV стадии атрофического гастрита по системе OLGA ассоциируются с повышенным риском развития рака желудка [24]. Эрадикационная терапия у пациентов с кишечной метаплазией не приводит к обратному развитию последней, она может лишь замедлить прогрессирование метаплазии до неоплазии.
Все схемы эрадикационной терапии, сформулированные в пяти Маастрихтских рекомендациях, предлагаются не в качестве рекомендаций, возможных к использованию, а вменяются в виде обязательств, непременных к исполнению. В этой связи представляет интерес наблюдение о распространенности язвенной болезни у лиц, занятых в производстве антибиотиков. При этом установлено, что средний возраст больных с дуоденальными язвами (39,8 лет), занятых в производстве антибиотиков, соответствовал таковому больных с язвами двенадцатиперстной кишки контрольной группы, работа которых не была связана с данным производством. В то же время, средний возраст пациентов с язвами желудка в основной группе (38,7 лет) был ниже возраста, характерного для лиц с язвами данной локализации (40-50 лет) в контроле. Это дает основание говорить о том, что продолжительный контакт человека с антибиотиком ведет к росту резистентности условнопатогенной флоры, что, в конечном счете, способствует более раннему возникновению язвы желудка у лиц, работа которых связана с производством антибиотиков [25].
Суммарная распространенность хронического гаст рита и функциональной диспепсии сопоставима с распространенностью H. pylori в популяции (не менееполовины населения). Известно, что при естественном течении хронического гастрита 1-2 из 100 человек могут умереть от рака желудка. При III и IV стадии атрофического гастрита эрадикационная терапия бесполезна. Требование о необходимости проведения эрадикации на более ранних стадиях означает, что в программу лечения следует включать не менее 50% населения планеты. В то же время, ранее приведенные примеры свидетельствуют о том, что, во-первых, эрадикационная терапия не остановит прогрессирования ни хронического гастрита, ни функциональной диспепсии. Во-вторых, у 1-2 из 100 человек с хроническим гастритом опухоль может развиться на несколько лет позже, чем при естественном течении заболевания, но умрут они, в любом случае, от рака желудка. Что касается остальных 98-99 пациентов, то они, фактически, превращаются в «живой термостат-инкубатор» для выращивания огромного количества новых штаммов бактерий, резистентных к новым антибиотикам.
Завершая обсуждение роли H. pylori в патогенезе и лечении H. pylori-ассоциированных заболеваний, можно сделать ряд выводов, которые дают основание усом ниться в достаточной обоснованности и целесообразности стратегии эрадикационной терапии при отмеченных заболеваниях. Если ориентироваться на распространенность H. pylori и ассоциированных с ним заболеваний, ситуацию в целом можно рассматривать как грозную пандемию, охватившую территорию всей планеты. Однако при более близком рассмотрении становится ясно, что сравнение с пандемией носит исключительно формальный характер. Как известно, классическим примером пандемии является «черная смерть», или эпидемия чумы, которая наблюдалась в Европе в XIV веке. Она почти одновременно буйствовала на территории Африки и Евразии. Последствия инфекции были ужасны: Европа опустела, потеряв по некоторым подсчетам до 40% населения, на территории Китая и Индии вымерли несколько сотен городов и деревень, количество мертвых в Африке и вовсе не подлежит подсчету. Таким образом, одной из главных особенностей пандемии является не только высокая распространенность инфекции в популяции, но и исключительно высокий риск смерти при заражении. При этом абсолютное большинство лиц с H. pylo riассоциированными заболеваниями представлено пациентами с хроническим гастритом, которые даже не знают о существовании у них ни гастрита, ни H. pylori. Сам же гастрит представляет угрозу для жизни лишь у 1-2 из 100 человек. С учетом представленных фактов термин пандемия для данной ситуации не подходит.
Следующая особенность состоит в том, что возбудители пандемических заболеваний все без исключения относятся к категории облигатно-патогенных, в то время как H. pylori является условно-патогенным. Важно подчеркнуть, что у выздоровевших после заразных болезней людей иммунная система вырабатывает барьер от определенного возбудителя: стойкий, нестойкий или пожизненный. При этом далеко не у всех переболевших классическим инфекционным заболеванием, вызванным облигатно-патогенным возбудителем, вырабатывается пожизненный иммунитет. Например, к числу болезней, после которых образуется стойкий иммунитет на всю жизнь, относят краснуху, эпидемический паротит, гепатит А, дифтерию, корь, полиомиелит, ветряную оспу. Нестойкий или кратковременный иммунитет формируется после таких заболеваний, как коклюш, гепатит В, грипп, туберкулез, брюшной тиф, дизентерия. К условно-патогенным возбудителям иммунная система относится нейтрально, поэтому нет оснований отрицать, что H. pylori после эрадикации может неоднократно возвращаться к одному и тому же человеку.
Эрадикация облигатно-патогенного возбудителя тож дественна полному выздоровлению инфекционного больного, эрадикация же H. pylori, как показало время, ведет лишь к сокращению сроков рубцевания язвы и к более продолжительной ремиссии, но не к ликвидации самого заболевания. Распространенность рака желудка, как отмечено ранее, не только не снижается, но продолжает расти. С учетом изложенного при остром возникновении или рецидиве гастродуоденальных язв проведение антигеликобактерной терапии следует признать целесообразным. При этом главным критерием эффективности лечения следует считать достижение ремиссии заболевания (купирование клинических проявлений, рубцевание язвы). Однако, поскольку эрадикация не является гарантией предотвращения рецидива заражения H. pylori и не сопровождается ликвидацией «H. рylori-ассоциированных заболеваний», лечебную стратегию, предписывающую обязательно добиваться эрадикации геликобактера, следует считать ошибочной.
Избирательно используя лишь те данные, которые свидетельствовуют о гипотетической пользе эрадикации H. pylori и игнорируя альтернативные точки зрения, Маастрихтские рекомендации продолжают настоятельно пропагандировать версию о целесообразности достижения эрадикации. Однако, поскольку микроб быстро и успешно вырабатывает устойчивость к новым классам антибиотиков, в недалеком будущем могут появиться рекомендации включать в схемы эрадикации антибиотики, которые пока считаются резервными. В конечном счете, попытка «привязать» к геликобактеру все новые заболевания приведет к тому, что в эрадикационную терапию может быть вовлечено не менее половины человечества. Упорствуя в желании непременно убить условно-патогенного микроба, мы рискуем убить и хозяина, не избавив его при этом от заболевания, по поводу которого проводилась эрадикация. Обращаясь к базовым положениям медицинской науки, считаем возможным сформулировать главный дискуссионный вопрос. Соответствуют ли существующие подходы антигеликобактерной эрадикационной терапии правилу из клятвы Гиппократа – «Прежде всего, не навреди»?
Ю.В. Васильев
ЦНИИГ, Москва
Язвенная болезнь – одно из наиболее распространенных заболеваний верхних отделов желудочно-кишечного тракта. Рецидивирующее течение этого заболевания, высокий процент нетрудоспособности больных, незначительная тенденция к уменьшению частоты возникновения тяжелых осложнений (в виде кровотечений, перфораций или пенетраций язв в соседние органы), которые могут привести к смерти больных, вынуждают исследователей уточнять этиологические и патогенетические аспекты язвенной болезни, разрабатывать новые и/или совершенствовать уже известные методы лечения больных.
Основные патогенетические аспекты язвенной болезни Патогенез язвенной болезни достаточно сложен и во многом не совсем ясен. По современным представлениям, язвенная болезнь желудка и двенадцатиперстной кишки [3, 5] – гетерогенное, хроническое, с различной периодичностью рецидивирующее заболевание, с разными вариантами течения и прогрессирования, у части больных приводящее к серьезным осложнениям. Генетическая предрасположенность, нарушение равновесия между факторами агрессии и защиты, наличие Helicobacter pylori (НР) – три основных фактора, в настоящее время чаще всего рассматриваемых в качестве основы для появления и рецидивирования язвенной болезни [1, 3, 5]. Возможно, существуют индивидуально различные комплексы факторов резистентности [6], очевидно, изменяющиеся в своей интенсивности и продолжительности действия в зависимости от генетических, возрастных, гормональных и других факторов, в т. ч. и от способности формировать антитела к НР, позволяющие нейтрализовать или уменьшать «агрессивность» того или иного комплекса факторов риска, включая и не указанные выше, в значительной степени определяют вероятность возникновения язвенной болезни и ее рецидивов, варианты течения язвенной болезни, включая частоту и интенсивность клинических проявлений, появление осложнений и т. п. Сам по себе отдельный фактор риска (или даже тот или иной их комплекс) не может привести к возникновению язвенной болезни или к ее рецидиву. Необходимо еще и неспецифическое дополнительное воздействие (нервное или психоэмоциональное перенапряжение, изменение качества жизни и/или условий внешней среды и т. п.) для возникновения язвенной болезни или появления ее рецидива. Однако само по себе такое дополнительное воздействие не может привести к язвенной болезни. Наряду с множеством факторов, которые изолированно или в некотором сочетании, возможно, лежат в основе возникновения и прогрессирования язвенной болезни, одними из важных факторов, определяющих ее развитие, являются периодические нарушения равновесия между факторами агрессии и защиты. Среди факторов агрессии значительная роль отводится соляной кислоте. К развитию язвенной болезни, прежде всего двенадцатиперстной кишки, особенно предрасполагают следующие факторы:
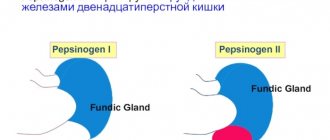
• высокий уровень максимальной кислотной продукции желудка; • повышенное содержание пепсиногена в сыворотке крови (наследуется по аутосомнодоминантному типу); • избыточное выделение гастрина G-клетками в ответ на пищевую стимуляцию.
Среди факторов защиты чаще всего выделяют [2]:
• достаточную секрецию бикарбонатов; • слизисто-эпителиальный барьер (желудочная слизь плюс целостность клеток), который способен в большей или в меньшей степени (в зависимости от индивидуальных особенностей больных) нейтрализовать кислоту и тормозить пептическое переваривание; • клеточную регенерацию эпителия; • эндогенные простагландины; • достаточное кровоснабжение слизистой оболочки; • структурную резистентность гликопротеидов соединительной ткани к протеолизу; • нейтрализующую способность «смеси», состоящей из содержимого, выделяемого двенадцатиперстной кишкой, желчным пузырем и поджелудочной железой; • антрумдуоденальный кислотный «тормоз», т. е. цепь гуморальных рефлексов, обеспечивающих торможение соляной кислоты в конце пищеварения.
Одним из важных механизмов развития и хронизации язв, особенно при язвенной болезни желудка, является тканевая гипоксия с последующим нарушением биоэнергетики и окислительных процессов. Кислородзависимые процессы выражают основу метаболизма клеток, определяя интенсивность реакций аккумуляции и трансформации энергии, перекисного окисления липидов, синтеза внутриклеточных регуляторов – циклических нуклеотидов, эйкозаминов и др. Изучение прижизненного состояния слизистой оболочки верхних отделов желудочно-кишечного тракта, по данным эндоскопического исследования и гистологического изучения материалов прицельных биопсий, было начато более чем 45 лет назад, прежде всего в изучении язвенной болезни. Одна из причин этого заболевания, в частности бактериологическая, установлена еще в 1981 г. австралийским патологоанатомом R. Warren. Появился интерес к выяснению роли этой бактерии в патогенезе язвенной болезни двенадцатиперстной кишки [4, 10, 11]. В настоящее время имеется большое количество публикаций, в которых утверждается прямая связь между язвенной болезнью и НР. Этот микроорганизм в последнее время часто рассматривается в качестве главного этиологического фактора язвенной болезни, ассоциированной с НР. Однако это все же гипотеза, принятая за аксиому и требующая достаточно убедительного подтверждения. В пользу аргументации связи между язвенной болезнью и НР нередко приводится следующее:
• у большинства больных язвенной болезнью в период обострения имеется НР; • проведение эрадикационной терапии приводит к заживлению язв, уменьшению сроков лечения больных; • эрадикационная терапия, приводящая к ликвидации НР, позволяет уменьшить активность гастрита и даже у части больных ликвидировать его, т. е. добиться нормального состояния слизистой оболочки желудка.
В настоящее время стало известно, что сам по себе НР вызывает незначительные повреждения эпителия. Основное в ульцерогенезе – изменения сигнальных систем, обусловленное НР. Обычно в комплекс сигнальных систем и механизмов включают выделяемые различными клетками эпителия слизистой оболочки цитокины, контактирующие с НР, наибольшее значение среди которых в настоящее время придается интерлейкину-8, изменяющему показатели хемотаксиса, хемокинеза, агрегации и высвобождения лизосомальных ферментов из нейтрофилов. С целью объяснения факта нередкого периодического отсутствия НР у больных язвенной болезнью была предложена гипотеза [1, 3], согласно которой и при отсутствии НР включённые им ранее изменения сигнальных систем продолжают вяло действовать, не нарушая в целом определённого биологического равновесия. Активность сигнальных систем существенно усиливается при появлении значительного дополнительного воздействия, что возможно как при наличии, так и при отсутствии НР в этот период. Это приводит к возникновению язвенной болезни или к появлению её рецидива.
Диагностика и терапия язвенной болезни Впервые показания к эрадикационной терапии язвенной болезни обсуждались на Всемирном конгрессе гастроэнтерологов в Австралии (г. Сидней) в 1990 г. [15]. Тогда же была признана целесообразность проведения эрадикационной терапии НР при лечении больных язвенной болезнью, у которых выявлялись не «поддающиеся» обычной терапии и часто рецидивирующие язвы. В то время терапия антагонистами Н2-рецепторов считалась наиболее эффективным (признанным) методом лечения больных язвенной болезнью (отсутствовали и эффективные альтернативные варианты терапии по эрадикации НР). Например, в Японии дискутировался популярный в то время вопрос: что более эффективно – ингибирование кислотообразования в желудке или эрадикация НР? Позднее на Объединенном совещании в США [12] было принято решение о необходимости сочетанного применения антисекреторных препаратов и антибиотиков в лечении больных язвенной болезнью, независимо от того, выявлена язва впервые или лишь выявлен рецидив заболевания. Несколько позже в Голландии (г. Маастрихт) в 1996 г. на первом Маастрихтском консенсусе, прошедшем в виде совещания врачей общей практики из разных европейских стран, представителей гастроэнтерологических обществ, специалистов и экспертов из различных стран мира, были выделены критерии наличия НР, методы его выявления и возможного лечения больных, у которых имеются заболевания (обострение и ремиссия язвенной болезни, хронический атрофический гастрит, функциональная диспепсия, МАLТ-лимфома желудка), при которых целесообразно проведение эрадикации НР [14], хотя достаточно достоверные научные подтверждения необходимости эрадикации НР еще не были получены [13]. Тогда же было подчеркнуто, что Маастрихтские соглашения предложены лишь для стран Европейского Союза (возможно, в других, экономически менее развитых странах необходимы другие варианты лечения больных). Было также отмечено, что эти соглашения рассчитаны лишь на врачей общей практики, и при недостаточном эффекте в лечении больных (в первую очередь, с язвенной болезнью) необходимо обратиться к специалисту, т. е. к гастроэнтерологу. Позднее, на втором Маастрихтском консенсусе в 2000 г., было принято решение об уменьшении количества возможных схем антихеликобактерной терапии и предложено (для стран Европейского Союза) в практической работе использовать (в течение не менее 7 дней) в качестве терапии первой линии лишь две схемы лечения больных язвенной болезнью (в качестве базового препарата – один из ингибиторов протонной помпы (PPI) или ранитидин висмута цитрат в стандартных дозировках два раза в день в сочетании с двумя антибиотиками (кларитромицин по 500 мг + амоксициллин по1000 мг соответственно два раза в день или вместо амоксициллина – метронидазол по 500 мг два раза в день)). Дальнейшее развитие и совершенствование идей по диагностике и лечению кислотозависимых заболеваний, в т. ч. и ассоциируемых с HP, на основании результатов исследований, проведенных в России, нашло отражение в первом, втором и третьем Московских соглашениях [7-9]. В 2006 г. в доступной печати появились публикации и о результатах третьего Маастрихтского соглашения.
Основные принципы терапии язвенной болезни Улучшение качества жизни и устранение факторов риска – одни из важных факторов улучшения состояния больных и предотвращения рецидивов язвенной болезни. К сожалению, пока еще отсутствует возможность воздействия на генетические особенности людей с целью предотвращения появления язвенной болезни. Поэтому основными принципами медикаментозного лечения больных язвенной болезнью в настоящее время, очевидно, следует считать следующие [1]:
• воздействие на факторы агрессии и/или защиты; • при язвенной болезни, ассоциированной с НР, – его эрадикация; • в необходимых случаях использование в лечении больных лекарственных препаратов, устраняющих диспепсические и/или «психоэмоциональные» симптомы; • коррекция медикаментозного лечения больных с учётом сопутствующих заболеваний; • учёт индивидуальных особенностей больных (возраст и масса тела, переносимость тех или иных медикаментозных препаратов конкретными больными, их активность, т. е. умение обслужить себя, и т. п.); • учёт финансовых возможностей стационара и особенно конкретных больных, если их лечение проводится в амбулаторно-поликлинических условиях.
Для проведения стандартизации, повышения эффективности диагностики и лечения больных на V Научном обществе гастроэнтерологов России, объединенном с ХХХI сессией ЦНИИГ, в феврале 2006 г. были приняты стандарты «Диагностика и терапия кислотозависимых заболеваний, в том числе и ассоциированных с Helicobacter pylori» [9]. Принятые стандарты позволяют врачам иметь в своем распоряжении альтернативные варианты диагностики и лечения больных язвенной болезнью, ассоциируемой с НР. Как показывает собственный опыт, выбор варианта терапии язвенной болезни может зависеть от различных факторов:
• от размеров и локализации язв, длительности течения заболевания; • индивидуальной устойчивости больных к тем или иным препаратам; • переносимости некоторыми больными тех или иных препаратов; • наличия или отсутствия некоторых препаратов в аптеках конкретных стационаров или по месту жительства пациентов; • финансовых возможностей больных при лечении их вне стационара.
Необходимость внедрения в практику альтернативных вариантов лечения больных обусловлено и таким фактом: в практической работе (в стационарных или в амбулаторно-поликлинических условиях) лечение нередко проводится исходя из имеющихся возможностей, которые зависят от разных причин. Согласно принятым стандартам, выделены варианты антихеликобактерной терапии язвенной болезни, ассоциируемой с НР.
Варианты первой линии антихеликобактерной терапии язвенной болезни, ассоциированной с НР
Первый вариант Один из PPI (омепразол, лансопразол, пантопразол, рабепразол, эзомепразол) в стандартной дозировке и кларитромицин по 500 мг в сочетании с амоксициллином по 1000 мг или с метронидазолом по 400-500 мг соответственно. Все препараты назначаются больным два раза в день в течение не менее 7 дней (при отсутствии заживления язвы – до 10 дней с последующей трёхнедельной терапией PPI).
Второй вариант терапии первой линии Висмута трикалия дицитрат (де-нол) по 240 мг в сочетании с амоксициллином по 1000 мг и кларитромицином по 250 мг соответственно, все препараты применяются два раза в день в течение 10 дней. При отсутствии заживления язвы, по результатам контрольной ЭГДС на 11-12-й день, – продолжение лечения больных еще в течение 2,5 недель де-нолом по 240 мг два раза в день. При наличии (до лечения) у больных выраженных болей в эпигастральной и/или пилородуоденальной области целесообразно в эту терапию на первые 10 дней добавить ранитидин или фамотидин соответственно по 300 мг или 40 мг на ночь. При больших по размерам язвах желудка и двенадцатиперстной кишки (1,5-2 см и более) вышеуказанная антихеликобактерная терапия (в одном из вариантов в качестве базисного препарата предложен один из PPI, в другом – висмута трикалия дицитрат в сочетании с двумя антибиотиками) проводится в течение 10 дней, с последующей терапией одним из базисных препаратов в течение трёх недель. После этого целесообразно поведение первой контрольной ЭГДС; при отсутствии заживления язвы лечение больных следует продолжить базисным препаратом еще в течение 4 недель.
Третий вариант терапии первой линии Один из РРI в стандартной дозе в сочетании с амоксициллином по 1000 мг висмута трикалия дицитрата по 240 мг соответственно два раза в день в течение 10 дней. При отсутствии заживления язвы, по данным ЭГДС, лечение продолжить одним из РРI или висмута трикалием дицитратом еще в течение трёх недель.
Четвертый вариант терапии первой линии При лечении больных с большими язвами (2 см и более), а также с так называемыми длительно незаживающими язвами и/или с пенетрирующими язвами желудка и двенадцатиперстной кишки (независимо от размеров), ассоциируемыми с НР (при отказе больных от хирургического лечения или в связи с наличием противопоказаний), целесообразно сразу же использовать «квадротерапию» (см. ниже) в течение 10 дней с последующим лечением еще в течение трёх недель висмутом трикалия дицитратом по 240 мг два раза в день и ранитидином или фамотидином (соответственно по 300 мг или 40 мг на ночь); при отсутствии заживления язвы, по данным ЭГДС, лечение продолжить еще в течение 4 недель.
Антихеликобактерная терапия второй линии (квадротерапия) Терапия проводится при отсутствии эрадикации НР после лечения одним из представленных выше вариантов тройной терапии первой линии, а также в качестве терапии первой линии при лечении больных с «длительно незаживающими» язвами и/или с пенетрирующими язвами (см. выше). Схема квадротерапии – один из РРI в стандартной дозе два раза в день, висмута трикалия дицитрат по 120 мг 4 раза в день, метронидазол по 400-500 мг три раза в день, тетрациклин по 50 мг 4 раза в день в течение 7 дней.
Антихеликобактерная терапия третьей линии Терапия проводится при отсутствии эрадикации НР после проведения терапии второй линии по следующей схеме: один из РРI в стандартной дозе, висмута трикалия дицитрат по 240 мг, фуразолидон по 200 мг (соответственно все препараты принимаются два раза в день в течение 7 дней). При выборе изложенного выше порядка использования медикаментозных схем лечения больных язвенной болезнью, ассоциируемой с НР, исходили из следующего:
• у большей части пациентов тройная антихеликобактерная терапия дает возможность добиться эрадикации НР (следовательно, уменьшить количество препаратов, что позволяет снизить вероятность появления осложнений и побочных действий у большего числа больных, а также уменьшить финансовую составляющую лечения); • фуразолидон дает больше побочных эффектов и осложнений, чем метронидазол (Маастрихтские соглашения подтвердили эффективность и целесообразность применения метронидазола в эрадикационной НР-терапии язвенной болезни).
Заключение Само по себе назначение различных медикаментозных препаратов при лечении язвенной болезни преследует две основные цели – обеспечение наибольшего эффекта и сведение к минимуму вероятность появления возможных побочных эффектов и осложнений, в т. ч. и при проведении антихеликобактерной терапии язвенной болезни, ассоциированной с НР. Особое значение при выборе вариантов медикаментозного лечения пациентов с язвенной болезнью имеют следующие факторы:
• переносимость конкретными больными тех или иных медикаментозных препаратов (не только антибиотиков); • наличие сопутствующих заболеваний; • индивидуальная устойчивость конкретных больных к тем или иным препаратам; • наличие препаратов в аптечной сети стационара или в районах проживания пациентов, если их лечение проводится в амбулаторно-поликлинических условиях, а также их финансовое состояние.
В связи с перечисленным в отдельных случаях целесообразно в лечении использовать альтернативные варианты терапии язвенной болезни. Результаты заживления язв и эрадикации НР, приводимые в литературе, в определенной степени, как известно, зависят и от подбора контингента больных, продолжительности проведения того или иного варианта антихеликобактерной терапии, регулярности приема назначенных медикаментозных препаратов и т. д. Поэтому работе с пациентами необходимо уделять достаточное внимание. С учетом индивидуальных особенностей конкретных больных целесообразно своевременно вносить определенную коррекцию в схемы их лечения.
Литература 1. Васильев Ю.В. Язвенная болезнь и Helicobacter pylori // Российский журнал гастроэнтерологии, гепатологии и колопроктологии 2001. Т. ХI. № 5. С. 19. 2. Васильев Ю.В. Фармакотерапия язвенной болезни больных пожилого и старческого возраста // Материалы 1-го Российского научного форума «Геронтология ХХI века». М., 2001. С. 47-50. 3. Васильев Ю.В. Болезни органов пищеварения. Блокаторы Н2-рецепторов гистамина. М.: «Дубль Фрейг», 2002. 93 с. 4. Васильев Ю.В. Язвенная болезнь и Helicobacter pylori (вопросы для дискуссии) // Губернские медицинские вести. 2002. № 2. С. 8-9. 5. Васильев Ю.В. Язвенная болезнь // Избранные главы клинической гастроэнтерологии / под ред. Л.Б. Лазебника. М.: Анахарсис, 2005. С. 82-112. 6. Васильев Ю.В., Яшина Н.В. Этиопатогенез язвенной болезни (основные аспекты) // Актуальные вопросы клинической медицины. М., 2001. С. 82-87. 7. Лазебник Л.Б., Васильев Ю.В., Григорьев П.Я. и др. Диагностика и терапия кислотозависимых заболеваний, в том числе и ассоциированных с инфекцией Helocobacter pylori. Проект программы стандартов. Первое Московское соглашение, 5 февр. 2003 г. // Экспериментальная и клиническая гастроэнтерология. 2003. № 3. С. 3-18. 8. Лазебник Л.Б., Васильев Ю.В. Стандарты диагностики и терапии кислотозависимых заболеваний, в том числе и асссоциированных с Helicobacter pylori. Проект программы. Второе Московское соглашение, 6 февр. 2004 г. // Экспериментальная и клиническая гастроэнтерология. 2004. № 2. С. 5-12. 9. Стандарты диагностики и терапии кислотозависимых заболеваний, в том числе ассоциированных с Helicobacter pylori. (Третье Московское соглашение, 4 февр. 2003 г.) / под ред. Л.Б. Лазебника и Ю.В. Васильева // Экспериментальная и клиническая гастроэнтерология. 2005. № 3. С. 1-4. 10. Marshall B.J. The Campylobacter pylori story // Scand. J. Gastroenterol. Suppl. 1986. Vol. 146. P. 58-68. 11. McGowan C.C., Cover T.I., Blaser M.J. Helicobacter pylori and gastric acid biological and therapcutic implications // Gastroewnterology. 1996. Vol. 110. P. 926-928. 12. NIH consensus development panel on Helicobacter pylori in peptic disease. Helicobacter pylori in peptic ulcer disease // JAMA. 1994. Vol. 272. P. 65-69. 13. The European Helicobacter pylori Study Group (EHPSG). Current European concepts in the management of Helicobacter pylori infection. The Maastricht consensus report // Gut. 1997. Vol. 41. P. 8-13. 14. Treiber G. Treatment of Helicobacter pylori infection // Praxis. 2000. Vol. 89. P. 958-962. 15. Tytgat G.N.J., Axon A.T.R., Dixon M.F. et al. Helicobacter pylori: causal agent in peptic ulcer disease, Working Party Reports of the World Con-gresses of Gastroenterology, Melbourne, Australia: Blackwell Scientic Pub-lications, 1990:36-45.
Последовательная терапия эрадикации инфекции Helicobacter pylori
Результаты систематического обзора и мета-анализа
Инфекция H. pylori является причиной развития язв желудка и 12-ти перстной кишки, MALT-лимфом желудка и рака желудка. В настоящее время предложено большое количество схем эрадикационной терапии: стандартная тройная терапия с применением амоксициллина, кларитромицина и ингибитора протонной помпы (ИПП); квадротерапия на основе препаратов висмута, последовательная и сопутствующая терапии. Одной из глобальных проблем на настоящий момент является растущая резистентность к кларитромицину и метронидазолу. Чтобы преодолеть эту проблему, в клинической практике все чаще стала применяться последовательная терапия, включающая назначение на первые пять дней ИПП и амоксициллина в дозе 1 г 2 раза в день и на последующие пять дней – ИПП, кларитромицин 500 мг 2 раза в день и препарата из группы нитромидазолов в дозе 500 мг 2 раза в день. Недавние исследования, сравнивающие эту схему терапии с тройной терапией, дают обнадеживающие результаты и позволяют говорить об эффективности новой эрадикационной схеме.
Цель
Сравнить последовательную эрадикационную терапию с другими схемами эрадикации инфекции H. pylori.
Материалы и методы
В исследование были включены рандомизированные контролируемые исследования (РКИ), найденные по данным поиска в таких базах данных как Medline (c 1950 по май 2013), Embase (c 1980 по мая 2013) и Cochrane Central Register of Controlled Trials (по май 2013), в которых проводилось сравнение последовательной терапии с другими эрадикационными схемами у пациентов старше 18 лет.
Результаты
Последовательная терапия против 7-дневной тройной терапии. По результатам 22 РКИ эффективнее оказалась последовательная терапия (RR=1,21, 95% CI: 1,17-1,25). Всего проводилось сравнение 2449 пациентов, у которых применялась последовательная терапия с 2566, у которых проводилась 7-ми дневная тройная терапия, эффективность эрадикации составила 86,5% (95% CI: 82,9-89,7%) и 71,5 (95% CI: 68,4-74,5%) соответственно.
В одном из исследований сравнивалась эффективность последовательной терапии с тройной терапией с применением ИПП, амоксициллина и метронидазола и ИПП, амоксициллина и кларитромицина, последовательная терапия оказалась эффективнее первой на 15,9% и второй на 24,0%.
Последовательная терапия против 10-дневной тройной терапии. По результатам 14 РКИ была показано лишь небольшое отличие в эффективности последовательной схемы эрадикации (RR=1,11, 95% CI: 1,04-1,19).
Всего в исследования было включено 1368 пациента, у которых проводилось лечение компонентами последовательной схемы и 1376 больных, у которых эрадикация осуществлялась с использованием 10-ти дневной тройной терапии, эффективность составила 84,3% и 75,3% соответственно.
Последовательная терапия против 14-дневной тройной терапии. Результаты 7 исследований позволяют говорить об отсутствии различий в эффективности при сравнении двух вышеперечисленных схем (RR=1,00, 95% CI: 0,94-1,06).
Эффективность применения последовательной схемы терапии у 1224 пациентов составила 80,8%, а в группе пациентов (n=1227) с использованием 14-дневной тройной терапии — 81,3%.
Последовательная терапия против квадротерапии на основе препаратов висмута. Анализ результатов 3 РКИ не показал преимуществ одной эрадикационной схемы перед другой (RR=1,01, 95% CI: 0,95-1,06).
Эффективность эрадикации у 546 пациентов, у которых применялась последовательная терапия составила 86,2%, а у 545 пациентов, у которых проводилась эрадикация препаратами, входящими в состав квадротерапии – 84,9%.
Последовательная терапия против квадротерапии без препарата висмута. В 6 РКИ проводилось сравнение эффективности последовательной терапии (n=1039) и квадротерапии (n=1031) с использованием ИПП, амоксициллина, кларитромицина и метронидазола (длительность терапии составляла в 4-х исследованиях 10 дней, в 2-х — 5 дней). Анализ результатов показал, что процент эрадикации при применении обеих схем был одинаковым (81,3% при применении квадротерапии и 81,7% при использовании последовательной терапии).
Результаты исследований, не вошедших в мета-анализ
Последовательная терапия против последовательной терапии с применением левофлоксацина. В трех исследованиях сравнивалась эффективность последовательной терапии с применением кларитромицина и последовательной терапии, в которой вместо кларитромицина применялся левофлоксацин в дозе от 500 до 1000 мг в сутки.
Среди 240 пациентов, у которых применялась схема с использованием 1000 мг левофлоксацина в сутки процент эрадикации составил 90,0%, а среди 240 пациентов у которых проводилась классическая последовательная терапия с применением кларитромицина, эффективность была 78,7%. Частота побочных эффектов была примерно одинаковой (24,3% и 24,4% соответственно).
При сравнении терапии с использованием 500 мг в день левофлоксацина (n=241) и классической последовательной схемы эрадикации (n=240) эффективность в первом случае составляла 89,8%, а во втором – 79,5%. Частота развития побочных эффектов составляла 13,8% и 14,3% соответственно. Анализ результатов позволил сделать вывод о том, что последовательная схема эрадикации с применением левофлоксацина эффективнее, чем последовательная схема с применением кларитромицина.
Сравнение 10-дневной и 14-дневной последовательных схем эрадикации. В двух РКИ сравнивалась длительность последовательной терапии: у 340 пациентов проводилась 10-ти дневная последовательная терапия и у 340 – 14-ти дневная. Эффективность проводимой терапии составила 87,6% и 89,7% соответственно, что не доказало, что увеличение длительности терапии повышает ее эффективность.
Заключение
Результаты мета-анализа показывают, что последовательная схема эрадикации инфекции Helicobacter pylori эффективнее, чем 7-ми дневная стандартная тройная терапия и показывает похожую эффективность при сравнении со схемами эрадикации, назначаемыми более чем на 10 дней и включающими более 2-х антимикробных препаратов.
Источник: Luigi Gatta, Nimish Vakil, Dino Vaira, Carmelo Scarpignato. Global eradication rates for Helicobacter pylori infection: systematic review and meta-analysis of sequential therapy. BMJ 2013; 347 doi: https://dx.doi.org/10.1136/bmj.f4587 (Published 7 August 2013) Cite this as: BMJ 2013;347:f4587.