28 Марта 2011
Поджелудочная железа – один из самых маленьких органов человеческого тела, но сбои ее в работе сразу заметны.
Поджелудочная железа – один из самых маленьких органов человеческого тела, о существовании которого люди вспоминают обычно только на приёме у гастроэнтеролога. Почему работа этой железы так важна для организма, рассказывает Олег Шифрин, заведующий отделением клиники при Первом Московском государственном медицинском университете им. И. М. Сеченова.
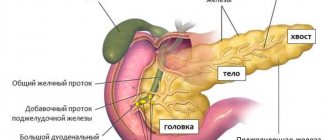
Зачем нужна поджелудочная железа
Прежде всего, она вырабатывает пищеварительные ферменты
, необходимые для переваривания пищи. Это протеазы, которые участвуют в переваривании белков, расщепляющие жиры липазы и амилазы – ферменты, помогающие усваивать углеводы.
Азбука здорового питания
20 несложных фактов о том, как правильно питаться, помогут построить сбалансированный рацион для здоровья и хорошего самочувствия.
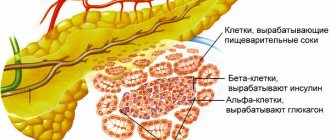
Кроме того, поджелудочная железа – это орган внутренней секреции. Она вырабатывает гормоны
глюкагон и инсулин
, необходимые для поддержания нормального уровня сахара в крови.
Поджелудочная железа: единственная и неповторимая. Как сохранить её здоровой?
Такой, в общем-то, небольшой орган – от 16 до 23 сантиметров у здорового человека – и такой важный. О том, как беречь поджелудочную железу, мы беседуем с врачом-гастроэнтерологом «Клиника Эксперт» Курск Ищенко Василисой Владимировной.
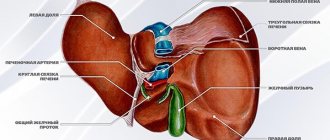
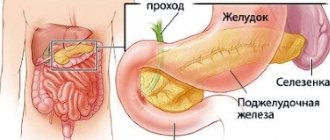
– Где находится поджелудочная железа, и какие функции она выполняет?
– Это железа выполняет роль внутренней и внешней секреции. Находится позади желудка на уровне верхних позвонков поясничного отдела. Она играет очень важную роль в процессе пищеварения и поддержания внутреннего гомеостаза – сохранения постоянства внутренней среды организма. Кроме того, она выделяет гормоны, которые участвуют в регуляции углеводного, жирового и белкового обмена.
– Каким наиболее распространённым заболеваниям подвержена поджелудочная железа?
– Чаще всего встречаются воспалительные заболевания, реже – муковисцидоз (системное наследственное заболевание), онкология. Гормональная часть поджелудочной железы затрагивает такое заболевание, как сахарный диабет. Также встречаются осложнённые формы после воспалительных процессов, деструктивные формы панкреатита. Сам по себе хронический панкреатит – это длительно протекающее воспалительное заболевание поджелудочной железы, оно характеризуется необратимыми морфологическими изменениями в структуре этого органа и приводит к снижению функции. Этот процесс сопровождается болевым синдромом.
– Какие проявления могут свидетельствовать о появлении патологии поджелудочной железы?
– К симптомам заболевания поджелудочной железы, прежде всего, относится болевой синдром. Боли могут возникать в верхнем отделе живота, в области эпигастрии (в народе принято говорить «под ложечкой»), в левом подреберье, но может отдавать и в правое, в междулопаточное пространство, спину. Болевой синдром усиливается после приёма пищи – идёт реакция на погрешности в диете. При наклонах вперёд боль может уменьшаться.
Боли могут возникать в верхнем отделе живота, в области эпигастрии
К неспецифическим признакам, которые не являются критериями хронического панкреатита, можно отнести боли при отрыжке, изжоге, вздутии живота. Внешнесекреторная недостаточность поджелудочной железы возникает при значительном снижении её функциональной активности. Это может характеризоваться, в первую очередь, выделением нейтрального жира вместе с каловыми массами, метеоризмом, вздутием живота, снижением массы тела – это уже в запущенной стадии. Также к сопутствующим факторам относится повышение содержания глюкозы в крови при сдаче анализов натощак – это ещё не сахарный диабет, но состояние, предшествующее ему.
Какие показатели входят в общий анализ крови? Читайте здесь
Первая стадия хронического панкреатита обнаруживается, как правило, по результатам анализов. На второй начинается болевой синдром, боли могут носить приступообразный характер. На третьей стадии боль постоянная, она уже не связана с приёмом пищи, возникают признаки эндрокринной, экзокринной недостаточности – нарушаются функции выделения поджелудочной железой пищеварительных ферментов и функции гормональной части.
– Насколько хорошо разработана диагностика заболеваний поджелудочной железы?
– Диагностика заболеваний поджелудочной железы основывается на анамнезе, сборе жалоб от пациента, потом следуют лабораторные исследования. Применяются методы лучевой диагностики – УЗИ, компьютерная томография, МРТ поджелудочной. По показаниям, используются эндоскопическое УЗИ и другие более углубленные исследования.
Как подготовиться к УЗИ брюшной полости? Читайте здесь
– Выделяют ли гастроэнтерологи какие-то группы риска по заболеваниям поджелудочной железы?
– На первом месте стоят люди, злоупотребляющие алкоголем, курящие, допускающие большие погрешности в питании. Именно эта категория больше других рискует получить в диагнозе токсический или метаболический хронический панкреатит. Свою роль играют наследственные факторы, сопутствующие аутоиммунные поражения других органов, заболевания желудочно-кишечного тракта. Высокий уровень холестерина, кальция в крови, хроническая почечная недостаточность – это тоже можно отнести к предрасполагающим факторам.
Если вы знаете, что предстоит обильное застолье, для профилактики можно принять две таблетки ферментного препарата. Цитата из материала «Пикники, шашлыки и… здоровье желудка»
– Василиса Владимировна, поделитесь советами: что вредно нашей поджелудочной железе, что она любит, что не любит, как сохранить её здоровой?
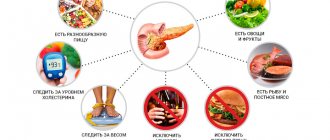
– Для тех, кто хочет остаться здоровым, и, тем более, для тех, кто уже страдает хроническим панкреатитом, надо знать правила профилактики заболевания поджелудочной железы: воздерживаться от алкоголя и табака, соблюдать диетические рекомендации; питаться следует часто, дробно, не переедая. Стараться избегать употребления жареных, копчёных, очень жирных продуктов, ограничивать маринады. Предпочтительнее блюда, приготовленные на пару, отварные, запеченные.
– В общем, люди, увлекающиеся народным «витамином Це» – винце, сальце, маслице…
– … да, стоят первыми в очереди за заболеванием поджелудочной железы и, в частности, хроническим панкреатитом.
Беседовал Игорь Чичинов
Редакция рекомендует:
Острый панкреатит: предотвратить и обезвредить
Коварная боль-маска. Всегда ли боль в животе говорит о проблемах с ЖКТ?
Можно ли почистить печень?
Для справки:
Ищенко Василиса Владимировна. В 2015 г. окончила Курский Государственный медицинский университет, факультет лечебное дело. 2016 г. – интернатура по специальности «терапия», кафедра внутренних болезней. В 2016-2017 г. проходила профессиональную переподготовку по специальности «гастроэнтерология». В настоящее время – врач-гастроэнтеролог консультативно-диагностического отделения «Клиника Эксперт» Курск. Принимает по адресу: г.Курск, ул. Карла Либкнехта, д.7.
Как влияет на поджелудочную железу алкоголь
В последние годы потребление алкоголя в мире постоянно увеличивается. Только в нашей стране он составляет около 15 литров чистого спирта на человека – c учетом младенцев и пенсионеров. А спиртное – это сильный токсин, негативно влияющий в том числе и на поджелудочную железу. Потребление любого количества алкоголя приводит к повреждению и гибели панкреоцитов
– клеток поджелудочной железы. В отличие от печени, для поджелудочной железы не установлен нижний предел опасной дозы алкоголя, и ученые считают, что он крайне низок – на уровне всего пары глотков спиртного. Причем поджелудочная железа женского организма начинает страдать еще при меньшей, чем для мужчин, дозе. Кроме того, спиртное провоцирует сужение мелких сосудов, питающих поджелудочную железу, что
нарушает ее кровоснабжение
и вызывает гибель клеток.
Причины возникновения панкреатита
Одна из функций поджелудочной железы — выработка трипсина
. Это особый фермент, участвующий в процессе переваривания белков. При нормальной работе поджелудочной железы трипсин становится активным только в кишечнике, однако если по каким-то причинам трипсин активируется, ещё находясь в поджелудочной железе, он начинает расщеплять ткани самой железы, что приводит к раздражению и воспалению.
Активировать трипсин может алкоголь, поэтому хроническим панкреатитом или приступы острого панкреатита часто встречаются у часто пьющих людей. В мировых масштабах число людей с хроническим панкреатитом растёт, исследователи связывают это с увеличением потребления алкоголя.
Но панкреатит может спровоцировать не только алкоголь. У каждого третьего больного вообще не удаётся установить причину заболевания, в этом случае панкреатит называют “идиопатическим”. Такая форма болезни характерна для подростков или для пожилых людей. Есть и другие причины развития панкреатита
, которые встречаются гораздо реже:
- аутоиммунные нарушения
, в результате которых иммунная система человека сама начинает бороться с поджелудочной железой; - генетические аномалии
, которые стимулируют развитие панкреатита у ребёнка с рождения; - кистозный фиброз
, который разрушает внутренние органы, в том числе поджелудочную железу.
Если у человека приступы острого панкреатита происходят периодически, то велика вероятность, что панкреатит перейдёт в хроническую форму и приведёт к необратимым последствиям. Если причиной острого панкреатита становится алкоголь, то хроническую форму заболевания называют “алкогольным панкреатитом”.
Питание и поджелудочная железа
«В процессе эволюции этот орган настроился на работу в определенном режиме», — рассказывает Шифрин. Если существуют длительные промежутки в приеме пищи, нарушается ритм работы
поджелудочной железы – выделение ее ферментов и инсулина. Если режим питания остается нерегулярным длительное время, нарушается переваривание пищи, и увеличивается риск развития сахарного диабета. Питание должно быть дробным, желательно 4-5 раз в сутки, с примерно одинаковыми перерывами между приемами пищи. И поджелудочная железа, и другие органы пищеварения с наибольшей эффективностью работают именно в таком ритме. Еде необходимо быть
разнообразной
, и два-три раза в день – еще и горячей. А также не содержать слишком много животного жира.
Лечение острого и хронического панкреатита
Пациенты с острым панкреатитом должны быть госпитализированы в хирургическое или реанимационное отделение. Лечение назначается в зависимости от формы заболевания, лёгкие формы панкреатита можно вылечить проще и быстрее. Пациента в обязательном порядке сажают на диету
. Первые несколько дней предписано полное голодание с обильным питьём щелочной воды без газа. Затем пациента переводят на жидкие каши, постепенно расширяя рацион. Важно, чтобы пациент получал маленькие порции полезной пищи.
Помимо диеты, пациенту могут назначить лекарственное лечение для нормализации работы поджелудочной железы. После завершения лечения в стационаре, пациент переходит под наблюдение врача-гастроэнтеролога, который должен не допустить рецидива.
Если произошло обострение хронического панкреатита, то больному также назначают голодание с постепенным переходом на дробное нежирное питание. В качестве временной оперативной меры борьбы с симптомами панкреатита можно использовать холод. Если приложить холод на области проекций поджелудочной железы, то можно снизить процесс выработки её ферментов. Сделать это можно и при помощи лекарственных препаратов.
В обоих случаях важным лечебным мероприятием в борьбе с панкреатитом является диета
. Необходимо перейти на дробное питание, отказаться от алкоголя, газированных напитков, кофе, чая, специй, острой, жареной и солёной пищи. Упор необходимо делать на нежирные продукты с высоким содержанием белков.
Поджелудочная железа и избыток животных жиров
«Современный человек, как правило, питается неправильно и губительно для себя, — замечает Шифрин, — множество повседневных продуктов содержит избыток животных жиров». Излишки этого тяжелого для переваривания жира заставляют поджелудочную железу работать в форсированном режиме — выделять чрезмерное количество пищеварительных ферментов. В результате пищеварительный сок становится более густым, и его отток из-за этого нарушается. «Таким образом наступает процесс самопереваривания поджелудочной железы, — говорит Шифрин, — или ее воспаление – панкреатит». По словам Шифрина, в последние три десятилетия наблюдается настоящая эпидемия панкреатита
. Заболеваемость панкреатитом во всех развивающихся странах возросла в два-три раза. При этом нельзя выделить безусловно полезную или вредную для поджелудочной железы пищу. Самое важное для поддержания здоровья этого органа –
умеренность
. Любое избыточное поступление продуктов в итоге оказывается вредным, поскольку нарушает нормальную секрецию пищеварительных ферментов поджелудочной железы.
Причины
Причинами возникновения воспаления поджелудочной железы:
- Инфекционные болезни;
- В результате травм;
- Изменения сосудов поджелудочной железы;
- Воспалительные процессы других органов брюшной полости;
- Застойные процессы, образование конкрементов в протоках железы;
- Холецистит;
- Аллергические реакции на лекарства;
- Алкогольная интоксикация;
- Заболевания желчного пузыря;
- Пищевые нарушения (преобладание в рационе жирного, острого, избыточное питание).
Приступ начинается при застое выделяемого секрета и разрушения тканей железы под его воздействием.
Хроническое протекание болезни связано с наступившими морфологическими изменениями в тканях, и воздействием на поврежденный орган любым фактором риска. В этот момент начинается обострение и новые глубокие изменения в тканях.
Симптомы панкреатита
Обе формы панкреатита сопровождаются болями, расстройствами работы желудка и кишечника, тошнотой и рвотой (это самые характерные симптомы панкреатита). Однако стоит подробнее рассмотреть симптомы острой и хронической формы данного заболевания.
Острый панкреатит
Характеризуется очень сильным болевым синдромом. Терпеть такую боль невозможно, поэтому пациенту сразу вызывают скорую и больного везут в хирургическое отделение. Боли при остром панкреатите пациент испытывает как в верхней части живота, так и во всему обхвату живота (опоясывающие боли). Появляется тошнота, рвота, вздутие живота. Пациент жалуется на болезненность при прощупывании живота. Учащается сердцебиение, давление может понизиться.
Хронический панкреатит
Симптомы хронического панкреатита проявляются перманентно и периодически обостряются после воздействия различных раздражителей. Человек чувствует постоянную тупую боль в эпигастрии и обоих подреберьях, из-за нехватки ферментов для переваривания пищи может возникать понос, вздутие в животе, неустойчивый стул. В периоды обострения панкреатита пациент должен следовать предписаниям своего лечащего врача или обратиться в службу скорой помощи.
Запор при панкреатите
При реактивном воспалении может появиться запор. Но его причина — не само заболевание, а нарушение оттока желчи. Лечить запор нужно, но сначала необходимо исключить первопричину.
Какие продукты рекомендуется потреблять при заболеваниях поджелудочной железы
При заболеваниях пищеварительной системы рекомендуется потреблять нежирную пищу, приготовленную в отваренном или запеченном виде. Примерное меню в этом случае выглядит так:
- каши, а в особенности гречневая и овсяная;
- макароны;
- нежирные сорта мяса и рыбы;
- супы, бульоны;
- кисломолочная продукция;
- овощи – отварные, запеченные или сырые.
Для лечения хронического панкреатита стоит придерживаться диеты с повышенным содержанием белков. Жиры, свежие фрукты и овощи желательно исключить. Вся пища готовится в отварном и запеченном виде.
Запрещено употреблять сдобу, жареную пищу, жирные сорта мяса, шоколад, алкоголь, копченые, острые и соленые блюда, чай и кофе.
Для восстановления работы поджелудочной железы недостаточно указанных ограничений. Необходима также ферментная терапия: лечебная или профилактическая. Правильно подобрать лечебный препарат сможет только врач, изучив историю болезни пациента. Запишитесь к гастроэнтерологу в Красногорске – не откладывайте заботу о здоровье!