Операция – один из главных методов лечения рака прямой кишки. Перед хирургией иногда требуется облучение или химиолучевая терапия, чтобы легче было удалить опухоль. Также это снижает вероятность возврата недуга.
Клиника Асаф-ха-Рофе проводит лечение колоректального рака на ранних стадиях и в запущенных состояниях, когда метастазы поразили окружающие органы и системы. В числе наших преимуществ:
- Профессиональные врачи с богатой практикой в сфере лечения рака прямой, толстой кишки, органов ЖКТ.
- Инновационные терапевтические схемы, совмещающие традиционные методики с авторскими.
- Лекарственные формулы последнего поколения, разрабатываемые на научных площадках госпиталя.
Мы проводим все виды терапевтического воздействия по доступным ценам, регламентированным министерством здравоохранения Израиля.
Перед операцией при раке прямой кишки
Если больной курит, необходимо бросить или сократить курение. Это поможет снизить риск осложнений (инфекций дыхательных путей) и зажить ране после операции.
Хирурги собирают анализы, чтобы выяснить, сможет ли больной перенести оперативное вмешательство.
Они могут включать анализы крови, проверку артериального давления, исследования функционирования сердца (ЭКГ) и ряд других.
Член хирургической бригады встретиться с пациентом, чтобы обсудить операцию. Если предполагается создание стомы, медсестра даст всю необходимую информацию по этому вопросу.
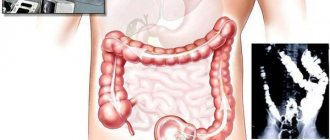
Операции при раке прямой кишки в больнице Асаф-ха-Рофэ
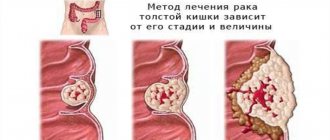
Применяются разные техники и типы операций, которые могут быть использованы при данном заболевании. Выбор хирургического вмешательства определяется такими факторами, как стадия рака, расположение опухоли и общее состояние здоровья.
После операции ткани, которые удалены хирургом, отправляются на исследование патологу. Он проверяет края операционной зоны на присутствие патологических клеток. Если их находят, не исключено, что рак не был полностью удален. Когда находят патологические клетки, может быть предложена повторная операция или радиотерапия.
Местная резекция
При маленькой опухоли на 1 стадии рак могут удалить с помощью локальной резекции. Используется эндоскоп, длинная и гибкая трубка с маленькой камерой на конце. Операция получила название трансанальная эндоскопическая микрохирургия.
Если опухоль расположена очень низко в прямой кишке, недалеко от ануса, хирург может не использовать эндоскоп. Злокачественное образование удалят с помощью хирургических инструментов, введенных через анус. Такое оперативное вмешательство называется трансанальная резекция прямой кишки.
Тотальная мезоректумэктомия
Это часто используемая операция при раке прямой кишки. Хирург удаляет часть органа, которая содержит опухоль, а также участки здоровой ткани по обе стороны. Кроме того, проводится резекция жировой ткани (мезоректума) вокруг прямой кишки, включающей кровеносные сосуды и лимфатические узлы. Её удаление снижает риск рецидива.
Виды мезоректумэктомии
Существует несколько типов мезоректумэктомии. На выбор хирургии влияет расположение опухоли в прямой кишке, ее размер, расстояние новообразования от ануса.
Передняя резекция
Этот вид операции, как правило, используется, когда злокачественное образование расположено в верхней и средней части прямой кишки (рядом с толстым кишечником).
После того, как часть кишки, содержащей опухоль, удаляется, хирург восстанавливает соединение, объединяя два конца. Некоторым пациентам создают временную стому (илеостому) после этого. Операцию по ее закрытию выполняют через несколько месяцев.
Проктэктомия с колоанальным анастомозом
Это хирургическое вмешательство проводится, когда злокачественное образование расположено низко в прямой кишке.
Хирург удаляет всю прямую кишку, соединяя толстый кишечник с анусом.
Иногда врач создают сумку (резервуар) из толстой кишки (колопластика) вместо прямой для хранения фекалий.
После проктэктомии может быть создана временная стома (илеостома), которая дает время для заживления кишечника.
Стому закрывают через несколько месяцев.
Брюшно-промежностная экстирпация прямой кишки
Такая операция (БПЭП) проводится, когда опухоль расположена очень низко в прямой кишке, возле ануса. Чтобы удалить всё злокачественное образование, хирург проводит резекцию прямой кишки и ануса. В таком случае требуется и создается стома – колостома. Один разрез выполняется в области брюшины, другой – в зоне промежности, около ануса. Посредством последнего разреза хирург удаляет анальное отверстие и прилегающие к нему ткани.
Открытая или лапароскопическая операция при раке прямой кишки
Колоректальная хирургия выполняется с помощью полостного или лапароскопического подхода.
Полостная операция проводится через большой разрез, идущий примерно от грудной кости (грудины) до пупка. У некоторых пациентов разрез делают поперек, а не вдоль живота.
В процессе проведения лапароскопической операции хирург выполняет 4 или 5 маленьких разрезов в полости брюшины. Через один из них вводят лапароскоп, оснащенный светом и камерой, через другие – хирургические инструменты, чтобы удалить опухоль.
Восстановление после лапароскопической хирургии, как правило, быстрее, по сравнению с открытой операцией. Хирург расскажет пациенту, какой тип хирургического вмешательства является целесообразным в данном случае.
Стома (колостома/илеостома)
После операции по удалению рака прямой кишки некоторым пациентам создают стому для выведения испражнений из организма. Это искусственно отверстие на стенке живота, к которому крепиться сумка для сбора фекалий.
Стома создают из открытой части кишечника. Если ее делают с помощью толстой кишки, то такая операция носит название колостомия, когда – посредством тонкой (подвздошной кишки) – илеостомия.
Данное искусственное отверстие используется какое-то определенное время или может быть постоянным. Временную делают, чтобы кишечник зажил после ректальной хирургии. Колостома бывает петлевой или концевой. Чтобы создать петлевую, хирург вытаскивает маленькую петлю кишечника наружу через разрез в брюшной полости. Потом делает отверстие в петле и пришивает ее к коже. Петлевая стома получила название двуствольной, так как выводится две ветки.
Для создания концевой стомы хирург один конец кишечника выводит через разрез и подшивает его к коже. В отверстие располагают с левой стороны живота. Часто этот вид колостомы является постоянным.
Если отверстие создано на время, потребуется вторая операция по его закрытию спустя несколько месяцев, для воссоединения кишечника, двенадцать недель после первичной хирургии.
Когда опухоль располагается очень низко в прямой кишке, недалеко от ануса, вероятнее всего, потребуется постоянная стома. Хирург даст информацию для каждого, конкретного случая, будет ли стома постоянной или временной.
Операция Гартмана
Для лечения рака сигмовидной кишки, ректосигмоидного отдела, а также опухолевого поражения верхне-ампулярного отдела прямой кишки (при невозможности формирования анастомоза – сшивания двух участков кишки) применяется операция Гартмана: резекция пораженного опухолью участка толстой кишки и наложение одноствольной колостомы с возможностью последующего отсроченного восстановления кишечника.
Каждое из этих вмешательств может быть окончательным (обычно при раке 4-й стадии) или временным, производимым для подготовки больного к последующим этапам. Эти оперативные вмешательства направлены на устранение непосредственной угрозы жизни больному. Последующие этапы выполняют в течение 4-6 месяцев после первичной операции, в это время проводится адъювантная химиотерапия, и пациент находится под наблюдением врача. [1]
Операции при раке прямой кишки на поздних стадиях
Тазовая экзентерация
Если рак поразил другие рядом расположенные органы, иногда требуются обширные операции, чтобы удалить его. К примеру, тазовая экзентерация.
Тазовая экзентерация у мужчин
Это хирургическое вмешательство применяется для лечения злокачественных заболеваний в области таза.
Оно включает удаление мочевого пузыря, прямой кишки и предстательной железы. Эту операцию проводят только в случае, если нет никаких других признаков рака где-либо еще в организме.
Для проведения тазовой экзентерации требуются только специально обученные и опытные хирурги.
Перед принятием решения врач рассказывает пациенту о преимуществах и рисках данного хирургического вмешательства. Это серьезная и крупная операция, но с ее помощью возможно вылечить рак у некоторых больных.
Тазовую экзентерацию рекомендуют при рецидиве рака прямой кишки. В процессе ее проведения хирург удаляет мочевой пузырь, прямую кишку, анус и предстательную железу. И создает два новых отверстия – для отвода мочи (уростому) и для выведения из организма фекалий – колостому.
Тазовая экзентерация для женщин
Данный вид хирургии применяется при рецидиве рака шейки матки, для лечения рака матки, рака влагалища и рака вульвы. В процессе операции хирург удаляет мочевой пузырь, часть кишечника, яичники, матку, шейку матки и влагалище. Хирургическое вмешательство является серьезным, но иногда оно позволяет избавить больного от рака. Операцию проводят только, если отсутствуют симптомы рака где-либо еще в организме.
Существует несколько типов тазовой экзентерации:
- Передняя экзентерация – удаление мочевого пузыря и внутренних половых органов.
- Задняя экзентерация – резекция прямой кишки и внутренних репродуктивных органов.
- Тотальная экзентерация – удаление мочевого пузыря, прямой кишки и органов репродуктивной системы.
Тип операции определяется на основе вида рака и особенностей индивидуальной ситуации.
Резекция легкого
Основным методом лечения, который распространился в легкие — химиотерапия. Но в некоторых случаях рекомендуется операция по удалению пораженной части легкого. Только, когда рак расположен в одном участке органа и нигде больше в организме.
Резекция печени
Если вторичные очаги появились в печени, чаще всего обращаются к цитостатическим средствам. Задача лечения состоит в том, чтобы уменьшить опухоль и контролировать ее как можно дольше.
Но некоторым пациентам возможно провести операцию, чтобы удалить пораженную часть печени. Иногда резекция печени способна излечить больного.
Это серьезное хирургическое вмешательство, которое длится 3-7 часов.
Его проводят только в специализированных больницах Израиля, врачи с опытом в хирургии печени. Достаточно редко такое лечение рассматривается в качестве варианта при метастазах в печени.
Операцию по удалению рака прямой кишки и резекцию печени проводят одновременно или как отдельные хирургические вмешательства.
Обычно резекции печени предшествует химиотерапия.
Удаление опухоли при колоноскопии или ректороманоскопии
В некоторых случаях (при преинвазивном и микроинвазивном или внутрислизистом раке) возможно и эндоскопическое внутрипросветное удаление опухолей во время проведения колоноскопии, которую можно сочетать с электро- и аргоноплазменной коагуляцией.
Эндоскопическое лечение применяется и у пациентов в тяжёлом состоянии (преклонный возраст с полиорганной недостаточностью, тяжелые хронические сопутствующие заболевания), при невозможности традиционного хирургического лечения. В частности, при развитии кишечной непроходимости в клиниках «Евроонко» устанавливают стент в толстую кишку. Такое лечение называется паллиативным и направлено на продление жизни и улучшение ее качества у пациентов, имеющих опухоль в далеко зашедших стадиях. [1,2]
Лечение заблокированного кишечника
Иногда рак блокирует кишечник, вызывая симптомы, как боль и рвоту. Как правило, требуется срочная медицинская помощь. Такое состояние лечат двумя способами.
Стентирование
В ходе процедуры хирург использует колоноскоп для размещения стента в заблокированную область. После этого стент расширяется, чтобы удерживать кишечник открытым.
Рак становится причиной блокировки, которую можно удалить с помощью операции в позднее время.
Хирургия
Иногда непроходимость кишечника устраняют с помощью оперативного вмешательства, удаляя заблокированный участок прямой кишки. После этой операции большинству пациентов создают временную или постоянную стому. Хирург иногда совмещает этот вид оперативного вмешательства с удалением опухоли.
Реабилитация после операции при раке прямой кишки
После хирургии больного будут поощрять начать двигаться, как можно скорее, что предотвратит развитие осложнений, как инфекции и тромбы. Физиотерапевт предоставит информацию по упражнениям для ног и дыхания.
К вечеру после операции или на следующий день пациенту будет оказана помощь, чтобы на короткое время встать с постели или сесть.
Боль
После оперативного вмешательства пациент испытывает боль и дискомфорт, которые контролируют посредством анальгетиков. О болевых ощущениях и недомоганиях необходимо сообщать медсестрам.
Они предоставят лекарство для облегчения состояния. Возможно, потребуется изменение дозировки или смена анальгетика.
Также предоставляют спинальную анестезию. Это инъекции продолжительного болеутоляющего средства в жидкость вокруг спинного мозга. Они снимают боль на срок до 24 часов. Другой альтернативой является непрерывная доза болеутоляющего в спинномозговую жидкость с помощью помпы – эпидуральная анестезия.
Обезболивающие средства даются с помощью капельницы, установленной в вену на кисти или предплечье. Капельницу соединяют с насосом или помпой (контролируемая пациентом анальгезия). Нажав кнопку, можно получать дополнительную дозу анальгетика. Эффективное программирование оборудования не допускает передозировки.
Капельницы и дренажи
Устанавливается капельница, поставляющая жидкость в организм в вену на кисти или предплечье – внутривенная инфузия. После того, как пациент сможет самостоятельно принимать пищу и жидкость, ее извлекут.
В ходе операции размещают катетер в мочевой пузырь для слива мочи.
Некоторым больным устанавливают назогастральный зонд – трубку, идущую через нос в желудок. Ее используют для удаления жидкости из желудка, пока кишечник не начнет работать.
Могут быть размещены дренажи в область операционной раны для слива избыточной жидкости. Их убирают спустя несколько дней.
Прием пищи и напитков
Вскоре после операции пациент может самостоятельно кушать и пить. Для ускорения процесса восстановления больному предоставляют дополнительные напитки на протяжении нескольких дней.
Стома
Если была создана стома, первое время она будет опухшей, но сократиться до нормального размера в течение нескольких недель. При петелевой колостоме используется стержень для поддержки, пока происходит заживление. Стержень извлекают спустя несколько дней.
Медсестра обучит, как ухаживать за стомой. Большинству пациентов достаточно 3-4 дня, чтобы научиться и справляться с данной ситуацией.
Выписка
В зависимости от типа проведенной операции период пребывания в больнице составляет 3-7 дней. Назначается прием для послеоперационного обследования, где врач введет в курс по поводу дальнейшего лечения – лучевой терапии или химиотерапии.
Если на рану наложены швы, клипсы или скобы, их снимают спустя 7-10 дней после хирургического вмешательства.
Сексуальная жизнь после хирургии
Врач предоставит информацию, сколько времени потребуется для реабилитации после операции при раке прямой кишки, когда можно возобновить сексуальную жизнь. Для большинства людей это занимает не менее 6 недель, а чаще дольше.
Для пациентов, имеющих стому, требуется больше времени, чтобы приспособиться.
Лапароскопия в колоректальной хирургии
Определить возможность выполнения операции с помощью лапароскопической техники можно уже на первичном приёме. Современные технологии позволяют провести резекцию пораженного опухолью участка кишки через небольшие разрезы на коже (5 — 12 мм) при полном соблюдении правил абластики — проведения онкологических операций для защиты здоровых тканей от заражения раковыми клетками удаляемой опухоли.
Помимо выраженных эстетических преимуществ, лапароскопическая операция позволяет сократить послеоперационный период, ускорить заживление и уменьшить болевой синдром, количество послеоперационных, в т.ч. инфекционных осложнений, в том числе межкишечных спаек.
Восстановление нормальной деятельности кишечника происходит в сжатые сроки и позволяет пациентам не прерывать надолго свою привычную жизнь. [4,5]
Отличительная особенность лапароскопических вмешательств при низких раках
В клинике «Евроонко» в Москве есть все возможности для проведения уникальных по своей структуре операций с помощью лапароскопических технологий. Так при низком расположении опухоли мы можем делать операции без вывода кишки на переднюю брюшную стенку. Выполняется операция низведения вышележащих отделов ободочной кишки или в анус, или в рану промежности, для защиты данного вида оперативного пособия иногда выводится как и в других случаях временно колостома. [3]
При удалении анального канала (экстирпация прямой кишки) можно выполнить низведение сигмовидной кишки в рану промежности – по сути та же колостома, только в привычном месте, при определённом уходе возможна относительно комфортная жизнь и сохранение работоспособности. Данное оперативное вмешательство требует отдельного обсуждения и решения совместно с пациентом.
Функционирование кишечника после операции при раке прямой кишки
У большинства людей после ректальной хирургии наблюдаются изменения в работе кишечника.
Если была проведена местная резекция, пациенты быстро выздоравливают. После тотальной мезоректумэктомии необходимо больше времени – несколько месяцев для восстановления работы кишечника.
Когда до хирургического вмешательства была лучевая терапия или химиолучевая терапия, это также повлияет на функционирование органа. Это означает, что потребуется больше времени, что работа кишечника нормализовалась.
После ректальной хирургии возможны следующие изменения в работе органа:
- Диарея или запор.
- Частый стул.
- Недержание кала.
- Вздутие кишечника.
Эти нарушения со временем проходят. Врач даст рекомендации, как нормализовать состояние, назначит лекарства, может направить к другому специалисту.
Рацион питания после операции при раке прямой кишки
Регулярный прием пищи поможет восстановить работу органа. Если наблюдаются проблемы с аппетитом, может быть легче питаться несколько раз в день небольшими порциями. Следует выпивать не меньше 1-2 литров жидкости в день, особенно, если наблюдается диарея.
Продукты с высоким содержанием белка – рыба, мясо, яйца помогут телу исцелиться после хирургии.
Важно, чтобы в рацион входил широкий спектр продуктов для здорового, сбалансированного питания. Однако некоторые виды пищи вызывают проблемы. Ведение дневника питания о том, какую пищу употребляет человек и как она влияет, может помочь.
При диарее стоит отдать предпочтение продуктам, с низким содержанием клетчатки – белый хлеб и пасту вместо макарон из муки грубого помола. Нужно употреблять зеленые листовые овощи, подвергать овощи тепловой обработке и есть фрукты, очищая их.
После того, как работа кишечника будет нормализовываться, стоит вводить постепенно продукты, вызывающие проблемы. Человек может обнаружить, что более они не влияют на функционирование органа. Если рацион питания после операции при раке прямой кишки по-прежнему остается ограниченным, стоит определенно обратиться к диетологу.
Некоторые рекомендации, как устранить вздутие живота:
- Нужно есть медленно, тщательно прожевывать пищу.
- Важно помнить, что фасоль, пиво, жевательная резинка, газированные напитки и лук вызывают вздутие.
- Могут помочь капсулы с мятой, укроп, чай с мятой.
Медикаменты
Врач порекомендует прием противодиарейных препаратов. Чаще всего используется лоперамид (другое название имодиум или Diareze®), он замедляет работу кишечника.
Регулярный прием лоперамида, за полчаса до еды, помогает в ряде случаев. Данный препарат также доступен в виде сиропа, можно регулировать дозу по мере необходимости. Возможно, понадобиться время, чтобы подобрать оптимальную дозировку. Рекомендуется начинать с малой и увеличивать количество до момента, когда препарат оказывает необходимое действие.
Безопасно принимать лоперамид долгое время, по мере необходимости, но нужно обсудить это с врачом.
Управление стрессом
Эмоции способны повлиять на работу кишечника. Беспокойство и стрессовые ситуации способствуют диареи. Утрата контроля над функционированием органа сама по себе является стрессом.
Обучение релаксации принесет пользу, как кишечнику, так и всему организму. Некоторые группы поддержки предлагают пройти курс релаксации.
Упражнения для мышц тазового дна
Существуют упражнения, которые можно выполнять, чтобы укрепить мышцы кишечника: сфинктерные (в области ануса) и мышц тазового дна (важны также для контроля мочевого пузыря и сексуальной функции).
Эти упражнения полезны при недержании стула. Врач может научить техники их выполнения. Для восстановления силы мышц потребуется как минимум 12 недель, делая упражнения трижды в день.
Поддержание здорового веса
Избыточный вес оказывает давление на мышцы тазового дна. Поэтому особенно важно поддерживать здоровую массу тела, если есть проблемы с контролем работы кишечника. Врач даст рекомендации по этому вопросу.
Результаты
Результаты первого этапа исследования. Перед проведением лечения показатели давления составляли в покое у женщин в среднем 26,2±6,2 мм рт.ст., при волевом сокращении — 91,2±30,0 мм рт.ст. (при норме 41—63 и 110—178 мм рт.ст. соответственно); средний балл по шкале Wexner — 12,8±3,9 балла. У мужчин эти же параметры были 23,5±7,0 и 103,9±46,6 мм рт.ст. (при норме 43—61 и 121—227 мм рт.ст.) и 13,0±3,5 балла соответственно. После лечения у женщин положительная динамика показателей составила в среднем 15,3% (p=0,12) и 17,3% (p=0,24): среднее давление в покое составило 30,2±7,9 мм рт.ст., давление при волевом сокращении — 107,0±36,3 мм рт.ст.
У мужчин положительный прирост показателей давления в покое и при волевом сокращении был 14,9% (p=0,23) и 18,1% (p=0,11) и соответственно 27,0±8,5 и 122,7±49,9 мм рт.ст. При анализе показателей давления значимые различия между параметрами волевого сокращения до и после лечения были отмечены без учета гендерных различий — суммарно для мужчин и женщин. Так, динамика показателей при сокращении составила 17,7% (p=0,047) (исходные 98,7±40,7 мм рт.ст. против 116,2±44,8 мм рт.ст. после лечения).
Клинически после лечения жалобы на недержание компонентов стула субъективно оценивались больными в 11,0±4,6 балла у женщин (снижение на 14,1%, p=0,42) и в 10,5±4,7 балла (снижение на 19,2%, p=0,155) у мужчин, статистически значимого улучшения показателя после лечения обнаружено не было.
Результаты второго этапа исследования. По данным сфинктерометрии, показатели давления в покое и при волевом сокращении до/после лечения у женщин составили 29,3±3,8/36,0±6,4 и 104,4±22,0/131,4±25,6 мм рт.ст., что свидетельствовало о динамическом улучшении тонуса и сократительной способности сфинктерного аппарата на 22,9% (p=0,01) и 25,9% (p=0,025) соответственно.
У мужчин аналогичные значения составили 29,3±6,4/35,2±4,1 и 162,3±28,0/189,0±50,4 мм рт.ст. соответственно. Прирост значений составил 20,1% (p=0,069) и 16,3% (p=0,18) и не являлся статистически значимым. Следует отметить, что для изменений показателей давления в покое необходимо провести дополнительные исследования, поскольку отсутствие статистической значимости на 5% уровне (р приближается к пороговому уровню 0,05, хотя и не достигает его) может быть вызвано небольшим объемом выборки.
По данным исследования резервуарной функции низведенной кишки, порог постоянной чувствительности к наполнению до лечения определялся лишь у 9 (52,9%) из 17 больных, при этом после лечения он определялся у всех больных. Ощущение позыва на дефекацию, которое до лечения возникало лишь у 11 (64,7%) из 17 больных, после лечения наблюдалось у всех больных и отмечалось уже при объеме более 72,6 мл. Наиболее значимым представляется появление постоянного интенсивного позыва на дефекацию: до лечения он был отмечен лишь у 6 (35,3%) из 17 при объеме 80 мл; после лечения — у 14 (82,4%) больных при 120 мл и более (табл. 1). В ходе исследования нежелательные явления или осложнения отсутствовали.
Таблица 1. Динамика параметров резервуарной функции у больных с СНПР (n=17)
| Параметр Parameter | Объем, мл воздуха (норма) Volume, ml air (normal) | До лечения Before treatment | После лечения After treatment | ||
| объем, мл воздуха volume, ml air | число больных patients’ number | объем, мл воздуха volume, ml air | число больных patients’ number | ||
| Первый порог чувствительности Rectum first level of sensitivity to fill | 36,7±19,7 | 65,4±26, | 16 | 35,4±15,8 | 16 |
| Порог постоянной чувствительности Constant level of rectum sensitivity to fill | 66,7±24,2 | <42,5 | 9 | <42,5 | 16 |
| Ощущение позыва к дефекации Feeling the urge to defecate | 110,0±37,4 | <72,6 | 11 | >72,6 | 16 |
| Постоянный позыв к дефекации Constant urge to defecate | 150,0±51,0 | <99 | 6 | >99 | 14 |
По шкале СНПР до лечения больные оценивали свое состояние в 37,6±6,3 балла (выраженный СНПР), после проведенного лечения у всех больных средний балл уменьшился на 46,5% — до 20,1±5,7 балла (слабо выраженный СНПР). При детальном рассмотрении динамика субъективных показателей у женщин составила 44,1%, у мужчин — 49,4% (табл. 2).
Таблица 2. Динамика показателей по шкале СНПР (n=17)
| Пациенты/Patients | До лечения, баллы Before treatment, scores | После лечения, баллы After treatment, scores | Динамика показателей, % Dynamics of parameters, % | p |
| Женщины/Women | 39,5±2,8 | 22,1±22,1 | 44,1 | 0,02 |
| Мужчины/Men | 36,0±8,2 | 18,2±7,4 | 49,4 | 0,069 |
| Все больные/Total cohort | 37,9±6,4 | 19,8±5,8 | 47,8 | 0,002 |
Результаты третьего этапа исследования. Через 3—6 мес после проведенного курса консервативной реабилитации был проведен телефонный опрос с заполнением шкалы СНПР у 11 (64,7%) из 17 пациентов (опрос не проводили у 6 больных с меньшими сроками после завершения курса). На основании полученных данных у 4 (36,4%) из 11 больных положительная динамика показателя по шкале СНПР сохранялась, у 6 (54,5%) пациентов результаты несколько ухудшились, у 1 (9,1%) больного — вернулись к исходным значениям (табл. 3).
Таблица 3. Динамика показателей по шкале СНПР в сроки 3—6 мес после окончания курса (n=11)
| Положительный эффект лечения Positive treatment effect | Число больных, абс. (%) Patients’ number, abs. (%) | Динамика показателей | p | |
| на момент окончания курса реабилитации, баллы At the end of the rehabilitation course, scores | через 3—6 мес после курса реабилитации (телефонный опрос), баллы 3—6 months after the rehabilitation course (telephone survey), scores | |||
| Сохраняется Remains | 4 (36,4) | 19,5±6,7 | 19,5±6,7 (без отрицательной динамики) (no negative dynamics) | 0,13 |
| Снизился Reduced | 6 (54,5) | 20,0±4,6 | 24,7±2,7 (эффект нестойкий)/(unstable effect) | 0,148 |
| Полностью утрачен Completely lost | 1 (9,1) | 23 | 41 (возврат к исходному состоянию) (return to initial condition) | 0,317 |
На основании полученных клинических данных сотрудниками лаборатории клинической патофизиологии ФГБУ «НМИЦ колопроктологии им. А.Н. Рыжих» Минздрава России при консультировании специалистами нейрохирургического отделения Центра по оказанию хирургической помощи больным с дегенеративными заболеваниями и острой травмой позвоночника ГБУЗ «ГКБ №67 им. Л.А. Ворохобова» ДЗМ был разработан комплекс ЛФК для тренинга мышц тазового дна и запирательного аппарата и лечения анальной инконтиненции. С целью усиления реабилитационного курса этот комплекс может быть рекомендован для использования больными как в лечебном учреждении, так и в домашних условиях для поддержания достигнутого положительного эффекта.
Стентирование
В некоторых случаях и при неоперабельных опухолях у больных в тяжелом состоянии с частичной кишечной непроходимостью декомпрессия желудочно-кишечного тракта может достигаться эндоскопической установкой стента в толстую кишку.
Почти у 55% больных с колоректальным раком из-за особенностей венозного оттока из толстой кишки выявляются метастазы в печень. Часто, помимо опухолевой интоксикации и болевого синдрома, они утяжеляют ситуацию, вызывая сдавление желчевыводящего тракта и создавая условия для развития механической желтухи. В нашей клинике проводится удаление метастазов хирургическим путем во время проведения резекции печени, кроме того может быть использована радиочастотная аблация, химиоэмболизация сосудов печени, питающий метастатический очаг. [1]