- Главная
- Колопроктология
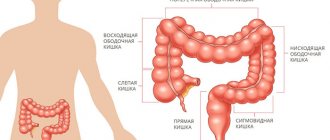
- Рак толстой (ободочной) кишки
- Методика лапароскопической правосторонней гемиколэктомии
Рис.1. Схема расположения операционной бригады, точки введения троакаров.
Рис.2. Пересечение подвздошной и поперечно-ободочной кишки аппаратом ENDO-GIA-30.
Рис.3. Интракорпоральная техника формирования анастомоза. Этапы операции.
Рис. 4. Формирование анастомоза конец в конец.
Рис. 5. Погружение анастомоза в брюшную полость.
Техника лапароскопической правосторонней гемиколэктомии при раке ободочной кишки.
Впервые в мире лапароскопическую правостороннюю гемиколэктомию выполнил Jacobs в 1990 году. Техника лапароскопических резекций ободочной кишки включает стандартные этапы: интракорпоральную мобилизацию и деваскуляризацию с последующей резекцией и формированием анастомоза.
Большинство исследователей предпочитают экстракорпоральный способ наложения межкишечного соустья, что объясняется простотой техники, удобством и быстротой исполнения. При этом мобилизованный участок кишки выводится через минилапаротомный разрез длиной 5-6 см на брюшную стенку и накладывается анастомоз обычным способом.
Ряд авторов отдают предпочтение полностью интракорпоральной технике резекции кишки и формирования анастомоза и считают, что только в этом случае “основные принципы лапароскопической хирургии толстой кишки остаются ненарушенными”. Мы придерживаемся «золотой» середины — когда без ущерба качеству операции можно выполнить полностью интракорпорально резекцию правого фланга, мы ее выполняем. В случае большой опухоли, короткой брыжейки, мы выполняем операцию комбинированным доступом – мобилизация кишки (мезоректумэктомия) лапароскопически, а анастомоз экстракорпорально.
Показаниями к проведению лапароскопической гемиколэктомии справа являются новообразования правого фланга ободочной кишки, болезнь Крона, в редких случаях — дивертикулез, полипоз и др. заболевания.
Посмотреть видео операций в исполнении профессора Пучкова К.В. Вы можете на сайте «Видео операций лучших хирургов мира».
Комментарий врача
Если вам предстоит операция гемиколэктомия, и вы испытываете вполне объяснимое беспокойство, связанной с проведением хирургического вмешательства, следует знать, что операция проводится под анестезией. В нашей клинике используются только современные методики и препараты для наркоза, поэтому ни во время процедуры, ни после нее пациенты не испытывают болезненных ощущений. Кроме того, в 90% случаев нам удается обойтись без кишечной стомы, в ходе процедуры формируется колоректальный анастомоз, поэтому функция естественного перемещения содержимого кишечника и опорожнения сохранена. Если же оптимальным решением является формирование временной колостомы, реконструктивно-восстановительная операция назначается через 2-3 месяца. При заболеваниях толстого кишечника и выбор метода лечения, и результат зависят от того, насколько тщательна проведена диагностика. У нас в клинике вы сможете пройти комплексное обследование — в короткие сроки и без утомительных очередей. Не откладывайте визит к врачу, запишитесь на прием, своевременно проведенная операция значительно повышает шансы на малотравматичное лечение и быстрое выздоровление.
Руководитель хирургической службы SwissClinic Пучков Константин Викторович
Техника операции
Интракорпоральная техника
При доброкачественных заболеваниях операция начинается с мобилизации слепой и восходящей кишки по правому латеральному каналу, оттягивая правый фланг ободочной кишки медиально и вверх.
Продолжая дальнейшее выделение дистальной части восходящей и печеночного изгиба ободочной кишки, тупым и острым путем выделяется и пересекается печеночно-ободочная связка. Затем отодвигается двенадцатиперстная кишка и правый мочеточник. Одновременно с сальником выделяется поперечно-ободочная кишка на нужном участке.
Постепенно обнажается забрюшинное пространство. На данном этапе следует быть очень внимательным, чтобы не повредить расположенные рядом органы (правый мочеточник, почка и др.).
Мобилизуется брыжейка правого фланга ободочной кишки. Пересекаются одним из описанных способов подвздошно-ободочная, правая и нисходящая ветвь средней ободочной артерии.
Определяются уровни пересечения подвздошной и поперечно-ободочной кишок, которые выделяются в пределах жизнеспособных участков. Уровень анастомозирования определяется по нескольким признакам, важнейшим из которых является визуально прослеживаемая пульсация краевых сосудов. В этом месте кишка пересекается аппаратом ENDO-GIA-30-60 (рис.2).
Рис. 6. Формирование анастомоза конец в бок.
Рис.7. Формирование илео-трансверзоанастомоза аппаратом GIA-55.
Рис.8. Прошивание аппаратом ТА-60 с последующей резекцией препарата.
Рис. 9. Формирование анастомоза конец в бок циркулярным степлером.
Рис.10. Ушивание культи поперечно-ободочной кишки аппаратом ТА-60.
Далее проводятся илео — и колотомии, в отверстия заводятся бранши аппарата ENDO-GIA-30(60), выполняется прошивание. Отверстия ушиваются аппаратным или ручным непрерывным швом на атравматичной игле (рис.3.).
В правом подреберье рассекается брюшная стенка, извлекается резецированный препарат, предварительно помещенный в специальный пластиковый контейнер. Внимательно осматриваются все лигированные и коагулированные сосуды. После этого рана и троакарные проколы послойно ушиваются.
Экстракорпоральная техника
После мобилизации правого фланга ободочной кишки рассекается брюшная стенка в правом подреберье или по срединной линии. В рану выводятся мобилизованные отделы ободочной и дистальная часть подвздошной кишок вместе с опухолью. Выполняется резекция с ручным или аппаратным формированием анастомоза.
Варианты экстракорпорального формирования анастомоза
Ручной шов (конец в конец)
Формируется 2-рядный или однорядный анастомоз. Внутренний ряд (при 2-рядном шве) формируется непрерывным швом рассасывающейся нитью на атравматичной игле, наружный – узловым серо-серозным швом. Несоответствие диаметра просветов подвздошной и поперечно-ободочной кишок ликвидируется надсечением в косом направлении противобрыжеечной стенки подвздошной кишки. Наложение данного вида ручного анастомоза требует меньше всего времени (рис.4). Сформированный анастомоз погружается в брюшную полость (рис. 5).
Ручной шов (конец в бок)
Культя поперечно-ободочной кишки погружается 2-рядным швом. Выполняется колотомия вдоль тении длиной примерно 2 см, и вшивается терминальный отдел подвздошной кишки (рис.6).
Ручной шов (бок в бок)
Культя подвздошной и поперечно-ободочной кишок ушивается ручным обвивным швом и дополнительно погружается 2-мя полукисетными швами (возможно прошивание культи линейным степлером). Анастомоз накладывается на расстоянии 4-8см от края культи. Рассечение поперечно-ободочной кишки для формирования анастомоза целесообразнее осуществлять по taenia libera, так как кишечная стенка в данном месте отличается наибольшей прочностью. Предпочтение обычно отдается 2-рядному анастомозу. Первый (внутренний) ряд формируется непрерывным швом рассасывающейся атравматичной нитью, второй (наружный) ряд – узловым серо-серозным швом. После этого культя подвздошной и поперечно-ободочной кишок фиксируется к противолежащей кишке несколькими серо-серозными швами для предотвращения инвагинации в область анастомоза с развитием непроходимости. На заключительном этапе операции тщательно ушивается «окно» брыжейки.
АППАРАТНЫЙ ШОВ (бок в бок, с использованием линейных свивающих аппаратов).
Наибольшее распространение получила двухаппаратная методика. Терминальные отделы подвздошной и поперечно-ободочной кишок сопоставляют бок в бок антиперистальтически. В их просвет вводятся бранши аппарата GIA-60, выполняется прошивание с одновременным пересечением стенок (рис.7). В поперечном направлении на намеченном уровне резекции накладывается аппарат ТА-60(90), выполняется одновременное прошивание подвздошной и поперечно-ободочной кишок (рис.8). Удаляемая часть кишечника срезается по бранше аппарата.
Аппаратный шов (конец в бок; с использованием линейного и циркулярного степлеров).
В просвет поперечно-ободочной кишки вводится основная часть циркулярного степлера СЕЕА-21(25), острой частью перфорируется боковая стенка поперечно-ободочной кишки в области taenia libera на расстоянии 8-10 см от края. На терминальный отдел подвздошной кишки накладывается кисетный шов и затягивается после введения в просвет головки аппарата СЕЕА-21. Адаптируется головка с основной частью циркулярного степлера, выполняется прошивание (рис. 9).
После этого терминальная часть поперечно-ободочной кишки ушивается аппаратом ТА-60 (рис.7.10).
Восстановление
После операции пациента переводят в стационар для постоянного наблюдения за ходом восстановления.
В первые два дня пациент будет питаться через зонд. Затем разрешается жидкая пища. При отсутствии осложнений твёрдая пища может быть включена в рацион на 7-8 день после операции.
Выписка обычно производится через 2 недели после вмешательства, однако строгие ограничения по питанию остаются. Обычно для полной адаптации требуется не менее полугода. Нередко гемиколэктомия является единственным шансом пациента на выздоровление. Данное вмешательство относится к категории сложных процедур, требующих повышенного внимания, опыта и мастерства хирурга. Доверьте своё здоровье профессионалам — приходите на приём в медицинский .
Особенности правосторонней гемиколэктомии при раке
Принципы онкологического радикализма требуют максимального удаления брыжейки ободочной кишки, сальника, забрюшинной клетчатки единым блоком с опухолью. Должны быть ликвидированы параколические, промежуточные, базальные и главные лимфатические узлы. Удаление единого блока включает в себя понятие мезоколонэктомию – удаление кишки с клетчаткой и лимфоузлами в едином фасциальном футляре. Все манипуляции инструментов с опухолью должны быть минимизированы. Следует проводить также профилактику троакарных метастазов: промывание ран растворами антисептиков и цитостатиков; выполнение минилапаротомии, адекватной размерам опухоли; извлечение препарата в специальном пластиковом пакете и др.
Операция начинается не с мобилизации правого фланга ободочной кишки по правому латеральному каналу, а с высокого лигирования магистральных сосудов. Сначала выделяются и клипируются подвздошно-ободочная артерия и вена, затем – правые ободочные сосуды. Затем единым блоком снизу вверх непосредственно за куполом слепой кишки рассекается париетальная брюшина. Объем лимфодиссекции соответствует локализации опухоли: при раке восходящей, правого изгиба и начального отдела поперечной ободочной кишки выполняется парааортальная лимфодиссекция, а при поражении слепой кишки нами дополнительно удаляется подвздошная клетчатка справа. Рассекается брюшина по правому латеральному каналу, и по преренальному листку fascia retroperitonealis выделяется брыжейка ободочной кишки, полностью удаляя предфасциальную клетчатку. Если диссекция тканей выполняется в нужном слое, то данный этап проходит практически бескровно. Пересекается печеночно-ободочная и желудочно-ободочная связки, удаляется большой сальник. При интраперитонеальной резекции препарат извлекается в специальном пластиковом контейнере. Если используется экстракорпоральный способ анастомозирования, то необходимо надежно изолировать рану от контакта с опухолью (для этого мы обычно используем стерильный пластиковый пакет). При местнораспространенной опухоли после окончания операции брюшная полость промывается раствором антисептика или цитостатика (5-FU; митоцин и др.).
К. В. Пучков: «Онкологическое заболевание — не приговор»
На собственном же опыте мы убедились, что адекватную лимфодиссекцию легче выполнить при мобилизации правых отделов толстой кишки по латеральному каналу снизу вверх, с выделением, скелетизацией правого мочеточника, аорты и нижней полой вены.
При таком способе мобилизации правого фланга толстой кишки полностью сохраняются принципы футлярности и зональности (мезоколонэктомия). Лигирование магистральных сосудов проводится максимально высоко. Пересечение приводящей и отводящей кишок также целесообразно проводить экстракорпорально с использованием сшивающих аппаратов. Учитывая тот факт, что для извлечения удаляемого препарата необходимо производить адекватный размерам опухоли разрез, выполнение заключительных этапов технически проще и удобнее производить внеабдоминальным доступом.
К. В. Пучков, Д. А. Хубезов. Малоинвазивная хирургия толстой кишки К. В. Пучков, Д. С. Родиченко. Ручной шов в эндоскопической хирургии
Почему гемиколэктомию лучше делать в Швейцарской Университетской клинике?
- Хирурги клиники одними из первых начали проводить малоинвазивные операции на кишечнике, на счету каждого специалиста более 600 успешно проведенных хирургических вмешательств.
- В ходе операции мы используем самые современные методики и оборудование, например, для сокращения кровопотери аппарат LigaSure (США), ультразвуковые ножницы, рассасывающийся шовный материал, современные сшивающие аппараты, минимизирующие риск развития осложнений в послеоперационном периоде и др.
- В нашем Центре, одном из первых, начали проводиться симультанные (одномоментные) операции: при наличии сопутствующих патологий в ходе одной анестезии можно избавиться сразу от нескольких заболеваний.
- У нас существует возможность пройти качественное и всестороннее обследование, клиника оснащена самым инновационным оборудованием экспертного класса, а прием ведут опытные специалисты высшей или первой категории. Ежегодно мы консультируем более 5000 человек, к услугам пациентов — более 5 тыс. наименований исследований.
Список опубликованных работ по теме лапароскопической правосторонней гемилэктомии
- Puchkov K., Filimonov V., Titov G., Chubezov D. Laparoscopic technology in coloproctology // Proktologia. — 2001. — Suppl. №1. — P.97.
- Пучков К.В., Хубезов Д.А., Хубезов А.Т., Титов Г.М. Использование лапароскопического доступа в хирургии колоректального рака // Тихоокеанский мед. журн. — 2002. — №2 (спец. вып.). — С.64 — 65.
- Пучков К.В., Хубезов Д.А., Хубезов А.Т., Титов Г.М. О перспективах внедрения лапароскопических операций в колопроктологию // Специализированная медицинская помощь. Вып.3. — Рязань: ОКБ, 2002. — С.114 — 115.
- Пучков К.В., Хубезов Д.А., Хубезов А.Т. Лапароскопические радикальные операции при колоректальном раке // Проблемы колопроктологии. Вып.18. — М., 2002. — С.406 — 409.
- Пучков К.В., Хубезов Д.А., Хубезов А.Т., Титов Г.М. Лапароскопические симптоматические операции при колоректальном раке // Проблемы колопроктологии. Вып.18. — М., 2002. — С.414 — 416.
- Пучков К.В., Хубезов Д.А., Хубезов А.Т., Юдина Е.А. Лапароскопический доступ в хирургии рака ободочной кишки. Техника лимфодиссекции // Актуальные вопросы колопроктологии: тез. докл. 1-го съезда колопроктологов России с междунар. участием / под ред. Г.И. Воробьева, Г.П. Котельникова, Б.Н. Жукова. — Самара: ГП : СамГМУ, 2003. — С.394 — 395.
- Пучков К.В., Хубезов Д.А., Юдина Е.А., Юдин И.В. Границы лапароскопической резекции при раке ободочной кишки // Актуальные проблемы колопроктологии: тез. докл. науч. конф. с междунар. участием, посвящ. 40-летию ГНЦ колопроктологии, Москва, 2 — 4 февр. 2005 г. / под ред. Г.И. Воробьева, И.Л. Халифа. — М., 2005. — С.279 — 280.
- Пучков К.В., Хубезов Д.А., Юдина Е.А., Юдин И.В. Лапароскопическая субтотальная колэктомия в лечении диффузного семейного аденоматоза // Актуальные проблемы колопроктологии: тез. докл. науч. конф. с междунар. участием, посвящ. 40-летию ГНЦ колопроктологии, Москва, 2 — 4 февр. 2005 г. / под ред. Г.И. Воробьева, И.Л. Халифа. — М., 2005. — С.280 — 281.
- Пучков К.В., Хубезов Д.А.. Малоинвазивная хирургия толстой кишки: руководство для врачей. — М.: Медицина, 2005. — 280с.
- Пучков К.В., Хубезов Д.А., Юдин И.В. Технические аспекты выполнения лапароскопической лимфодиссекции // Журн. акушерства и женских болезней. — 2005. — Т.54 (спец. вып.). — С.87 — 88.
- Puchkov K.V., Khubezov D.A., Yudin I. Boundaries of laparoscopic resection at cancer of colon // Proktologia. — Supplement №1. — 2006. — P.100.
- Пучков К.В., Хубезов Д.А. Границы лапароскопической резекции при раке ободочной кишки // Первая Междунар. конф. по торако-абдом. хирургии: сб. тез. – Москва, 2008. – С.64.
- Khubezov D.A., Puchkov K.V., Ogoreltsev A.Y. Laparoscopic right hemicolectomy for colon cancer // Abstracts book of the 17-th EAES Congress 2009, 17 — 20 June, 2009, Prague, Czech Republic. – P.155.
- Пучков К.В., Огорельцев А.Ю., Луканин Р.В. Особенности лапароскопической лимфодиссекции при раке правых отделов ободочной кишки // Российская школа колоректальной хирургии. Тезисы научных работ. Москва, 15 марта, 2010 г. — С.59.
- Пучков К.В., Хубезов Д.А., Огорельцев А.Ю., Луканин Р.В., Андреева Ю. Е. Однопортовая лапароскопическая (S.I.L.S.) колпроктэктомия с илеоанальным резервуарным анастомозом // Науч.- практ. конф. с междунар. участием «Технологии единого лапароскопического доступа в абдоминальной хирургии». — М.: ИД «МЕДПРАКТИКА -М «, 2011 г.- С.26–28.
- Пучков К.В., Хубезов Д.А., Огорельцев А.Ю., Луканин Р.В., Семионкин Е.И. Однопортовая лапароскопическая (SILS) колпроктэктомия с илеоанальным резервуарным анастомозом // Колопроктология – 2011. — №2 (36).- С. 9-12.
- Пучков К. В., Хубезов Д.А., Огорельцев А. Ю., Луканин Р. В. Варианты лапароскопической лимфодиссекции в зависимости от локализации рака правых отделов ободочной кишки // Пятая Международная конференция. Российская школа колоректальной хирургии. «Мультидисциплинарный подход в лечении рака прямой кишки». Материалы конференции.- Москва, 23-24 июня, 2011 г. — С. 48.
- Пучков К. В., Хубезов Д.А., Огорельцев А. Ю., Луканин Р. В., Андреева Ю.Е. Однопортовая лапароскопическая (SILS) колпроктэктомия с илеоанальным резервуарным анастомозом // Пятая Международная конференция. Российская школа колоректальной хирургии. «Мультидисциплинарный подход в лечении рака прямой кишки». Материалы конференции.- Москва, 23-24 июня, 2011 г. — С. 48.
- Пучков К.В., Хубезов Д.А., Огорельцев А.Ю., Луканин Р.В. Опыт лапароскопической SILS колпроктэктомии с илеоанальным резервуарным анастомозом и превентивной илеостомией//Материалы 3 Всероссийского съезда колопроктологов, 12-14 окт. 2011, г. Белгород, Колопроктология – 2011. — №3 (37).- С. 115.
- Пучков К.В., Хубезов Д.А., Огорельцев А.Ю., Луканин Р.В., Пучков Д.К. Выбор объема лапароскопической лимфодиссекции в зависимости от локализации рака правых отделов ободочной кишки // Альманах Института хирургии им. А.В. Вишневского. Т.7, №1 — 2012. «Материалы XV Съезда Общества эндоскопических хирургов России». – Москва, 2012. – С. 315-316.
- Пучков К. В., Хубезов Д. А., Пучков Д. К. К вопросу о технике выполнения правосторонней гемиколэктомии при раке правых отделов ободочной кишки // Материалы IV Конгресса хирургов Казахстана «Новые технологии в хирургии». – Алматы, 2013. – С. 67.
- Пучков К. В., Хубезов Д. А., Пучков Д. К. Результаты применения методики N.O.S.E. в лапароскопической хирургии толстой кишки // Эндоскопическая хирургия . – 2014. — Т20. — №1. – С. 328 – 330.
- Пучков К. В., Хубезов Д. А., Пучков Д. К. Возможности использования методики N.O.S.E. в лапароскопической хирургии толстой кишки // Материалы Международной научно-практической конференции «Эндовидеохирургия в условиях многопрофильного стационара», СПб.: Изд-во « Человек и его здоровье», 2014 г. – С. – 93 – 94. ISBN 978-5-9905495-4-8.
- Пучков К.В., Хубезов Д.А., Пучков Д.К. Результаты применения методики N.O.S.E. в лапароскопической хирургии толстой кишки // Альманах Института хирургии им. А.В. Вишневского. Т.10, №1 — 2015. «Материалы XVIII Съезда Общества эндоскопических хирургов России». – Москва, 2015. – С. 341-342.
- Пат. 2013117186 РФ МПК8 А61 В17/02. Способ временной фиксации органов брюшной полости и малого таза при лапароскопичеких операциях и устройство для его осуществления / К.В.Пучков, В.В. Коренная, Д.К.Пучков.- №2013117186/14; заявл. 15.04..2013; опубл. 27.10.2014, Бюл.30.
Профессор К.В. Пучков проводит лапароскопическую резекцию прямой кишки с аорто-подвздошной лимфаденэктомией (г. Москва, 1-я Клиническая больница управления делами мэра и Правительства Москвы, 29 сентября 2007 г.) Лапароскопическая резекция прямой кишки (профессор К.В. Пучков 18—20 сентября 2013 года в г. Киев (Украина)