Неспецифический язвенный колит – заболевание, которое демонстрирует масштабное развитие в современных условиях жизни. К тому же недуг стал обнаруживаться все чаще и у детей, то есть заметно «помолодел». Сначала язвенный колит локализуется в прямой кишке, а со временем при отсутствии лечения распространяется на весь толстый кишечник. В повышенной группе риска находятся люди от 20 до 40 лет, о чем свидетельствуют официальные статистические данные. Среди людей пожилого возраста данный недуг выявляется очень редко.
Что такое язвенный колит?
Язвенный колит входит в категорию воспалительных заболеваний кишечника (ВЗК). Болезнь носит хронический характер и часто беспокоит подростков и молодых людей. Основная симптоматика заключается в появлении болевых ощущений в животе, невозможности удерживать каловые массы, диарее, появлении кровяных сгустков в стуле. Воспалительный процесс берет свое начало в прямой кишке и в ходе развития распространяется на всю ободочную кишку. В лечении применяются специальные препараты, которые регулируют данный воспалительный процесс.
Существует еще одна болезнь, которую по причине схожести симптомов часто путают с язвенным колитом, – это болезнь Крона. Главное отличие недугов – поражение разных частей организма. Если колит локализуется только в толстой кишке, то болезнь Крона – в любой части пищеварительного тракта.
Страница 4 из 12
Диетотерапия при витаминной недостаточности у больных с воспалительными заболеваниями кишечника
Витаминная недостаточность чаще наблюдается при болезни Крона, так как при данном заболевании, как правило, поражена тонкая кишка, где происходит всасывание пищевых веществ. Например, витамин B12 всасывается в конечном отделе тонкой кишки (в подвздошной кишке). При воспалении этой части кишки или при ее удалении (резекции) возникает дефицит витамина B12, что проявляется анемией и неврологическими симптомами. В случае язвенного колита дефицит витамина B12 возникает чаще вследствие пониженного употребления в пищу продуктов, богатых этим витамином.При наличии воспалительного процесса в тонкой кишке нарушается также всасывание как водорастворимых (группа В и С), так и жирорастворимых витаминов (А, D, Е, К), то есть развивается поливитаминная недостаточность.
В таблице 4 приведены продукты – источники различных витаминов.
Таблица 4. Содержание витаминов в 100 г съедобной части продуктов
| Витамины | Количество витамина в 100 г продукта | Пищевые продукты |
| 1 | 2 | 3 |
| Витамин С | Очень большое (100 мг и более) Большое (40—99 мг) Умеренное (15—39 мг) | Шиповник свежий, перец красный сладкий, смородина черная, облепиха, перец зеленый сладкий, петрушка, капуста брюссельская, укроп, черемша. Капуста цветная, белокочанная и краснокочанная, апельсины, земляника садовая, хрен, шпинат, чеснок (перо), лимоны, киви, грейпфрут, шпинат, смородина белая. Мандарины, печень, брюква, лук зеленый, зеленый горошек, томаты, редис, картофель, лук-порей, лук зеленый, салат, кабачки, дыня, крыжовник, рябина черноплодная, морошка, кизил, малина, айва, брусника, черешня, вишня, яблоки, клюква, смородина красная, ананас, капуста квашенная |
| Витамин В1 | Очень большое (1 мг и более) Большое (0,4—0,9 мг) Умеренное (0,15—0,39 мг) | Свиная вырезка, мясо поросят. Горох лущеный, свинина беконная, дрожжи, крупы (овсяная, гречневая, пшенная), фасоль. Субпродукты, хлеб из муки грубого помола, сардельки свиные, колбасы вареные, горошек зеленый, телятина хлеб, ячневая крупа, мясо кролика, зубатка, горбуша, кета, макрурус, ставрида, тунец, икра (осетровая, севрюжья, минтаевая), макароны, хлеб. |
| Витамин В2 | Очень большое (более 0,4 мг) Большое (0,2—0,4 мг) Умеренное (0,1—0,19 мг) | Печень, почки, сердце, дрожжи, миндаль, сыры, яйца, грибы, икра белужья зернистая. Язык, творог жирный, хлеб, говядина, гусь, индейка, соя, шиповник, стручковая фасоль, грибы, греча, халва, молоко овечье, шпинат, кета, сельдь жирная, скумбрия, тунец, Молоко коровье, козье, сливки, кефир, масло сливочное, сметана, горошек зеленый, капуста брюссельская, капуста цветная, перец зеленый сладкий, петрушка, сельдерей, укроп, лук зеленый, икра зернистая (осетровая, севрюжья, минтаевая) камбала, горбуша, макрурус, окунь, палтус, сардина, щука, треска, хек, свинина, кура, мясо кролика, колбасы вареные , крупа овсяная. |
| Витамин РР | Очень большое (3 мг и более) Большое (1,5—2,9 мг) Умеренное (1,0—1,4 мг) | Арахис, дрожжи, субпродукты (печень, почки, язык и др.), тунец, сельдь, скумбрия, сардина, семечки подсолнуха, грибы свежие, птица, говядина, баранина, миндаль, греча, хлеб грубого помола. Бобовые, свинина, колбасы вареные, треска, окунь морской, палтус, кета, горох, фасоль, горошек зеленый, перловая, ячневая, рисовая крупа, хлеб пшеничный из муки 2 сорта, фундук. Ставрида, хек, судак, щука, хлеб пшеничный из муки высшего сорта, рис, пшено, овсяная, кукурузная, манная крупы, макароны, морковь, грецкие орехи, картофель, перец красный сладкий, чеснок. |
| Фолиевая кислота | Очень большое (30 мкг и более) Большое (20—29 мкг) Умеренное (10—19 мкг) | Дрожжи, печень говяжья и свиная, соя, зелень петрушки, фасоль, шпинат, салат, лук-порей, творог нежирный, белые грибы, пшено, хрен, черемша, фасоль, твердые сыры, крупы гречневая и ячневая, капуста брюссельская. Творог, многие сыры, крупы (овсяная, манная, перловая), хлеб, макароны, горошек зеленый, укроп, капуста цветная и белокочанная ранняя Яичный желток, крупы (рисовая, кукурузная), сельдь, ставрида, хек, судак, баклажаны, кабачки, лук-перо, горох, тыква, ревень, капуста белокочанная поздняя, свекла, клубника, инжир. |
| Витамин А | Очень большое (3 мг и более) Большое (0,4—2,9 мг) Умеренное (0,1—0,3 мг) | Печень кур, печень говяжья, консервы «Печень трески», печень свиная. Икра зернистая белужья, желток яйца, масло сливочное. Сыр, сметана, сливки 20% жирности, творог жирный, почки, палтус, шпроты (консервы), икра осетровая, севрюжья. |
| β-каротин | Очень большое (2 мг и более) Большое (1—1,8 мг) Умеренное (0,2—0,9 мг) | Морковь, петрушка, сельдерей, шпинат, черемша, шиповник, красный сладкий перец, лук-порей, лук-перо, чеснок (перо). Салат, абрикосы, тыква, томаты грунтовые, облепиха, перец зеленый сладкий, укроп, рябина черноплодная, печень говяжья. Горошек зеленый, капуста брюссельская, томаты парниковые, фасоль стручковая, дыня, персики, малина, крыжовник, смородина красная, масло сливочное, морковь желтая, сыры (чеддер, камамбер). |
В случае если за счет диеты не удается скорректировать дефицит витаминов, их необходимо вводить в виде поливитаминных комплексов или инъекционно (внутривенно или внутримышечно).
- Назад
- Вперёд
Причины развития болезни
При неспецифическом язвенном колите нельзя точно определить причины его развития, так как данное заболевание характеризуется нечеткой этиологией. Однако специалисты на основе полученного многолетнего опыта смогли составить перечень основных факторов развития язвенного колита:
- неблагоприятная экологическая обстановка (работа или проживание в тяжелых экологических условиях);
- несбалансированное питание – нехватка витаминов и полезных микроэлементов приводит к ослаблению иммунитета в целом;
- наличие вредных привычек (например, курение, злоупотребление алкогольными напитками);
- прием медикаментов на протяжении длительного периода времени;
- постоянные психологические стрессы.
Дополнительно причиной для развития язвенного колита могут стать следующие факторы:
- наличие в анамнезе дисбактериоза;
- наследственная предрасположенность;
- протекание в организме вирусной или бактериальной инфекции;
- развитие аутоиммунных процессов и др.
В комплексе упомянутые факторы увеличивают риск заболевания язвенным колитом. Стоит отметить, что часто колит диагностируется на фоне болезни Крона.
Описание препарата ПРЕДНИЗОЛОН-ФЕРЕЙН (PREDNIZOLON-FEREYN)
C осторожностью применять при паразитарных и инфекционных заболеваниях вирусной, грибковой или бактериальной природы (в настоящее время или недавно перенесенные, включая недавний контакт с больным) — простой герпес, опоясывающий герпес (виремическая фаза), ветряная оспа, корь, амебиаз, стронгилоидоз (установленный или подозреваемый), системный микоз; активный и латентный туберкулез. Применение при тяжелых инфекционных заболеваниях допустимо только на фоне специфической терапии.
С осторожностью применять в течение 8 недель до и 2 недель после вакцинации, при лимфадените после прививки БЦЖ, при иммунодефицитных состояниях (в т.ч. СПИД или ВИЧ-инфицированность).
С осторожностью применять при заболеваниях ЖКТ:
- язвенной болезни желудка и двенадцатиперстной кишки, эзофагите, гастрите, острой или латентной пептической язве, недавно созданном анастомозе кишечника, неспецифическом язвенном колите с угрозой перфорации или абсцедирования, дивертикулите.
С осторожностью применять при заболеваниях сердечно-сосудистой системы, в т.ч. после недавно перенесенного инфаркта миокарда (у больных с острым и подострым инфарктом миокарда возможно распространение очага некроза, замедление формирования рубцовой ткани и вследствие этого разрыв сердечной мышцы), при декомпенсированной хронической сердечной недостаточности, артериальной гипертензии, гиперлипидемии), при эндокринных заболеваниях — сахарном диабете (в т.ч. нарушении толерантности к углеводам), тиреотоксикозе, гипотиреозе, болезни Иценко-Кушинга, при тяжелой хронической почечной и/или печеночной недостаточности, нефроуролитиазе, при гипоальбуминемии и состояниях, предрасполагающих к ее возникновению, при системном остеопорозе, миастении, остром психозе, ожирении (III-IV степени), при полиомиелите (за исключением формы бульбарного энцефалита), открыто- и закрытоугольной глаукоме.
При необходимости внутрисуставного введения с осторожностью применять у пациентов с общим тяжелым состоянием, неэффективности (или кратковременности) действия 2 предыдущих введений (с учетом индивидуальных свойств применявшихся ГКС).
Во время лечения (особенно длительного) необходимо наблюдение окулиста, контроль АД и водно-электролитного баланса, а также картины периферической крови, глюкозы в крови; с целью уменьшения побочных эффектов можно назначить анаболические стероиды, антибиотики, а также увеличить поступление калия в организм (диета, препараты калия). Рекомендуется уточнить необходимость введения АКТГ после курса лечения преднизолоном (после проведения кожной пробы!).
При болезни Аддисона следует избегать одновременного применения с барбитуратами.
После прекращения лечения возможно возникновение синдрома отмены, надпочечниковой недостаточности, а также обострение заболевания, по поводу которого был назначен преднизолон.
При интеркуррентных инфекциях, септических состояниях и туберкулезе, необходимо одновременное проведение антибиотикотерапии.
У детей в период роста ГКС следует применять только по абсолютным показаниям и под тщательным контролем врача.
Наружно не следует применять более 14 дней. В случае применения при обыкновенных или розовых угрях возможно обострение заболевания.
Кто входит в группу риска?
По статистике приблизительно 0,6% всего населения Российской Федерации имеет диагноз ВЗК. Известно также, что эти значения увеличиваются, то есть каждый год фиксируется все более количество заболеваний.
Основные особенности развития язвенного колита:
- к поражению склонны одинаково и мужчины, и женщины (заболевание не имеет половой принадлежности);
- каждый год фиксируется приблизительно 30 тысяч случаев болезни Крона и язвенного колита;
- мужчины в возрасте от 50 до 60 лет больше подвержены болезни, чем женщины в этом возрасте;
- средний возраст людей, у которых развился язвенный колит, варьируется в пределах от 15 до 25 лет;
- по статистике европейцы чаще болеют язвенным колитом, чем представители других рас;
- чаще всего болеют люди, проживающие в высокоразвитых странах, крупных городах.
Исследования показывают, что язвенный колит – заболевание, которое может передаваться по наследству от родственников. Риски развития болезни достаточно высоки и составляют 5,2–22,5%. Вместе с тем, к болезни и особенностям ее распространения остается много вопросов.
Классификация и стадии развития
Для заболевания характерны определенные симптомы, которые меняются при разном уровне воспаления и локализации в толстой кишке. Чтобы действовать правильно, необходимо первоначально определить месторасположение очага поражения.
Язвенный колит может иметь следующие формы:
- Язвенный проктит. Развитие болезни начинается непосредственно в прямой кишке. Поражение затрагивает чаще всего не более 15 см органа, и по этой причине данная форма болезни считается наиболее щадящей. Среди основных симптомов необходимо выделить выделение кровяных капель или сгустков из прямой кишки, болевые ощущения в области прямой кишки, неспособность удерживать каловые массы.
- Левосторонний колит. Воспаление поражает прямую кишку и двигается к селезеночному изгибу, который расположен в верхней части живота. Продолжается воспалительный процесс достаточно долго. Среди основных симптомов необходимо выделить отсутствие аппетита, кровотечения из анального отверстия, снижение веса, болевые ощущения в левой части живота, которые проявляются достаточно сильно.
- Панколит. При данной форме тотального язвенного колита поражается вся толстая кишка. Среди основных симптомов необходимо выделить отсутствие аппетита, диарею с сильным кровотечением, болевые ощущения в животе, которые проявляются достаточно сильно, потерю веса.
Схема медикаментозной терапии неспецифического язвенного колита у детей
Неспецифический язвенный колит (НЯК) — это хроническое воспалительное заболевание кишечника, этиология которого на сегодняшний день остается неизвестной. Частота неспецифического язвенного колита, по данным зарубежных исследователей, составляет 4–10 на 100 тыс. детей [1]. Сложности в подборе терапии НЯК связаны с отсутствием знаний об этиологии и некоторых звеньях патогенеза заболевания [2].
В выборе наиболее оптимальной схемы лечения неспецифического язвенного колита в первую очередь помогает определение степени активности воспалительного процесса и его локализации. По данным литературы, при неспецифическом язвенном колите воспалительный процесс в 54% случаев локализуется в прямой и сигмовидной кишках, в 28% случаев отмечается левостороннее поражение толстой кишки, а у 18% больных встречается панколит. У детей раннего возраста (до трех лет) преимущественно поражаются правосторонние отделы толстой кишки [3].
Степень активности неспецифического язвенного колита определяется исходя из выраженности клинических и лабораторных показателей. Наиболее ярко выражены следующие клинические показатели: диарея, наличие крови в стуле, интенсивность болей в животе, потеря массы тела и повышение температуры. Лабораторные показатели неспецифического язвенного колита включают изменения уровня гемоглобина, альбумина, повышение СОЭ. В настоящее время выделяют три степени активности неспецифического язвенного колита: легкую, среднюю и высокая (см. таблицу 1) [4, 5].
Среди основных направлений в лечении неспецифического язвенного колита следует упомянуть коррекцию питания и диетотерапию. Принципы рационального питания предполагают отказ от жареных, жирных, соленых, острых блюд, молока и молочных продуктов.
В рацион больного ребенка нельзя включать также шоколад, бобовые продукты, грибы, фрукты и овощи, стимулирующие перистальтику (сливы, киви, курагу, свеклу). В периоды обострения ограничивается потребление клетчатки, сладкого, соков [6]. При длительной ремиссии рацион питания можно значительно расширить, однако молоко и молочные продукты больному противопоказаны на протяжении всей жизни [7].
Медикаментозная терапия как основной метод лечения неспецифического язвенного колита предполагает применение:
- препаратов 5-аминосалициловой кислоты (5-АСК);
- кортикостероидов;
- иммунодепрессантов (цитостатиков).
Симптоматическая и антибактериальная терапия назначается для восстановления структуры слизистой оболочки, нормализации перистальтики, восстановления процессов пищеварения и эубиоза толстой кишки, повышения общей иммунореактивности организма. При неэффективности диетотерапии и медикаментозной терапии показано хирургическое лечение.
Препараты 5-АСК в лечении неспецифического язвенного колита являются базисными. В 1942 году препарат сульфасалазин был впервые применен у больных с сочетанным поражением кишечника и крупных суставов, что дало выраженный положительный эффект: произошло купирование артралгий и гемоколита [8]. Сульфасалазин используется в терапии неспецифического язвенного колита до настоящего времени. Однако его применение ограничено из-за большого количества побочных эффектов, таких, как гемолитическая анемия, нейтропения, лекарственный гепатит, синдром Стивена-Джонсона, перикардит, интерстициальный нефрит, панкреатит. Частота побочных эффектов, по данным разных авторов, составляет от 5 до 55% [9]. В состав сульфасалазина входят месалазин (5-аминосалициловая кислота), обладающий противовоспалительным эффектом, и сульфапиридин, который обеспечивает доставку месалазина в толстую кишку,
в место локализации основного воспалительного процесса при неспецифическом язвенном колите. Сульфапиридин способствует развитию большого количества побочных эффектов [10]. Многочисленные исследования, проводившиеся в целях разработки препаратов, содержащих месалазин, позволили в конце 70-х — начале 80-х гг. создать препараты, в состав которых сульфапиридин не входил. Это привело к значительному снижению количества побочных эффектов, что, в свою очередь, сделало возможным применение более высоких доз месалазина и в некоторых случаях позволило отказаться от использования кортикостероидов. Месалазин активен при местном контакте со слизистой оболочкой кишечника, и его терапевтическая эффективность коррелируется с концентрацией в просвете кишечника. Эти особенности месалазина позволили разработать на его основе и успешно применять препараты как в острый период, так и в целях поддерживающей терапии местного действия, такие, как свечи, микроклизмы [11].
В таблице 2 представлены некоторые из препаратов 5-АСК [12], которые можно разделить на три группы. К первой группе относятся сульфасалазин и олсалазин, высвобождающиеся под действием кишечной флоры и действующие в толстой кишке. Ко второй группе можно отнести мезакол, салофальк, ровазу. Высвобождение этих препаратов зависит от рН среды, а их действие локализуется в терминальном отделе подвздошной кишки и в толстой кишке. К третьей группе относится препарат пентаса, который высвобождается медленно и действует на протяжении всего кишечника.
Механизм действия 5-АСК основывается на противовоспалительном эффекте, который реализуется через ингибирование образования простагландинов, снижение синтеза цитокинов IL-1, IL-2, IL-6, фактора некроза опухолей, торможение липооксигеназного пути метаболизма арахидоновой кислоты, снижение продукции свободных радикалов [13, 14, 15].
Показания к применению препаратов 5-АСК.
- Первичная терапия при легкой степени активности НЯК.
- Первичная терапия в комбинации со стероидами при НЯК средней и высокой степени активности.
- Поддерживающая терапия при НЯК.
В нашей стране из препаратов 5-АСК наиболее часто используются сульфасалазин, салофальк и пентаса. Как отмечалось ранее, сульфасалазин применяется в терапии НЯК уже на протяжении 60 лет. Расщепление сульфасалазина на месалазин и сульфапиридин зависит от состава кишечной флоры и происходит только в толстой кишке [16]. При локализации воспаления в слепой кишке и восходящих отделах толстой кишки (у детей раннего возраста) эффективность сульфасалазина значительно снижается.
Салофальк — действующим веществом у данного препарата является месалазин. Препарат представляет собой таблетки, покрытые оболочкой, устойчивой к действию желудочного сока. Его особенностью является отсутствие сульфокомпонента, что снижает количество побочных эффектов. Активация салофалька происходит при изменении кислотности среды (свыше 6). Место действия салофалька — преимущественно терминальный отдел подвздошной кишки и толстая кишка [17].
На российском рынке препарат пентаса появился относительно недавно. Действующее вещество — также месалазин, заключенный в микрогранулы, устойчивые к кислой среде желудка. Пентаса высвобождается медленно, постепенно, по ходу кишечника, начиная с двенадцатиперстной кишки. При этом изменения уровня внутрипросветного рН и ускорение транзита при диарее не влияют на скорость высвобождения препарата. Благодаря этим особенностям пентаса обеспечивает высокую терапевтическую концентрацию на протяжении всей тонкой и толстой кишок [18, 19].
При лечении неспецифического язвенного колита дозы препаратов 5-АСК подбираются индивидуально. Обычно доза сульфасалазина составляет 50–60 мг/кг/сут; максимальная суточная доза, при которой не отмечается развитие побочных эффектов, — до 6 г/сут [20]. Дозировка месалазина составляет от 20 до 50 мг/кг/сут, максимальная суточная доза — 4 г/сут. В данных дозировках препарат может применяться от одного до трех месяцев [21]. Салофальк и пентаса используются при местной терапии в свечах и микроклизмах: свечи — 250–500 мг один-два раза в сут, микроклизмы — 2–4 мг один раз в сут. Местная терапия проводится в течение 14–28 дней, при необходимости возможно назначение повторных курсов местной терапии. Поддерживающие дозы 5-АСК при неспецифическом язвенном колите составляют половину от терапевтической дозы: сульфасалазин — 20 мг/кг/сут, месалазин — 10 мг/кг/сут. Поддерживающую терапию назначают длительно, от шести месяцев до двух лет, при отсутствии активного воспалительного процесса [22].
Побочные эффекты при использовании месалазина встречаются достаточно редко (1–3%) [23]. При этом отмечаются боли в животе, диарея, метеоризм, тошнота, рвота, панкреатит. Встречаются аллергические реакции в виде кожного зуда, аллергической сыпи. Бронхоспазм, перикардит, миокардит, интерстициальный нефрит отмечаются крайне редко, их частота, по данным литературы, составляет 0,1-0,5% [24]. Для предупреждения побочных эффектов не рекомендуется превышать максимально допустимые терапевтические дозы препаратов, следует контролировать состояние периферической крови (общий анализ крови один раз в две недели). Также необходимы повторные биохимические анализы крови, включающие определение уровня общего белка, белковых фракций, мочевины, креатинина, трансаминаз, щелочной фосфатазы, электролитов, сывороточного железа.
Помимо препаратов 5-АСК в терапии неспецифического язвенного колита применяются кортикостероиды. Наиболее часто используются преднизолон, метилпреднизолон, гидрокортизон. Механизм действия кортикостероидов основывается на противовоспалительном эффекте, снижении образования простогландинов, ингибировании образования и действия цитокинов IL-1, IL-2, IL-3, фактора некроза опухолей и стабилизации лизосомальных мембран [25]. Показаниями к применению кортикостероидов при неспецифическом язвенном колите являются отсутствие эффекта от терапии месалазином при легкой степени активности НЯК (в сочетании с месалазином), первичная терапия при средней и высокой степени активности НЯК. Лечение кортикостероидами часто осложняется из-за множественных побочных эффектов, среди которых наиболее распространенными являются подавление гипоталамо-гипофизарной системы, синдром Кушинга, артериальная гипертензия, остеопороз, пептические язвы, электролитные нарушения, стероидный диабет [26]. Побочные эффекты носят дозозависимый характер и нарастают при увеличении длительности гормональной терапии. Для их профилактики необходим контроль состояния периферической крови, биохимических показателей, электролитного состояния крови.
Дозы глюкокортикоидов при лечении неспецифического язвенного колита для перорального и/или парентерального приема составляют: при назначении преднизолона — 1–2 мг/кг/сут, метилпреднизолона — 25–30 мг/сут. Для местной терапии возможно использование преднизолона в свечах 20-40 мг 1 раз в сутки и/или в микроклизмах 20 мг на 60-100 мл жидкости 1 раз в сутки. Гидрокортизон обычно применяется только при местной терапии в микроклизмах 100 мг на 60–100 мл воды 1 раз в сутки. Длительность терапии при пероральном приеме составляет 2-3 недели, затем необходимо постепенное снижение дозировки препаратов по 10 мг в неделю до уровня 0,75 мг/кг/сутки. В дальнейшем снижение проводится по 5 мг в неделю вплоть до полной отмены препарата. При этом доза 5-АСК не должна быть ниже 1/2 терапевтической дозы [27].
Гормональная терапия может привести к развитию гормональной зависимости, при которой положительный эффект или отсутствует, или сменяется реактивацией воспалительного процесса на фоне снижения дозы или отмены кортикостероидной терапии [28]. Выделяют две формы гормональной зависимости неспецифического язвенного колита (по отношению к стероидам): гормонорезистентную форму, которая является первичной, и гормонозависимую, которая часто оказывается вторичной. При этом чувствительность к препаратам 5-АСК может сохраняться или отсутствовать [29]. Для преодоления гормональной зависимости применяют повышенные дозы глюкокортикоидов, пульс-терапию, при неэффективности этих мер показана иммуносупрессивная терапия [19].
К иммуносупрессорам, применяемым в терапии неспецифического язвенного колита, относятся азатиоприн, 6-меркаптопурин, метотрексат, циклоспорин. Механизм действия этих препаратов различен. Азатиоприн и 6-меркаптопурин воздействуют на естественные киллеры [30], метотрексат нарушает синтез РНК и ДНК клеток [31], циклоспорин угнетает продукцию цитотоксических лимфоцитов и ингибирует интерлейкины IL-2, а также их рецепторы [32].
Показаниями к применению иммунодепрессантов при неспецифическом язвенном колите являются гормонорезистентные и гормонозависимые формы.
Дозы иммунодепрессантов при лечении неспецифического язвенного колита, по данным разных авторов, сильно различаются. Обычно азатиоприн назначается по 1-2 мг/кг/сутки, 6-меркаптопурин — в дозе 1,5 мг/кг/сутки. Режим дозирования устанавливается индивидуально. Эффект от терапии этими препаратами отмечается через 3 месяца. Метотрексат применяется по 2,5 мг/сутки, терапевтический эффект от применения метотрексата наступает гораздо раньше, чем у азатиоприна: через 3-4 недели. Циклоспорин обычно применяется коротким курсом для прерывания активности процесса с последующим переходом на иммунодепрессанты пролонгированного действия [33].
Токсические эффекты, возникающие при использовании антидепрессантов, очень разнообразны. К ним относятся анорексия, тошнота, рвота, угнетение кроветворения, кожная сыпь, артралгии, миалгии, панкреатит, токсический гепатит, синдром холестаза, оппортунистические инфекции, лимфоаденопатия, артериальная гипертензия, токсическое поражение почек, парастезии, тремор. Тяжесть проявления побочных эффектов иммуносупрессоров ограничивает их применение в лечении неспецифического язвенного колита [34]. Для предупреждения возникновения побочных эффектов необходимо контролировать функции кроветворения, печени, почек. Общий анализ крови, общий анализ мочи, биохимический анализ крови, включающий в себя определение уровня общего белка, белковых фракций, печеночных ферментов, щелочной фосфатазы, мочевины, креатинина, глюкозы, белков острой фазы, — все эти исследования необходимо проводить один раз в неделю.
Симптоматическая терапия при неспецифическом язвенном колите показана при любой степени активности воспалительного процесса. В каждом особом случае она подбирается индивидуально. Ферментные препараты (креон, мезим-форте) часто назначаются при наличии синдрома мальабсорбции и для разгрузки поджелудочной железы. Желчегонные препараты и гепатопротекторы применяются при наличии у больного синдрома холестаза и токсического гепатита. Для коррекции витаминной, метаболитной недостаточности и железодефицитной анемии применяются поливитамины, препараты железа (для парентерального введения), метаболитный комплекс. В комплекс лечебных воздействий желательно включать фитотерапию (калган, ромашку, кровохлебку, солодку). Антибактериальная терапия назначается при наличии вторичных инфекций, септических осложнений, перианальных воспалений. Применяются антибиотики, нитрофурановые препараты, метронидазол (трихопол) [27].
Схема терапии неспецифического язвенного колита, разработанная Европейской ассоциацией детских гастроэнтерологов, гепатологов и нутриологов (ESPGHAN) и применяемая в отделении гастроэнтерологии и гепатологии НЦЗД РАМН, основывается на различных степенях активности и локализации воспалительного процесса. При изолированных проктитах основным методом лечения является местная терапия в виде свечей и/или микроклизм. При легкой степени активности можно ограничиться применением только препаратов месалазина (салофалька, пентасы). Изменение кишечной флоры делает неэффективным лечение сульфасалазином в свечах. Схема терапии неспецифического язвенного колита при проктитах представлена в таблице 3.
При проктосигмоидитах средней и высокой степени активности помимо местной терапии показан пероральный прием месалазина или преднизолона в возрастных дозировках. Схема терапии проктосигмоидита приводится в табл. 4.
Панколит, или тотальное поражение кишечника, обычно имеет среднюю или высокую степень активности. При лечении панколита применяются месалазин или сульфасалазин перорально и преднизолон в больших дозах перорально или парентерально, при наличии поражения прямой кишки показана местная терапия (см. таблицы 3 и 4). Схема терапии панколита при неспецифическом язвенном колите представлена в таблице 5 Дозы препаратов 5-АСК даны для детей старше 12 лет. Для детей младше 12 лет дозировка препаратов рассчитывается исходя из массы тела: сульфасалазин — 60 мг/кг/сутки, месалазин — 30–40 мг/кг/сутки.
Тактика наблюдения детей с неспецифическим язвенным колитом в активной стадии включает проведение контрольных анализов крови с определением уровня гемоглобина, СОЭ, лейкоцитов, общего белка и белковых фракций 1 раз в неделю в активную стадию и 1 раз в месяц при ремиссии. Колоноскопия и морфологическое исследование проводятся через 3 месяца от назначения терапии при обострении заболевания, 1 раз в 2-3 года — при ремиссии, 1 раз в год — при анамнезе заболевания более 8-10 лет. Дети с воспалительными заболеваниями кишечника нуждаются в длительном врачебном наблюдении. При наличии ремиссии весной и осенью показаны профилактические курсы препаратов 5-АСК в поддерживающих дозах в течение 3 месяцев [7].
Таким образом, лечение неспецифического язвенного колита основывается на определении локализации воспалительного процесса и степени его активности. При легкой степени активности показано назначение препаратов месалазина, средняя и высокая степени активности требуют назначения кортикостероидной терапии. При отсутствии эффекта от терапии препаратами 5-АСК и стероидами и развитии гормональной зависимости применяется иммуносупрессивная терапия. При неэффективности медикаментозной терапии показано хирургическое лечение.
Литература
- Заболевания органов пищеварения у детей (тонкая и толстая кишки)/ Под ред. А. А. Баранова, Е. В. Климанской. М., 1999 . С. 240-250.
- Щербаков П. Л. Воспалительные заболевания кишечника у детей: болезнь Крона и неспецифический язвенный колит/ Детский доктор. 2000. № 4. С. 22-26.
- Beattie RM and others, Endoscopic assessment of colonic response to corticosteroids in children with ulcerative colitis/ /J Pediatr Gastroenterol Nutr. 1996. № 22. P. 373-379.
- Truelove S. C., Witts L. J. Cortisone in ulcerative colitis: final report on therapeutic trial//Br Med J. 1987. № 295. P. 517-519.
- Griffiths A. M., Buller H. B. Inflammatopy Bowel Disease. 613-653
- Сурикова О. А. Неспецифический язвенный колит у детей//Детский доктор. 2000. № 1. С. 45-49.
- Каншина О. А. Опыт лечения неспецифического язвенного колита у детей и подростков//Педиатрия. 1992 г. № 1. С. 78-82.
- Barden M. E., Lipson A., Pert P., Walker-Smith J. A. Mesalasin in childhood inflammatopy bowel disease//Aliment Pharmacol Ther. 1989. № 3. P. 597-603.
- Tolia V., Massoud N., Klotz U. Oral 5-aminosalycilic acid in children with colonic chromic inflammatopy bowel disease: clinical and pharmacokinetic experience//Aliment Pharmacol Ther. № 6. P. 1012-1014.
- Халиф И. Л. Использование салицилатов в лечении неспецифического язвенного колита/ Лечащий Врач. 2000. № 5-6. С. 52.
- Логинов А. С., Парфенов А. И. Болезни кишечника. М., 2000. С. 32.
- Пайков В. Л. Фармакотерапия в детской гастроэнтерологии. СПб., 1998. С. 188-189.
- Laursen Ls and others: Disposition of 5-aminosalicylic acid by olsalasin and three mesalasin preparation in patients with ulcerative colitis//Gut, 1990. № 31. P. 1271-1276.
- Rijk MCM and others: Disposition of 5- aminosalicylic acid delivering drugs during accelerated untestinal transit in healthy volunteers// Scand J Gastroenterol, 1989. № 24. P. 1179-1185.
- Colllins J. R. Adverse reaction to salicylasosulfapyridine in the treatment of ulcerative colitis//South Med J. 1968. № 61. P. 354-358.
- Логинов А. С., Парфенов А. И., Ручкина И. Н., Крумс Л. М. Применение салозинала в лечении воспалительных заболеваний толстой кишки.
- Courtney M. G. and others Randomized comparison of olsalazin in prevention of relapses in ulcerative colitis//Lancet. 1992. № 339. P. 1079-1281.
- Hardy J. G., Harvey W. J., Sparrow R. A. et al. Localisation of drug release sites from an oral sustained formulation of 5-ASA (Pentasa(r)) in the gastrointestinal tract using gamma scintigraphy//J Clin Pharmacol. 1993. № 3. P. 712-718.
- Stein R. B., Hanauer S. B. Medical therapy for inflammatopy bowel disease//Gastroenterol Clin North Am. 1999. № 28. P. 297-321.
- Azad Khan AK and others. Optimun dose of sulphasalasine for maintenance treatment in ulcerative colitis//Gut. 1980. № 21. P. 232-240.
- Baron J.H., Connell A. M., Lennard-Jones J. E. Sulphasalasine and salicylasosulfapyridine in ulcerative colitis/ Lancet. 1962. P. 1094-1096.
- Hanacur S. B. Inflammatopy bowel disease// N Engl J Med. 1996. № 334. P. 841-848.
- Sutherland L. R., May G. R., Shaffer E. A. Sulphasalasine revisited: a meta-analysis of 5- aminosalicylic acid in treatment of ulcerative colitis//Ann Inten Ned. 1993. № 118. P. 540-549.
- Златкина А. Р. Лечение хронических болезней органов пищеварения. М., 1994. С. 163-217.
- Belaiehe J., Louis E. Corticosteroids treatment in active Crohn’s disease//Asta Gastroenteerol Belg. 1998. № 61(2). P. 153-157.
- Kusunoki M. and others. Steroid complications in patients with ulcerative colitis//Dis Colon Rectum. 1992. № 35. P. 1003-1009.
- Алиева Э. И., Халиф И. Л., Мазанкова Л. Н. Консервативное лечение неспецифического язвенного колита у детей//Детский доктор. 2001. № 2. С. 36-42.
- Копейкин В. Н. Механизмы формирования и система оптимизации лечения неспецифического язвенного колита у детей: Автореф. дис. … докт. мед. наук, М., 1996.
- Compston J. E. Corticosteroids and growth//J Pediatr. 1998. № 113. P. 249-254.
- Verhave M., Winter H. S., Grand R. J. Azathioprine in treatment inflammatopy bowel disease//J Pediatr. 1998. № 117. С. 809-814.
- Egan L. J., Sandorn W. J. Metotrexate for inflammatopy bowel disease//Mayo Clin Proc. 1996. № 71. P. 69-80.
- Treem W. R. and others. Cyclosporine for the treatment of fulminant ulcerative colitis in children//Dis Colon Rectum. 1995. № 38. P. 474-479.
- Aranda R., Horgan K. Immunosuppressive drugs in treatment of inflammatopy bowel disease//Semin Gastrointest Dis. 1998. № 9. P. 29.
Е. Г. Цимбалова, кандидат медицинских наук А. С. Потапов П. Л. Щербаков, доктор медицинских наук НЦЗД РАМН, Москва
Излечим ли язвенный колит?
Сразу стоит отметить, что язвенный колит – это заболевание хронического типа и оно является неизлечимым. Каждый случай заболевания индивидуален, и невозможно на 100% точно предсказать его дальнейшее поведение. Для одних пациентов болезнь бессимптомно протекает несколько лет, для других характеризуется частыми обострениями и вспышками развития.
По статистическим данным, заболевание не влияет на продолжительность жизни человека. Кроме того, с язвенным колитом можно добиться длительной ремиссии и жить полноценной счастливой жизнью.
Причины развития неспецифического язвенного колита
В развитии неспецифического язвенного колита играют роль множество факторов, но точных причин возникновения заболевания пока не установлено. В совокупности генетические, инфекционные, экологические, иммунологические факторы вызывают сбой в работе кишечника и развитие аутоимунного воспаления в слизистом и подслизистом слое кишечной стенки. Если болезнь не лечить, она постепенно прогрессирует с формированием воспалительных язв в направлении от прямой кишки к вышележащим отделам.
На приеме гастроэнтеролог нашего госпиталя подробно выясняет у пациента особенности быта и труда, характер и длительность развития болезни. Это необходимо для выяснения инициирующих факторов, провоцирующих заболевание и его обострения и возможности их устранения.
Этиология и патогенез
Развитие болезни может начаться при комплексном воздействии нескольких факторов (например, генетическая предрасположенность, кишечная микрофлора, нарушения иммунитета, негативное влияние окружающей среды и др.). Стоит отметить, что с язвенным колитом ассоциируется приблизительно сотни однонуклеотидных полиморфизмов. Соответственно, это явление увеличивает риски врожденного иммунного ответа, а также процессов распознавания микроорганизмов, функций эпителиального барьера и др.
Нарушение распознавания дендритными клетками бактериальных молекулярных маркеров – это основная патология иммунитета, которая в большей частоте обеспечивает гиперактивацию сигнальных провоспалительных путей. Если человек с подобным анамнезом дополнительно неправильно питается, злоупотребляет алкоголем и курит, то он заметно увеличивает риски заболевания язвенным колитом.
Симптомы язвенного колита
Когда слизистая оболочка прямой кишки покрывается все большим количеством воспалений и язв, то она перестает нормально функционировать – в частности, теряет возможность качественно всасывать жидкость из отходов жизнедеятельности. В результате стул становится жидким, что способствует образованию диареи. Также в кале может появиться слизь – верный признак того, что слизистая оболочка прямой кишки плохо работает. Когда каловые массы проходят по прямой кишке, то затрагивают язвы, и из них выделяется кровь. Так образуются кровотечения, которые делают стул кровавым. Это негативно отражается на состоянии человека, так как происходит потеря крови, в результате чего может развиться анемия, несущая негативные последствия для организма.
Пациенты с язвенным колитом часто жалуются на боли в левой части живота, но она может распространяться и на всю брюшную полость. Из-за сильных болей человек теряет аппетит, что приводит к снижению веса. В сочетании с анемией развивается повышенная утомляемость. Пациент постоянно испытывает слабость и усталость, пребывает в сонном состоянии. Если подобные явления происходят у детей, то дополнительно может быть нарушен процесс роста и развития.
Симптоматика вне кишечника включает в себя следующее:
- появление болевых ощущений, зуда в глазах, их покраснение;
- воспалительные процессы в ротовой полости;
- образование опухлостей и появление болей в суставах;
- развитие остеопороза;
- появление мягких шишек, воспалений, язв и сыпи на коже;
- развитие гепатита, цирроза;
- появление камней в почках и др.
Примечательно, что многие симптомы вне кишечника могут проявляться у людей задолго до их появления непосредственно в кишечнике.
Приблизительно у 50% пациентов, у которых диагностирован язвенный колит, симптомы выражены в достаточно слабой форме. Но не исключены и сильные проявления болезни, которые чаще всего непродолжительны и непостоянны.
Преднизолон (Prednisolon)
Поскольку осложнения терапии препаратом Преднизолон зависят от величины дозы и длительности лечения, то в каждом конкретном случае на основании анализа соотношения риск/польза принимают решение о необходимости такого лечения, а также определяют длительность лечения и частоту приема.
Следует применять наименьшую дозу препарата Преднизолон, обеспечивающую достаточный терапевтический эффект, при необходимости снижение дозы следует проводить постепенно.
Ввиду опасности развития аритмии, применение препарата Преднизолон в высоких дозах следует проводить в условиях стационара, оснащенного необходимым оборудованием (электрокардиографом, дефибриллятором).
При наступлении длительной спонтанной ремиссии лечение следует прекратить.
При длительном лечении пациенту следует проходить регулярное обследование (рентгенография органов грудной клетки, концентрация глюкозы в плазме крови через 2 часа после еды, общий анализ мочи, артериальное давление, контроль массы тела, желательно проведение рентгенологического или эндоскопического обследования при наличии в анамнезе язвенных заболеваний желудочно-кишечного тракта).
Следует тщательно контролировать рост и развитие детей, находящихся на длительной терапии препаратом Преднизолон. Задержка роста может наблюдаться у детей, получающих длительную ежедневную разделенную на несколько доз терапию. Ежедневное применение преднизолона в течение длительного времени у детей возможно только по абсолютным показаниям. Применение препарата через день может уменьшить риск развития данного побочного эффекта или позволит избежать его вовсе.
Дети, получающие длительную терапию препаратом Преднизолон, находятся в группе повышенного риска развития внутричерепной гипертензии.
Больные, получающие препараты, подавляющие иммунную систему, более восприимчивы к инфекциям. Например, ветряная, рода и корь могут иметь более тяжелое течение, вплоть до летального исхода у неиммунизированных детей или у взрослых, получающих препарат Преднизолон.
Препарат Преднизолон также должен назначаться с большой осторожностью больным с подтвержденными или подозреваемыми паразитарными инфекциями, такими как, стронгилоидоз. Вызванная преднизолоном иммуносупрессия, у таких больных приводит к стронгилоидной гиперинфекции и диссеминации процесса с распространенной миграцией личинок, часто с развитием тяжелых форм энтероколита и грамотрицательной септицемии с возможным летальным исходом.
На фоне терапии преднизолоном может увеличиться восприимчивость к инфекциям, некоторые инфекции могут протекать в стертой форме, кроме того, могут развиваться новые инфекции. Кроме того, снижается способность организма к локализации инфекционного процесса. Развитие инфекций, вызываемых различными патогенными организмами, такими как вирусы, бактерии, грибы, простейшие или гельминты, которые локализуются в различных системах организма человека, может быть связано с применением препарата Преднизолон, как в качестве монотерапии, так и в сочетании с другими иммунодепрессантами, воздействующими на клеточный иммунитет, гуморальный иммунитет или на функцию нейтрофилов. Эти инфекции могут протекать нетяжело, однако в ряде случаев возможно тяжелое течение и даже летальный исход. Причем чем более высокие дозы препарата применяются, тем выше вероятность развития инфекционных осложнении.
Больным, получающим лечение препаратом Преднизолон в дозах, оказывающих иммуносупрессивное действие, противопоказано введение живых или живых ослабленных вакцин, но можно вводить убитые или инактивированные вакцины, однако реакция на введение таких вакцин может быть снижена или даже отсутствовать. Больным, получающим лечение препаратом Преднизолон в дозах, не оказывающих иммуносупессивного действия, по соответствующим показаниям может проводиться иммунизация.
Применение препарата Преднизолон при активном туберкулезе следует ограничить случаями молниеносного и диссеминированного туберкулеза, когда препарат Преднизолон применяют для лечения заболевания в сочетании с соответствующей противотуберкулезной химиотерапией. Если препарат Преднизолон назначают больным с латентным туберкулезом или с положительными туберкулиновыми пробами, то лечение следует проводить под строгим врачебным контролем, поскольку возможна реактивация заболевания. Во время длительной терапии препаратом такие больные должны получать соответствующее профилактическое лечение.
Отмечены случаи развития саркомы Капоши у больных, получавших терапию ГКС. При отмене препарата может наступить клиническая ремиссия.
При применении препарата Преднизолон в терапевтических дозах в течение длительного периода может развиться супрессия гипоталамо-гипофизарно-надпочечниковой системы (вторичная недостаточность коры Надпочечников). Степень и длительность недостаточности коры надпочечников индивидуальны у каждого пациента и зависят от дозы, частоты применения, времени приема и длительности терапии.
Выраженность данного эффекта можно уменьшить с помощью применения препарата через день или постепенным снижением дозы. Этот тип относительной недостаточности коры надпочечников может продолжаться в течение нескольких месяцев после окончания лечения, поэтому при любых стрессовых ситуациях в этот период следует вновь назначить препарат Преднизолон. При резкой отмене препарата возможно развитие острой надпочечниковой недостаточности, приводящей к летальному исходу.
Синдром «отмены ГКС» (не относящийся к надпочечниковой недостаточности) также может возникать вследствие резкой отмены препарата. Данный синдром включает такие симптомы, как анорексия, тошнота, рвота, летаргия, головная боль, лихорадка, боль в суставах, шелушение кожи, миалгия, снижение массы тела и снижение артериального давления. Предполагается, что данные эффекты возникают в связи с резким колебанием концентрации преднизолона в плазме крови, а не по причине ее снижения.
У пациентов с гипотиреозом или циррозом печени отмечается более выраженный эффект преднизолона.
Поскольку может нарушаться секреция минералокортикостероидов необходимо сопутствующее назначение электролитов шили минералокортикостероидов.
Средние и большие дозы гидрокортизона или кортизона могут вызывать повышение артериального давления, задержку ионов натрия и воды и повышенную экскрецию калия. Эти эффекты менее вероятны при использовании синтетических ГКС (в том числе преднизолона), за исключением случаев, когда они применяются в высоких дозах. Необходимо ограничение потребления поваренной соли с пищей и назначение препаратов калия. Все ГКС увеличивают выведение кальция.
Применение препарата Преднизолон может приводить к увеличению концентрации глюкозы в плазме крови, ухудшению течения имеющегося сахарного диабета. Пациенты, получающие длительную терапию препаратом Преднизолон, могут быть предрасположены к развитию сахарного диабета.
Больным, которые могут подвергнуться воздействию стресса на фоне терапии препаратом Преднизолон, показано увеличение дозы препарата до, во время и после стрессовой ситуации.
На фоне терапии препаратом Преднизолон возможно развитие различных психических расстройств: от эйфории, бессонницы, перепадов настроения и депрессии до острых психических проявлений. Кроме того, могут усиливаться уже имеющиеся эмоциональная нестабильность или склонности к психотическим реакциям.
При применении препарата Преднизолон могут возникать потенциально тяжелые психические расстройства. Симптомы обычно проявляются в течение нескольких дней или недель после начала терапии. Большинство реакций исчезает либо после снижения дозы, либо после отмены препарата. Несмотря на это может потребоваться специфическое лечение. Пациентов и/или их родственников следует предупредить, что в случае появления изменений в психологическом статусе пациента (особенно при развитии депрессивного состояния и суицидальных попыток) необходимо обратиться за медицинской помощью. Также следует предупредить пациентов или их родственников о возможности развития психических нарушений во время или сразу после снижения дозы препарата или полной его отмены.
Имеются сообщения о развитии эпидурального липоматоза у пациентов, получающих ГКС. Обычно при длительной терапии высокими дозами.
Длительное применение препарата Преднизолон может привести к возникновению задней субкапсулярной катаракты, экзофтальма или глаукомы с возможным поражением зрительного нерва и провоцировать присоединение вторичной глазной грибковой или вирусной инфекции.
В силу существующего риска перфорации роговицы, назначать ГКС при терапии инфекции глаз, вызванной вирусом простого герпеса (офтальмогерпеса) следует с осторожностью.
Терапия преднизолоном может привести к развитию центральной серозной хориоретинопатии, что в свою очередь может привести к отслойке сетчатки.
Терапия препаратом Преднизолон может маскировать симптомы пептической язвы и в этом случае перфорация или кровотечение могут развиться без значительного болевого синдрома.
Следует применять с осторожностью препарат Преднизолон пациентам с факторами риска сердечно-сосудистых заболеваний, в том числе с гиперлипидемией и пациентам, предрасположенным к повышению артериального давления, поскольку прием препарата Преднизолон может провоцировать новые реакции в случае применения высоких доз препарата и длительного лечения. Необходим регулярный контроль функции сердца. Применение низких доз препарата Преднизолон через день может снизить выраженность данных реакций.
Необходимо тщательное наблюдение за пациентами, получающими системные ГКС, и недавно перенесшими инфаркт миокарда.
Пациентам, принимающим препарат Преднизолон, следует с осторожностью назначать анальгетики на основе ацетилсалициловой кислоты и нестероидные противовоспалительные препараты.
Возможны аллергические реакции. В силу того, что у пациентов, получавших ГКС, редко отмечались такие явления, как раздражение кожи и анафилактические или псевдоанафилакгическис реакции, перед назначением ГКС следует принять необходимые меры, особенно если в анамнезе пациента имеется история аллергических реакций на лекарственные препараты.
Высокие дозы ГКС могут вызвать острый панкреатит.
Терапия высокими дозами ГКС может стать причиной острой миопатии; при этом заболеванию более всего подвержены пациенты с нарушениями нейромышечной передачи (например, миастения gravis), а также пациенты, получающие сопутствующую терапию хи- нолитиками, например, блокаторами нервно-мышечной передачи. Миопатия такого рода является генерализованной; она может затронуть мышцы глаз или дыхательной системы и даже привести к параличу всех конечностей. Кроме этого, может повыситься уровень креатин киназы. В подобных случаях клиническое выздоровление может занять недели и даже годы.
Остеопороз является часто встречающимся (но редко выявляемым) осложнением при длительной терапии высокими дозами ГКС.
ГКС с осторожностью назначают для длительной терапии у пациентов пожилого возраста из-за увеличенного риска остеопороза и задержки жидкостей в организме, что потенциально вызывает повышение артериального давления.
Одновременное лечение метилпреднизолоном и фгорхинолонами увеличивает риск разрыва сухожилий, в особенности у пациентов пожилого возраста.
Так как преднизолон может усиливать клинические проявления синдрома Иценко-Кушинга. следует избегать применения преднизолона у пациентов с данным заболеванием. Необходимо тщательное наблюдение за пациентами, имеющими в анамнезе или в настоящее время тромбозы или тромбоэмболические осложнения.
Диагностика
Нельзя назвать точный список диагностических процедур, которые необходимо проходить при язвенном колите стандартно. Это объясняется тем, что заболевание протекает в каждом случае индивидуально и предсказать его дальнейшее развитие достаточно сложно.
Врач ориентируется на многие факторы при определении методов диагностики: результаты физикального осмотра, анамнез, клиническую картину, жалобы и др.
Диагностика может быть представлена следующими видами исследований:
- серодиагностика;
- анализ кала (общий);
- колоноскопия – во время процедуры специалист осматривает слизистую кишечника, проводит биопсию;
- определение уровня фекального кальпротектина – необходимо для определения степени выраженности воспаления;
- анализ факторов воспаления;
- анализ кала на наличие в его составе токсинов А, В клостридии;
- анализ крови (общий) – чтобы определить наличие или отсутствие анемии;
- КТ или МРТ;
- рентген с контрастом – необходим при сильно проявляющихся симптомах.
Дополнительно может потребоваться ультразвуковое исследование органов брюшной полости. Как видно, чтобы диагностировать и назначить максимально эффективное лечение, необходимо пройти достаточно масштабное исследование.
Диагностика неспецифического язвенного колита
Диагностика начинается с осмотра пациента, выявления жалоб и анамнеза подробный опрос пациента, включающий, в частности, сбор информации о поездках в южные страны, непереносимости каких-либо продуктов, принимаемых лекарствах (в частности, антибиотиках и нестероидных противовоспалительных средствах (НПВС)), курении и о наличии воспалительных и злокачественных заболеваний кишечника у родственников. Лабораторные методы диагностики
- Общий анализ крови, гематокрит, скорость оседания эритроцитов (СОЭ), С-реактивный белок, гемокоагулограмма, общий белок, альбумины, печеночные пробы, электролиты. При остром течении НЯК (первой атаке заболевания) необходимо выполнить бактериологическое и микроскопическое исследование кала для исключения острой кишечной, инфекции. Как при дебюте заболевания, так и при обострениях, рекомендуется исследование токсинов А и В C.difficile.
- Изменение лабораторных показателей при НЯК, как правило, носит неспецифический характер. Может встречаться анемия, лейкоцитоз, электролитные изменения крови.
Инструментальные методы диагностики
- Осмотр перианальной области, пальцевое исследование прямой кишки, ректороманоскопия.
- Обзорная рентгенография брюшной полости для исключения осложнений.
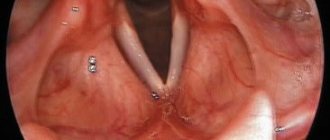
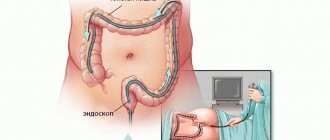
- Колоноскопия
с илеоскопией является обязательной процедурой для установления диагноза НЯК, а также для решения вопроса о колэктомии. - Биопсия слизистой оболочки толстой кишки в большинстве случаев также обязательна при исследовании.
- Ультразвуковое исследование органов брюшной полости, забрюшинного пространства, малого таза.
- При невозможности проведения эндоскопического исследования толстой и подвздошной кишки возможно проведение компьютерной томографии или магнитно-резонансной томографии с констатированием кишечника.
По дополнительным показаниям проводится:
- фиброгастродуоденоскопия;
- видеокапсульная эндоскопия;
- одно- или двухбаллонная энтероскопия.
Лечение неспецифического язвенного колита кишечника
Лечебные мероприятия при HЯК включают в себя назначение лекарственных препаратов, хирургическое лечение, психосоциальную поддержку и диетические рекомендации.
Легкие и локальные формы заболевания могут лечиться амбулаторно, среднетяжелые и тяжелые формы заболевания требуют госпитализации:
- Важен режим питания и его регулярность. В ремиссии в рационе должно присутствовать достаточное количество растительной клетчатки, свежих овощей и фруктов. В существенных ограничениях в период ремиссии больные с НЯК не нуждаются. В период обострения и, при диарее, возможно ограничение продуктов, стимулирующих моторику (молочное, кисломолочное, свежие овощи и фрукты).
- В зависимости от формы и тяжести заболевания могут приниматься изолированно или в комбинации противовоспалительные препараты, гормоны, иммунодепрессанты, антибиотики, биологическая терапия.
Некоторые осложнения болезни требуют хирургического лечения. Речь идет о следующих состояниях:
- перфорация стенки кишечника,
- токсическая дилатация кишечника,
- стеноз кишечника,
- кровотечение,
- злокачественные новообразования.
Хирургическое лечение язвенного колита может также применяться при тяжелом течении болезни, неэффективности терапевтического лечения.
Какие вопросы задать врачу?
Чтобы получить желаемые результаты от взаимодействия с врачами, необходимо найти с ними общий язык. Интерес пациента к собственному здоровью – лучшее доказательство того, что он будет выполнять все рекомендации специалиста полностью.
Задайте лечащему врачу следующие вопросы:
- Может ли другое заболевание в организме вызвать подобные симптомы?
- Какие анализы потребуется сдать для диагностирования язвенного колита или другой болезни?
- Каковы особенности сдачи анализов?
- Какие участки слизистой оболочки ЖКТ поражены?
- Нуждается ли нынешнее лечение в изменениях?
- Какие последствия будут при прекращении приема лекарств?
- Какие побочные явления могут быть у прописанных лекарств?
- Как вести себя при появлении побочных явлений при приеме медикаментов?
- Каким должно быть поведение при появлении симптомов болезни?
- Какие симптомы необходимо считать крайними для безотлагательного обращения за медицинской помощью?
- Нужно ли менять привычное питание? Если да, то каким принципам необходимо следовать?
- Нужно ли регулярно посещать доктора для контроля течения заболевания?
Эти и другие вопросы с ответами на них помогут скорректировать поведение, образ жизни, чтобы сделать ее наиболее комфортной в сочетании с язвенным колитом
Методы лечения
Лечение язвенного колита включает в себя следующие мероприятия:
- Соблюдение специальной диеты. С помощью приема правильных продуктов и отказа от вредной пищи оказывается положительное воздействие на слизистую оболочку прямой кишки. Снимается воспаление, уменьшаются процессы брожения и гниения в организме, нормализуется функция кишечника и др. Нужно ввести в рацион жидкие, полужидкие и протертые блюда, приготовленные на пару или на воде. Категорически нельзя употреблять блюда слишком высокой или, наоборот, низкой температуры.
- Медикаментозная терапия. Подразумевает прием определенных препаратов – кортикостероидов, иммунодепрессантов, аминосалицилатов. Кроме того, применяется биологическая терапия.
- Противорецидивное лечение. Чтобы купировать рецидивы, врач назначает аминосалицилаты длительностью курса 6 месяцев. В дальнейшем на основе поведения болезни доктор регулирует прием данного препарата.
- Хирургические методы лечения. Назначаются, если консервативная терапия не дает никаких результатов, а болезнь протекает с осложнениями. В этом случае проводится удаление толстой кишки.
Программа лечения язвенного колита составляется на основе степени развития болезни, а также локализации поражения. Если это легкая форма заболевания, то возможно амбулаторное лечение. Если болезнь протекает достаточно сложно, то необходима госпитализация пациента и прохождение стационарного лечения.
Лечение
Лечебная тактика при язвенном колите определяется локализацией патологического процесса в толстой кишке, его протяженностью, тяжестью атаки, наличием местных и/или системных осложнений. Консервативная терапия направлена на наиболее быстрое купирование атаки, предупреждение рецидива заболевания и прогрессирования процесса. Дистальные формы язвенного колита —- проктит или проктосигмоидит — характеризуются более легким течением, поэтому чаще всего лечатся амбулаторно. Больные с левосторонним и тотальным поражением, как правило, лечатся в стационаре, так как течение заболевания у них отличается большей выраженностью клинической симптоматики и большими органическими изменениями.
Пища больных должна быть калорийной и включать продукты, богатые белками, витаминами, с ограничением жиров животного происхождения и исключением грубой растительной клетчатки. Рекомендуются нежирные сорта рыбы, мясо (говядина, курица, индейка, кролик), приготовленные в отварном виде или на пару, протертые каши, картофель, яйца, подсушенный хлеб, грецкие орехи. Исключаются из рациона сырые овощи и фрукты, поскольку они способствуют развитию диареи. Нередко у больных отмечается лактазная недостаточность, поэтому молочные продукты добавляют лишь при их хорошей переносимости. Эти рекомендации соответствуют диетам 4, 4Б, 4В Института питания РАМН.
Все лекарственные препараты, используемые в схемах лечения язвенного колита, можно условно разделить на две большие группы. Первая объединяет базисные противовоспалительные препараты и включает в себя аминосалицилаты, т. е. препараты, содержащие 5-аминосалициловую кислоту (5-АСК, месалазин), кортикостероиды и иммунодепрессанты. Все другие препараты играют либо вспомогательную роль в терапии язвенного колита, либо находятся на стадии клинического изучения.
Первым препаратом, содержащим в своем составе 5-АСК, был сульфасалазин (салазосульфапиридин), который внедрен в клиническую практику в 1942 г. Сульфасалазин состоит из двух компонентов, связанных между собой азотной связью, — сульфаниламида сульфапиридина и 5-АСК. Доказано, что противовоспалительным действием обладает только 5-АСК. Сульфапиридин был вынужденно включен в состав молекулы сульфасалазина, так как «чистая» 5-АСК хорошо всасывается в тонкой кишке, а в слизистой оболочке превращается в неактивный метаболит — N-ацетил-5-АСК. Сульфапиридин выступает в сульфасалазине исключительно в роли «носителя», который позволяет доставить 5-АСК к пораженным участкам толстой кишки. Под воздействием толстокишечной микрофлоры азотная связь разрушается. Сульфапиридин всасывается в толстой кишке, подвергается в печени детоксикации посредством ацетилирования и выделяется с мочой, а 5-АСК, контактируя со слизистой оболочкой, оказывает противовоспалительное действие.
Механизмы, благодаря которым 5-АСК оказывает противовоспалительное действие, до конца не изучены. Тем не менее известны многочисленные эффекты, благодаря которым месалазин тормозит развитие воспаления. Так, посредством ингибирования циклооксигеназы месалазин тормозит образование простагландинов. Подавляется также липооксигеназный путь метаболизма арахидоновой кислоты, тормозится освобождение лейкотриена В4 и сульфопептида лейкотриенов.
В высоких концентрациях месалазин может ингибировать определенные функции нейтрофильных гранулоцитов у человека (например, миграцию, дегрануляцию, фагоцитоз и образование свободных токсичных кислородных радикалов). Кроме того, месалазин тормозит синтез фактора, активирующего тромбоциты. Благодаря своим антиоксидантным свойствам, месалазин оказывается способным улавливать свободные кислородные радикалы.
Месалазин эффективно тормозит образование цитокинов — интерлейкина-1 и интерлейкина-6 (IL-1,IL-6) — в слизистой оболочке кишечника, а также подавляет образование рецепторов IL-2. Тем самым месалазин вмешивается непосредственно в течение иммунных процессов.
Было показано, что «балластный» компонент сульфапиридин является в основном ответственным за всю частоту побочных эффектов сульфасалазина. Данные литературы о частоте побочных эффектов, вызываемых сульфасалазином, колеблются от 5 до 55 %, составляя в среднем 21 %. Кроме тошноты, головной боли, мужского бесплодия встречаются анорексия, диспептические расстройства, гематологические реакции (лейкопения и гемолитическая анемия) и реакции гиперчувствительности с полиорганными поражениями.
Для того чтобы сохранить противовоспалительную активность, присущую сульфасалазину, и избежать побочных эффектов, связанных с сульфапиридиновым компонентом, в последние годы были разработаны препараты, содержащие «чистую» 5-АСК. В качестве примера нового поколения аминосалицилатов можно привести препарат салофальк, разработанный немецкой фармацевтической . Препарат выпускается в трех лекарственных формах: таблетки, суппозитории и микроклизмы. В таблетках месалазин защищен от контакта с желудочным содержимым с помощью специальной кислотоустойчивой полимерной оболочки, которая растворяется при показателях рН свыше 6,5. Именно такие значения рН, как правило, регистрируются в просвете подвздошной кишки. После растворения оболочки в подвздошной кишках создается высокая концентрация активного противовоспалительного компонента (месалазина). Выбор конкретной лекарственной формы салофалька определяется протяженностью зоны воспаления в толстой кишке. При проктите целесообразно применение суппозиториев, при левостороннем поражении — микроклизм, а при тотальном колите — таблеток.
Недавно появившаяся в России пентаса, будучи столь же эффективной, имеет ряд особенностей. Она отличается от других препаратов месалазина микрогранулированной структурой и характером покрытия. Таблетки пентасы состоят из микрогранул в этилцеллюлозной оболочке, растворение которой не зависит от уровня рН в желудочно-кишечном тракте. Это обеспечивает медленное, постепенное и равномерное освобождение 5-АСК на всем протяжении кишечной трубки, начиная с двенадцатиперстной кишки. Равномерность освобождения способствует постоянной концентрации препарата в разных отделах кишечника, которая не зависит не только от рН, но и от скорости транзита, поэтому пентаса с успехом может использоваться при воспалительных заболеваниях кишечника с диареей практически без потерь. Указанные особенности позволяют применять препарат не только при язвенном колите и болезни Крона с поражением толстой и подвздошной кишки, но и, что особенно важно, у больных с высокотонкокишечной локализацией болезни Крона.
Суточная доза аминосалицилатов определяется тяжестью атаки язвенного колита и характером клинического ответа на прием препарата. Для купирования острой и среднетяжелой атаки назначают 4—6 г сульфасалазина или 3—3,5 г месалазина в сутки, разделенных на 3—4 приема. При отсутствии хорошего клинического ответа суточная доза месалазина может быть увеличена до 4,0—4,5 г, однако увеличить суточную дозу сульфасалазина обычно не удается из-за развития выраженных побочных эффектов.
Сульфасалазин блокирует конъюгацию фолиевой кислоты в щеточной кайме тощей кишки, тормозит транспорт этого витамина, угнетает активность связанных с ним ферментативных систем в печени. Поэтому в лечебный комплекс больных язвенным колитом, получающих лечение сульфасалазином, необходимо включать фолиевую кислоту в дозе по 0,002 г 3 раза в сутки.
Для купирования атаки язвенного колита обычно требуется 3 — 6 нед. После этого проводится противорецидивное лечение сульфасалазином (3 г/сут) или месалазином (2 г/сут).
Из современных препаратов для лечения проктосигмоидита и левостороннего колита чаще всего применяется суспензия салофальк. В одноразовых резервуарах содержится соответственно 4 г месалазина в 60 мл суспензии или 2 г месалазина в 30 мл суспензии. Препарат вводится в прямую кишку 1—2 раза в сутки. Суточная доза составляет 2—4 г в зависимости от тяжести процесса в кишке. Если протяженность воспалительного процесса в прямой кишке не более 12 см от края ануса, целесообразно применение свечей салофальк. Обычная суточная доза в этих случаях — 1,5—2 г.
При использовании аминосалицилатов удается добиться ремиссии в 75—80 % случаев язвенного колита.
Наиболее эффективными противовоспалительными средствами в лечении язвенного колита остаются стероидные гормоны, которые при тяжелых формах заболевания превосходят по активности аминосалицилаты. Кортикостероиды накапливаются в воспалительной ткани и блокируют освобождение арахидоновой кислоты, предотвращая образование простагландинов и лейкотриенов, обусловливающих воспалительный процесс. Блокируя хемотаксис, стероидные гормоны опосредованно проявляют иммуномодулирующее действие. Влияние на тканевой фибринолиз приводит к уменьшению кровоточивости.
— острые тяжелые и среднетяжелые формы заболевания и наличие внекишечных осложнений;
— левосторонние и тотальные формы язвенного колита с тяжелым и среднетяжелым течением при наличии III степени активности воспалительных изменений в кишке (по данным эндоскопического исследования);
— отсутствие эффекта от других методов лечения при хронических формах язвенного колита.
При острой тяжелой форме язвенного колита или тяжелой атаке хронических форм заболевания лечение следует начинать с внутривенного введения преднизолона не менее 120мг/сут, равномерно распределенного на 4—6 введений с одновременной коррекцией водно-электролитных нарушений, введения крови и кровезаменителей и (при возможности) проведения гемосорбции с целью быстрого устранения эндотоксемии. Суспензия гидрокортизона должна вводиться внутримышечно, однако продолжительность такого введения ограничивается 5—7 днями из-за вероятного развития абсцессов в местах инъекций и возможной задержки жидкости. Через 5—7 дней следует перейти на пероральное назначение преднизолона. За это время проводится гастроскопия для исключения язвенной болезни желудка и двенадцатиперстной кишки. При среднетяжелой форме и отсутствии клинических признаков, а также анамнестических указаний на гастродуоденальные язвы лечение следует сразу начинать с перорального приема преднизолона. Обычно преднизолон назначается в дозе 1,5—2 мг/кг массы тела в сутки. Дозу в 100 мг следует считать максимальной.
При хорошей переносимости гормональных препаратов назначенную дозу рекомендуется принимать до получения стойкого положительного результата — в течение 10—14 дней. После этого проводят снижение по так называемой ступенчатой схеме — на 10мг каждые 10 дней. Начиная с 30-40 мг, рекомендуется однократный прием преднизолона в утренние часы, что практически не вызывает серьезных осложнений. В это же время в лечебную схему включают месалазин или сульфасалазин, который следует принимать до полной отмены гормонов. Начиная с 30мг, отмену преднизолона проводят более медленно — по 5мг в неделю. Таким образом, полный курс гормональной терапии продолжается от 8 до 12 нед. в зависимости от формы язвенного колита.
При дистальных формах поражения и I—II степени активности процесса по данным ректороманоскопии следует назначать гидрокортизон ректально капельно или в микроклизмах. Причем, если больные плохо удерживают большие объемы, то начинать введение гидрокортизона (65—125мг) следует в 50мл изотонического раствора натрия хлорида и по мере стихания воспаления, уменьшения частоты ложных позывов постепенно увеличить объем до 200-250 мл на лечебную клизму. Препарат обычно вводят после стула утром или перед сном.
При язвенных проктитах и сфинктеритах достаточно хороший эффект оказывают свечи с преднизолоном (5 мг), вводимые 3-4 раза в сутки. При более тяжелом течении дистальных форм, сопровождающихся повышением температуры тела, общей слабостью, анемией и III — IV степенью активности по данным ректоскопии, в случаях отсутствия эффекта от сульфасалазина или месалазина показано лечение преднизолоном внутрь в дозе 30-50 мг/сут.
У больных среднего и пожилого возраста доза преднизолона не должна превышать 60 мг, так как для них характерно наличие сопутствующих заболеваний: атеросклероз, гипертоническая болезнь, сахарный диабет и др. В тех случаях, когда язвенный колит протекает на фоне атеросклеретического поражения брыжеечных артерий, в лечебный комплекс следует вводить сосудистые препараты: трентал, продектини др.
Проведение гормональной терапии сопряжено с развитием побочных эффектов: задержка в тканях жидкости, хлоридов и натрия (возможны отеки), артериальная гипертензия, гипокалиемия, потеря кальция, остеопороз, различные вегетативные расстройства, нарушение углеводного обмена, надпочечниковая недостаточность, язвы желудка, желудочно-кишечное кровотечение. В этих случаях рекомендуется назначение адекватной симтоматической терапии: гипотензивных препаратов, диуретических средств, препаратов кальция, антацидных средств. При нарушении углеводного обмена необходима диета с ограничением углеводов, по показаниям — дробное введение инсулина (соответственно гликемии) или пероральные противодиабетические препараты. Для профилактики развития тромбозов у больных с тяжелыми формами язвенного колита, получающих гормональное лечение, следует проводить постоянный контроль свертывающей системы крови и одновременно назначать дезагреганты: курантил, продектин и др.
АКТГ-цинк-фосфат эффективен только при острой форме язвенного колита, поскольку его влияние опосредовано сохраненной функцией собственных надпочечников. Препарат вводят внутримышечно в дозе 20-40 мг в зависимости от тяжести атаки.
В последние годы при лечении воспалительных заболеваний кишечника, особенно болезни Крона, активно используются препараты, содержащие в качестве активного компонента глюкокортикостероид будесонид. В отличие от традиционных глюкокортикостероидов будесонид обладает очень высокой степенью сродства к рецепторам и высоким (около 90 %) метаболизмом в печени при первом прохождении. За счет этого он оказывает очень мощное местное противовоспалительное действие при минимальном количестве системных побочных эффектов. В качестве альтернативы преднизолону и гидрокортизону можно рекомендовать препарат буденофальк. При разработке структуры буденофалька учитывались физиологические характеристики желудочно-кишечного тракта. В каждой капсуле буденофалька находится около 350 микросфер, состоящих из будесонида, покрытого полимерной оболочкой, устойчивой к действию желудочного сока. Освобождение будесонида из микросфер происходит в подвздошной и толстой кишках при значениях рН свыше 6,4. Буденофальк применяется для лечения легких и среднетяжелых обострений язвенного колита. Рекомендуемая суточная доза составляет 1 капсулу буденофалька, содержащую 3 мг будесонида, 4—6 раз в сутки.
Наиболее серьезной проблемой в лечении язвенного колита является гормональная зависимость и резистентность. У этого контингента больных отмечаются наихудшие результаты консервативной терапии и самая высокая хирургическя активность. Согласно данным ГНЦК, гормональная зависимость формируется у 20—35 % больных тяжелым язвенным колитом. Нередко признаки зависимости и резистентности наблюдаются одновременно, вынуждая прибегнуть к небезопасным и агрессивным методам воздействия.
Гормональная зависимость — это реакция на терапию глюкокортикоидами, при которой положительный лечебный эффект сменяется реактивацией воспалительного процесса на фоне снижения дозы или отмены кортикостероидов. Это особый вариант рефрактерного колита. Мы полагаем, что существует по меньшей мере 4 различных этиопатогенетических варианта гормональной зависимости: истинная гормональная зависимость, сочетающаяся со стероидрезистентностью, ложная, обусловленная неадекватным лечением, собственно хроническая надпочечниковая недостаточность и смешанная или комбинированная форма.
В настоящее время до конца неизвестны причины и механизмы формирования гормональной зависимости. Тем не менее мы полагаем, что в ряду этиологических факторов несомненно найдут свое место дефекты самой гормональной терапии, персистирующая активность воспаления, преходящее или стойкое снижение функции гипофизарно-надпочечниковой системы. Вероятно, в некоторых случаях гормональная зависимость и резистентность наследственно обусловлены, в других —- представляют собой приобретенный дефект гормональных рецепторов и дисбалланс между пролиферацией и гибелью клеток, т. е. разрегулированность апоптоза. Гипотеза о низкой плотности гормональных рецепторов у больных с воспалительными заболеваниями толстой кишки, особенно при рефрактерном течении, недавно получила убедительное подтверждение.
Именно иммунодепресантам принадлежит ответственная роль в терапии больных с воспалительными заболеваниями толстой кишки с гормональной зависимостью и резистентностью. Однако эта роль для различных препаратов расценивается неоднозначно. К числу препаратов 1-й линии и длительного применения относят 6-меркаптопурин и азатиоприн. Они прекрасные спарринг-партнеры для глюкокортикоидов. Пуриновые аналоги позволяют снизить и отменить гормоны у 60—70 % больных с гормональной зависимостью при соблюдении определенных правил, а именно: они должны назначаться одновременно с гормонами, чтобы их действие успело проявиться. Суточная доза азатиоприна должна быть не более 150 мг. Эффект можно ожидать лишь к исходу 3-го месяца непрерывного приема. Пуриновые аналоги дают сравнительно мало побочных явлений, и их следует применять у больных с гормональной зависимостью как можно дольше — 2—3 года и более.
Препаратом 2-й линии для долгосрочной терапии является метотрексат, который используют при непереносимости азатиоприна или необходимости ускорить эффект. Его вводят внутрь или внутримышечно в дозе 30 мг/нед. Результат можно получить через 2—4 нед. Побочные явления немногочисленны. К сожалению, как и азатиоприн, он не обеспечивает стойкого эффекта. При отмене возникают обострения. Вспышки более легкие, чем прежде, иногда возникают и на фоне терапии спустя 6 мес. от начала приема.
Циклоспорин может применяться внутрь, внутривенно в дозе 4-6 мг/кг массы тела с хорошим и быстрым эффектом, наступающим уже через 5-7 дней. Действие кратковременно. Его чаще используют для прерывания атаки с последующим переходом на иммунодепрессанты, пригодные для пролонгированного приема.
Нарушение барьерных функций толстой кишки при язвенном колите может быть причиной развития синдрома токсемии. Для ее коррекции необходимы назначение соответствующего комплекса, восстановление эубиоза, антибактериальная терапия, гемосорбция, УФО аутокрови.
Вследствие выраженных обменных нарушений и катаболиче-ского действия стероидных гормонов целесообразно парентеральное введение белковых препаратов: сывороточного альбумина, протеина плазмы, незаменимых аминокислот.
Для улучшения процессов микроциркуляции и транскапиллярного обмена показано введение реополиглкжина, гемодеза (в обычных дозировках).
При анемии (гемоглобин 90 г/л и ниже), являющейся признаком тяжелой атаки язвенного колита, рекомендуется проведение гемотрансфузии по 250 мл одногруппной крови с интервалом в 3— 4 дня. При снижении уровня железа в сыворотке крови необходимо включение в лечебный комплекс препаратов железа.
С учетом иммунологических нарушений при язвенном колите в терапии заболевания используются иммуномодуляторы, левамизол, тималин и др. Однако роль их до конца неясна, терапевтический эффект от их применения кратковременный, поэтому активность этих препаратов как базисных средств сомнительна.
Целесообразно рекомендовать использование иммуномодуляторов в сочетании с базисным противовоспалительным лечением.
Назначаются витамины групп В, С, A, D, К, которые также способствуют восстановлению эубиоза в кишечнике.
В лечебный комплекс включают психотропные средства в обычных дозировках, ориентируясь на индивидуальную переносимость.
Обострение язвенного колита в отдельных случаях сопровождается синдромом раздраженного кишечника, чаще всего проявляющегося запором. В этом случае оправдано назначение пшеничных отрубей или патентованных препаратов, содержащих балластные вещества (мукофальк и др.), которые способствуют нормализации стула и одновременно являются энтеросорбентами.
Стационарное лечение заканчивается при достижении клинико-эндоскопической ремиссии, после чего больной подлежит диспансерному наблюдению в поликлинике у врача-терапевта, гастроэнтеролога или проктолога.
- -Этиология
- -Неспецифический язвенный колит (НЯК)
- -Эпидемиология
- -Патологическая анатомия
- -Патогенез
- -Клиническая классификация неспецифического язвенного колита
- -Местные и системные осложнения при язвенном колите
- -Дифференциальный диагноз
- -Хирургическое лечение
- -Диагностика
Эмоции и стресс
Так как организм человека – это единая система, то заболевание одних органов неизбежно приводит к неполноценному функционированию других. Так, стрессы и эмоциональные нагрузки часто негативно отражаются на здоровье человека. Однако нет явных доказательств того, что именно стресс становится раздражающим фактором для повторения болезни.
Людям, страдающим язвенным колитом, очень важно получать поддержку и понимание от друзей, родственников и врачей.
Хроническое протекание болезни может привести человека к депрессии, поэтому врач всегда обращает внимание на эмоциональное состояние пациента и при необходимости прописывает ему антидепрессанты.
Осложнения язвенного колита
При правильном и своевременном лечении можно избежать осложнений заболевания. Однако необходимо знать, какими именно они могут быть:
- профузное кишечное кровотечение – когда сгустки крови выходят одновременно со стулом;
- отечность или вздутие живота
- токсический мегаколон (возникает достаточно редко).
Рекомендуется обязательно проговаривать тему осложнений с лечащим врачом, чтобы понимать возможное ухудшение собственного самочувствия и знать причины этого явления.
Прогноз. Профилактика
Если игнорировать симптомы болезни длительное время, то она преобразуется в тяжелую форму с рядом осложнений. В этом случае потребуется хирургическое вмешательство. Однако если и операции не последует своевременно, то возможны серьезные осложнения или летальный исход (11-49% случаев). Если операционное вмешательство будет проведено своевременно, это сократит риски осложнений и летального исхода в три раза.
Соответственно, своевременное обращение к доктору, глубокая диагностика, определение правильной программы лечения язвенного колита и неукоснительное следование ей пациентом обеспечит хорошие результаты.
Чтобы записаться на прием к специалисту клиники «Чудо доктор» в Москве для консультации и выбора тактики лечения, позвоните по указанным на сайте нашего медицинского центра телефонам или воспользуйтесь формой заявки онлайн. Мы работаем без перерывов и выходных, чтобы пациенты могли обратиться к врачу и получить помощь сразу же после возникновения симптомов болезни.
Диагностика и лечение неспецифического язвенного колита
Современное диагностическое оборудование, которое имеется в нашей клинике, позволяет обнаруживать даже минимальные проявления болезни на начальных ее этапах.
Диагностика
Диагностика язвенного колита в Клиническом госпитале на Яузе осуществляется в течение одного или нескольких дней и включает ряд обследований, которые подбираются индивидуально, в зависимости от симптомов, тяжести и длительности болезненного процесса.
При поражении прямой и сигмовидной кишки визуальный осмотр стенок нижних отделов кишечника с помощью ректороманоскопии дает точное представление о наличии и выраженности болезни. Если язвенный процесс затрагивает вышележащие отделы кишечника, дополнительно могут быть назначены колоноскопия, рентгенография кишечника с контрастированием, МРТ на современном томографе.
Эндоскопические виды обследования выполняются на базе партнерских клиник, могут выполняться под наркозом, который обеспечивает опытный анестезиолог.
Консервативная терапия
В зависимости от результатов обследования врач гастроэнтеролог назначает программу лечения с применением иммуносупрессоров (азатиоприн) и противоспалительных препаратов (сульфасалазины), кортикостероидов (преднизолон), антибатериальных препаратов, успокаивающих средств.
Назначается диета с целью снижения раздражающего влияния пищи на кишечную стенку (механическое и термическое щажение, ограничение употребления овощей и фруктов, применение пищи с легко перевариваемым и усваиваемым белком).
Хирургическое лечение
На более поздних стадиях при развитии осложнений пациенты часто нуждаются в оперативном лечении. В Клиническом госпитале на Яузе возможно проведение малоинвазивной хирургической лапароскопической операции по удалению поражённого участка кишечника без широкого разреза. Операция проводится через небольшие разрезы-проколы и обеспечивает более быстрое восстановление и отсутствие обширного послеоперационного рубца.
Гемокоррекция
Применение в нашем госпитале современных технологий — экстракорпоральной гемокоррекции позволяетскорее справиться с обострением, лучше контролировать течение болезни. Это объясняется удалением из крови аутоантител, поддерживающих аутоиммунное воспаление в кишечной стенке. Кроме того, использование клеточных элементов крови в качестве транспортёров лекарств, позволяет снизить дозировки препаратов, не уменьшив их эффективность. Это существенно облегчает переносимость медикаментозного лечения, уменьшает побочные проявления гормонотерапии.
Врачи нашего медицинского центра делают все возможное, чтобы облегчить жизнь пациентам с неспецифическим язвенным поражением кишечника. Специалисты работают с применением современной схемы диагностики и лечения неспецифического язвенного колита, что обеспечивает эффективность и быстроту в достижении положительного результата.
Стоимость услуг
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.