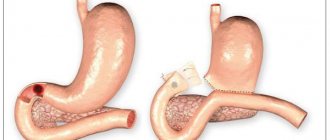
Язвенная болезнь и беременность
Язвенная болезнь
– многофакторное, хроническое, циклически протекающее заболевание, с разнообразной клинической картиной и изъязвлением слизистой оболочки желудка и двенадцатиперстной кишки в период обострения.
Язвенная болезнь встречается у одной из 4000 беременных. Возможно, что приводимые данные занижены, поскольку диагностика этого заболевания в период беременности немного затруднена. Однако, существует мнение о том, что риск развития язвенной болезни во время беременности существенно снижается.
Существует классификация язвенной болезни по форме:
- острая,
- хроническая;
и по локализации:
- язвенная болезнь желудка;
- язвенная болезнь двенадцатиперстной кишки.
Согласно современным представлениям, ведущую роль в развитии заболевания играет спиралевидная бактерия Helicobacter pylori
. 80-85% жителей России являются носителями хеликобактерий, но заболевают язвенной болезнью не все. Для развития заболевания необходимы
дополнительные факторы:
- психоэмоциональные стрессы, депрессии;
- отягощенная по язвенной болезни наследственность (у близких родственников);
- неправильное питание, злоупотребление острой, грубой пищей, алкоголем и курением;
- бесконтрольный и небрежный прием лекарственных средств (аспирин, НПВС, гормональные препараты).
У беременных
с язвенной болезнью обострения наблюдаются чаще в 1 триместре, в весенне-осенний период, за 2-3 недели до родов и в раннем послеродовом периоде. Главный признак болезни – боли в эпигастральной и мезогастральной областях, связанные с приемом пищи. В некоторых случаях язва может протекать бессимптомно. Боли бывают «голодными», проходящими после приема пищи и, наоборот, возникающими после приема пищи, в зависимости от локализации язвы. Болевой синдром может сопровождаться изжогой, тошнотой, отрыжкой воздухом или съеденной пищей, рвотой. Следует учитывать большую вероятность развития железодефицитной анемии, нарушений стула в виде запоров или диареи.
Самое грозное осложнение язвенной болезни – желудочно-кишечное кровотечение. В случае появления кровотечения резко повышается риск гибели плода и развития осложнений у матери. Как правило, желудочно-кишечное кровотечение является показанием для экстренного хирургического вмешательства. Иногда именно кровотечение является первым проявлением так называемых «немых» или бессимптомных язв. Классическими признаками желудочно-кишечного кровотечения может быть рвота с примесью крови темного цвета («кофейной гущи»), головокружение, обмороки, бледность кожи. Затем может появиться гипотония, неоформленный стул темного, почти черного цвета. В настоящее время подобные грозные осложнения язвенной болезни во время беременности встречаются все реже, это связано и со своевременной диагностикой (независимо от срока беременности выполняется эзофагогастродуоденоскопия), и с хорошей информированностью о своем заболевании пациенток.
Женщины с язвенной болезнью желудка и двенадцатиперстной кишки во время беременности должны наблюдаться не только у акушера-гинеколога, но и у терапевта (гастроэнтеролога). В весенне-осенний период, при осложнении течения беременности развитием токсикоза, за 2 недели до родов и в раннем послеродовом периоде целесообразно проводить курс профилактической противоязвенной терапии. При назначении лечения обязательно учитывается возможное влияние препарата на плод и тонус матки. Медикаментозная терапия показана при отсутствии эффекта от соблюдения диеты 1-1б, включения так называемых «пищевых» антацидов, минеральных вод Ессентуки 4, 17, «Миргородская» и угрозе развития осложнений. Обострение язвенной болезни должно быть подтверждено клинически, а также лабораторными, эндоскопическими методами. Современный арсенал лекарственных средств включает в себя антациды (Гевискон, Ренни, Маалокс), во 2 триместре возможно использование ингибиторов протонной помпы (Лосек МАПС), спазмолитиков (Дротаверин, Но-шпа) и др. Критерием эффективности лечения является регресс болевого синдрома и явлений диспепсии, отрицательные результаты анализа кала на скрытую кровь, рубцевание язвы при эндоскопическом контроле. Эрадикация (полное уничтожение) хеликобактериоза во время беременности не проводится.
Информацию для Вас подготовила:
Петушинова Василиса Михайловна
— врач-гастроэнтеролог, терапевт. Ведет прием в корпусе клиники на Новослободской.
КЛИНИЧЕСКОЕ ТЕЧЕНИЕ, ДИАГНОСТИКА И ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ У ЖЕНЩИН В ПЕРИОД БЕРЕМЕННОСТИ
Attention is drawn to the fact that peptic ulcer may exacerbate in the first and third trimesters despite its favourable course during pregnancy. Epigastrial pain is the leading clinical symptom. In 46.5% of cases, pregnancy is complicated by early gestosis — vomitus gravidarum which may last as long as 16-20 weeks. For diagnosis of exacerbated peptic ulcer in pregnants, it is necessary to do thorough scrupulous clinical and instrumental studies involving esophagogastroduodenoscopy and echography of the stomach and duodenum. Drug therapy with inassimilable antacids and a diet are used in a exacerbation evidenced by clinical and endoscopic examinations. Particular emphasis is placed on the fact that H2-receptor antagonists and proton pump inhibitors should not be used in the treatment of peptic ulcer in pregnancy due to the fact that the effects of the agents on the fetus have been little studied.
C. Г. Бурков, доктор мед. наук, ведущий научный сотрудник лаборатории гастроэнтерологических исследований НИЦ при кафедре пропедевтики внутренних болезней (зав. — академик РАМН проф. В.Т. Ивашкин) ММА им. И.М. Сеченова. S.G. Burkov, MD, Leading Researcher, Laboratory of Gastroenterological Studies, Research Center, Department of Internal Propedeutics (Head — Prof. V.T. Ivashkin, Academician, of the Russian Academy of Medical Sciences), I.M. Sechenov Moscow Medical Academy.
И
звестно, что беременность благоприятно влияет на течение язвенной болезни (ЯБ): в большинстве случаев наблюдается ремиссия заболевания. Этому способствуют изменения секреторной и моторно-эвакуаторной функции желудка, улучшение кровоснабжения и активизация процессов пролиферации в слизистой оболочке, обусловленные изменением уровня половых (эстрогены, прогестерон) и гастроинтестинальных (гастрин, ВИП, бомбезин, мотилин, соматостатин) гормонов, простагландинов, эндорфинов, других биологически активных веществ [1]. Некоторые исследователи склонны объяснять благоприятное течения ЯБ в гестационном периоде простым соблюдением диеты, регулярным питанием, отказом от вредных привычек. Однако необходимо помнить о том, что может произойти обострение. Осложнения ЯБ, такие как перфорация или кровотечение, чрезвычайно опасны для жизни матери и будущего ребенка, если не распознаны вовремя. По данным Р. Dordelman [2], частота хирургических осложнений ЯБ у беременных составляет 1 — 4 на 10 000, при этом материнская смертность достигает 16%, а перинатальная — 10%. Целью настоящей работы явилось изучение клинического течения, возможностей диагностики и лечения ЯБ у женщин в период беременности. Под наблюдением находились 88 беременных женщин, страдавших ЯБ с локализацией процесса в луковице двенадцатиперстной кишки. Длительность заболевания колебалась от 2 до 18 лет, средний возраст женщин составил 32,7± 3,6 года. Клинические проявления ЯБ были многообразными и определялись наличием язвенного дефекта, общим состоянием женщины, сроком беременности, сопутствующим токсикозом беременных. Обследование наблюдавшихся женщин показало, что болевой симптом является ведущим в клинике заболевания и имеет место у 51,8% больных в I триместре, у 27,6% — во II и у 42,1% — в III. При этом практически во всех случаях имели место боли множественной локализации (в эпигастральной области, спине, левом и/или правом подреберьях). Чаще всего беспокоили боли в подложечной области (до 50% в I триместре), уменьшавшиеся по мере увеличения срока беременности (32,8% во II триместре) и вновь учащавшиеся к ее завершения (40,7%). У 11,1 % беременных сохранялась типичная для ЯБ иррадиация болей в межлопаточное пространство. По мере увеличения срока беременности менялся характер болевых ощущений: увеличивалось число пациенток, страдавших от тупых, ноющих болей, при значительном уменьшении острых, схваткообразных. Все больше женщин испытывали чувство тяжести или распирания в подложечной области (до 64,4% в III триместре). «Голодные» боли были самыми частыми, что, впрочем, характерно для ЯБ двенадцатиперстной кишки. У большинства пациенток боли стихали после приема пищи, употребления молока. Из диспепсических явлений беременных наиболее часто беспокоили тошнота и изжога, несколько реже отмечались рвота, отрыжка воздухом, вздутие живота, неустойчивый стул. Однако если частота тошноты и рвота уменьшалась по мере увеличения срока беременности, то изжога и отрыжка в конце беременности встречались у большего числа пациенток, чем в начале. 48 женщин на протяжении всего периода беременности предъявляли те или иные жалобы, характерные для ЯБ, причем 18 связывали их с погрешностями в диете, 16 — с ранним токсикозом, нервно-эмоциональными переживаниями, 7 — со страхом перед предстоящими родами и возможным неблагополучным их завершением. При пальпации живота часто выявляли болезненность в подложечной области (до 53,7%), а в конце беременности — и в правом подреберье (40,7%), что, по-видимому, объясняется присоединением дискинезии желчного пузыря. Течение ЯБ было в целом благоприятным. Обострение, подтвержденное клинико-эндоскопически, выявлено у 22 (25%) из 88 обследованных: у 13 в I триместре, причем у 8 на фоне рвоты беременных, и у 9 — в III (за 2 — 4 нед до предполагаемого срока родов). В 4 случаях эндоскопически диагностирована язва луковицы, в 15 — выраженный эрозивный бульбит на фоне рубцово-язвенной деформации луковицы, в 3 — рубцово-язвенная деформация луковицы и эрозивный гастродуоденит. У 3 женщин беременность осложнилась желудочно-кишечным кровотечением (в одном случае в I триместре, в другом — в родах и в третьем — в 1-е сутки после родов). Если вне беременности сезонный характер обострений считается типичным для ЯБ, то у беременных выявить таковой не удалось. Все обострения по временам года распределились практически равномерно: зима — 5, весна — 6, лето — 4, осень — 7. У 46,5% больных беременность осложнилась ранним токсикозом — рвотой беременных. У 30 женщин была легкая форма, у 8 — средней тяжести и у 3 — тяжелая. Рвота затягивалась до 16 — 20 нед, в 8 случаях она явилась одной из причин обострения заболевания. 13 пациенток жаловались на слюнотечение, 11 — на мучительную тошноту. В 18 случаях развился поздний токсикоз (водянка, нефропатия), однако связи с ЯБ проследить не удалось. У 23 женщин присоединилась гипохромная железодефицитная анемия. Золотым стандартом диагностики ЯБ являются рентгенологический и эндоскопический методы. Однако первый у беременных неприемлем. Начав применять эзофагогастродуоденоскопию (ЭГДС) как ургентный метод (совместно с проф. Р.М. Филимоновым), мы пришли к убеждению, что ЭГДС может использоваться и при плановом обследовании беременных, в диагностически неясных случаях, при подозрении на развитие осложнений. Проведя 127 ЭГДС, причем не только пациенткам с ЯБ, мы ни в одном случае не отмечали отрицательного влияния на течение беременности, все женщины перенесли исследование хорошо. Как уже было сказано, в 22 наблюдениях эндоскопически было установлено обострение ЯБ, а у 8 пациенток дополнительно выявлены грыжи пищеводного отверстия диафрагмы, недостаточность кардии, рефлюкс-эзофагит. У 3 женщин ЭГДС позволила выявить источник желудочно-кишечного кровотечения. В диагностически ясных случаях, при доброкачественном течении ЯБ можно ограничиться клиническим наблюдением, периодическим исследованием кала на скрытое кровотечение, определением содержания гемоглобина, гематокрита, количества эритроцитов в крови, а также ультразвуковым исследованием (УЗИ) органов брюшной полости. УЗИ позволило в 86,8% случаев выявить гиперсекрецию желудка натощак, у 18 пациенток при пальпации под ультразвуковым контролем выявлена болезненность в области луковицы двенадцатиперстной кишки. Причем у 13 больных с язвой или эрозивным поражением луковицы болезненность была более выражена, чем у больных, не имевших таких нарушений. Данный симптом исчезал при нормализации самочувствия больной, после рубцевания язвы. Двигательные нарушения желудка при УЗИ были выявлены практически у всех пациенток, страдавших ЯБ. К сожалению, ни в одном случае нам не удалось визуализировать язвенный дефект. УЗИ было основным методом, позволившим провести дифференцированный диагноз ЯБ с обострением хронического холецистита, желчнокаменной болезнью. Проводя дифференциальную диагностику с рвотой беременных, следует помнить, что диспепсический синдром, обусловленный ЯБ, всегда сопровождается болями в животе, рвота в большинстве случаев приносит облегчение, ей не всегда предшествует тошнота. Для рвоты беременных характерны мучительная, почти постоянная тошнота, усиливающаяся под воздействием различных запахов, слюнотечение; рвота не зависит от приема пищи, часто бывает по утрам, а боли, как правило, отсутствуют. Следует помнить, что стенозирующая язва выходного отдела желудка может симулировать чрезмерную рвоту беременных. Лечение обострения ЯБ у беременных должно быть комплексным, строго индивидуальным и основываться на предложенных нами принципах [3]. Медикаментозную терапию проводят только во время обострения заболевания, подтвержденного клинически и лабораторно-инструментальными методами (кроме рентгенологического). Она показана также при отсутствии эффекта от соблюдения режима питания, диеты, включения «пищевых» антацидов; при развитии осложнений. Необходимо учитывать возможное вредное влияние лекарственных препаратов на состояние плода и тонус миометрия. Всем наблюдавшимся женщинам назначалось дробное питание (не менее 5 раз в день), соблюдение диеты типа стола №1. В практике гастроэнтерологии для лечения ЯБ широкое применение нашли препараты из группы антагонистов Н2-рецепторов (циметидин, ранитидин, фамотидин), ингибиторы протонного насоса (омепразол, пантопразол), однако назначать их беременным не следует ввиду неизученности их действия на плод. Беременным не следует принимать атропин и висмутсодержащие препараты (ротер, де-нол), традиционно применяемые для лечения ЯБ. Как рекомендуют Х. Къюмерле и К.Брендел [4], «в случае необходимости проведения лекарственной терапии следует использовать такие лекарственные препараты, которые широко применялись во время беременности в течение многих лет, предпочитая их более новым препаратам». Именно поэтому мы остановили свой выбор на невсасывающихся (нерастворимых) антацидах, реализующих свое действие посредством двух основных механизмов — нейтрализации и адсорбции продуцируемой желудком соляной кислоты. Благодаря отсутствию всасывания именно эти препараты наиболее подходят для беременных. Как показали наши исследования, наиболее оправдано применение маалокса, хорошо зарекомендовавшего себя во время клинических испытаний, проводившихся в акушерской клинике. Маалокс представляет собой хорошо сбалансированную смесь гидроокиси магния и гидроокиси алюминия, обеспечивающих высокую кислотонейтрализующую способность препарата. Его отличают высокая эффективность, хорошие вкусовые качества, отсутствие запоров при длительном использовании (что немаловажно для беременных). Маалокс назначали по 15 мл 3 раза в день за 60 мин до приема пищи и 4-й раз на ночь в течение 14 дней. Кроме того, 6 женщинам с выраженным болевым синдромом вводили метацин (0,5 мл 0,1% раствора, подкожно) в течение 5 дней 1 раз в сутки. 8 пациенткам с обострением ЯБ и рвотой беременных дополнительно назначали церукал (по 10 мг 2 раза в день). Проведенное комплексное лечение оказалось эффективным во всех случаях. Удалось добиться стойкого улучшения самочувствия: исчезновения болей (у 6 беременных на 2-й день, у 12 — на 3 — 5-й и у 4 — на 6 — 7-й день), изжоги, уменьшения тошноты. При контрольном УЗИ желудка и двенадцатиперстной кишки болезненности при пальпации в области луковицы не отмечалось или она была незначительной. 26 женщинам с гипохромной железодефицитной анемией дополнительно проводилось лечение ферроплексом (по 2 таблетки 3 раза в день) или ферроградументом (по 1 таблетке в день). Лечение оказалось малоэффективным, анемия трудно поддавалась лечению, у 11 беременных она сохранялась до конца беременности. При метеоризме, явлениях кишечной диспепсии дополнительно рекомендовался прием ферментных препаратов (креон, дигестал по 1 — 2 капсулы во время еды). Кроме того, назначали поливитамины (гендевит, олиговит по 1 — 2 драже в день), щелочные минеральные воды. Однако следует помнить, что воды не используют во второй половине беременности при развитии симптомов позднего токсикоза, когда необходимо ограничение потребления жидкости. ЯБ не оказала влияния на исход беременности, у всех женщин родились живые доношенные дети с нормальными массоростовыми показателями. Таким образом, в большинстве случаев отмечается доброкачественное течение ЯБ при беременности, хотя в 25% случаев возможно развитие обострения. Болевой симптом является основным в клинике обострения заболевания. Медикаментозное лечение следует проводить при обострении ЯБ, подтвержденном клинически и эндоскопически, при этом необходимо учитывать влияние лекарственных препаратов на состояние плода.
Литература:
1. Шехтман М.М., Коротько Г.Ф., Бурков С.Г. Физиология и патология органов пищеварения у беременных. Ташкент: «Медицина» УзССР, 1989;160. 2. DЪrdelmann P. Chirurgische Komplicationen der Gravidat. GynКk Prax 1983;7 (2):201-9. 3. Бурков С.Г., Положенкова Л.А. Болезни органов пищеварения и беременность/ Руководство по гастроэнтерологии / Под ред. Ф.И. Комарова, А.Л. Гребенева. М.: Медицина, 1996;3:720. 4. Клиническая фармакология при беременности/Под ред. Х.П. Къюмерле, К. Брендела. В 2 т. Т. 1. M.: Медицина, 1987;328.
Кольпит (вагинит) — симптомы и лечение
Цели лечения — устранение воспаления и восстановление микрофлоры влагалища.
Схема лечения вагинита
Лечение всегда состоит из двух этапов. Первый этап — это борьба с возбудителями воспаления. Этот этап иногда начинается с небольшого закисления среды влагалища (только по показаниям). Второй этап — это восстановление микрофлоры во влагалище и в кишечнике с последующим переходом в профилактические мероприятия для снижения рисков рецидивов.
Лекарства
Лечение специфического и неспецифического вагинитов. В зависимости от возбудителя заболевания может потребоваться системная терапия антибактериальными препаратами (амоксициллин, джазомицин, клиндамицин, орнидазол, метронидазол, тинидазол и т. д.). Местно назначаются свечи, капсулы или вагинальные таблетки, чаще всего содержащие комбинированные препараты («Полижинакс», «Макмирор комплекс», «Тержинан», «Нео-пенотран» и др.).
Лечение кандидозного вагинита (молочницы). При молочнице назначаются антимикотические (противогрибковые) препараты местного и системного действия.
Лечение атрофического вагинита. При атрофическом вагините показано применение вагинальных кремов, таблеток или колец с эстрогеном [13].
Образ жизни и вспомогательные средства
На время лечения рекомендовано половое воздержание. После основного курса терапии обязательно проведение курса восстановления микрофлоры во влагалище препаратами, содержащими лактобактерии.
Физиотерапевтические процедуры
При хроническом и часто рецидивирующем процессе лечение должно быть комплексным и включать в себя физиотерапевтические процедуры (ультразвуковая санация с этапом восстановления биоциноза влагалища). Важно не только устранить воспаление, но и восстановить нарушенную микрофлору, иммунную защиту и убрать воздействие причинного фактора (санировать очаги хронической инфекции, сменить средство личной гигиены или контрацепции, скомпенсировать сахарный диабет инсулином).
Стоит также отметить, что есть дополнительный метод лечения и восстановления микрофлоры влагалища — это низкочастотная ультразвуковая санация аппаратом Гинетон-ММ. Преимущества этого метода лечения:
- прямое бактерицидное действие УЗ-колебаний с частотой 22-44 кГц;
- эффективная гидродинамическая санация;
- повышение концентрации лекарственного вещества в очаге воспаления;
- вибро- и гидромассаж в озвучиваемых тканях, стимуляция микроциркуляции, улучшение трофики и тканевого обмена.
Данный метод используется как дополнительный к основному лечению [2][4][6][9][11].
Хирургические операции
Для лечения вагинита хирургическое вмешательство не требуется.
Диета при вагините
Питание не оказывает существенного влияния на течение вагинита. При приёме антибиотиков следует исключить алкоголь.
Восстановление и улучшение качества жизни
При соблюдении назначений врача возможно полное излечение и восстановление качества жизни.
Лечение вагинита при беременности
Во время беременности необходим тщательный контроль за состоянием микрофлоры. Это связано с вероятностью распространения инфекции на плод и плодные оболочки, угрозой прерывания беременности и преждевременных родов, невынашивания беременности и потери беременности. Препараты назначаются врачом индивидуально в зависимости от результатов анализов и сроков беременности.
Чем лечить вагинит без сильнодействующих препаратов
Вылечить вагинит, вызванный бактериальной инфекцией, без применения антибиотиков не получится.
Применяется ли спринцевание при вагините
Спринцевание для лечения вагинита не требуется.
Как проводится лечение партнера при вагините
При специфическом вагините половой партнёр женщины проходит лечение антибактериальными средствами. При неспецифическом вагините лечение партнёра не проводится.
Народные методы лечения вагинита
Применение средств народной медицины нередко не только не приводит к излечению, но и усугубляет ситуацию.