Введение
В отличие от ахалазии кардии, в патогенезе которой основная роль принадлежит нарушениям иннервации пищевода и повышенной чувствительности сфинктера к гастрину, ахалазия верхнего пищеводного сфинктера является следствием нарушений функций сложного нервно-мышечного аппарата, обеспечивающего акт глотания [8, 19, 24].
Ахалазия верхнего пищеводного сфинктера чаще имеет центральное происхождение и возникает вследствие гибели стволовых структур головного мозга, таких как двойное ядро, ядра IX, X, XII пар черепно-мозговых нервов (острое нарушение мозгового кровообращения, болезнь Паркинсона, нейроинфекция, хирургическое вмешательство в этих зонах) [9, 11, 15, 17, 18, 25].
Гораздо реже встречается ахалазия периферического генеза как следствие из-за нарушений иннервации мышц глотки (после ларингэктомии).
Ахалазию верхнего пищеводного сфинктера следует дифференцировать от синдрома Plummer—Vinson при железодефицитной анемии, от globus hystericus у молодых женщин с неврастенией, от преходящих симптомов при меноррагиях, во время менопаузы [23, 25].
Резкое нарушение акта глотания (дисфагия) или полная его невозможность (афагия) является мучительным страданием, резко ухудшающим качество жизни.
Попытки проглотить воду, пищу и даже слюну приводят к выбросу их наружу через нос и забросу в просвет трахеи. В результате поперхивания слюной и пищей возникают неоднократные вспышки аспирационной пневмонии. Если такие больные выживают, они обречены на питание через желудочный зонд, а затем при неизбежном присоединении эзофагита и стриктур пищевода — на питание через гастростому.
Механизм афагии центрального происхождения заключается в отсутствии расслабления перстнеглоточной мышцы в момент прохождения пищевого комка из глотки в пищевод. Эта мышца, впервые обнаруженная Valsalva в 1717 г., является единственной мышцей-антагонистом в сложном нервно-мышечном аппарате глоточно-пищеводного перехода. Понятие глоточно-пищеводного перехода связано с именами J. Terracol [27] и N. Brandenburg [10]. Изучение патофизиологических аспектов большой группы заболеваний, сопровождающихся дисфункцией глоточно-пищеводного перехода, началось с конца 60-х годов XX века [4, 8, 13, 17], хотя первые попытки хирургического лечения дисфагии сделали L. Rogers [22] в 1935 г. (двусторонняя симпатическая шейная денервация) и C. Kaplan [20] в 1951 г. (пересечение перстнеглоточной мышцы при дисфагии вследствие полиомиелита).
При этом, как справедливо отметили R. Mason и соавт. [21], «Этими расстройствами занимались различные медицинские специалисты (гастроэнтерологи, оториноларингологи, общие и торакальные хирурги), что вносит до сих пор… неразбериху в понятие о сущности страдания». К сожалению, в отечественной медицинской литературе публикации по этой проблеме единичны [1—4, 6, 7].
В Национальном руководстве по лучевой диагностике и терапии (2014 г.) в разделах «Функциональные нарушения пищевода» и «Ахалазия пищевода» нет никаких упоминаний об этом заболевании. Нет их и в хирургических руководствах.
За рубежом накоплен довольно большой опыт хирургического лечения ахалазии верхнего пищеводного сфинктера, при этом используется методика P. Chodoch [13], который в 1975 г. опубликовал детальное описание техники продольной миотомии — простой операции, возвращающей большинству больных возможность естественного питания через рот.
Цель работы — изложение опыта диагностики и хирургического лечения ахалазии верхнего пищеводного сфинктера.
Материал и методы
Первая в России (СССР) операция больному с синдромом Захарченко—Валленберга (афагия, атаксия) вследствие нарушения мозгового кровообращения в области ствола мозга была нами выполнена в НИИ скорой помощи им. Н.В. Склифосовского 4 апреля 1984 г. Этот больной с хорошим результатом операции был демонстрирован на 2229-м заседании Московского хирургического общества 25 сентября 1986 г.
С 1984 по 2014 г. в НИИ скорой помощи им. Н.В. Склифосовского были госпитализированы 32 больных в возрасте от 24 до 83 лет. Мужчин было 24, женщин — 8. Причиной развития дисфагии у 29 больных явилось нарушение мозгового кровообращения, у 1 — болезнь Паркинсона, у 1 — перенесенная ларингэктомия и у 1 — дисфагия психогенного характера.
Длительность нарушений глотания до поступления в НИИ скорой помощи им. Н.В. Склифосовского колебалась от 4 нед до 2 лет.
Хирургическое лечение осуществлено в 28 наблюдениях: в 7 из них выполнена экстрамукозная миотомия по P. Chodoch, в 21 — миотомия с пластикой глоточно-пищеводного перехода по авторской методике.
Не оперированы 4 больных. Из них 2 больных, переведенные из других стационаров в крайне тяжелом состоянии, обусловленном двусторонней аспирационной абсцедирующей пневмонией, умерли в реанимационном отделении без операции. У одного больного, поступившего в ранние сроки, методика комплексного консервативного лечения, включающего стимуляцию мышц глотки, привела к частичному восстановлению глотания, и он был выписан без операции. Еще одна больная страдала психогенной дисфагией в результате перенесенного анафилактического шока и после коррекции нарушений также была выписана на амбулаторное лечение.
Для обследования больных использовали клинический, рентгенологический, эндоскопический методы и фарингоэзофагоманометрию.
Тщательная оценка неврологического статуса, визуальный контроль функции надгортанника и тонуса глоточных мышц, как показал наш опыт, являются определяющими критериями отбора больных для хирургического лечения.
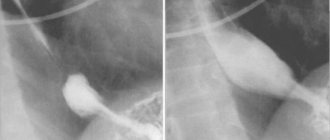
Рентгенологическое исследование заключалось в контрастном исследовании глотки и пищевода в двух проекциях. Из-за угрозы аспирации исследование проводили при попытках проглотить небольшое количество водорастворимого контрастного вещества. Результаты исследования фиксировали на рентгеновской пленке, в 20 наблюдениях проводили видеозапись. При анализе видеоматериала четко отмечено отсутствие поступления контрастного вещества в пищевод (рис. 1, а) и его маятникообразное движение в ротоглотке с забросом в трахею и бронхи.
Рис. 1. Рентгенограммы больного с ахалазией верхнего пищеводного сфинктера. а — до операции. Контрастное вещество в пищевод не поступает (1 — прямая, 2 — боковая проекции); б — через 1 мес после операции. Свободное поступление контрастного вещества в пищевод (1 — прямая, 2 — боковая проекции).
Фарингоэзофагоскопию выполняли с целью оценки состояния грушевидных синусов, тонуса мышц гортаноглотки и выявления сопутствующих заболеваний. При эндоскопическом исследовании отмечалось некоторое сопротивление продвижению эндоскопа в области входа в пищевод. У всех больных выявлены сопутствующие заболевания: недостаточность кардии (5 наблюдений), аксиальная кардиальная грыжа пищеводного отверстия диафрагмы (24), рефлюкс-эзофагит разной степени выраженности (16).
Фарингоэзофагоманометрия выполнена в 18 наблюдениях. Регистрацию внутриполостного давления осуществляли методом открытого катетера [5, 12, 14]. При фарингоэзофагоманометрии были получены противоречивые данные: показатели базового давления в зоне верхнего пищеводного сфинктера были повышены у 10 и снижены у 8 больных. Возможно, эти данные были обусловлены трудностями точной фиксации датчиков в процессе исследования больных, перенесших нарушения мозгового кровообращения. Амплитуда первой положительной волны и амплитуда открытия сфинктера на глоток также были снижены или отсутствовали, что соответствовало данным клинического и рентгенологического обследований и не привносило дополнительной информации, на основе которой можно было бы определить лечебную тактику.
Хирургическое лечение
У первых 2 больных, оперированных в 1984 г., мы применили простое рассечение перстнеглоточной мышцы по методике P. Chodoch. Однако если в первом наблюдении мы получили отличный результат, то во втором эффект был незначительным. Следует подчеркнуть, что, согласно данным литературы [16], хорошие результаты перстнеглоточной миотомии наблюдаются у 64% больных.
Недостаток экстрамукозной миотомии, по нашему мнению, заключается в том, что рассечение спазмированной (а через определенное время — рубцово-измененной) мышцы, устраняя механическое препятствие в зоне глоточно-пищеводного перехода, оставляет вход в пищевод сомкнутым, что обусловливает затруднение продвижения пищевого комка ослабленными мышцами глотки. В таких случаях большой глоток плотного пищевого комка быстро проходит в пищевод, в то время как маленькие глотки жидкости остаются в полости рта и больной вынужден их сплевывать.
В связи с этим нами разработана (авторское свидетельство № 1551999 от 01.09.89) и применена в клинической практике у 21 больного экстрамукозная пластическая миотомия с перемещением волокон нижнего сжимателя глотки.
Техника операции заключалась в следующем. Продольным разрезом по переднему краю левой грудиноключично-сосцевидной мышцы широко обнажали левую и заднюю стенки глотки, стенку начального отдела пищевода и предпозвоночную фасцию, обращая внимание на сохранение возвратного нерва.
Перстнеглоточная мышца у больных с ахалазией визуализировалась в виде поперечно расположенного спазмированного белесоватого цвета валика шириной 4—6 мм на границе между косыми волокнами нижнего сжимателя глотки и продольными мышцами пищевода. Ревизия зоны вмешательства и последующие манипуляции облегчаются при наличии в просвете глотки и пищевода толстого желудочного зонда.
На перстнеглоточную мышцу по заднелевой стенке накладывали 2 нити-держалки, потягивая за которые под мышечный валик подводили диссектор и пересекали мышцу между держалками, не вскрывая слизистой оболочки.
Для гарантии пересечения всех волокон этой мышцы разрез продлевали вверх на мышцы глотки на 1 см и вниз на мышечный слой пищевода на 3—4 см (рис. 2, а). Далее двумя швами из нерассасывающегося материала (2/0) на атравматической игле фиксировали задний край пересеченной перстнеглоточной мышцы к предпозвоночной фасции (см. рис. 2, б).
Рис. 2. Схема этапов пластической перстнеглоточной миотомии. 1 — сжиматель глотки; 2 — перстнеглоточная мышца; 3 — пищевод; 4 — предпозвоночная фасция; 5 — фиксирующие швы; 6 — нить-держалка. Остальные объяснения в тексте.
Напротив этих швов на передний край пересеченной мышцы накладывали нить-держалку, потягивая за которую превращали щелевидный дефект в треугольный, осторожно отслаивая тугим тупфером мышцы глотки и пищевода от подслизистого слоя. Прилежащие сверху и косо расположенные волокна нижнего сжимателя глотки, идущие спереди назад и вверх, перемещались горизонтально. В таком положении их фиксировали отдельными швами к переднему краю пересеченной перстнеглоточной мышцы, что обеспечивало в момент глотка (при фиксированном к предпозвоночной фасции заднем крае мышцы) тракцию стенки вперед и раскрывало вход в пищевод.
Оставшийся дефект заднелевой стенки глоточно-пищеводного перехода ушивали редкими швами с целью предупреждения формирования в этой зоне пульсионного дивертикула (см. рис. 2, в).
У 5 больных пожилого и старческого возраста с наличием тяжелых сопутствующих заболеваний и последствий острого нарушения мозгового кровообращения при афагии пришлось ограничиться миотомией по P. Chodoch под местной анестезией как более простой и быстрой.
Патологический рефлюкс
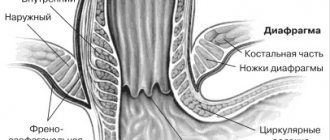
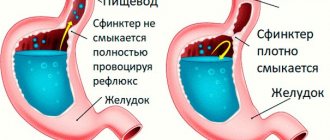
Механизм патологического рефлюкса Основным фактором, необходимым для возникновения ГЭРБ является гастроэзофагеальный рефлюкс, который возникает в области перехода пищевода в желудок. Функциональная активность в этой области определяется как анатомическими, так и физиологическими особенностями: тонусом нижнего пищеводного сфинктера, внешним давлением на нижний пищеводный сфинктер со стороны мышечных пучков диафрагмы, расположением нижнего пищеводного сфинктера в брюшной полости, существованием заслонки, выполняющей роль клапана в области между конечной частью пищевода и начальной частью желудка. Нижний пищеводный сфинктер представляет собой мышечное кольцо, расположенное в месте перехода пищевода в желудок. Тонус нижнего пищеводного сфинктера – это его мышечное напряжение, благодаря которому просвет пищевода в этой области перекрывается и доступ содержимого желудка (в том числе желудочного сока) в пищевод прекращается.
Скорее всего, состоятельность антирефлюксной защиты пищевода определяется совокупностью этих особенностей. Более того, основной механизм, защищающий от возникновения патологического гастроэзофагеального рефлюкса, может изменяться под воздействием физиологических причин. Например, расположение части нижнего пищеводного сфинктера в брюшной полости, возможно, играет важную роль в предотвращении возникновения рефлюкса в процессе глотания; внешнее давление со стороны диафрагмы может служить защитой при увеличении внутрибрюшного давления; исходный тонус нижнего пищеводного сфинктера препятствует рефлюксу во время отдыха в горизонтальном положении. Если нарушается действие этих защитных механизмов, увеличивается частота рефлюкса и патологическое воздействие кислотного содержимого на пищевод.
В процессе исследований было выявлено три основных механизма нарушения функций в области перехода пищевода в желудок:
— спонтанно (время от времени) возникающее расслабление нижнего пищеводного сфинктера при отсутствии анатомических аномалий; — ослабление тонуса нижнего пищеводного сфинктера при отсутствии анатомических аномалий; — анатомическое искривление в области пищеводно-желудочного перехода, в частности вследствие грыжи пищеводного отверстия диафрагмы.
Данные некоторых исследований позволяют предположить, что при учащении случаев спонтанного расслабления нижнего пищеводного сфинктера развивается ГЭРБ средней тяжести, в то время как при наличии грыжи пищеводного отверстия или ослаблении тонуса нижнего пищеводного сфинктера наблюдаются более тяжелые случаи заболевания.
Спонтанное расслабление нижнего пищеводного сфинктера В настоящее время доказано, что спонтанное расслабление нижнего пищеводного сфинктера – наиболее частая причина возникновения гастроэзофагеального рефлюкса у пациентов, имеющих нормальный тонус сфинктера. По сравнению с физиологическим расслаблением сфинктера при глотании, спонтанное расслабление происходит независимо от акта глотания, не сопровождается явлениями перистальтики пищевода и действием диафрагмы и продолжается более длительно (более 10 сек).
При спонтанном расслаблении нижнего пищеводного сфинктера у пациентов с ГЭРБ чаще возникает заброс кислого содержимого желудка, чем газа. Важность спонтанного расслабления нижнего пищеводного сфинктера для возникновения рефлюкса подтверждается при использовании влияющих на этот механизм физиологических манипуляций или лекарственных средств.
Снижение тонуса нижнего пищеводного сфинктера Физиологически нижний пищеводный сфинктер представляет собой участок в 3-4 см, расположенный в месте пищеводно-желудочного перехода и содержащий мышечную ткань, способную к сокращениям. Давление в области нижнего пищеводного сфинктера в покое у различных людей варьируется от 10 до 30 мм рт. ст., в зависимости от давления внутри желудка. Продолжительные измерения давления в области нижнего пищеводного сфинктера показывают его значительную вариабельность во времени. Кроме того, на тонус сфинктера влияют внутрибрюшное давление, растяжение желудка, уровень гормонов, различная пища и многие лекарственные вещества. За поддержание тонуса нижнего пищеводного сфинктера отвечают как собственные мышечные структуры, так и воздействие со стороны нервной системы (в основном со стороны блуждающего нерва).
ГЭРБ развивается в том случае, если давление в области нижнего пищеводного сфинктера снижается как за счет напряженного, так и свободного рефлюкса. Напряженный рефлюкс возникает в случае, когда ввиду сниженного тонуса сфинктер раскрывается в момент резкого увеличения внутрибрюшного давления (при кашле, чихании, натуживании). Свободный рефлюкс возникает только в случае резкого снижения давления в области нижнего пищеводного сфинктера по сравнению с внутрижелудочным давлением. Следует отметить, что у большого числа людей, страдающих ГЭРБ, напряженный или свободный рефлюкс возникает в случае периодического снижения давления в области нижнего пищеводного сфинктера по причине определенной пищи, медикаментов или привычек.
Грыжа пищеводного отверстия диафрагмы и другие анатомические причины Исследования в области физиологии в 80-х годах показали, что существуют две гипотезы, объясняющие, как сохраняется форма и функции пищеводно-желудочного соединения: с помощью собственных мышечных волокон нижнего пищеводного сфинктера и с помощью механической поддержки сфинктера со стороны диафрагмы. Последнее проявляется во время расширения пищевода, рвоты и отрыжки, и происходит под контролем нервной системы. С другой стороны сокращение мышц диафрагмы препятствует давлению со стороны брюшной полости при натуживании или кашле (состояниях, повышающих внутрибрюшное давление).
Клиническое значение роли внешнего давления в области пищеводно-желудочного соединения становится явным при наличии патологии со стороны диафграгмы – грыжи пищеводного отверстия. У пациентов с грыжей такого типа наблюдается прогрессивное ухудшение функций в области перехода пищевода в желудок, в той части, где имеется грыжа. Это происходит потому, что при наличии грыжи мышечная часть диафрагмы, которая в норме обеспечивает за счет внешнего давления нормальную работу нижнего пищеводного сфинктера, отодвигается от него, что приводит к снижению тонуса сфинктера.
С другой стороны наличие грыжи пищеводного отверстия диафрагмы нарушает антирефлюксную защиту пищевода путем снижения давления внутри пищеводно-желудочного перехода. Грыжа уменьшает длину пищеводно-желудочного соединения в области нижнего пищеводного сфинктера.
Кроме того, грыжа пищеводного отверстия диафрагмы предрасполагает к развитию гастроэзофагеального рефлюкса путем увеличения частоты спонтанных расслаблений нижнего пищеводного сфинктера, при которых происходит заброс кислоты из желудка. Хотя спонтанные расслабления нижнего пищеводного сфинктера у пациентов с грыжей пищеводного отверстия диафрагмы происходят несколько чаще, основным фактором, способствующим забросу кислоты в пищевод у этих пациентов является рефлюкс во время расслабления нижнего пищеводного сфинктера при акте глотания в период снижения тонуса сфинктера при повышении давления в брюшной полости или без него.
Причины и предрасполагающие факторы
— Ожирение. — Неправильная осанка, сутулость. — Упорный кашель. — Запор (что вызывает повышение внутрибрюшного давления при натуживании во время акта дефекации). — Наследственная предрасположенность. — Курение. — Врожденные дефекты развития. — Виды грыжи пищеводного отверстия диафрагмы:
Скользящая грыжа пищеводного отверстия диафрагмы. Появляется, когда соединение между пищеводом и желудком смещается вверх через пищеводное отверстие диафрагмы в момент повышения внутрибрюшного давления. Когда давление в брюшной полости нормализуется, желудок опускается на свое обычное место в брюшную полость. Фиксированная грыжа пищеводного отверстия диафрагмы. В этом случае такого смещения, как при скользящей грыже, не происходит, то есть часть желудка все время находится в грудной полости выше своего нормального места расположения.
Симптомы:
Следует учесть, что у многих людей сама по себе грыжа пищеводного отверстия диафрагмы никак не проявляется.
Возможные симптомы:
— Боли в груди, в том числе давящие. — Изжога. — Затруднение глотания – дисфагия. — Кашель. — Отрыжка. — Частые приступы икоты. — Боль. Может ощущаться не только в груди, но и в животе. Возникает, когда желудок смещается в грудную полость через узкое пищеводное отверстие диафрагмы.
Интенсивные боли могут быть вызваны при развитии осложнения фиксированной грыжи пищеводного отверстия диафрагмы, когда нарушается кровоснабжение той части желудка, которая находится в грудной полости (ущемленная грыжа пищеводного отверстия диафрагмы).
Диагностика:
Симптомы грыжи пищеводного отверстия диафрагмы имеют сходство с симптомами заболеваний сердца. Поэтому особенно при первом посещении врач проводит обследование с целью исключения наличия болезней сердца. Кроме того, врач обычно дает рекомендации по изменению образа жизни и мерам, которые позволят Вам самостоятельно купировать те или иные симптомы.
Полное обследование включает обследование дыхательной, сердечно-сосудистой и пищеварительной систем.
Основные методы обследования:
— Электрокардиография (ЭКГ) для исключения заболеваний сердца. — Рентгенография органов грудной полости для исключения наличия пневмонии или других заболеваний легких, способных вызвать сходные симптомы. — Анализ крови (помогает обнаружить или исключить наличие анемии, инфекции или заболеваний сердца, поджелудочной железы, печени). — Другие методы исследования дыхательной и сердечно-сосудистой систем при необходимости.
Дополнительные методы обследования:
— Рентгеноконтрастное исследование с барием верхних отделов пищеварительного тракта. — Эндоскопическое исследование (при необходимости – с биопсией) для исключения наличия язв пищевода или опухоли.
Прогноз заболевания:
При адекватном лечении и изменении образа жизни симптомы грыжи пищеводного отверстия диафрагмы можно свести к минимуму.
Осложнения:
Ущемление грыжи пищеводного отверстия диафрагмы.
При сочетании грыжи и рефлюксной болезни могут возникнуть также и другие осложнения:
Кровотечение. Перфорация пищевода. Высокий риск развития рака пищевода. Меры самопомощи:
Изменение образа жизни:
Старайтесь избегать ношения тяжестей, физического напряжения. Не сутультесь, особенно когда сидите. Старайтесь больше двигаться, делайте гимнастику. Постарайтесь снизить вес. Приподнимите изголовье кровати на 10-15 см (подставьте что-нибудь под ножки кровати). После приема пищи старайтесь походить, не сидите и, тем более, не ложитесь. Изменение режима и рациона питания:
Исключите из употребления: кофеинсодержащие напитки, шоколад, жирную и жареную пищу, продукты, содержащие мяту перечную, алкоголь. Последний прием пищи устраивайте за 2-3 часа до сна. Ешьте чаще, но меньшими порциями. Безрецептурные препараты:
Перед тем как самостоятельно принимать эти препараты, посоветуйтесь с врачом, обязательно скажите ему, если Вы беременны, если у Вас имеются сопутствующие заболевания.
При возникновении приступа болей или внезапном возникновении других симптомов примите один из следующих антацидов: маалокс, альмагель, де-нол. Для профилактики возникновения симптомов Вы можете некоторое время принимать зантак, ранитидин, квамател или другие Н2-блокаторы. Основное лечение:
Основное лечение грыжи пищеводного отверстия диафрагмы включает прием ингибиторов протонной помпы (омез, париет, нексиум и др.). Иногда необходимо хирургическое лечение, особенно когда есть риск развития ущемленной грыжи. В самых сложных случаях, когда все меры оказываются неэффективными, требуется проведение большой операции. Когда Вы должны обратиться к врачу:
Если появились какие-то новые симптомы. Если симптомы заболевания продолжаются длительное время или носят выраженный характер. Когда требуется немедленная помощь и госпитализация
При возникновении выраженных болей в груди, в том числе давящих, особенно если у Вас имеются такие сопутствующие заболевания, как диабет, высокое кровяное давление, или если Вы курите, Вы старше 55 лет, Вы мужчина, у Вас повышенный уровень холестерина, в Вашей семье были случаи заболеваний сердца. Рвота с примесью крови. Темный, дегтеобразный стул. Сердцебиение (ощущение, что сердце бьется чаще, чем обычно). Кашель и повышение температуры. Одышка (затрудненное дыхание). Затруднение глотания твердой пищи или жидкости. Задержка пищевых масс в желудке Задержка пищевых масс в желудке (то есть замедление процесса продвижения пищи из желудка далее в кишечник) может способствовать развитию ГЭРБ, так как сопровождается растяжением желудка, что может вызвать: 1) увеличение разницы давления между желудком и пищеводом; 2) увеличение объема желудка и соответственно объема содержимого желудка, потенциально способного попасть в пищевод; 3) увеличение частоты спонтанных расслаблений нижнего пищеводного сфинктера; 4) увеличение выработки кислоты в желудке. То есть при растяжении желудка его содержимое как бы «выдавливается» в пищевод.
Однако лишь у части пациентов с ГЭРБ действительно происходит задержка пищевых масс в желудке, у других же такой проблемы не наблюдается. Учитывая, что у пациентов с функциональной недостаточностью способности желудка сокращаться не имеется сопутствующего эзофагита, можно сделать вывод, что, скорее всего, задержка пищевых масс в желудке является лишь одним из возможных факторов риска развития ГЭРБ, а не непосредственной ее причиной.
Пищеводный клиренс После того, как произошел заброс кислотного содержимого из желудка в пищевод, необходимо определенное время для очищения пищевода от кислоты (пищеводный клиренс). Это время, пока слизистая оболочка пищевода подвергается воздействию кислоты, называется временем пищеводного клиренса.
Пищеводный клиренс начинается с перистальтики (мышечных сокращений в определенном, в данном случае в сторону желудка, направлении) пищевода, с помощью которой происходит освобождение пищевода от попавшей туда вследствие рефлюкса кислоты. Клиренс завершается разбавлением оставшейся кислоты заглатываемой слюной. Попадание слюны изо рта в пищевод улучшает пищеводный клиренс и в большей степени, чем перистальтика, способствует восстановлению нормальной кислотности (рН) в пищеводе. Требуется около 7 мл слюны для того, чтобы нейтрализовать 1 мл соляной кислоты; наполовину нейтрализация происходит за счет бикарбоната (вещества, обладающего щелочной реакцией), содержащегося в слюне. Обычная скорость слюноотделения составляет 0,5 мл/мин. Таким образом, в норме вещества, усиливающие слюноотделение (леденцы или сосательные таблетки, жвачка и др.), ускоряют пищеводный клиренс, в то время как пониженное слюноотделение или замена слюны на эквивалентное количество воды замедляют очищение пищевода от кислоты. Во время сна слюноотделение практически останавливается, но благодаря выработке бикарбоната железами слизистой оболочки пищевода в некоторой степени пищеводный клиренс все же продолжается.
Увеличение длительности пищеводного клиренса (замедленное очищение пищевода от кислоты) у пациентов с эзофагитом выявляется с помощью специального теста. При исследованиях было установлено, что только половина пациентов с ГЭРБ имеют удлиненный пищеводный клиренс. При проведении исследований с рН-мониторированием (см ниже) было установлено, что это связано с наличием у части пациентов грыжи пищеводного отверстия диафрагмы, что сопровождается тенденцией к удлинению пищеводного клиренса. Данные клинических исследований также показали, что удлинение пищеводного клиренса соотносится с тяжестью эзофагита и наличием пищевода Баррета.
На сегодняшний день известны две основные причины удлинения пищеводного клиренса – задержка пищевых масс в пищеводе и ухудшение слюноотделительной функции.
Задержка пищевых масс в пищеводе
Предположение о том, что ухудшение эвакуации содержимого пищевода играет роль в развитии рефлюксной болезни, возникло исходя из того факта, что состояние больных улучшается при изменении положения тела, когда в вертикальном положении содержимое пищевода легче проходит в желудок под воздействием силы тяжести. Были определены два основных механизма задержки продвижения содержимого пищевода в желудок: нарушение перистальтики и обратный рефлюкс, связанный с невправляющейся грыжей пищеводного отверстия диафрагмы.
Нарушению перистальтики пищевода были посвящены некоторые исследования, в которых было показано, что значительное ослабление перистальтики приводит к задержке пищевых масс в пищеводе. Был определен механизм, названный неэффективным сокращением пищевода, при котором более 30% мышечных сокращений пищевода имели значительно сниженную силу. Доказательством этой теории также послужил анализ результатов лечения эзофагитов, который показал в некоторых случаях отсутствие эффекта от применения терапии, направленной на снижение кислотности, и от хирургического лечения.
Наличие грыжи пищеводного отверстия диафрагмы также приводит к задержке пищевых масс в пищеводе. Исследование кислотности пищевода, а также другие инструментальные исследования показали, что ухудшение пищеводного клиренса было вызвано забросом содержимого из кармана, образованного грыжей, во время акта глотания.
Функция слюнных желез
Завершающая фаза пищеводного клиренса связана со слюноотделением. Как задержка пищевых масс в пищеводе увеличивает время пищеводного клиренса, то же происходит и при снижении выработки слюны, которая нейтрализует кислоту. Например, снижение образования слюны во время сна вызывает временный рефлюкс либо во время сна, либо непосредственно перед сном, что сопровождается значительным удлинением пищеводного клиренса. Длительная же ксеростомия (состояние сухости во рту, вызванное недостаточностью слюноотделения) способствует продолжительному воздействию кислоты в пищеводе и, как следствие, развитию эзофагита. Однако в исследованиях не было отмечено четкой зависимости между нарушением функции слюноотделения и возникновением ГЭРБ при сравнении больных людей со здоровыми.
Следует учитывать, что бикарбонаты, обнаруживающиеся в слюне, содержат так называемые факторы роста – вещества, способствующие более быстрому восстановлению слизистой оболочки пищевода после повреждения. Однако, согласно исследованиям, нельзя все же сделать однозначный вывод о том, что изменение количества этих веществ играет важную роль в развитии ГЭРБ.
Резистентность тканей и факторы, способствующие их повреждению. Резистентность тканей – это сопротивляемость различным патологическим агентам, способствующим их повреждению. Слизистая оболочка пищевода обладает такой резистентностью, которая обеспечивается некоторыми клеточными и физиологическими компонентами, защищающими ее от патологического воздействия кислоты. Эпителий слизистой оболочки выполняет защитную функцию как сам по себе, за счет толщины ткани и способности к восстановлению (регенерации), так и благодаря наличию желез, вырабатывающих бикарбонаты, которые нейтрализуют действие кислоты.
Хотя большинство фактов, известных о ГЭРБ, свидетельствуют в пользу того, что заболевание развивается в основном из-за нарушения перистальтики пищевода, тем не менее, совершенно ясно, что кислотное содержимое желудка повреждает слизистую оболочку пищевода, и чем дольше воздействие кислоты, тем тяжелее повреждение. При этом, согласно исследованиям, сила этого повреждающего воздействия не зависит от качества и количества вырабатываемой в желудке кислоты и фермента пепсина (еще одного повреждающего агента, попадающего в пищевод при рефлюксе).
Хотя основными повреждающими клетки слизистой оболочки пищевода агентами являются ионы водорода (содержащиеся в соляной кислоте), в развитии ГЭРБ играют роль также такие вещества, содержащиеся в желудочном соке, как пепсин, желчь, а также вещества, входящие в состав употребляемой пищи.
Роль содержимого двенадцатиперстной кишки (в частности желчи) в повреждении слизистой оболочки пищевода, возможно, невелика, и проявляется у пациентов, подвергшихся операции по удалению части желудка (частичной гастрэктомии). Однако повреждение слизистой оболочки пищевода происходит в большей степени, когда рефлюкс желудочного сока сочетается с дуоденогастральным рефлюксом (забросом содержимого двенадцатиперстной кишки в желудок, а затем и в пищевод). То есть обоюдное воздействие кислоты желудка и желчи на слизистую оболочку пищевода, скорее всего, можно сравнить с совокупным воздействием кислоты и пепсина.
Итак, мы рассмотрели основные причины и механизм развития рефлюксной болезни. Реализации этих механизмов способствуют следующие предрасполагающие факторы:
Образ жизни: злоупотребление алкоголем; курение; неправильная осанка (сутулость). Прием некоторых лекарственных препаратов: блокаторов кальциевых каналов (верапамил, амлодипин, дилтиазем, кордафен); препаратов, содержащих теофиллин (теопэк, теотард); нитратов (нитроглицерин, нитросорбид); антигистаминных препаратов (супрастин, фенкарол). Погрешности в диете: употребление жирной и жареной пищи; шоколада; лука и чеснока; кофеинсодержащих напитков (кофе, черный чай, кока-кола); продуктов, содержащих большое количество кислот (цитрусовые, томаты); острой пищи. Пищевые привычки: употребление больших порций; прием пищи незадолго до сна. Сопутствующие состояния: наличие грыжи пищеводного отверстия диафрагмы; беременность; сахарный диабет; быстрое увеличение веса. Беременность очень часто предрасполагает к развитию ГЭРБ – 50-80% беременных жалуются на изжогу. При увеличении матки происходит увеличение внутрибрюшного давления, что способствует возникновению рефлюкса. Кроме этого, при беременности снижается тонус нижнего пищеводного сфинктера, и пища дольше задерживается в желудке. Это происходит, по всей видимости, потому, что при беременности увеличивается выработка определенных гормонов. Склеродерма (заболевание соединительной ткани) также часто способствует развитию ГЭРБ. Это связано с нарушением перистальтики пищевода и снижением тонуса нижнего пищеводного сфинктера. Такие нарушения не являются специфическими при склеродерме и могут развиваться при любом заболевании соединительной ткани. Синдром Шагрена, редкое заболевание, сопровождающееся снижением выработки слюны, предрасполагает к развитию ГЭРБ вследствие увеличения продолжительности пищеводного клиренса, и является фактором риска развития эзофагита. Таким образом, к развитию ГЭРБ предрасполагают состояния, при которых либо нарушается защитный (антирефлюксный) барьер, либо увеличивается продолжительность пищеводного клиренса. Исключением является синдром Золингера-Эллисона, при котором решающую роль играет именно количество и состав забрасываемого в пищевод содержимого.
ЗАПИСЬ НА КОНСУЛЬТАЦИЮ по телефону +7 (812) 921 — 7 — 921