Кишечник, как и все органы, требует питания для обеспечения своего бесперебойного функционирования. В поступлении белка, витаминов, энергетических и пластических материалов нуждаются не только клетки внутреннего слоя, но и «проживающие» микроорганизмы. У взрослого человека они составляют массу до двух кг.
Ишемия кишечника развивается по аналогии с изменениями венечных сосудов сердца, часто одновременно. Не зря ее называют «брюшной жабой» (стенокардия — «грудная жаба»). Ее результатом является нарушение проходимости кишечных артерий с последующим образованием некротических участков в кишечнике.
Ишемическая болезнь кишечника представляет собой сложное для диагностики заболевание. До настоящего времени невозможно дать точную информацию о распространенности среди населения, поскольку патология часто протекает под другими масками.
От каких артерий зависит кровоснабжение кишечника?
Кровоснабжение в брюшной полости зависит от трех основных артериальных стволов:
- чревной артерии,
- нижней и верхней брыжеечных (мезентериальных).
Они «забирают» на себя 40% общего кровотока организма. Между сосудами существует обширная сеть вспомогательных коллатеральных веток, которые берут на себя компенсаторную роль при нарушении проходимости крови по основным артериям.
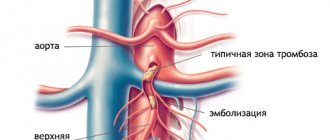
От чревного ствола питается начальный отдел кишечника и все органы желудочно-кишечного тракта, лежащие в верхнем этаже брюшной полости. Он отходит непосредственно от брюшной аорты в области диафрагмального отверстия пищевода, по длине составляет всего 2 см. Место известно как одна из «излюбленных» локализаций атеросклеротических бляшек.
Обе брыжеечные артерии разветвляются на многочисленные ветки, образуют сеть вспомогательных сосудов
Брыжеечные артерии также отходят от брюшной аорты, но ниже чревного ствола. От верхней мезентериальной артерии питаются:
- тонкий кишечник (кроме 12-перстной кишки);
- слепая;
- восходящая;
- ½ поперечно-ободочной кишки.
От нижней артерии кровоток направляется в:
- левую половину поперечно-ободочной кишки;
- нисходящую;
- сигмовидную;
- прямую кишку.
Диагностика
При правильном диагностическом подходе предусмотрено не только определение самого расстройства кровоснабжения кишечника, но и причины, вызвавшие его. В связи с этим сбор анамнеза, расспрос больного о течении заболевания играет важную роль. Уточнение времени появления болей, их интенсивность, характер стула могут существенно помочь врачу в выборе хирургического лечения, так как другой альтернативы в случае мезотромбоза все равно нет.
Диагностика ОМАН предусматривает проведение селективной ангиографии, которая позволяет установить уровень и характер перекрытия артерии, что также будет важно для оказания неотложной помощи, естественно, в виде оперативного вмешательства.
Лапароскопический метод по-прежнему остается решающим при любом виде острой хирургической патологии, где мезотромбоз исключением не является. Скорее, наоборот, при декомпенсированном нарушении кровоснабжения у хирурга в распоряжении имеется всего-то 2 часа, поэтому понятно, что растягивать с диагностикой не приходится. С помощью лапароскопии есть возможность в течение короткого времени уточнить характер поражения кишечного тракта.
Тромбоз брыжеечных вен
Тромбоз мезентериальных сосудов, диагностика которого проходит на основании остро возникшей симптоматики со стороны живота и с помощью методов медицинской визуализации, несет огромный риск для жизни человека. Чаще всего используется КТ (компьютерная томография), а также применяются сонография или МРТ (магнитно-резонансная томография). Мезентериальная ангиография — рентгенологическое исследование, считается наиболее информативный метод, который с большим процентом вероятности позволяет определить локализацию тромба.
Тромбоз брыжеечных артерий
{banner_banstat9}
Если врач заподозрил, что артерии кишечника блокированы тромбом, есть подозрение на тромбоз мезентериальных сосудов, он может назначить такие методы исследования:
- КТ органов брюшной полости;
- ультразвуковое исследование;
- магнитно-резонансную томографию;
- МРА (магнитно-резонансную ангиографию);
- артериографию сосудов брюшной полости.
Лабораторная диагностика
Не существует специфических лабораторных маркеров ишемии кишечника. Сколько-нибудь значимые изменения появляются в стадии некроза, что делает их обнаружение малопригодным для ранней диагностики и скрининга.
- Общий анализ крови может быть в пределах нормы на начальном этапе. Лейкоцитоз и/или сдвиг лейкоцитарной формулы влево наблюдается более чем в 50% случаев в финальных стадиях, по мере прогрессирования заболевания и развития осложнений. Гематокрит сначала повышен но быстро уменьшается при развитии желудочно-кишечных кровотечений.
- Биохимия.
- Уровень амилазы умеренно повышен у более чем у 50% больных, но этот признак обладает низкой специфичностью.
- Повышение уровня фосфатов первоначально считалось чувствительным признаком, но более поздние исследования показали чувствительность теста только в районе 25-33%.
- Метаболический ацидоз наблюдается в финале заболевания, но это также является неспецифической находкой.
- Уровень сывороточного бикарбоната менее 24 ммоль/л имеет чувствительность около 36%.
- Уровень лактата повышается только в стадии выраженной ишемии (чувствительность — 90-96%, специфичность — 60-87%).
- Повышение уровня ЛДГ и диагностическое значение этого теста остается пока спорным вопросом.
- Высокий уровень холестерина и другие специфические лабораторные маркеры атеросклероза могут свидетельствовать о нем, как об основной причине.
- Коагулограмма. Повышение уровня Д-димера может свидетельствовать об острой ишемии, но клинических данных пока недостаточно для оценки чувствительности и специфичности признака.
Как влияет особенность кровоснабжения на риск ишемии в зоне артерий?
Расположение нижней чревной артерии и хорошо развитая сеть анастомозов между ветвями делают ее менее уязвимой для процессов стенозирования. Поэтому ишемия кишечника, расположенного в левой половине живота, возникает довольно редко. Для этого необходимы сопутствующие болезни с поражением верхней артерии, коллатералей или брюшной аорты.
Чревный ствол и верхняя брыжеечная артерия отходят под прямым углом. Это способствует тромбообразованию, оседанию эмболов, микроорганизмов.
Хирургами отмечены закономерности:
- Тромбоз и эмболия чаще встречаются в зоне верхней брыжеечной артерии, здесь же больше возможностей для развития воспаления (артериита). Анатомически выделяются отдельные участки кишечника между ветвями отходящих мелких артерий, которые представляют собой наиболее вероятные зоны некроза.
- В русле нижней артерии чаще развивается атеросклероз.
- Проходимость чревного ствола более зависит от анатомических особенностей сосуда.
Стадии развития ишемии кишечника последовательно формируются с большей (при остром процессе) или меньшей скоростью (хроническая форма). Морфологические изменения в тканях позволили выделить:
- ишемию — недостаток поступления крови в стенки кишечника компенсируется за счет коллатеральных сосудов, идет замедление метаболических процессов в клетках, дистрофия эпителия, прекращение выработки ферментов и расщепления биохимических веществ, нарушение перистальтики (функция продвижения и выведения шлаков);
- инфаркт — необратимый некроз тканей (гангрена) на участке кишка с нарушением деятельности всего кишечника;
- перитонит — присоединение воспаления, истончение и разрыв некротизированного участка с выходом содержимого в брюшную полость, тяжелая форма общего поражения организма.
Общие сведения
Инфаркт кишечника – острое нарушение мезентериального кровообращения с последующим некрозом кишки и развитием перитонита. Данная патология является одной из серьезных проблем абдоминальной хирургии. Чаще всего эмболия, тромбоз, атеросклероз и неокклюзионная ишемия сосудов кишечника возникают на фоне тяжелой патологии сердца. В связи с увеличением процента пожилого населения и омоложением сердечно-сосудистой патологии инфаркт кишечника встречается все чаще (0,63% сравнительно с единичными случаями в конце прошлого века). Средний возраст пациентов – 70 лет, преобладают женщины (более 60%). Учитывая солидный возраст больных и массу фоновых заболеваний, решить вопрос о хирургической тактике лечения бывает достаточно сложно.
Еще одной проблемой является то, что поставить диагноз достаточно сложно, а подтвердить его без проведения ангиографии до операции практически невозможно. Вследствие ошибочной диагностики затягивается предоперационная подготовка; за это время происходят необратимые изменения в кишке, приводящие к смерти пациента. Ситуация усугубляется тем, что в последние годы инфаркт кишечника значительно омолодился (каждый десятый пациент моложе 30 лет), а радикальная резекция кишечника в поздней стадии заболевания приводит стойкой инвалидизации.
Инфаркт кишечника
Почему возникает ишемия?
Причины формируют вид ишемии. Их удобнее делить на:
- Внесосудистые (экстравазальные) — обычно это внешнее давление на артерии со стороны серповидной связки диафрагмы, увеличенных нервных узлов-ганглиев, опухолей, расположенных в зоне артерий. Возможны аномалии расположения и отхождения сосудов, перегибы, повышенная извитость.
- Внутрисосудистые (интравазальные) — зависят от атеросклеротических отложений изнутри, препятствующих кровотоку, или выраженного аорто-артериита воспалительного характера со скоплением иммунных клеток, разрастанием внутренней оболочки, затрудняющим проход крови.
На компьютерной томограмме выявлена спаечная непроходимость как причина ишемии тонкого кишечника
Другой вариант классифицирует ишемию кишечника на следующие виды.
Окклюзионную, связанную с перекрытием сосудистого ствола тромбом, эмболом, воспалительными изменениями. Основные причины разнообразны:
- пороки сердца, формирующие патологическое сообщение между предсердиями и желудочками, через которые тромбы из вен нижних конечностей поступают в левый желудочек, аорту и брыжеечные сосуды;
- мерцательная аритмия — способствует отрыву пристеночных внутрисердечных тромбов;
- застойная сердечная недостаточность;
- выраженный атеросклероз сосудов.
Неокклюзионная — не зависящая от состояния артерий, встречается в 50% случаев. Точной причины чаще установить не удается. Развитию способствует:
- аритмия сердца;
- пониженное давление в случае шока, обморока;
- нерациональное использование гипотензивных средств, вызывающих резкое понижение уровня артериального давления;
- обезвоживание организма;
- развитие сердечной недостаточности.
В зависимости от основной причины кишечная ишемия может развиться остро (тромбоэмболия, шоковое состояние) или принять хроническую форму течения (атеросклероз, аорто-артериит).
Причины
Все причинные факторы, приводящие к инфаркту кишечника, можно разделить на три группы: тромботические, эмболические и неокклюзионные. Тромботический вариант патологии характеризуется тромбозом мезентериальных артерий (реже вен) в их проксимальных отделах. Чаще всего тромб локализуется в устье верхней брыжеечной артерии. К тромбозу висцеральных ветвей аорты может приводить повышенная свертываемость крови, полицитемия, сердечная недостаточность, панкреатит, травмы, опухоли, прием гормональных контрацептивов.
Эмболический вариант заболевания развивается при закупорке брыжеечных сосудов тромбоэмболами, мигрировавшими из проксимальных отделов сосудистого русла. Причиной этого чаще всего служат мерцательная аритмия, формирование пристеночных тромбов на фоне инфаркта миокарда, аневризмы аорты, выраженные нарушения коагуляции. После обтурации сосуда эмбол может смещаться в дистальные отделы и ветви сосуда, вызывая прерывистую, мигрирующую ишемию.
Неокклюзионный вид инфаркта кишки связан не с обтурацией висцеральных сосудов, а со снижением притока крови по ним. Причинами ограничения висцерального кровотока могут быть мезентериальный тромбоз, снижение фракции сердечного выброса, выраженная аритмия, спазм сосудов брыжейки, гиповолемия при шоке, сепсисе, обезвоживании. Факторы из перечисленных трех групп нередко комбинируются.
Факторы, способствующие развитию ишемии кишечника
Факторами риска, провоцирующими развитие заболевания, могут быть:
- возрастной период старше пятидесяти лет;
- гипертензия, вызывающая патологию со стороны сердца и сосудов;
- сахарный диабет;
- отравление никотином, влияющим на тонус артерий, при курении;
- повышение содержания низкоплотных липидов в крови, способствующих атеросклерозу;
- ожирение;
- наличие сосудистой патологии в виде коронарной, церебральной недостаточности, атеросклероза сосудов конечностей;
- диафрагмальная грыжа;
- перенесенные операции на брюшной полости;
- болезни крови, васкулиты с повышенной свертываемостью;
- длительный постельный режим;
- прием женщинами гормональных противозачаточных средств.
Особенности диеты №3 при запорах
Диетическое меню на неделю составлено с учетом соблюдения баланса белков и углеводов в рационе. При этом наблюдается увеличение нормы жиров за счет включения растительных масел. Диета подразумевает употребление 100–120 г жира, 85–100 г белка, 450–500 г углеводов.
Стол №3 не предусматривает обязательного измельчения, перетирания пищи. Допускается употребление отварных и запеченных блюд, а также газированной минеральной воды в умеренном количестве. Можно готовить каши на молоке, разбавленном водой в соотношении 1:1.
Напитки и продукты, температура которых ниже 15 °C, усиливают перистальтику, сокращают выработку желудочного сока. Поэтому при запорах рекомендуется пить охлажденные напитки. Перед завтраком желательно выпивать стакан холодной воды, а на ночь — компот или кефир. Кроме того, чтобы смягчить стул, полезно принимать натощак 1–2 ложки нерафинированного растительного масла. Масло обволакивает кишечник и улучшает продвижение каловых масс.
Соблюдать диету можно длительное время. При таком режиме питания нормализуется частота и консистенция стула. Эта диета показана при запорах, вызванных несбалансированным питанием и малоподвижным образом жизни.
Запрещенные продукты
Как и другие диеты, «Стол №3» предполагает исключение из рациона некоторых продуктов. К ним относятся:
- мучные изделия из дрожжевого и слоеного теста;
- рыба и мясо жирных сортов, крепкие мясные бульоны;
- редька, хрен, чеснок и другие острые овощи;
- пряные соусы, горчица, острый перец;
- крепкий чай, кофе и другие напитки с кофеином;
- консервированные продукты, жареные яйца;
- бобовые, грибы (допускаются грибные бульоны);
- бананы, кизил, черника, орехи;
- напитки с дубильными веществами: кисели, какао, напитки из айвы, черемухи и черники.
Не рекомендуются цельное молоко, копчености, жареная и маринованная пища. Также нужно исключить алкогольные напитки, шоколад, макаронные изделия, бобовые. К запрещенным продуктам относятся рис, манная крупа, сладости с кремом, маргарин. Не нужно употреблять в пищу сложные для переваривания блюда: картофельное пюре, консервы, сваренные вкрутую яйца, слизистые супы.
Виды ишемии
Кроме острой и хронической формы выделяют виды ишемии кишечника в зависимости от выраженности компенсаторной функции вспомогательных сосудов. Они могут отражать стадию болезни:
- компенсации — мезентериальный кровоток не нарушен в связи с расширением коллатеральных артерий, функция кишечника не страдает;
- субкомпенсации — кровообращение в слоях кишечника поддерживается максимальными усилиями коллатералей, железистые и эпителиальные клетки выполняют минимум своих функций;
- декомпенсации — на месте нормальных клеток образуются очаги некроза, функция нарушена.
Клиницисты выделяют следующие формы:
- Ишемию толстой кишки — возникает на фоне раковой опухоли, диагноз ставится методом колоноскопии, оперативное удаление опухоли позволяет снять все симптомы.
- Острую брыжеечную ишемию — развивается внезапно, лечение требует неотложной операции. Диагноз поставить очень сложно. Даже учет всех признаков по анализам крови, ультразвуковому исследованию, ангиографии не показывает достаточно достоверной симптоматики. Окончательный диагноз ставится после вскрытия брюшной полости на операционном столе. Здесь же принимается решение о вариантах лечения.
- Хроническую брыжеечную ишемию — поскольку заболевание развивается постепенно, имеется достаточно времени на обследование и подтверждение диагноза. Часто выявляется у пациентов с воспалением толстой кишки, которое расценивается как ишемический колит. Ангиография сосудов брюшины позволяет уточнить природу заболевания.
- Ишемию, связанную с тромбообразованием в брыжеечной вене, — застой крови ниже тромба приводит к сдавлению артериальных стволов. Часто наблюдается у пациентов с повышенной свертываемостью крови.
Неокклюзивная мезентериальная ишемия
Примерно 20% мезентериальных ишемий носят неокклюзивный характер. Патогенез неокклюзивной мезентериальной ишемии (НМИ) не совсем понятен, но часто связан с малым сердечным выбросом, сочетающимся с диффузной мезентериальной вазоконстрикцией. Вазоконстрикция внутренних органов – ответ на гиповолемию с уменьшением сердечного выброса и гипотензией. В результате недостаточного кровотока возникает интестинальная гипоксия, которая неизбежно приводит к некрозу кишки. Состояния, предраполагающие к НМИ, включают в себя возраст старше 50 лет, инфаркт миокарда, сердечную недостаточность, заболевания печени и почек, большие абдоминальные или кардиоваскулярные операции. Однако, эти больные могут и не иметь факторов риска. Данное состояние нередко развивается у пациентов, находящихся в критическом состоянии, с массой сопутствующих заболеваний, НМИ зачастую начинается неожиданно и даёт высокую смертность.
Клиническая картина
Симптомы ишемии кишечника зависят от формы болезни и локализации пораженной ветви сосуда. Разные виды имеют свои преимущественные причины. Поэтому клиника несколько отличается.
Для острой кишечной ишемии характерны:
- внезапное развитие резкой боли в животе с локализацией вверху справа и около пупка, быстро она распространяется по всему животу;
- позывы на дефекацию из-за усиления перистальтики кишечника;
- понос, кровь в кале;
- тошнота с рвотой;
- повышение температуры.
При острой форме имеется болезненность при дотрагивании до кожи и при пальпации живота, но перитонеальных симптомов нет
Хроническая ишемия возникает постепенно, симптомы формируются годами. Пациент жалуется на:
- приступообразные боли в брюшной полости, возникающие через полчаса после еды и длящиеся до трех часов («брюшная жаба»);
- боль часто не имеет конкретной локализации или беспокоит вокруг пупка, в зоне толстого кишечника (ишемический колит);
- за несколько месяцев боль становится интенсивнее;
- вначале заболевания боль купируется спазмолитиками, со временем препараты не облегчают состояние пациента;
- приходится отказываться от пищи из-за страха перед болями, поэтому отмечается похудение;
- потеря веса также связана с нарушением всасывания питательных веществ;
- живот почти постоянно вздут, урчит, аускультативно прослушиваются выраженные шумы;
- склонность к диарее, сменяющейся запором;
- частая тошнота и рвота.
Ишемическая болезнь кишечника
Хирургическое отделение №2 (городской центр гастродуоденальных кровотечений язвенной этиологии) врач-хирург Конкин Д.К.
Ишемическая болезнь кишечника (абдоминальная ишемическая болезнь) — острая или хроническая недостаточность кровоснабжения в бассейнах чревной, верхней или нижней мезентериальных (брыжеечных) артерий, приводящая к недостаточности кровотока в отдельных участках или во всех отделах кишечника.
Этиология и патогенез
Основными причинами ишемической болезни кишечника являются:
- атеросклероз, локализующийся в устьях соответствующих артерий (самая частая причина);
- системные васкулиты (неспецифический аортоартериит, облитерирующий тромбангиит Бюргера, узелковый панартериит и др.);
- системные заболевания соединительной ткани;
- фиброзно-мускулярная дисплазия;
- аномалии развития сосудов (гипоплазия);
- сдавление сосудов извне (опухоль, спаечный процесс, увеличенные лимфатические узлы);
- инфекционный эндокардит;
- сепсис;
- наследственная гемолитическая (микросфероцитарная) анемия;
- полицитемия и др.
Нарушение кровоснабжения различных отделов кишечника приводит к выраженным дистрофическим, ишемическим (различной степени выраженности) изменениям кишечной стенки и (как высшая степень ишемии) некрозу кишки.
Классификация
Вolеу и соавт. (1978) предлагают следующую классификацию нарушений мезентериального кровообращения:
- Острая мезентериальная ишемия.
- Неокклюзивная мезентериальная ишемия.
- Эмболия верхней мезентериальной артерии.
- Тромбоз верхней мезентериальной артерии.
- Локальная сегментарная ишемия.
- Хроническая мезентериальная ишемия («абдоминальная ангина»).
- Ишемия толстой кишки:
- обратимая ишемическая колопатия;
- преходящий язвенный ишемический колит;
- хронический язвенный ишемический колит;
- стриктура толстой кишки;
- гангрена толстой кишки.
Далее излагается диагностика наиболее важных форм ишемической болезни кишечника.
- Острая мезентериальная ишемия.
1.1 Неокклюзивная мезентериальная ишемия
Одной из основных причин, вызывающих развитие неокклюзивной мезентериальной ишемии, является сердечная недостаточность различной этиологии. Клиническая картина неокклюзивной мезентериальной ишемии сходна с клиникой эмболии и тромбоза верхней мезентериальной артерии. Однако все клинические проявления выражены значительно меньше, в том числе болевой синдром. Характерны поносы, урчание в животе, метеоризм, похудание.
1.2. Эмболия верхней мезентериальной артерии
Верхняя мезентериальная артерия кровоснабжает всю тонкую кишку, слепую, восходящую и частично поперечную ободочную кишки.
Наиболее частыми источниками эмболии верхней мезентериальной артерии являются тромбы в левом предсердии, на протезированных или патологически измененных клапанах (митральном или аортальном), частицы атероматозных бляшек.
Основные клинические признаки эмболии верхней мезентериальной артерии:
- внезапная острая боль в области пупка или правом верхнем квадранте живота;
- холодный липкий пот;
- рвота;
- понос (появляется не сразу, иногда через несколько часов);
- кишечное кровотечение (выделение из заднего прохода крови или слизи, окрашенной кровью) — является признаком инфаркта слизистой оболочки кишки; появляется спустя несколько часов;
- выраженное вздутие живота, небольшая болезненность брюшной стенки при пальпации;
- появление симптомов раздражения брюшины при прогрессировании патологического процесса (выраженное напряжение брюшной стенки), что свидетельствует о некрозе всех слоев кишечной стенки и развитии перитонита; в этот период исчезают кишечные шумы;
- наличие сосудистого шума в эпигастрии;
- падение артериального давления, тахикардия;
- повышение температуры тела;
- выраженный лейкоцитоз;
- повышенная пневматизация кишечных петель на обзорной рентгенограмме брюшной полости;
- окклюзия верхней мезентериальной артерии, выявляемая при чрескожной чрезбедренной ретроградной ангиографии. О необходимости ее выполнения нет единого мнения, однако, многие хирурги считают данную диагностическую процедуру необходимой.
1.3. Тромбоз верхней мезентериальной артерии
Наиболее частая причина — распространенный атеросклероз. Клиническая картина тромбоза верхней мезентериальной артерии в основном аналогична описанной выше клинике эмболии, однако тромбоз отличается тем, что боли в животе менее интенсивные, не носят схваткообразного характера. Мезентериальный тромбоз может определенное время протекать латентно. Однако в дальнейшем по мере нарастания ишемии кишечника клиническая симптоматика также нарастает, развиваются инфаркт кишки и клиника перитонита, исчезают кишечные шумы.
- Хроническая мезентериальная ишемия («абдоминальная ангина»)
Основные причины хронической мезентериальной ишемии — облитерирующий атеросклероз и неспецифический аортоартериит.
Наиболее часто поражаются чревный ствол и верхняя мезентериальная артерия, поражение нижней мезентериальной артерии наблюдается реже.
Большое практическое значение имеет классификация хронической мезентериальной ишемии Б. В. Петровского и соавт. (1985), согласно которой выделяют три стадии:
- стадия — относительная компенсация. На этой стадии дисфункция желудочно-кишечного тракта незначительная и заболевание выявляется случайно при обследовании больных по какому- либо другому поводу;
- стадия (субкомпенсация) — характеризуется выраженной дисфункцией кишечника, болью в животе после приема пищи;
- стадия (декомпенсация) — проявляется дисфункцией кишечника, постоянными болями в животе, прогрессирующим похуданием.
Клиническая картина
Первые клинические проявления хронической мезентериальной ишемии появляются во II стадии по классификации Б. В. Петровского.
Ведущими клиническими симптомами являются следующие:
- Боль в животе. Боль при хронической мезентериальной ишемии многими обозначается как «брюшная жаба», «абдоминальная перемежающаяся хромота». Основные ее черты:
- четко связана с приемом пищи, возникает через 20-40 минут после еды;
- не имеет четкой локализации (может ощущаться в эпигастрии, вокруг пупка, в проекции толстого кишечника);
- носит схваткообразный, спастический характер;
- купируется нитратами и спазмолитиками в начальном периоде;
- значительно усиливается при прогрессировании патологического процесса в мезентериальных артериях.
- Дисфункция кишечника. Хроническая ишемия кишечника приводит к его дисфункции, что проявляется выраженным метеоризмом и урчанием в животе после еды, запором; при длительном течении заболевания появляется диарея.
- Аускультативные признаки абдоминальной ишемии. Характерные признаки мезентериальной ишемии обнаруживаются при аускультации живота:
- систолический шум в точке, расположенной на середине расстояния между мечевидным отростком и пупком (проекция верхней мезентериальной артерии);
- усиление кишечных перистальтических шумов после еды.
- Прогрессирующее похудание больных. При выраженной мезентериальной ишемии отмечается снижение массы тела больных. Это обусловлено отказом больных от еды (так как прием пищи вызывает значительные боли в животе) и нарушением всасывательной способности кишечника.
- Данные аортоангиографии позволяют верифицировать диагноз мезентериальной ишемии (обнаруживается сужение и престенотическое расширение, деформация верхней или нижней мезентериальной артерии).
Ишемический колит
Ишемический колит — хроническое воспаление толстого кишечника, обусловленное его ишемией.
Кровоснабжение толстого кишечника обеспечивается верхней и нижней мезентериальными артериями. Верхняя мезентериальная артерия кровоснабжает всю тонкую, слепую, восходящую и частично поперечную ободочную кишки; нижняя мезентериальная артерия — левую половину толстой кишки.
При ишемии толстого кишечника значительное количество заселяющих его микроорганизмов способствует развитию воспаления в стенке кишки (возможна даже транзиторная бактериальная инвазия). Воспалительный процесс, обусловленный ишемией стенки толстой кишки, далее приводит к развитию в ней соединительной ткани и даже формированию фиброзной стриктуры. Наиболее постоянно при ишемическом колите поражаются селезеночный изгиб и левые отделы ободочной кишки.
Диагностика ишемического колита
В диагностике ишемического колита помогают следующие обстоятельства:
- возраст старше 60-65 лет;
- наличие ИБС, артериальной гипертензии, сахарного диабета, облитерирующего атеросклероза периферических артерий (эти заболевания значительно повышают риск развития ишемического колита);
- эпизоды острой боли в животе с последующим кишечным кровотечением;
- соответствующая эндоскопическая картина состояния слизистой оболочки толстой кишки и результаты гистологического исследования биоптатов толстой кишки;
- стриктуры в области селезеночного изгиба толстой кишки.
Клиническая картина:
- Боли в животе. Болевые ощущения в животе проявляются через 15-20 минут после еды (особенно обильной) и продолжаются от 1 до 3 ч. Интенсивность болей различна, нередко они бывают достаточно сильными. При прогрессировании заболевания и развитии фиброзных стриктур толстой кишки боли становятся постоянными.
Наиболее частая локализация боли — левая подвздошная область, проекция селезеночного изгиба поперечной ободочной кишки, реже подложечная или околопупочная область.
- Диспептические расстройства. Почти у 50% больных наблюдаются снижение аппетита, тошнота, вздутие живота, иногда отрыжка воздухом, пищей.
- Нарушения стула. Наблюдаются практически постоянно и проявляются запорами или поносами, чередующимися с запорами. В период обострения более характерен понос.
- Похудание больных. Падение массы тела у больных ишемическим колитом наблюдается довольно закономерно. Эго объясняется ограничением количества пищи и частоты ее приема (в связи с усилением боли после еды) и нарушением всасывательной функции кишечника (довольно часто наряду с ишемией толстой кишки имеется ухудшение кровообращения в тонком кишечнике).
- Кишечные кровотечения. Наблюдаются у 80% больных. Интенсивность кровотечений различна — от примеси крови в кале до выделения значительных количеств крови из прямой кишки. Кровотечения обусловлены эрозивно-язвенными изменениями слизистой оболочки толстой кишки.
- Объективный абдоминальный синдром. Обострение ишемического колита характеризуется нерезко выраженными признаками раздражения брюшины, напряжением мышц живота. При пальпации живота отмечается разлитая чувствительность, а также болезненность преимущественно в левой подвздошной области или левой половине живота.
Симптомы выраженного раздражения брюшины, особенно сохраняющиеся несколько часов, заставляют думать о трансмуральном некрозе кишки.
Лабораторные и инструментальные данные
- ОАК: характерен выраженный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ. При повторяющихся кишечных кровотечениях развивается анемия.
- ОАМ: без существенных изменений.
- Копрологический анализ: в кале обнаруживается большое количество эритроцитов, лейкоцитов, клеток кишечного эпителия.
- БАК: снижение содержания общего белка, альбумина (при длительном течении заболевания), железа, иногда натрия, калия, кальция.
- Колоноскопия: проводится строго по показаниям и только после уменьшения острых проявлений. Выявляются следующие изменения: узловатые участки отечной слизистой оболочки сине-багрового цвета, геморрагические поражения слизистой оболочки и подслизистого слоя, язвенные дефекты (в виде точек, продольные, змеевидные), часто обнаруживаются стриктуры, преимущественно в области селезеночного изгиба поперечной ободочной кишки.
Микроскопическое исследование биоптатов толстой кишки обнаруживает отек и утолщение, фиброз подслизистого слоя, инфильтрацию его лимфоцитами, плазматическими клетками, грануляционную ткань в области дна язв. Характерный микроскопический признак ишемического колита — наличие множественных гемосидеринсодержащих макрофагов.
- Обзорная рентгенография брюшной полости: определяется повышенное количество воздуха в селезеночном углу толстой кишки или других ее отделах.
- Ирригоскопия: выполняется только после купирования острых проявлений заболевания. На уровне поражения определяется сужение толстой кишки, выше и ниже — расширение кишки; гаустры плохо выражены; иногда видны узловатые, полипоподобные утолщения слизистой оболочки, изъязвления. В маргинальных участках кишки выявляются пальцевидные отпечатки (симптом «отпечатка большого пальца»), обусловленные отеком слизистой оболочки; зубчатость и неравномерность слизистой оболочки.
- Ангиография и допплеровская ультрасонография: выявляется уменьшение просвета мезентериальных артерий.
Дифференциальный диагноз
Ишемический колит имеет много общих клинических проявлений с болезнью Крона и неспецифическим язвенным колитом: боли в животе, диспептический синдром, нарушения стула, кишечные кровотечения, образование язв слизистой оболочки.
Программа обследования
- Общий анализ крови, мочи.
- Копрологический анализ: копроцитограмма, бактериологическое исследование, исследование на простейшие.
- БАК: содержание общего белка, белковых фракций, аминотрансфераз, билирубина, натрия, калия, железа, кальция.
- УЗИ органов брюшной полости и забрюшинного пространства.
- Эндоскопическое исследование кишечника (ректороманоскопия, колоноскопия), гистологическое исследование биоптатов.
- Ирригоскопия.
- Допплеровское УЗИ чревного ствола и мезентериальных артерий.
Особенности клиники при разных формах ишемии
При ишемии ободочной кишки признаки проявляются умеренно, редко встречаются осложнения. Чаще болеют люди пожилого возраста. Симптомы выражены в приступообразных болях в левой половине живота. В развитии принимают участи следующие факторы:
- атеросклероз мезентериальных сосудов;
- состояние после оперативного вмешательства на сердце, сосудах, органах брюшной полости, при гинекологических заболеваниях у женщин;
- травма в области живота;
- общий сепсис;
- тромбоз артерии;
- гипотония;
- кишечная непроходимость при опухоли, грыже, выраженных спайках;
- спастическое сокращение сосудов при лечении препаратами от мигрени, гормональными средствами;
- спортивные нагрузки, особенно бег;
- влияние хронического приема наркотиков группы кокаина, амфетамина.
Вдоль позвоночника идет катетер из бедренной артерии, введенное контрастное вещество в брюшную аорту показывает «обрубок» мезентериальной артерии при ее полной непроходимости
Острая брыжеечная ишемия более поражает тонкий кишечник. Ее причины:
- тромбоэмболия из сердца в мезентериальные сосуды после операций на сердце, приступов пароксизма мерцания;
- может проявляться при обострении хронической ишемии в сосудах.
Ишемия из-за тромба в брыжеечных венах возникает при:
- остром и хроническом панкреатите (воспалительном процессе в поджелудочной железе);
- в случае любой кишечной инфекции;
- циррозе печени;
- раковой опухоли в органах пищеварения;
- заболеваниях кишечника (язвенном колите, болезни Крона);
- повышенной свертываемости крови, гормональной терапии;
- травмах живота.
Ишемия толстой кишки
Состояние еще называют ишемический колит. Поражает ишемия толстой кишки пожилых людей возрастной группы от 60 лет. Есть случаи заболевания в молодом возрасте. Не всегда есть возможность установить причину появления патологии. К основным этиологическим факторам относятся:
- Большое количество жировой ткани внутри крупных артерий или атеросклероз.
- Хронический панкреатит.
- Выраженная гипотензия, вызванная сильными кровопотерями, травмами, операциями, сердечными заболеваниями.
- Тромбоз артерий. Когда кровяной сгусток блокирует ток крови по артериям, снабжающим орган.
- Кишечная обструкция, которая часто провоцируется рубцеванием тканей, грыжей, опухолевыми новообразованиями.
- Ранее проведенные хирургические вмешательства по устранению патологий кровеносных сосудов, сердца, ЖКТ, половых органов.
- Заболевания, повышающие или снижающие свертываемость: волчанка, гемоглобинопатия, васкулит сосудов.
- Бесконтрольный прием препаратов для сужения сосудистых стенок, особенно от сердечных болей, против головных болей, или гормональных лекарств, например, эстрогена.
- Употребление метамфетаминая, кокаина.
Ишемия толстого отдела кишки проявляется:
- внезапной резкой болью слева в подвздошной области;
- видоизменением кровяных сгустков в каловых массах;
- быстрым развитием.
Диагностика болезни
Для диагностики общие анализы крови, кала играют вспомогательную роль. Лейкоцитоз указывает на текущее воспаление. Повышенная свертываемость — на возможность формирования тромба. В анализе кала определяют массу непереваренных частиц пищи, клетки крови, элементы воспаления.
Ангиография — заключается во введении в бедренную артерию через длинный катетер до брюшной аорты контрастного вещества с последующей серией снимков. Методика очень важна для быстрой постановки диагноза и решения вопроса о лечении.
Магнитно-резонансная ангиография позволяет провести послойное изучение кровотока в сосудах.
Допплеровское исследование — проводится для оценки скорости кровотока и определения конкретного места или участка суженного сосуда, локализации тромба, его размеров.
Колоноскопия — с помощью гибкой эндоскопической трубки, введенной в прямую кишку, изучается состояние слизистой, выявляется степень поражения кишечника.
Эзофагогастродуоденоскопия проводится эндоскопом для выявления изменений в начальных отделах тонкого кишечника.
Лапароскопия — в условиях операционной через небольшой разрез в брюшную полость вводится эндоскоп для получения визуальной информации
Мезентериальный венозный тромбоз
Такое состояние развивается на фоне закупорки вены тромбом. Вены идут от тканей кишечника, следовательно, при их блокировке кровь не находит выхода из органа. В результате кровь накапливается в сосудах, их стенки утолщаются. На этом участке могут возникнуть кровотечения. Причины возникновения:
- инфицирование брюшины;
- тяжелое травмирование живота;
- образование опухоли в ЖКТ;
- определенные виды гормонального лечения;
- воспаления кишечника, такие как болезнь Крона, дивертикулит, язвенный колит;
- патологии, препятствующие образованию тромбов.
Методы лечения
При подозрении на ишемию кишечника обязательно назначаются антибиотики для предотвращения присоединения инфекции и перитонита, препараты, расширяющие сосуды.
Предусматривается лечение местного воспалительного процесса кишечника.
Если возможно сужение русла артерий из-за приема лекарственных препаратов, то их отменяют.
При повышении свертываемости назначаются антиагреганты и антикоагулянты с целью снижения процессов тромбообразования.
При выявлении некротизированных участков кишечника их необходимо удалить и сшить концы. Если это сделать нет возможности, формируют колостому с выводом на кожу живота. Пациенту необходимо будет носить калоприемник.
Одновременно проводится ангиопластика суженной артерии путем введения баллона со стентом. Подобная операция может проводиться сразу после ангиографии.
При хронической ишемии оперативное лечение заключается в создании искусственного сосуда в обход затромбированного.
Если сдавливание вызвано механическим разрастанием опухоли, ущемлением грыжи, спаечной непроходимостью, то успех восстановления проходимости артерий зависит от своевременного удаления этих препятствий.
Диагноз
Многие признаки и симптомы, связанные с ОМИ, встречаются и при другой внутрибрюшной патологии, как панкреатит, острый дивертикулит, острая кишечная непроходимость, острый холецистит. В целом, больные с ВБА эмболией или тромбозом имеют острое начало заболевания, стремительное развитие симптомов, быстрое ухудшение состояния, тогда как при МВТ и НМИ клиническая картина развивается более плавно. При эмболии ВБА нарастание симптомов происходит молниеносно из-за отсутствия коллатерального кровоснабжения и проявляется в виде жестокой абдоминальной боли, тошноты, рвоты и поноса. Стремительно нарастает дегидратация, нарушение сознания, тахикардия, тахипноэ и циркуляторный коллапс. Лабораторные данные показывают метаболический ацидоз, лейкоцитоз, концентрацию крови.
ОМИ может быстро прогрессировать вплоть до интестинального инфаркта, своевременный диагноз и лечение имеют стратегическое значение [1, 9]. Высокий уровень настороженности на основании анамнеза и данных первичного обследования служат краеугольным камнем в диагностике острой ишемии кишки. При установлении диагноза в первые сутки выживаемость составляет 50%, а при его задержке снижается до 30% и ниже. Лабораторные исследования часто показывают гемоконцентрацию, лейкоцитоз и метаболический ацидоз. Высокий уровень амилазы, аминотрансферазы, лактат дегидрогеназы и креатинина фосфокиназы часто обнаруживают в результатах исследований, но они не чувствительны и не специфичны для диагноза. Гиперфосфатемия и гиперкалиемия возникают позже и часто сопровождают инфаркт кишечника.
Лучевое обследование брюшной полости также неспецифично. В начальной стадии заболевания 25% больных могут иметь нормальные рентгенологические данные. Характерные радиографические изменения, как утолщение или уплотнение кишечной стенки встречаются реже, чем у 40% больных. Воздух в воротной вене – поздний симптом и ассоциируется с плохим прогнозом. При высоком уровне подозрения на ОМИ КТ позволяет более с большей вероятностью уточнить специфические детали. Некоторые авторы сообщают о чувствительности в 93,3% и специфичности в 95,9% КТ сканирования с в/в введением контраста [3, 9].
Утолщение кишечной стенки, интрамуральная гематома, расширенные и наполненные жидкостью петли кишечника, переполнение мезентериальных сосудов, пневматоз, газ в мезентериальных и воротной венах, инфаркт других органов, артериальный и венозный тромбоз может быть виден при КТ-сканировании. Ценность исследования возрастает при отсутствии показаний к немедленной лапаротомии при подозрении на ОМИ. Ранняя ангиография увеличивает шансы на выживание.
Мезентериальная ангиография позволяет дифференцировать эмболию и тромботическую артериальную окклюзию. Эмбол чаще закупоривает среднюю толстокишечную артерию – первую крупную ветвь ВБА. Тромботическая болезнь чаще поражает исток ВБА, сосуд при этом совершенно не визуализируется. Для МВТ характерно генерализованное замедление артериального кровотока. Обычно поражение носит сегментарный характер, в отличие от НМИ, когда сохранён нормальный венозный отток [3, 9].
Возможные последствия
Наиболее часто встречаются:
- некроз стенки кишечника — возникает при недостаточности компенсаторных сил, омертвевшая ткань подвергается разрыву и содержимое попадает в брюшную полость, это вызывает тяжелый перитонит;
- сужение кишки — предположим, что в результате хронического процесса на небольших участках появляется рубцовая ткань как итог заживления, она срастается с другими петлями кишечника, с брыжейкой.
Рубцы формируют новое механическое препятствие из-за сужения кишки
Лечение
Когда диагноз ОМИ поставлен, лечение следует начинать незамедлительно. За исключением НМИ, требующей медикаментозной тераппии, большинство случаев ОМИ диктуют необходимость хирургической интервенции для восстановления кровотока кишки.
Присутствие симптомов раздражения брюшины скорее говорит об инфаркте кишки, чем об её ишемии и требует немедленной лапаротомии. Даже при отсутствии некроза кишки, операция обычно необходима для исключения необратимых изменений в кишечной стенке. Резекция ишемизированной кишки – наиболее частая хирургическая процедура при ОМИ. Удовлетворительная артериальная пульсация, хорошее кровоснабжение оставляемого сегмента и отсутствие перитонита диктуют показания к первичному анастомозу.
Внутрибрюшная контаминация, сомнительное кровоснабжение сохраняемого сегмента кишки и плохое общее состояние больного служат противопоказанием к наложению межкишечного соустья. В этой ситуации выведение наружу обоих концов кишки – наиболее безопасная процедура. У небольшого числа пациентов с окклюзивной формой ОМИ, при наличии обратимых изменений возможна попытка реваскуляризации. Эмболэктомия, тромбэктомия, эндартерэктомия или обходное шунтирование могут предотвратить резекцию кишки в начальной стадии ОМИ. Массивная протяжённая гангрена кишки не подлежит хирургическому лечению, так как не приводит к улучшение состояния больного [3, 9].
Профилактические меры
Для бережного отношения к сосудам необходимо:
- придерживаться в меню овощных блюд, каш, ежедневно есть салаты, фрукты;
- ограничить употребление острых мясных продуктов, жирного и жареного мяса и рыбы, бобовых, копченостей, консервов;
- прекратить курение;
- бороться с малой подвижностью, больше ходить, заниматься спортом;
- контролировать и не запускать хронические болезни.
Своевременное обращение к врачу и обследование поможет не допустить до тяжелой стадии ишемии. Острые боли в животе не стоит лечить самостоятельно под предлогом пищевого отравления. Если они возникли не в первый раз, имеются другие последствия поражения артерий (перенесенный инфаркт миокарда, инсульт), то следует помнить о системном поражении сосудов и принимать меры для предотвращения осложнений.
Полноценный рацион возможен
Основной принцип диеты при болезнях кишечника – это максимально полноценная диета с достаточной калорийностью. Нарушение усвоения пищи приводит к тому, что человек резко теряет вес не только за счет жировых запасов, но и за счет мышечной массы. Поэтому количество полноценного белка в меню надо увеличить до 130-140 г
и выше. Также необходимо сделать питание дробным: пять-шесть приемов пищи в день позволяют снизить нагрузку на пищеварительный тракт и улучшить усвоение полезных веществ.
Разрешенные продукты
Диета №3 при запорах нацелена на увеличение доли продуктов, усиливающих моторику толстого кишечника, а именно:
- содержащих органические кислоты в большом количестве: квашеная капуста, цитрусовые, морсы из кислых ягод и фруктов, кисломолочные напитки;
- с высоким содержанием растительной клетчатки: сухофрукты, отруби, крупы, хлеб грубого помола, овощи в сыром виде (шпинат, капуста, редис, морковь и др.);
- холодных первых блюд и десертов: окрошка, свекольник, мороженое;
- жилистого мяса нежирных сортов: телятина, кролик, индейка, говядина;
- нежирной рыбы: хек, треска, а также любые морепродукты;
- компотов, некрепкого чая, цикория, отвара шиповника, натуральных соков.
Диета предусматривает включение в рацион продуктов с послабляющим действием, а также стимулирующих кишечную моторику, таких как мед, виноград, яблоки сладких сортов, персики, тыква, финики. Смягчению каловых масс способствует употребление в пищу продуктов, которые набухают в пищеварительном тракте и облегчают процесс опорожнения кишечника.
Пищевые волокна, входящие в состав круп, овощей и фруктов, не перевариваются. Они абсорбируют токсины и другие вредные вещества, активизируют перистальтику. Органические кислоты сдерживают рост патогенной микрофлоры, усиливают сократимость кишечной мускулатуры и нормализуют стул.
Диета №3 предусматривает употребление свеклы, огурцов, помидоров, кабачков, цветной капусты, брокколи. При запорах допускается добавление в рацион зеленого горошка и белокочанной капусты. В пятидневное или семидневное меню желательно включить свежий творог, сметану, а также кисломолочные напитки: простоквашу, кумыс, ряженку или питьевой йогурт.
При проблемах с дефекацией нужно есть больше ягод и плодов, содержащих растительную клетчатку и сахар. Например, нектарины, абрикосы, сливы, дыни, арбузы. Разрешено есть неострые сыры, омлет, сливки. Из сладостей лучше выбирать зефир, мармелад, желе, пастилу.
В пищу можно и нужно добавлять петрушку, укроп, кинзу и другую зелень. Еду необходимо готовить на растительном или сливочном масле. Стол №3 достаточно разнообразен.