Актуальность проблемы
В связи с увеличением продолжительности жизни населения, неблагоприятным воздействием экологических факторов, нерациональностью питания, повышением уровня диагностики, в последние годы наметилась тенденция к возрастанию доли больных, имеющих сочетанные хирургические заболевания, частота их возникновения колеблется от 2,8 до 63 %.
Как правило, имеется причинная связь между изменениями в одном органе и развитием болезненных процессов в другом, причем порой без выраженных субъективных и клинических проявлений до тех пор, пока эти изменения не перешли в сферу патологических и функциональных.
Всемирной Организацией Здравоохранения в 1985 году опубликованы статистические данные, согласно которым у 25-30 % больных, подлежащих оперативному лечению в связи с каким-либо заболеванием, выявляется дополнительно одно или несколько заболеваний, требующих оперативного лечения. Однако, несмотря на наличие реальных возможностей для оказания необходимого объема медицинской помощи данной категории больных и достижения максимального медико-социального и экономического эффекта, до настоящего времени лишь у 1,5-6% таких пациентов производятся симультанные оперативные вмешательства.
Симультанные лапароскопические оперативные вмешательства в хирургии и гинекологии
Периодически выявляются случаи повторного выполнения оперативных вмешательств по поводу тяжелых осложнений сопутствующих хирургических заболеваний, не устраненных во время первой операции.
Определение понятия симультанных операций
Симультанными операциям
и, считаются операции, направленные на одномоментную коррекцию изменений в двух и более органах по поводу их самостоятельных заболеваний.
Крайне низкое количество выполняемых симультанных вмешательств, не соответствующее реальным потребностям в них, объясняется целым рядом причин: неполное обследованием больных в предоперационном периоде, недостаточная интраоперационная ревизия органов брюшной полости, преувеличение степени операционного риска при определении возможности проведения симультанных операций, склонность хирургов к осуществлению многоэтапного оперативного лечения сочетанных заболеваний, повышение ответственности хирурга при возможном неудачном исходе операции, психологическая неподготовленность хирургов и анестезиологов к расширению объема оперативного вмешательства. На наш взгляд, это обусловлено отсутствием четких, общепринятых, научно обоснованных принципов тактики лечения больных с сочетанными заболеваниями.
Улучшение диагностических возможностей практической медицины, совершенствование анестезиологического и реанимационного обеспечения операций и раннего послеоперационного периода, широкое внедрение ультразвука, электрокоагуляции, сшивающих аппаратов и других технических средств, позволяющих производить оперативное вмешательство менее травматично и менее продолжительно, создают реальные условия для расширения объема оперативных вмешательств и выполнения одновременно нескольких операций при сочетанных хирургических заболеваниях.
С появлением малоинвазивной эндовидеохирургической техники вопрос о более активном внедрении симультанных операций в хирургическую практику и возможности расширения показаний к ним стал особенно актуален. Целый ряд несомненных преимуществ лапароскопических методик, подтвержденных многочисленными исследованиями (уменьшение травматичности операционного вмешательства, снижение интра- и послеоперационных осложнений, сокращение сроков пребывание больного в стационаре и длительности временной нетрудоспособности, уменьшение послеоперационной летальности), создает широкие перспективы для улучшения результатов лечения больных с сочетанными заболеваниями.
В тоже время, несмотря на то, что в крупных стационарах России процент выполнения лапароскопических операций от объема всех абдоминальных операций составляет 20-30%, а в специализированных центрах доходит до 70%, процент выполнения симультанных лапароскопических оперативных вмешательств остается столь же низким, и вышеуказанные проблемы в лечении больных с сочетанными заболеваниями органов брюшной полости, малого таза и забрюшинного пространства остаются нерешенными.
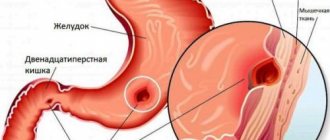
При рассмотрении сочетанных заболеваний органов брюшной полости необходимо, прежде всего, остановится на желудочно-кишечном тракте.
Многочисленные клинико-экспериментальные исследования подтвердили тесную связь между всеми отделами пищеварительного тракта, составляющими физиологическую систему и реагирующими на различные изменения в других органах. Рефлекторная, нейрогуморальная, моторная, секреторная взаимообусловленность функций органов пищеварения общеизвестна и нередко определяет патогенез заболеваний. Функциональные или анатомические изменения в одном из них приводят к нарушению функции других органов или всей системы.
В частности, выявлены закономерности сочетания рефлюкс-эзофагита, обусловленного скользящей грыжей пищеводного отверстия диафрагмы, с желчнокаменной болезнью, панкреатитом, язвенной болезнью желудка и двенадцатиперстной кишки, дуоденостазом и др. Установлена взаимосвязь между грыжей пищеводного отверстия диафрагмы и калькулезным холециститом. Грыжа пищеводного отверстия вследствие травматизации, натяжения стволов и печеночных ветвей блуждающих нервов и возникновения патологических висцеро-висцеральных рефлексов может вызвать дискенезию желчного пузыря и желчных путей, нарушение функции пилородуоденальной зоны, холестаз и образование желчных камней. Со временем в патологический процесс вовлекаются желудок, органы гепатопанкреатодуоденальной зоны с возникновением функциональных, а затем и органических нарушений. В свою очередь длительная патологическая импульсация с рецепторов блуждающих нервов при хроническом холецистите и при язвенной болезни посредством висцеро-висцеральных рефлексов может привести к возникновению тракционной грыжи пищеводного отверстия диафрагмы.
Мнения многих авторов о взаимообусловленности вышеперечисленных заболеваний обосновывается значительным процентом их сочетания – у 80,1% больных с грыжей пищеводного отверстия диафрагмы имеются сопутствующие заболевания органов брюшной полости. В 15,2% случаев рассматриваемая патология сочетается с двумя и более заболеваниями.
Заболевания органов брюшной полости сопутствуют патологическим состояниям женской половой сферы и мочевыводящих путей описано в 2,8-63% случаев, червеобразного отростка с органами женской половой сферы — в 3,1-3,3 %, с желчным пузырем.
Особенно интересна проблема хирургической коррекции сопутствующих гинекологических заболеваний у женщин репродуктивного и перименопаузального возраста с метаболическим синдромом и ЖКБ, что объясняется высокой распространенностью (33 — 57 % случаев) данной нозологии у лиц с ожирением, более частым развитием данной патологии у женщин (в 2 — 6 раз чаще, чем у мужчин) и около 2/3 заболеваемости приходится на 40 — 45 лет.
4.Основания для неотложной медицинской помощи
Вызов «Скорой» должен быть буквально рефлекторным, – без колебаний, раздумий и промедлений, – если боль в брюшной полости:
- не утихает или нарастает в течение 1-2 часов;
- сопровождается рвотой (особенно с прожилками крови) или кровавым поносом;
- развивается на фоне необычного (темно-дегтярного) цвета кала в последние дни;
- возникает у беременной женщины;
- настолько сильна, что больной теряет сознание или не может пошевелиться;
- связана с сильным ушибом живота.
Во всех остальных случаях пытаться перетерпеть боль в брюшной полости (в надежде, что она, «как обычно бывало», пройдет за пару часов или дней) не менее опасно. Посещение гастроэнтеролога уже давным-давно не является проблемой даже в отдаленных регионах (не говоря уже о крупных городах), и в данном случае значительно лучше перестраховаться, чем рисковать жизнью.
Расстановка хирургической бригады и выбор операционного доступа
Расстановка хирургической бригады при коррекции сочетанных заболеваний лапароскопическим доступом зависит от ряда условий (принцип асептики, абластики, анестезиологическое предпочтение очередности изменения положения тела, определение основного заболевания и сопутствующей патологии и т.д.) и в течение операции может несколько раз изменяться. Как правило, сначала проводятся операции на верхнем этаже брюшной полости, затем – в области малого таза.
При выполнении первого этапа оперативного вмешательства на органах верхнего этажа брюшной полости положение больного на операционном столе – на спине, с разведенными бедрами и приподнятым головным концом на 30°. Оно, на наш взгляд, наиболее удобно, так как глаза хирурга, руки, зона оперативного вмешательства и монитор находятся на одной линии. Все эндоскопическое оборудование и монитор располагаются справа от пациентки, на стойке, у головного конца операционного стола таким образом, чтобы монитор и панели управления всех приборов находились в поле зрения хирурга. С целью облегчения работы ассистентов и выполнения второго этапа операции на нижнем этаже брюшной полости целесообразна установка дополнительного монитора слева от пациентки, у ножного конца операционного стола.
Выполнение оперативного вмешательства на органах малого таза требует изменения положения больной на операционном столе – перевода из положения Фаулера в положение Тренделенбурга, перемещения операционной бригады.
Клиническая картина неспецифического перитонита
Хронический неспецифический перитонит имеет стертую клиническую картину. Плавное развитие патологии объясняется отсутствием типичных симптомов: острой боли в животе, тошноты и рвоты. На начальных стадиях организм больного компенсаторно справляется с действием токсинов, которые выделяет возбудитель. Сильная интоксикация может привести к развитию астенического синдрома. Такое специфическое заболевание имеют следующие признаки:
- Существенное снижение массы тела;
- Повышение температуры тела до тридцати восьми градусов;
- Общая слабость организма;
- Повышенная утомляемость;
- Сонливость;
- Эпизодический болевой синдром;
- Повышенная потливость;
- Одышка при выполнение физических упражнений;
- Нарушение стула.
Основными причинами хронического неспецифического перитонита являются туберкулезная палочка и пневмококки.
Последовательность этапов и способ завершения лапароскопической операции
Очередность выполнения этапов операции, исходя из принципов асептики, определялась степенью инфицированности органа. Наш опыт показывает, что начинать вмешательство по поводу сочетанной патологии лучше с более чистых этапов, поэтому коррекцию другой патологии при грыже пищеводного отверстия диафрагмы мы проводили после выполнения фундопликации, а холецистэктомия всегда предшествовала операции на органах малого таза.
Извлечение макропрепаратов может осуществляться через расширенный умбиликальный доступ, после предварительного их погружения в пластиковый контейнер. После надвлагалищной ампутации матки, спленэктомии матку и селезенку извлекают путем морцелляции, что не требует расширения умбиликального прокола при любых размерах органа. 20-мм диаметр инструмента позволяет удалить через него желчный пузырь, кисту или фрагменты резецированного яичника. При сочетании экстирпации матки с любым другим оперативным вмешательством препараты извлекаются через влагалище, путем последовательного их захвата 10-мм жестким зажимом, введенным через влагалищный обтуратор, обеспечивающий герметичность брюшной полости.
Полезные ссылки на различные разделы сайта по вопросам оперативного лечения сочетанных заболеваний:
подготовка к операции при сочетанных заболеваниях … обезболивание при операции по поводу сочетанных заболеваний … симультанные (одновременные) операции при сочетанных заболеваниях … клинические базы … отзывы прооперированных пациентов с сочетанными заболеваниями … отзывы других врачей-специалистов … научные публикации по сочетанными заболеваниями
1.Боль в животе: общие сведения и принципы реагирования
В брюшной полости находится столько жизненно важных органов, что тревогу должны вызывать любые проблемы и функциональные неполадки, любые болезненные, дискомфортные или даже просто необычные ощущения в этой зоне.
За словами «болит живот», которые в течение жизни не раз произносит любой из нас, могут скрываться буквально сотни заболеваний, аномалий, патологических состояний и феноменов. Эта тема настолько обширна, что осветить ее достаточно полно смог бы только многотомный учебник гастроэнтерологии. И тем не менее, существует ряд моментов и принципов реагирования, которые должен знать каждый взрослый человек, даже не будучи медиком; пренебрежение абдоминальной симптоматикой, самолечение, промедление или неверное поведение в ряде случаев смертельно опасны.
Обязательно для ознакомления! Помощь в лечении и госпитализации!