- Главная
- Общая хирургия
- Лейомиома пищевода
Рис.1 Гистологическая структура лейомиомы пищевода
Рис.2 Расположением лейомиомы в стенке пищевода (1- опухоль в подслизистом слое, 2- пищеводно-желудочный переход)
Рис. 3 Иссечение опухоли, без вскрытия слизистой оболочки пищевода
Рис. 4 Ушитая рана на пищеводе после удаления лейомимы
Лейомиома пищевода
— это доброкачественная опухоль, исходящая из гладкой мышечной его оболочки или из мышечных элементов слизистой оболочки. Они обычно имеют вид одиночного узла с ровными контурами, реже состоят из нескольких узлов, иногда связанных между собой и оплетающих пищевод циркулярно или на значительном протяжении. Располагаясь в толще мышечной стенки пищевода, опухоль раздвигает ее, при этом неизмененная слизистая оболочка истончается и растягивается. При увеличении размеров образования, оно пролабирует в просвет пищевода, вызывая сужение и дисфагию. Лейомиома состоит из пучков гладких мышц, чередующихся с участками фиброзной соединительной ткани (Рис. 1).
Леомиома (50—70% всех доброкачественных опухолей пищевода) чаще всего развивается в средней и нижней части пищевода. Это объясняется тем, что в дистальной половине пищевода поперечнополосатые мышцы стенки пищевода постепенно заменяются гладкими мышечными волокнами, которые являются источниками этого вида опухоли (Рис. 2).
Клиническая картина и симптомы лейомиомы пищевода.
При лейомиоме пищевода пациенты жалуются на дисфагию, которая прогрессирует медленно, носит переменный характер и наиболее выражена при больших размерах опухоли (до 4-8 см). Дисфагия при небольших опухолях объясняется спазмом пищевода вследствие раздражения ветвей блуждающего нерва и нервного сплетения стенки пищевода.
Не редко больные жалуются на боль. Она бывает различной интенсивности и локализуется за грудиной, под ложечкой, в спине. Чаще боль возникает во время или вскоре после еды. Не редко пациенты жалуются на срыгивание, рвоту, тошноту, отрыжку, потерю аппетита, изжогу и слюнотечение. Не стоит забывать, что эти симптомы порой зависят от сопутствующих заболеваний (язвенная болезнь желудка и двенадцатиперстной кишки, ГПОД, ЖКБ и др.).
Иногда у больных с большим размером лейомиомы может возникать кашель, одышка, сердцебиение, аритмия, цианоз. Эти клинические проявления возникают при расположении опухоли пищевода на уровне бифуркации трахеи и в месте прохождения блуждающего нерва.
Симптомы доброкачественной опухоли пищевода
Небольшие доброкачественные опухоли пищевода встречаются достаточно часто. Они не вызывают клинических проявлений и нередко неожиданно обнаруживаются при вскрытии. Заболевание проявляется при наступлении дисфагии. Доброкачественные опухоли редко вызывают обтурацию пищевода. Дисфагия наблюдалась только у 50% больных. При больших опухолях, кроме дисфагии, больные испытывают ощущение инородного тела в пищеводе, позывы на рвоту и тошноту, иногда боли при еде. Бывает, что большие опухоли не вызывают каких-либо симптомов и случайно выявляются при рентгенологическом исследовании.
В отличие от рака пищевода дисфагия при доброкачественных опухолях не имеет тенденции к неуклонному и быстрому нарастанию и может оставаться без изменения в течение нескольких месяцев пли даже лет. В анамнезе некоторых больных отмечаются периоды улучшения проходимости пищи вследствие уменьшения спазмов. Течение доброкачественных опухолей длительное, при неэпителиальных опухолях пищевода больные живут долго, причем опухоль не обнаруживает значительной тенденции к росту. Общее состояние больных с опухолью пищевода не страдает. Иногда отмечается некоторое похудание в связи с нарушением питания и естественным в таких случаях беспокойством.
Диагностика лейомиомы пищевода.
Лейомиома пищевода может быть заподозрена врачом на основании клинической картины. Клиническая картина может состоять из множества симптомов: дисфагия, срыгивание, рвота, тошнота, отрыжка, потеря аппетита, изжога и слюнотечение, а также эти жалобы могут сочетаться с кашлем, одышкой, сердцебиением и аритмией.
В диагностике доброкачественной опухоли пищевода первостепенное значение имеет рентгенологическое исследование пищевода. Рентгенологические признаки лейомиомы выражаются в резко очерченном дефекте наполнения, смещение просвета пищевода на уровне опухоли, его сужении, в некоторых отделах расширение просвета. Складки слизистой оболочки выявляются только на стенке, противоположной опухоли.
На втором этапе обязательно выполняется эзофагоскопия (лучше под седацией — искусственный сон, как это делается в Швейцарской университетской клинике, Москва). В случае интрамуральной опухоли при эзофагоскопии определяется выпячивание бледноватой сглаженной слизистой оболочки над опухолью. Биопсию в этих случаях мы, как правило, не делаем, так как повреждение нормальной слизистой оболочки может несколько затруднить в последующем выполнение операции. Биопсия берется только при измененной слизистой оболочке для исключения злокачественного поражения пищевода.
При дифференциальной диагностике опухолей пищевода следует помнить о возможности злокачественных новообразований пищевода, опухолей и кист средостения и легкого, которые также могут вызывать сходную клиническую картину и не редко похожие данные инструментального обследования. Для исключения лейомиосаркомы пищевода необходимо выполнить ЯМРТ или МСКТ грудной клетки с контрастом и по степени накопления контрастного вещества можно судить о возможном злокачественном образовании в стенке пищевода. Стоит отметить, что переход лейомиомы в лейомиосаркому встречается крайне редко.
Лечение доброкачественныхе опухолейи и кист пищевода
Основным методом лечения доброкачественных опухолей является хирургический. Цель операции — удаление опухоли, профилактика возможных осложнений. Опухоли небольших размеров на тонкой ножке могут быть удалены через эзофагоскоп с помощью специальных инструментов или разрушены (электрокоагуляция). Внутрипросветные опухоли на широком основании иссекают с участком стенки пищевода. Интрамуральные опухоли и кисты пищевода почти всегда удается энуклеировать без повреждения слизистой оболочки. Отдаленные результаты операций хорошие.
Лечение лейомиомы пищевода. Показания к хирургическому вмешательству.
Для выявления лейомиомы пищевода, ее локализации, а также выбора правильной тактики хирургического лечения, необходимо прислать мне на личный электронный адрес полное описание гастроскопии, рентгена пищевода и желудка с барием, желательно УЗИ органов брюшной полости, необходимо указать возраст и основные жалобы. Тогда я смогу дать более точный ответ по вашей ситуации.
Мой опыт лечения пациентов с лейомиомы пищевода, составляет более 15 лет. За это время мне удалось успешно лапароскопически прооперировать и вылечить более 90 пациентов.
При лейомиоме пищевода лечение должно быть только хирургическим. В связи с медленным ростом этой опухоли хирургическое лечение показано лишь при нарушении функции пищевода и выраженной симптоматике (перечисленной выше) при условии отсутствия повышенного риска операции. Если нет клинической картины лейомиомы пищевода, и размеры опухоли не превышают 5 см (а по данным МСКТ с контрастом, нет его накопления опухолевой тканью), то от оперативного лечения в данной ситуации можно воздержаться. Динамическое наблюдение допустимо при возможности регулярного эндоскопического и рентгенологического обследования в одном лечебном учреждении, чтобы при увеличении размеров образования или появлении жалоб, вовремя установить показания к операции. Планируя лечение, надо учитывать, что окончательное заключение о доброкачественности и злокачественности опухоли можно судить только после гистологического исследования, что возможно лишь после биопсии образования.
Техника операции при лейомиоме пищевода.
Посмотреть видео операций в исполнении профессора Пучкова К.В. Вы можете на сайте «Видео операций лучших хирургов мира».
В связи с расположением опухоли вне слизистой, в большинстве случаев возможно вылущение лейомимы из стенки пищевода. Традиционно используется торакотомия (лево- или правосторонняя в зависимости от уровня локализации лейомиомы). Что приводит к большой травме грудной стенки, плохому косметическому эффекту и длительному периоду восстановления.
Пучков К.В., Иванов В.В. и др. Технология дозированного лигирующего электротермического воздействия на этапах лапароскопических операций: монография. — М.: ИД МЕДПРАКТИКА, 2005. — 176 с
Пучков К.В., Баков В.С., Иванов В.В. Симультанные лапароскопические оперативные вмешательства в хирургии и гинекологии: Монография. — М.: ИД МЕДПРАКТИКА, 2005. — 168 с.
Пучков К.В., Родиченко Д.С. Ручной шов в эндоскопической хирургии: монография. — М.: МЕДПРАКТИКА, 2004. — 140 с.
В нашей клинике при удалении лейомиом пищевода накоплен опыт видеоторакоскопических и лапароскопических операций. При данном методе удаление лейомиомы происходит без торакотомии, через 4 прокола на грудной или на брюшной стенке.
Суть лапароскопической операции при лейомиоме пищевода заключается в следующем.
Очень важно!
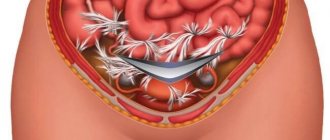
В отличие от других клиник я использую малоинвазивный лапароскопический доступ, который позволяет без вскрытия грудной полости выделить необходимый участок пищевода, удалить опухоль и надежно закрыть рану пищевода. Так как в 99% случаев мне удается выделить лейомиому без вскрытия слизистой оболочки (Рис. 3), я накладываю однорядный узловой шов синтетической рассасывающейся нитью «Полисорб» (Швейцария). Этот прием позволяет надежно закрыть рану пищевода и не вызывать деформацию его стенки, чтобы не вызвать стеноз (Рис. 4).
Основой прецизионной техники бескровного выделение лейомиомы из стенки пищевода является использование системы дозированного лигирования сосудов LigaSure (Швейцария).
Тонким электродом по 1 мм, под большим увеличением, провожу послойное рассечение мышечных волокон и выделение опухоли без вскрытия слизистой оболочки. Такая техника операции позволяет пациенту уже на 2-3 сутки начать принимать пищу.
Очень важно!
Удаление лейомиомы пищевода я всегда делаю под интраоперационным контролем фиброэзофагоскопии, это позволяет во время операции (путем подсветки) дать хирургу отличный ориентир в окружающих тканях и главное иссечь опухоль под двойным визуальным контролем (лапароскопия и фиброизофагоскопия). Такой двойной контроль гарантирует получить в конце операции сужение просвета пищевода.
Иногда возникают показания к резекции участка пищевода. Как правило, это встречается в следующих случаях: — гигантской лейомиомы, которая не только суживает просвет пищевода, но и вызывает компрессию окружающих органов, — циркулярное распространение лейомиомы в области кардио-эзофагеального перехода, часто с изъязвлением, — обширное повреждение слизистой при удалении лейомиомы, — по данным срочного исследования установлен диагноз лейомиосаркомы.
В случае сочетания лейомиомы пищевода, грыжи пищеводного отверстия диафрагмы, хронического рефлюкс-эзофагита я выполняю одновременное симультанное хирургическое вмешательство: удаление опухоли и коррекцию ГПОД .
Болезни пищевода
Наиболее распространенными заболеваниями пищевода являются гастроэзофагеальная рефлюксная болезнь (ГЭРБ), грыжа пищеводного отверстия диафрагмы. Значительно реже встречаются ахалазия кардии, варикозное расширение вен и дивертикулы пищевода.
Кроме того, в пищеводе могут развиться опухоли – как доброкачественные, так и злокачественные.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
, часто называемая также рефлюкс-эзофагит, возникает из-за регулярного забрасывания (рефлюкса) кислого содержимого желудка в пищевод и повреждения нижних отделов пищевода под воздействием соляной кислоты и расщепляющего белки фермента пепсина.
Причинами рефлюкса является повреждение или функциональная недостаточность специальных запирательных механизмов, расположенных на границе пищевода и желудка. Факторами, способствующими развитию болезни, являются стресс; работа, связанная с постоянным наклоном туловища вниз; ожирение; беременность; а также прием некоторых лекарственных средств, жирная и острая пища, кофе, алкоголь и курение. Часто ГЭРБ развивается у людей с грыжей пищеводного отверстия диафрагмы.
Грыжа пищеводного отверстия диафрагмы
– это смещение в грудную полость через пищеводное отверстие диафрагмы нижней части пищевода, части желудка, а иногда и петель кишечника. Заболевание способствует забрасыванию кислого содержимого желудка в пищевод, поэтому основным его симптомом является изжога. Грыжа существует у каждого двадцатого взрослого человека, а в возрасте старше 50-ти лет – у каждого второго.
Причиной возникновения грыжи может быть ослабление связочного аппарата. Она присутствует у 5% всего взрослого населения и примерно у 50% – в возрасте старше 50 лет (возрастное ослабление связочного аппарата), чаще встречается у нетренированных, астеничных людей. Другим фактором, провоцирующим развитие этого заболевания, является значительное повышение внутрибрюшного давления вследствие выраженного метеоризма, беременности, травм или крупных опухолей брюшной полости, приступов неукротимой рвоты или упорного кашля (например, у больных хроническим обструктивным бронхитом). Дискенизия (нарушения перистальтики) органов пищеварительного тракта, в частности пищевода, которые часто наблюдаются на фоне хронических воспалительных заболеваний язвенная
болезнь желудка и 12-типерстной кишки, гастродуоденит, панкреатит холецистит), также может приводить к развитию грыжи.
Ахалазия кардии
— это хроническое нервно-мышечное заболевание, при котором не происходит рефлекторного раскрытия отверстия на границе желудка и пищевода при глотании. В результате нарушается перистальтика и тонус пищевода и прохождение пищи по нему.
Основными симптомами заболевания являются нарушение проглатывания пищи (дисфагия), срыгивание и пищеводная рвота и боль за грудиной. Дисфагия вначале возникает эпизодически на фоне стресса или при поспешной еде, затем становится постоянной и препятствует прохождению по пищеводу не только твердой пищи, но и жидкой (бульон, сок, вода). Невозможность проглотить пищу приводит к пищеводной рвоте – обратному поступлению пищи в глотку и рот при наклоне туловища и в положении лежа, особенно ночью во время сна. Это опасно, так как существует риск попадания содержимого пищевода в дыхательные пути, что может вызвать кашель, приступы удушья, аспирационную пневмонию.
Варикозное расширение вен пищевода
происходит вследствие нарушений оттока крови из вен пищевода. Вены пищевода расширяются, извиваются и удлиняются, образуя варикозные узлы, стенки таких сосудов истончаются и могут разрываться, вызывая кровотечение.
Причиной этого нарушения наиболее часто является портальная гипертензия, то есть повышение давления в бассейне воротной вены. Причинами его могут быть заболевания печени (цирроз, хронический гепатит, опухоли, туберкулез, эхинококкоз и др.), тромбоз или сдавление воротной вены (опухоли, кисты, спайки, камни желчных протоков.
Дивертикул пищевода
– это мешковидное выпячивание его стенки. Воспаление дивертикулов (дивертикулит) может стать причиной их нагноения, перфорации и, следовательно, кровотечения, стеноза (сужения просвета) пищевода, формирования свищей и перерождения их в злокачественную опухоль.
Эти образования могут быть врожденными или развиваться вследствие хронического воспаления в области средостения, поражений лимфатических узлов, при туберкулезе или гистоплазмозе – грибковом заболевании легких. Дивертикулы нижней части пищевода – частые осложнения рефлюкс-эзофагита, ахалазии кардии.
Злокачественное новообразование пищеводазанимает шестое место по распространенности среди онкологических заболеваний. Развивается наиболее часто из эпителиальных клеток его слизистой оболочки (карцинома), реже наблюдается плоскоклеточный рак, редко – аденокарцинома, крайне редко – другие виды злокачественных новообразований.
Поскольку рак возникает, как правило, на фоне хронического эзофагита, то заболевания, при которых наблюдается длительный воспалительный процесс в пищеводе, современная медицинская наука рассматривает как предрасполагающие к онкологическому заболеванию, или предраковые состояния. К таким состояниям относят пищевод Баррета, гиперпластический эзофагит и т.д. Способствуют развитию заболевания особенности питания, в частности, употребление горячей и грубой пищи, маринадов, алкоголя; дефицит витаминов, особенно В2 и А, а также железа, меди и цинка; вредные привычки (курение, алкоголь, жевание табака). Большой риск связан с сочетанием табака и алкоголя.
К доброкачественным опухолям пищевода относят: полипы, папилломы и аденомы (растут из эпителиальных клеток), липомы и миомы (растут из жировых и мышечных тканей соответственно).
Доброкачественные новообразования обнаруживаются во всех отделах пищевода. Обычно это одиночные опухоли на широкой ножке, имеющие гладкую или бугристую структуру. Учитывая достаточно медленный рост таких новообразований, они могут никак не проявляться, а по достижению опухолью больших размеров появляются признаки непроходимости пищевода и сдавления органов средостения. Однако чаще всего доброкачественные опухоли пищевода являются случайной находкой во время эзофагогастродуоденоскопии.
Эзофагогастродуоденоскопия
позволяет не только выявить заболевания пищевода, но и контролировать процесс лечения, а иногда и непосредственно лечить некоторые болезни пищевода. Для точной диагностики необходимо, чтобы процедуру проводил высококвалифицированный специалист на современном оборудовании. В нашей Клинике мы используем самое современное оборудование и приглашаем на работу ведущих врачей-эндоскопистов. Кроме того при желании у нас Вы сможете пройти процедуру эзофагогастродуоденоскопии под общим наркозом, не испытывая не малейшего дискомфорта.
Послеоперационное наблюдение
После операции на коже живота остаются 3-4 разреза длиной по 5-10 мм. Пациенты с первого дня начинают вставать с постели, пить, а на вторые сутки принимать жидкую теплую пищу. Выписка из стационара проводится на 3-4 день в зависимости от тяжести заболевания. К работе пациент может приступить через 2 — 3 недели. Строгую диету следует соблюдать в течение полутора-двух месяцев, более мягкую — на протяжении 2-3 месяцев. Далее, как правило, пациент ведет обычный образ жизни — без медикаментов и соблюдения диеты.
В послеоперационном периоде достаточно часто развивается гастро-эзофагеальный рефлюкс, который может потребовать выполнение повторной антирефлюксной операции. К сожалению, крайне редко (из- за наличия множества швов на пищеводе и опасности их несостоятельности) удается выполнить антирефлюксную операцию (фундопликация) сразу во время удаление опухоли. Я во время операции по поводу лейомимы пищевода всегда провожу кардиопексию. В большинстве случаев этого приема хватает, чтобы профилактировать наступление симптомов ГЭРБ.
По желанию пациентов, в клинике перед операцией можно пройти полное обследование, для определения оптимальной тактики лечения и выбора метода оперативного вмешательства.