Перфорация, или прободение, язвы желудка и 12-перстной кишки – это прорыв язвы в свободную брюшную полость с поступлением в нее желудочно-дуоденального содержимого. В 75% случаев перфоративная язва располагается в двенадцатиперстной кишке, чаще наблюдается у мужчин в возрасте 20 – 40 лет с кратким язвенным анамнезом (до 3 лет). Иногда перфорация язвы может произойти у людей, которые никогда ранее жалоб на боли в эпигастрии не предъявляли и о наличии у них язвы не знали. В молодом возрасте преобладает перфорация язв двенадцатиперстной кишки, а в среднем и пожилом – язв желудочной локализации. Перфорация язв чаще отмечается осенью и весной.
Записаться на консультацию Первая консультация бесплатно!
Симптомы перфорации язвы
Основная жалоба при перфорации язвы – боль в верхней половине живота. У большинства больных прободение язв желудка и двенадцатиперстной кишки начинается внезапно, сопровождается резкими болями в животе. Боли бывают настолько сильными, что больные сравнивают их с “ударом кинжала”. Они носят постоянный характер, локализуются вначале в эпигастральной области или в правом подреберье, а затем сравнительно быстро распространяются по всему животу, чаще по правому боковому каналу. У 30-40% больных боли иррадиируют в плечо, лопатку или надключичную область: справа – при перфорации пилородуоденальных язв, слева – язв желудка. При перфорации язвы наблюдаются и общие симптомы: сухость во рту, жажда, тошнота. У 30-40% больных бывает рвота рефлекторного характера, учащающаяся при прогрессировании перитонита.
Перфорация язвы желудка или двенадцатиперстной кишки
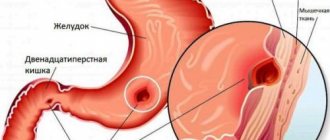
Перфорация (прободение) язвы желудка или двенадцатиперстной кишки (ПЯЖДК) — сквозное разрушение деструктивным процессом стенки этих органов с выходом содержимого в свободную брюшную полость. ПЯЖДК наблюдается у 1,5-2 человек на 10 тыс. населения. В одной из серий наших наблюдений в структуре соматических заболеваний на ее долю приходилось 0,1%, среди хирургических заболеваний — 0,8%, а среди острых хирургических заболеваний органов брюшной полости — 2,6%
Перфорация гастродуоденальных язв является вторым после желудочно-кишечных кровотечений жизнеопасным осложнением язвенной болезни. Частота перфораций гастродуоденальных язв, как и заболеваемость язвенной болезнью, в России возрастает. Если раньше за 79 лет (1873-1952 гг.) в отечественной литературе были опубликованы сообщения о лечении 20 688 больных с перфорацией язв (И.Наймарк, 1958), то с 90-х годов прошлого века только в России ежегодно оперируют более 33 тыс. больных с аналогичным осложнением. Наиболее часто перфорация язвы встречается в возрасте 20-40 лет. Среди мужчин перфорация наблюдается в 7-8 раз чаще, чем у женщин, но с возрастом это различие уменьшается.
Различают перфорацию язв в свободную брюшную полость (87%) и прикрытую (9%). В первом варианте перфорация с быстрым развитием разлитого перитонита возникает на передней стенке двенадцатиперстной кишки или препилорического отдела желудка (до 90%), редко — на теле желудка. Перфорация язвы задней стенки двенадцатиперстной кишки или желудка встречается намного реже (до 5-10% случаев), при этом прободение, которое называют атипичным, (до 4%) может произойти в клетчатку забрюшинного пространства, в малый сальник. При прикрытой перфорации собственно отверстие в стенке кишки или желудка оказывается прикрытым печенью, сальником, брыжейкой ободочной кишки или закупоренным кусочком пищи. В таких редких случаях возможно излечение прободной язвы без операции в силу отграничения воспалительного процесса от свободной брюшной полости.
Перфорация может произойти в случаях как острой, так и хронической язвы, как одной, так и нескольких одновременно. Этиология и патогенез перфоративной язвы желудка или двенадцатиперстной кишки, как причина данной болезни, еще далеки от окончательного раскрытия, несмотря на несомненные успехи в этом отношении за последние десятилетия. Надо полагать, что в большинстве случаев перфорации предшествует обострение язвенной болезни, проявляющееся углублением воспалительного процесса и нарушением микроциркуляции с развитием местного некроза ткани при прогрессирующем нарушении местного и гуморального иммунитета. Аналогичные процессы, но выраженные, видимо, в большей степени, происходят при перфорации «немых» или острых гастродуоденальных язв.
Провоцирующими перфорацию язву моментами считают прием алкоголя, травму (описаны случаи перфорации при зондировании и рентгеноконтрастном исследовании желудка), физическую нагрузку, психо-эмоциональные стрессы, переполнение желудка пищей, прием нестероидных противовоспалительных препаратов. Замечено, что перфорация чаще развивается в дневное время. Пик перфораций язвы и двенадцатиперстной кишки отмечен во второй половине дня, а желудка — в полдень или в полночь.
Клиника и диагностика
При перфорации язвы в свободную брюшную полость содержимое желудка или двенадцатиперстной кишки изливается в нее, действуя на брюшину в первую очередь как химический раздражитель. С течением времени (через 12 часов и более) в перитонеальном экссудате начинает обильно размножаться бактериальная флора с развитием гнойного перитонита. При прикрытой перфорации язвы первично излившееся в незначительном количестве содержимое локализуется в основном вблизи перфорации, вызывая «химический ожог» брюшины и местный первоначально асептический воспалительный процесс. В случае благоприятного течения возможно выздоровление без оперативного вмешательства. При присоединении инфекции (в случае большого количества первично излившегося содержимого из желудка или кишки либо повторной перфорации) и сохраняющейся отграниченности воспалительного процесса от свободной брюшной полости развивается подпеченочный абсцесс. Возможен вариант течения прикрытой перфорации язвы и по типу развития разлитого перитонита, когда не происходит достаточного отграничения воспалительного процесса от свободной брюшной полости или оно носит временный характер. При атипичной перфорации язвы течение процесса обычно аналогично таковому при прикрытой перфорации.
В клинической картине перфоративной язвы условно различают три периода (стадии): шок, мнимое благополучие и разлитой перитонит. Обычно за несколько дней до перфорации больные отмечают обострение болезни с соответствующей симптоматикой: появление или усиление болей в эпигастральной области, приобретающих схваткообразный характер, тошнота, рвота, субфебрильная температура и т. д. Авторы прошлых лет называли эти признаки тревожным сигналом, предперфоративным состоянием (Kraus, 1865; Г. Петрашевская, 1912; и др.).
Собственно перфорация язвы проявляется внезапно жестокой болью в эпигастральной области, остроту которой сравнивают с ударом кинжала в живот. Боль, как правило, настолько сильна, что больной иногда падает, резко бледнеет, покрывается холодным потом. С этого симптома в большинстве случаев начинается первый период — стадия шока, длящаяся до 6 часов. Боли иррадируют в правое плечо и правую лопатку. По мере распространения содержимого желудка или кишки, обычно по правому латеральному каналу брюшной полости, боли из эпигастральной области смещаются по правому фланку живота до подвздошной области, захватывая в дальнейшем весь живот. Боли непрерывно и упорно нарастают, заставляя больного принимать вынужденное положение — лежа на боку или спине с подтянутыми к животу ногами. Лицо пациента осунувшееся, выражение страдальческое, испуганное. Характерна брадикардия, дыхание поверхностное, учащено.
Живот в дыхании не участвует. Даже при самой осторожной и поверхностной пальпации определяется второй кардинальный симптом перфорации — «доскообразное» напряжение мышц всей передней брюшной стенки, более выраженное в области собственно перфоративной язвы. Симптомы раздражения брюшины резко положительны во всех отделах живота. В большинстве случаев при перкуссии живота «исчезает печеночная тупость», перистальтика кишечника при аускультации часто оказывается ослабленной или не определяется. При пальцевом ректальном и вагинальном исследовании отмечается выраженная болезненность тазовой брюшины.
Второй период — период мнимого улучшения — длится примерно 6 часов и характеризуется уменьшением болевого синдрома, улучшением самочувствия, уменьшением напряжения мышц передней брюшной стенки. Больной нередко становится эйфоричным, активно двигается, считает свое состояние гораздо лучше, отказывается от осмотра и тем более от операции. Но у него появляются признаки интоксикации: брадикардия сменяется умеренной и нарастающей тахикардией, повышается температура тела, развиваются парез кишечника, лейкоцитоз. Пальпация живота остается болезненной, симптом Щеткина — Блюмберга положителен.
Третий период — период разлитого перитонита — наступает чаще через 12-18 часов с момента перфорации язвы. Клиническая картина быстро меняется в худшую сторону. Нарастают вздутие живота, парез кишечника. Появляется многократная рвота, вызывая обезвоживание и электролитные сдвиги. Температура тела повышается до 38 С__, тахикардия нарастает до 100-120 уд./мин, отмечается гипотония. Нарастает одышка.
При осмотре обращают на себя внимание сухой язык, вздутый живот. При пальпации последний напряжен и резко болезнен во всех отделах. Симптом Щеткина — Блюмберга положителен. Перистальтика кишечника не выслушивается. Перкуторно в животе определяется жидкость. Нарастает олигурия, вплоть до анурии. В крови определяется лейкоцитоз со сдвигом лейкоцитарной формулы влево. Вследствие обезвоживания повышаются гематокрит и гемоглобин, мочевина и креатинин, развиваются гиперкалиемия, метаболический ацидоз. Начинают доминировать признаки синдрома системной воспалительной реакции с вероятным исходом в сепсис, септический шок и полиорганную недостаточность. В таких случаях прогноз всегда серьезен даже при самых энергичных и современных методах лечения.
Считается, что диагноз перфоративной язвы не вызывает затруднений. Когда есть классическая триада признаков — внезапное начало с «кинжальной» боли в животе (95%), «доскообразное» напряжение мышц передней брюшной стенки (92%) и наличие язвенного анамнеза (80%), действительно, можно уверенно говорить о перфорации язвы. Но ошибки догоспитального и госпитального звена, достигающие порой, соответственно, 40% и 10%, свидетельствуют о трудностях диагностики. Чаще это имеет место у больных без предшествующего язвенного анамнеза, при перфорации «немых» или острых язв, прикрытых или атипичных перфорациях.
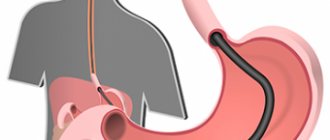
Из инструментальных методов обследования первоочередным является обзорная рентгенография брюшной полости, позволяющая выявить свободный газ под куполом диафрагмы. Важно, чтобы исследование выполняли в вертикальном положении больного или, если состояние его тяжелое, в латеропозиции на левом боку. Четкие данные о наличии пневмоперитонеума удается получить у 75% больных. В сомнительных случаях выполняют пневмогастрографию (нагнетают в желудок через зонд 500-600 мл воздуха) или гастроскопию с последующим рентгеновским контролем. Собственно рентгеноконтрастное исследование желудка и двенадцатиперстной кишки с водорастворимыми контрастными веществами применяется редко, хотя в типичных случаях оно подтверждает перфорацию органа за счет вытекания контраста за контур исследуемых органов. Отдельные зарубежные хирурги руководствуются результатами такого исследования при определении показаний к консервативному лечению перфоративной язвы.
Гастроскопия позволяет обнаружить прямые и косвенные признаки перфорации язвы. В частности, эндоскопист может через перфорационное отверстие наблюдать прилежащие к язве органы брюшной полости (сальник, кишку, печень), увидеть, что перфорационное отверстие прикрыто кусочком пищи изнутри, тканью сальника снаружи. Косвенными признаками перфорации являются выраженные воспалительные изменения вокруг собственно язвы, невозможность в достаточной мере раздуть желудок воздухом (он через перфорационное отверстие выходит в брюшную полость), а также выраженный, с трудом преодолимый пилороспазм при перфоративной язве двенадцатиперстной кишки.
При остающихся сомнениях в точном диагнозе в последние годы все чаще стали прибегать к лапароскопии, которая позволяет в кратчайшие сроки провести дифференциальную диагностику с другими острыми хирургическими заболеваниями органов брюшной полости и подтвердить или опровергнуть диагноз прободной язвы. Уместно отметить, что сегодня дифференциальную диагностику этих заболеваний без предварительного УЗИ органов брюшной полости и забрюшинного пространства не проводят. Значение лапароскопии все более возрастает в связи с использованием ее для лечения перфоративной язвы.
Лечение
Диагноз перфоративной язвы желудка или двенадцатиперстной кишки является абсолютным показанием к экстренной операции. При категорическом отказе больного от операции или отсутствии технических условий для ее выполнения не следует забывать о консервативном лечении и воспользоваться методом Тейлора. Суть последнего заключается в следующем: фовлеровское положение больного, постоянная аспирация содержимого желудка через назогастральный зонд, дезинтоксикационная, антибактериальная и противоязвенная терапия (включая антихеликобактерные препараты), голод, холод на живот.
В зарубежной литературе достаточно подробно изучены и обоснованы показания и противопоказания к этому методу лечения, в первую очередь перфоративных дуоденальных язв. В частности, к показаниям отнесены случаи язв, не определяемых рентгеноконтрастным исследованием (нет затекания гастрографина за пределы двенадцатиперстной кишки); случаи с отсутствием перитонита; сроки госпитализации более 24 часов с момента перфорации; тяжелые сопутствующие заболевания. Противопоказаниями к консервативному лечению считают длительный язвенный анамнез, перфорацию язвы на фоне приема стероидных препаратов, перфорацию желудочной язвы, наличие признаков перитонита, неясность окончательного диагноза, перфорацию дуоденальной язвы в условиях стационара на фоне проводимой адекватной медикаментозной терапии. Подобное консервативное лечение эффективно у 81% больных, летальность при нем составляет 2-5%. Замечено, что больные старше 70 лет хуже переносят консервативное лечение (Сrofts et all, 1989; Rigg et all, 1990; Jamieson, 2000).
Вид и объем хирургического вмешательства при перфоративной язве желудка или двенадцатиперстной кишки зависят от сроков госпитализации с момента перфорации, выраженности перитонита, локализации язвы, местного состояния тканей в области перфорационного отверстия, возраста больного, наличия и тяжести сопутствующих заболеваний, опыта и технической оснащенности хирурга.
Простое ушивание перфоративной язвы было и остается доминирующим видом вмешательства в экстренной хирургии. При этом не стоит забывать, что основной задачей является спасение жизни больного, а не получение хороших отдаленных результатов. Другими словами, без малейшего увеличения риска для жизни пациента необходимо выбрать из трех альтернативных методов оптимальный вариант оперативного вмешательства для конкретного больного.
Ушивание перфоративной язвы желудка и двенадцатиперстной кишки показано:
- в случае, когда нет условий для выполнения радикальной операции: наличие разлитого фибринозно-гнойного перитонита, недостаточная квалификация хирурга, отсутствие технических возможностей выполнения более сложной операции;
- при перфорации острых язв у молодых людей без язвенного анамнеза или с коротким сроком его;
- при перфорации язв у больных пожилого и старческого возраста с наличием тяжелых сопутствующих заболеваний;
- при имеющихся технических трудностях для радикальной операции при перфорации высоких (кардиальных) или постбульбарных язв.
Что касается собственно техники ушивания, то допустимы и двухрядные (через все слои и серозно-мышечный) и однорядные (серозно-мышечный) швы, накладываемые в поперечном к оси органа направлении. Для наложения внутреннего ряда швов используют либо хромированный кетгут, либо монофиламентные рассасывающиеся нити. Для наложения наружного ряда используют шелк, капрон или современные синтетические монофиламентные нити. В подавляющем большинстве случаев ушивание дополняют оментопластикой.
В редких случаях невозможности сблизить каллезные края перфоративной язвы прибегают к тампонаде перфорационного отверстия сальником по П.Поликарпову. Заканчивают операцию тщательной санацией брюшной полости, ее дренированием и назоинтестинальной интубацией.
Первичную резекцию желудка выполняют:
- при перфорации каллезной язвы и желудка, и двенадцатиперстной кишки у лиц с длительным язвенным анамнезом, частыми рецидивами;
- при сочетании перфорации язвы с кровотечением, стенозом или пенетрацией;
- при повторной перфорации язвы.
Из методов резекции желудка предпочтение следует отдать методу Бильрот 1.
Ваготомию с пилоропластикой применяют при перфорации только язвы двенадцатиперстной кишки. При этом селективную проксимальную ваготомию сочетают с простым ушиванием язвы. В широкой клинической практике предпочтение отдается стволовой ваготомии, иссечению язвы и пилоропластике по Финнею. Показания к этому методу разные исследователи трактуют весьма широко: от отказа от других операций во всех случаях перфорации, включая и ранние стадии перитонита, до применения лишь при хронических перфоративных язвах без выраженных анатомо-морфологических изменений в области прободения.
Ваготомию с антрумэктомией применяют при перфорации язвы только двенадцатиперстной кишки с большими воспалительными изменениями в области перфорации, явлениями стенозирования привратника или пенетрации язвы.
В последнее десятилетие все чаще стали появляться сообщения о лапароскопическом ушивании перфоративных язв желудка или двенадцатиперстной кишки. Коллективный опыт отечественных авторов, представивших доклады на двух конгрессах в 2003 г., составляет 610 лапароскопических ушиваний перфоративных гастродуоденальных язв. Возврат к старому методу лечения при сегодняшней технической вооруженности следует считать прогрессом в экстренной хирургии, учитывая имеющиеся возможности медикаментозного лечения язвенной болезни.
После выполнения паллиативных операций с первых суток обязательно современное противоязвенное и антихеликобактерное лечение. Объем и состав инфузионно-трансфузионной терапии определяется распространенностью и характером перитонита, то есть сроками от начала заболевания до операции. При своевременно выполненной операции послеоперационная летальность равна 3-5%, при поздней госпитализации (больше 24 часов) летальность после операции достигает 20-30%.
Особенностью хирургии перфоративной гастродуоденальной язвы у детей является безусловная необходимость выполнения минимальной по объему операции, резекцию желудка у них не следует применять.
Игорь БЕЛОВ,
заместитель главного врача по
хирургической помощи клинической
больницы Центральной МСЧ № 119,
профессор.
Диагностика
В общем анализе крови наблюдается лейкоцитоз, нейтрофильный сдвиг лейкоцитарной формулы влево.
Обзорная рентгенография живота обнаруживает свободный газ в брюшной полости (пневмоперитонеум). При отсутствии пневмоперитонеума на обзорной рентгенограмме живота в желудок после его опорожнения с помощью зонда вводят 500 – 700 мл воздуха, который частично проходит через перфоративное отверстие в свободную брюшную полость и обнаруживается под диафрагмой.
Также перфорированная язва выявляется с помощью гастроскопии.
Наши ведущие специалисты
Все специалисты
Евсеев Максим Александрович
- Заместитель главного врача по хирургии
- Хирург
- Бариатрический хирург
- Онколог
- Доктор медицинских наук
- Профессор
- Врач высшей категории
Миргатия Ираклий Олегович
- Заведующий хирургическим отделением
- Хирург
- Онколог
Владыкин Алексей Леонидович
- Хирург
- Бариатрический хирург
- Онколог
- Кандидат медицинских наук
- Врач высшей категории
Алексеев Михаил Сергеевич
- Хирург
- Прейскурант ведущего врача
- Доктор медицинских наук
Федотов Станислав Викторович
- Заведующий операционным блоком
- Хирург
- Бариатрический хирург
- Прейскурант ведущего врача
- Врач высшей категории
Баларёв Антон Сергеевич
- Хирург
- Онколог
- Кандидат медицинских наук
- Врач высшей категории
Ефимкина Дженнет Оразмамметовна
- Хирург
Розумный Илья Аркадьевич
- Хирург
Харитонов Андрей Иванович
- Хирург
- Врач высшей категории
Титков Борис Евгеньевич
- Главный врач Госпитального центра
- Хирург
- Онколог
- Доктор медицинских наук
- Профессор
- Академик АМТН
- Хирург высшей квалификационной категории
Преимущества Госпитального центра
Индивидуальная схема лечения для каждого пациента
Для каждого пациента в обязательном порядке, ещё на догоспитальном этапе, разрабатывается индивидуальная схема лечения, с учетом всех особенностей организма: возраста, состояния здоровья, анамнеза заболевания и т.д. – данный подход позволяет минимизировать риски как во время операции, так и в послеоперационном периоде, и как следствие, обеспечить максимально быструю реабилитацию при минимальном сроке нахождения в стационаре.
Мультидисциплинарный подход
Медицинский персонал Госпитального центра представляет собой единую команду, составленную из врачей – экспертов разной специализации, что позволяет осуществлять мультидисциплинарный подход. Мы лечим пациента, видя перед собой не список имеющихся у него заболеваний, а человека, проблемы которого взаимосвязаны и взаимообусловлены. Предпринимаемые лечебные меры всегда направлены на общее улучшение здоровья, самочувствия и качества жизни больного, а не исчерпываются устранением симптомов конкретного заболевания.
Оперативное лечение любого уровня сложности
Оперирующие врачи Госпитального центра владеют передовыми и высокотехнологичными способами выполнения операций. Сочетание высокой квалификации врачей и инновационного оборудования позволяет проводить оперативное лечение самого высокого уровня сложности.
Высокотехнологичные, малоинвазивные методы лечения
Основу методологии лечения, проводимого в Госпитальном центре, составляют принципы минимизации рисков для пациента и максимально быстрой реабилитации.
Осуществление подобного подхода возможно только при использовании самых высокотехнологичных методик, современного оборудования и применения последних достижений медицинской науки.
Квалификация врачей в сочетании с современным оборудованием позволяет нам успешно реализовывать данный подход к лечению.
Fast-track хирургия
Fast-track — это комплексная методика, позволяющая свести к минимуму сроки пребывания пациента в стационаре без ущерба качества лечения.
В основе подхода лежит минимизация хирургической травмы, снижение риска послеоперационных осложнений и ускоренное восстановление после хирургических операций, что обеспечивает нашим пациентам минимальное время пребывания в стационаре.
Даже такие сложные операции, как, например, холецистэктомия, благодаря данному подходу требуют пребывания в стационаре не более 3-х дней.
Персональное врачебное наблюдение в послеоперационном периоде
Для полного исключения развития возможных осложнений ранний послеоперационный период все пациенты, независимо от сложности операции, проводят в отделении реанимации под индивидуальным наблюдением врача-реаниматолога.
Перевод пациента в палату осуществляется только при полном отсутствии даже минимально возможных рисков.
Информирование родственников 24/7
Мы максимально открыты и проявляем заботу не только о пациенте, но и его близких. Информация о состоянии здоровья пациентов предоставляется родственникам семь дней в неделю, 24 часа в сутки.
Посещение пациентов так же возможно в любое удобное время.
Высококомфортабельные одно- и двухместные палаты
К услугам пациентов просторные комфортабельные палаты одно- и двухместного размещения, оборудованные всем необходимым для отдыха и восстановления.
В детском отделении наши маленькие пациенты размещаются совместно с родителями.
Налоговый вычет
Согласно налоговому законодательству РФ каждый пациент имеет право на компенсацию до 13% от суммы, потраченной им на свое лечение, а так же лечение близких родственников.
Наши специалисты подготовят для вас пакет документов для налоговой инспекции на возврат 13% от суммы расходов на лечение, а так же дадут рекомендации по различным способам взаимодействия с налоговой инспекцией.
Рентген желудка с барием
Длительность исследования
: 15 мин.
Подготовка к исследованию
: есть
Противопоказания
: есть
Подготовка заключения
: 30-60 мин.
Ограничения
: есть
Что такое рентген с барием
Рентгенография с сульфатом бария направлена на изучение состояния желудочно-кишечного тракта. Контрастное вещество облегчает рассмотрение внутренних органов, их рельеф, контуры и форму, размеры.
Суть метода
Полые органы сложно полностью визуализировать, поэтому перед сканированием вводится смесь бария. Она окрашивает ткани, которые на снимках рентгена оттеняются. Таким образом, на картине обследования четко рассматриваются стенки толстого кишечника, части тонкого кишечника, желудка, пищевода, выявляются очаги патологий.
Показания
Врач выдает направление на диагностику при следующих жалобах:
- Боль в животе.
- Нестабильная работа кишечника.
- Изменения цвета и структуры кала.
- Примесь крови в кале.
- Резкое снижение массы тела.
- Внутрикишечные газы.
Подготовка
Если планируется введение сульфата бария перед рентгенографией, пациенту следует заранее подготовиться к процедуре:
- Соблюдать диету в течение 2-3 дней. Нужно отказаться от приема мучных, молочных, острых, копченых продуктов, бобовых культур, черного хлеба, газированных напитков. Пища должна быть легкоусвояемой.
- За сутки очистить кишечник слабительными препаратами. Дозировка и количество приемов рассчитывается по инструкции в соответствии с весом. При правильном очищении клизма не нужна.
Рентген с барием выполняется натощак утром, поэтому нельзя завтракать перед сканированием. Дома следует оставить ювелирные украшения, надеть одежду свободного кроя без металлических вставок.
Как проводится рентген с барием
Вначале доктор вводит вещество контраста. Обычно 400-600 мл раствора сульфата бария дают в жидком виде. Пациент его выпивает и ждет 10-15 минут. Далее исследуемый занимает нужное положение, начинается сканирование, которое длится 50-60 минут. За это время больной лежит неподвижно, а аппарат выполняет от 6 до 10 снимков для оценки состояния ЖКТ в динамике. По необходимости врач просит перевернуться. Барий из организма выводится в течение суток. Для ускорения рекомендуется пить больше негазированной воды.
Где сделать рентген с барием
В Клинике Здоровья, расположенной в самом центре столицы, обследование осуществляется на современном высокоточном оборудовании экспертного класса. Квалифицированные врачи с большим опытом работы тщательно осмотрят внутренние органы и опишут состояние желудка.
Результаты
В течение часа специалиста Клиники Здоровья интерпретирует снимки, а затем выдает на руки пациенту. Лечащий врач, основываясь на результаты обследования, устанавливает или опровергает такие заболевания, как язва желудка, опухоли разной этиологии, выпячивание желудочных стенок, непроходимость кишечника, грыжи, дискинезия и т.д.
Запись на рентген с барием
Для того, чтобы записаться на диагностику, выбирайте любой способ:
- Звоните по телефону клиники+7 (495) 628-22-05,
- Закажите обратный звонок,
- Напишите или позвоните через он-лайн чат, в правом углу страницы,
- Сразу записывайтесь на прием через удобную форму на сайте:
ЗАПИСЬ НА ПРИЕМ
Противопоказания
Выбрать иной метод диагностики нужно при наличии следующих ограничений к рентгену с барием:
- Беременность.
- Непереносимость бария.
- Кровотечения в кишечнике.
Стоимость
Сделать рентген с барием дешево в Москве стало возможно в Клинике Здоровья. Низкие цены, постоянно действующие акции и качественные услуги привлекают посетителей нашего медицинского центра.
Пациентам Диагностического центра предоставляется бесплатная парковка. Бронирование места для автомобиля производится не позднее чем за час до прибытия в клинику. Звоните
Консультацию можно получить по телефону: +7
Цена на рентген желудка с барием
| Наименование услуги | Цена в рублях |
| Рентгеноскопия и рентенография пищевода с контрастированием | 5750 |
| Рентгеноскопия и рентгенография желудка и двенадцатиперстной кишки с конртастированием | 5750 |
| Рентгенологическое исследование тонкого кишечника с введением контрастного препарата- пассаж бариевой взвеси | 6875 |
| Обзорная урография | 2700 |
Если вы не нашли услугу в прейскуранте, пожалуйста, позвоните нам по телефону, Вам сообщат необходимую информацию.