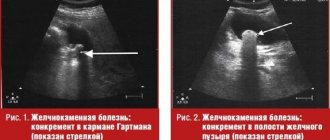
Горечь во рту, тянущие боли в правом подреберье, тошнота могут указывать на желчекаменную болезнь. Почему нельзя просто удалить камни и сохранить желчный пузырь? И как меняется жизнь после холецистэктомии? На частые вопросы пациентов отвечает Михаил Владимирович Косаченко, лапароскопический хирург, к.м.н., заведующий оперблоком ГКБ им. В.В.Виноградова.
Почему желчный пузырь воспаляется?
Воспаление, или холецистит, возникает из-за нарушения оттока желчи и наличия патогенной микрофлоры в стенке пузыря. Отток желчи может нарушиться по двум причинам:
Камни в желчном пузыре.
Образуются из-за нарушения гормонального фона и/или обмена желчных кислот и высокого содержания холестерина в желчи.
Дискинезия желчевыводящих путей.
Нарушение их сократительной функции влечет застой желчи — холестаз. На его фоне также может развиваться холецистит.
Методы лечения тошноты и рвоты
- Больше пить – меньше кушать. Убрать насыщенные продукты питания: сыр, макароны, мясо (приготовленное на масле, на пару, гриль). Каши, дающие энергию на весь день, по словам мамы, необходимо исключить из меню. Твороженные сырки, фрукты (бананы, изюм, сухофрукты). Борщ, острые приправы. Больше пить воды негазированной, по возможности 0 сахара. Напиваться воды, усиливая дурноту глупо, держитесь меры – если настало чувство жажды, то идёте пить воду.
- Постельный режим – первостатейное лечение. Положите под голову подушку, подумайте о чем-нибудь хорошем, переключая сознание с фокусировки состояния тела на построение воздушных замков. Постройте планы на день, неделю, месяц. Чтение или просмотр кино скрасит минуты ожидания улучшения.
- Успокойтесь. Сосредоточенность на поднятии корня языка, напряжённый рот, ощущение организма в целом становится большим стрессом для организма. Подсознание переживает, накручивает, вызывая обратную реакцию, усиливающую рвоту и тошноту. Расслабьтесь, выпейте успокоительное, подышите нашатырём.
- Чёрный чай с лимоном, холодный прохладительный душ – идеальное лекарство для устранения дурного состояния.
Народные средства устранения недуга
- Зелёный, чёрный чай, прибавление мяты, экстракта мяты успокоят желудок.
- Имбирь в лёгкой пище.
- Настойка базилика. Залить листья кипятком на 20 минут, процедить. Употреблять в приступы тошноты.
- Постоянно согревать правый бок, подреберье. Печень – непосредственный инициатор дурноты.
- Растворить в кипятке чайную ложку соды, принять внутрь. Осторожно! Детям до 10 лет не рекомендуется применение данного средства.
- Белая прослойка лимона, небольшие количества во время позывов.
- Настойка листьев клёна, клиновый сироп.
- Экстракт гвоздики, перемешанный в воде, соотношение 1к5, частота – 3 раза в день.
- Порошкообразный цикорий, растворённый в воде.
- Травы: корневища валерианы лекарственной, цветки ромашки, листья мяты перечной, сушеница топяная.
- Нельзя использовать алкоголь! Позывы увеличатся, пойдёт сильная нагрузка на печень, стимулируя осложнения при застое желчи: изжога, диарея, метеоризм.
Можно ли удалить только камни, а сам желчный пузырь оставить?
Нет, нельзя. Такой методики лечения нет нигде в мире. Если в желчном пузыре образовались камни, значит его функционирование уже неполноценно, и в нем присутствует хроническая инфекция. На некоторое время можно назначить консервативную терапию, но подобная практика не приведет к излечению.
Не доводите дело до острого холецистита. Если что-то беспокоит, надо не пить обезболивающие, а разбираться с причиной. При остром воспалении пузырь повреждается вплоть до некроза стенки. Это уже совершенно другие условия для работы хирурга и восстановления пациента, нежели при плановой операции.
Небольшие общие рекомендации
Употребление жирной пищи сводится к минимуму
Не стоит беспокоиться: вы сможете продолжить нормально питаться вскоре после операции. Большинство людей начинает есть в тот же день. Вас могут попросить сократить употребление жирной пищи за несколько недель до операции, но это не значит, что так должно продолжаться и после нее.
Наоборот, чтобы обеспечить быстрое восстановление и хорошее самочувствие, стоит придерживаться здоровой, сбалансированной диеты, включающей некоторые жиры.
Количество съеденных за один прием пищи жиров непосредственно влияет на усвояемость: небольшое количество переварить намного проще в то время, как большое количество может остаться неусвоенным и вызвать газы, вздутие живота и диарею.
Обычно врачи не назначают специальных диет, потому что проблемы после операции и их переносимость крайне индивидуальны. Тем не менее, существуют некоторые общие рекомендации для того, чтобы избежать проблем после удаления пузыря:
- Как бы банально ни звучало, нужно есть чаще, но в меньших количествах. Это поможет доступной желчи справиться с пищей. Введите в рацион немного простых белков, таких как мясо птицы и рыбы, обезжиренные молочные продукты наряду с овощами, фруктами и зерновыми продуктами.
- Не налегайте на жирную пищу. Избегайте употребления еды с высоким содержанием жира. Читайте то, что написано на этикетках, и ищите продукты с содержанием жира в 3 грамма или меньше на одну порцию.
- Постепенно увеличивайте содержание клетчатки в вашем рационе. Это может помочь в нормализации процесса дефекации, уменьшая случаи диареи или запора. С другой стороны, она может ухудшить метеоризм и спазмы. Лучше всего медленно увеличивать количество клетчатки на протяжении нескольких недель.
- Примите во внимание тот факт, что многие люди, прошедшие операцию, считают, что кофеиносодержащие напитки и молочные продукты плохо усваиваются.
Немного рассуждений о холестерине
Как и у всех других людей, ваш организм производит больше холестерина, чем вы употребляете в рационе. Так как пузыря у вас больше нет, вам не нужно волноваться о возможном образовании камней в нем, а это значит, что можно не ограничивать съедаемый холестерин.
Теперь можно есть то, что раньше вы себе позволить не могли: яйца, мясо, определенные виды морепродуктов, печень.
Однако не забывайте, что холестерин образуется из жиров, и если вы страдаете от его повышенного уровня, то все-таки придется установить лимит на общее содержание жиров в рационе, избегайте жареной пищи, фаст-фуда и транс-жиров. Обязательно свяжитесь с лечащим врачом, если у вас тяжелые симптомы, которые не уменьшаются или длятся дольше положенного срока, а также в случае, если вы сильно теряете в весе и испытываете слабость.
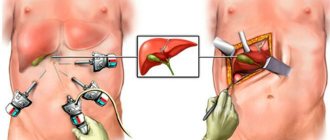
Как проводится операция по удалению желчного пузыря?
В большинстве случаев выполняется лапароскопическая холецистэктомия. Это удаление желчного пузыря через четыре прокола на животе шириной от 5 до 10 миллиметров. Второй вариант — классическая открытая холецистэктомия через разрез в правом подреберье.
И еще один вариант, который мало где используется кроме нашей больницы, — мини-лапароскопическая холецистэктомия. В этом случае минимальный размер проколов — 3 миллиметра. Достигается максимальный косметический эффект и практически отсутствует болевой синдром. Важно отметить: выбор метода операции остается за хирургом в зависимости от конкретной ситуации.
Начальный период
Болевой синдром – а это первое, с чем сталкивается пациент, который перенес любое хирургическое вмешательство – постепенно исчезает в течение недели. В дальнейшем боль может появляться лишь в случае натуживания при поднятии тяжестей, затрудненной дефекации и т. п.
Первые двое суток после операции больной находится под наблюдением лечащего хирурга в комфортабельной палате стационара Центра. Уже через 4-6 часов после операции пациент в состоянии передвигаться и выполнять простые действия по уходу за собой. Принимать пищу разрешается на следующий день – небольшими порциями, но часто (5-7 раз). Еда должна быть нежирная и мягкая (например, каши, йогурт, творог, отварное мясо, бульон и т. д.).
Через два дня пациенту разрешается покинуть стационар. Швы снимаются на 10-й день. В первое время рекомендуется носить мягкое белье, чтобы не раздражать послеоперационные раны. Чтобы ускорить их заживление врач может назначить курс физиотерапии.
В течение недели после операции необходимо обратиться к гастроэнтерологу для коррекции лечения и реабилитации. В любом случае, пациентам надо будет:
- придерживаться специальной диеты;
- воздержаться от половой жизни в течение 2-4 недель после операции;
- исключить тяжелые физические (в том числе спортивные) нагрузки, не поднимать более 3 кг в первые три месяца после операции и более 5 кг – в последующие.
Как это возможно — удалить желчный пузырь с камнями через такие маленькие отверстия?
Над пупком мы делаем сантиметровый разрез и через него надуваем живот, чтобы создать достаточный объем. В тот же разрез вводим специальную трубочку (троакар) и устанавливаем эндовидеохирургическую оптику. С ее помощью видим все происходящее внутри.
Вверху живота делаем еще три разреза по 3 миллиметра и ставим тонкие троакары. Через них вводим инструменты того же диаметра. Далее выделяется пузырный проток, пузырная артерия и задняя стенка желчного пузыря от ложа на треть. Только потом мы пересекаем эти структуры.
Желчный пузырь удаляется из ложа печени, и потом с помощью определенных хирургических приемов извлекается из брюшной полости.
Введение
Заболеваемость желчнокаменной болезнью (ЖКБ) остается высокой среди лиц как пожилого и старческого возраста, так и молодых пациентов. В России число больных ЖКБ за последние 10 лет увеличилось в 2 раза и составляет в зависимости от региона от 5 до 20% взрослого населения [1, 2, 4].
Холецистэктомия до настоящего времени остается основным методом лечения больных ЖКБ. Ежегодно в мире выполняется более 2,5 млн операций. В Москве производится до 7000 операций в год на 100 000 населения, в целом по России холецистэктомии занимают второе место среди всех выполняемых операций [5, 9].
К традиционному лечению ЖКБ с помощью открытой холецистэктомии добавились лапароскопические варианты данного вмешательства и малотравматичные операции из минилапаротомного доступа.
Несмотря на широкое применение оперативного удаления желчного пузыря, исполняемое в различных модификациях, и большой опыт данных вмешательств, результаты этого лечения не удовлетворяют хирургическое сообщество в связи с относительно высокими показателями послеоперационных осложнений (1,5-35%) и летальности (1,1-5,4%) [3].
Наиболее частыми осложнениями раннего послеоперационного периода являются длительное желчеистечение в брюшную полость или по дренажу общего желчного протока (ОЖП) и механическая желтуха. После открытой холецистэктомии (ОХЭ) они отмечаются в 5-15% наблюдений, после холецистэктомии из минидоступа (ХЭМД) — в 3,6%, после лапароскопической холецистэктомии (ЛХЭ) в 2-5% наблюдений [6, 8, 10-12]. Эти осложнения не только утяжеляют страдания пациентов, но и могут привести к летальному исходу.
Целью настоящего исследования является оценка возможностей эндоскопических методов в диагностике и лечении ранних билиарных осложнений после использования различных видов холецистэктомии у больных ЖКБ.
Материал и методы
В основу исследования положены результаты 4856 холецистэктомий, выполненных с 2000 по 2007 г. на клинических базах РГМУ ГКБ №12 и ГКБ №13 Москвы. Из общего количества операций холецистэктомия в классическом исполнении имела место в 2122 наблюдений, ХЭМД — в 1024, ЛХЭ — в 1710 наблюдений. Ранние билиарные осложнения в виде послеоперационного желчеистечения и синдрома механической желтухи развились у 135(2,8%) больных (47 и 88 пациентов соответственно).
Среди больных была 91 (67,4%) женщина и 44 (32,6%) мужчины. Возраст больных варьировал от 21 до 81 года (в среднем 58±14 лет). Большинство больных (64,7%) составляли лица трудоспособного возраста.
Из 135 больных 113 (83,7%) поступили в стационар в экстренном порядке по поводу различных форм острого холецистита, при этом 79 (58,5%) пациентов были оперированы в срочном, 29 (21,5%) — в экстренном порядке.
Всем больным в предоперационном периоде проводили комплекс диагностических мероприятий, который включал: общий и биохимический анализы крови с определением уровня маркеров холестаза; ультразвуковое исследование брюшной полости; лапароскопию (у пациентов с подозрением на деструкцию стенки желчного пузыря или панкреонекроз); компьютерную томографию (для оценки состояния печени и поджелудочной железы при наличии по данным УЗИ признаков патологического процесса в этих органах); диагностическую эндоскопическую ретроградную холангиопанкреатикографию (ЭРХПГ), дополненную при необходимости лечебными вмешательствами. Особое значение в предоперационном обследовании больных придавали выполнению динамической гепатобилиосцинтиграфии с фармакологической пробой, которая позволяла дифференцировать функциональные и органические изменения сфинктерного аппарата большого сосочка двенадцатиперстной кишки (БСДК) и тем самым уточнять показания к проведению лечебной ЭРХПГ [7].
Результаты
Желчеистечение в раннем послеоперационном периоде имело место у 47(0,97%) больных. В табл. 1
представлена частота развития желчеистечения после различных видов операции.
В 13 наблюдениях наружное желчеистечение прекратилось самостоятельно на 2-4-е сутки после операции. У остальных 34 больных желчеистечение было длительным, что потребовало применения специальных методов диагностики и лечения.
В 41(87,2%) из 47 наблюдений отмечено наружное желчеистечение из дренажа брюшной полости (33 больных) или дренажа ОЖП (8). У 6 (12,8%) пациентов оно было внутренним и диагностировалось при ультразвуковом исследовании (табл. 2).
Наиболее часто в послеоперационном периоде отмечалось наружное желчеистечение по дренажу брюшной полости (p≤0,01), при этом его частота не зависела от вида холецистэктомии.
Источник желчеистечения устанавливали на основании данных, полученных при контрастировании желчных протоков путем выполнения ЭРХПГ или холангиографии через дренаж ОЖП. Диагностическая эффективность других методов была высокой.
У 17 из 34 больных желчь за пределы протоковой системы поступала из несостоятельной культи пузырного протока, значительно реже — из поврежденного магистрального (у 2) или аберрантного (у 3) желчного протока (табл. 3).
Если диагностика несостоятельности культи пузырного протока обычно не вызывает затруднений, то обнаружение при ЭРХПГ поврежденных аберрантных желчных протоков представляет большие трудности и основывается на выявлении поступления контрастного вещества за пределы добавочного протока из правой доли печени. При этом желчь в брюшную полость поступает не постоянно, а порционно при достижении определенного уровня давления в протоках. Выделение желчи из ложа желчного пузыря вследствие повреждения ходов Лушки диагностировать при ЭРХПГ не удается, заключение о данном виде желчеистечения устанавливали методом исключения, а также путем выполнения контрольной видеолапароскопии с осмотром зоны удаленного желчного пузыря. При ятрогенном повреждении магистрального желчного протока во время ЭРХПГ выявлялся выход контрастного вещества за пределы билиарных протоков. Если дефект стенки имел небольшие размеры и был краевым, то выявить поступление контрастного вещества в брюшную полость очень сложно. В ряде наблюдений в контрастное вещество добавляли раствор метиленового синего и наблюдали окрашивание желчи, выделяемой по страховочному дренажу.
У 25 из 34 больных причины желчеистечения были связаны с наличием патологических изменений желчных протоков, не установленных до или во время оперативного вмешательства. У 7 из 34 пациентов с послеоперационным желчеистечением при выполнении ЭРХПГ патологические изменения желчных протоков были исключены. У 4 из этих больных несостоятельность культи пузырного протока была обусловлена плохим наложением клипс вследствие анатомических особенностей пузырного протока или затруднениями, возникшими при его выделении, у 3 больных имело место повреждение аберрантного желчного протока. В табл. 4
представлены причины, приведшие к желчеистечению в раннем послеоперационном периоде.
В большинстве наблюдений желчеистечение вследствие несостоятельности культи пузырного протока было обусловлено наличием конкрементов ОЖП, стенозом БСДК или сочетанием данных патологических состояний. В 12 из 25 наблюдений с выявленными при ЭРХПГ патологическими изменениями внепеченочных желчных протоков желчеистечение было обусловлено неправильной трактовкой или недооценкой имевшихся лабораторных или ультразвуковых данных до операции. У остальных 13 больных по данным дооперационного обследования заболеваний билиарных протоков не выявлено.
Из 4856 оперированных больных развитие синдрома механической желтухи в послеоперационном периоде отмечено у 88 (1,8%), у большинства из них на 2-5-е сутки после хирургического вмешательства.
Диагностика нарушения проходимости желчных протоков, как правило, не представляет больших трудностей. Наличие жалоб и соответствующих клинических проявлений позволяет в большинстве наблюдений заподозрить неадекватность санации желчных протоков при холецистэктомии. Показатели клинического анализа крови не являются определяющими в диагностике синдрома механической желтухи. Изменения биохимических показателей крови имели более определяющий характер. Повышение уровня билирубина за счет связанной его фракции позволяет подтвердить диагноз механической желтухи, а если при этом имеет место повышение уровня α-амилазы крови, то это может свидетельствовать о наличии стеноза БСДК или об острой окклюзии конкрементом ампулы БСДК.
Ультразвуковое исследование брюшной полости для оценки состояния желчных протоков в раннем послеоперационном периоде является одной из обязательных составляющих диагностического алгоритма при подозрении на билиарные осложнения. Его выполняли всем больным в сроки от 2 до 4 сут с момента хирургического вмешательства. У 12 (13,6%) больных ультразвуковая картина состояния желчных протоков была вариантом нормы. В 32 (36,4%) наблюдениях диагностировано расширение ОЖП (более 9 мм) и долевых желчных протоков (более 4 мм), в 26 (29,5%) наблюдениях, помимо дилатации протоков, выявлены конкременты ОЖП. У 18 (20,5%) пациентов ОЖП выявить не удалось, что было обусловлено повышенной пневматизацией кишечника или выраженным ожирением.
Немаловажное значение в диагностике ранних билиарных осложнений в послеоперационном периоде имеет выполнение гастродуоденоскопии с осмотром БСДК. Исследование позволяет своевременно обнаружить острую окклюзию ампулы БСДК или терминального отдела ОЖП конкрементом, который в наших наблюдениях был отмечен у 7(8,0%) из 88 пациентов.
ЭРПХГ являлась основным методом диагностики причин механической желтухи у больных в ранние сроки после различных вариантов холецистэктомии. Это исследование было выполнено всем 88 больным с синдромом механической желтухи (табл. 5).
ЭРХПГ при наличии синдрома механической желтухи позволила во всех наблюдениях установить ее причину и выполнить вмешательства, направленные на ее устранение. В 2 наблюдениях на 2-е сутки после ЛХЭ диагностировано полное пересечение ОЖП, больным в экстренном порядке были выполнены реконструктивные операции. У 2 больных выявлены изменения устья БСДК, которые расценены как признаки самостоятельной миграции конкремента в двенадцатиперстную кишку, других конкрементов в просвете ОЖП не было.
Всем больным с длительным желчеистечением и синдромом механической желтухи, развившимся в ранние сроки после выполнения различных вариантов холецистэктомии, проводились эндоскопические транспапиллярные вмешательства, направленные на прекращение желчеистечения и восстановление оттока желчи в двенадцатиперстную кишку.
Патогенетически обоснованным методом лечения раннего послеоперационного желчеистечения является декомпрессия билиарных протоков. Это обусловлено тем, что пропускной способности терминального отдела ОЖП даже при ненарушенной функции сфинктерного аппарата БСДК бывает недостаточно для создания необходимого градиента давления между желчными протоками и двенадцатиперстной кишкой. Наличие стенотических изменений БСДК или холедохолитиаза в еще большей степени затрудняет отток желчи, отмечается быстрое нарастание внутрипротокового давления, что при определенных ситуациях приводит к негерметичности культи пузырного протока и поступлению желчи в брюшную полость или развитию синдрома механической желтухи.
Для декомпрессии билиарных протоков и создания тем самым оптимальных условий для оттока желчи в двенадцатиперстную кишку, а не через поврежденный желчный проток или несостоятельную культю пузырного протока в брюшную полость в большинстве наблюдений было достаточно выполнить эндоскопическую папиллосфинктеротомию (ЭПСТ). Однако у ряда больных, несмотря на ее проведение, желчеистечение продолжалось, что было обусловлено не только большим отверстием, через которое сбрасывалась желчь, но и невозможностью выполнения адекватного папиллотомического разреза. В подобных ситуациях мы считали целесообразным осуществлять билиодуоденальное стентирование.
Диаметр стента обычно составлял 9-11 Fr с лепестковыми фиксаторами. Длительность нахождения стента в желчном протоке при желчеистечении зависит от размера дефекта, через который осуществляется сброс желчи за пределы протоковой системы, и в случае несостоятельности культи в среднем составляет 5-7 дней. Стентирование при желчеистечении из хода Лушки или при краевом повреждении магистрального желчного протока может быть более длительным (7-14 дней). С целью декомпрессии желчных протоков возможно использование назобилиарного дренирования, однако по сравнению с билиодуоденальным стентированием данный метод проигрывает из-за ненадежной фиксации дренажа в протоке.
Из 122 пациентов с желчеистечением и синдромом механической желтухи 115 выполнены эндоскопические вмешательства (табл. 6).
Диагностическая ЭРХПГ осуществлена 7 больным, причем в 1 наблюдении при наличии показаний к выполнению ЭПСТ произвести данное вмешательство не удалось по техническим причинам (у больного после резекции желудка). ЭПСТ «в чистом виде» выполнена 34 больным, в том числе 23 с синдромом механической желтухи по поводу стеноза БСДК и терминального отдела ОЖП, 11 с желчеистечением и при отсутствии патологических изменений внепеченочных желчных протоков с целью декомпрессии билиарной системы. В 98 (85,2%) наблюдениях эндоскопическое вмешательство осуществлено за один этап, в 14 (12,2%) — за два и в 3 (2,6%) — за три этапа. В 4 из 5 наблюдений билиодуоденальное стентирование произведено по поводу длительного желчеистечения в ранние сроки после холецистэктомии.
После ЭРХПГ и эндоскопических вмешательств осложнения возникли у 4 (3,3%) больных. В одном наблюдении отмечено кровотечение из зоны разреза, которое остановлено после проведения местного эндоскопического гемостаза. У 3 (2,5%) пациентов развились явления острого отечного панкреатита, купированные консервативными мероприятиями в течение 2-4 сут.
Таким образом, анализ показал, что основными причинами развития билиарных осложнений раннего послеоперационного периода после различных вариантов холецистэктомии являлись недиагностированные до операции патологические изменения внепеченочных желчных протоков или неправильная интерпретация лабораторных и инструментальных данных. Значительно реже их причинами послужили интраоперационные ситуации, приведшие к ятрогенным повреждениям желчных протоков и ненадежному клипированию пузырного протока. Основным методом диагностики этих осложнений являлась ЭРПХГ, на основании данных которой определялась тактика лечения и выполнялись эндобилиарные вмешательства.
Памятка перед операцией
Памятка перед операцией для пациентов
— нажмите на картинку, чтобы скачать.
Перед операцией
догоспитализации
До госпитализации в стационар вам будет нужно:
- прийти на прием к хирургу получить памятку и инструкции
- перед госпитализацией пройти все необходимые обследования
- принести компрессионные чулки 1 класса компрессии, при необходимости (решает врач) — 2 класса
накануне госпитализации
- убедиться в наличии всех оригиналов обследований, необходимых для госпитализации
- уточнить у лечащего врача точное время прибытия в приемное отделение
в день госпитализации (накануне операции)
- утром перед отъездом в больницу принять душ (можно с антибактериальными средствами)
- пройти процедуру госпитализации, осмотр хирурга и анестезиолога в стационаре
- вечером перед операцией — легкий ужин до 20:00, затем разрешается принимать только жидкости
- перед сном — душ
В день операции
- сразу после пробуждения, не вставая с кровати, надеть компрессионные чулки
- утром до операции нельзя ни есть, ни пить. Исключение — глоток воды для того, чтобы запить лекарство
- мед. персонал поможет с бритьем области операции и проводит в операционную
- в операционной анестезиолог еще раз объяснит процедуру наркоза и действия после операции
- в процессе подготовки к операции вам будет установлен венозный катетер и, при необходимости, система для эпидурального обезболивания
- вы придете в себя в операционной или в отделении интенсивной хирургии
- при наличии эпидурального катетера он будет удален в отделении интенсивной хирургии
- после этого вас переведут в палату
Хронический холецистит: симптомы и лечение
Хронический холецистит – это постоянное воспаление в желчном пузыре, протекающее с периодами обострения и ремиссии (мнимого выздоровления). Иногда активность воспалительного процесса резко снижается и больного ничего не беспокоит. Но при воздействии провоцирующих факторов признаки хронического холецистита появляются вновь, принося пациенту немалые страдания. Заболевание может начаться еще в возрасте до 30 лет. Обостряется хронический холецистит при погрешностях в диете (употребление жирной, пряной пищи, прием алкогольных напитков). В большинстве случаев хронический холецистит сопровождается наличием ЖКБ (желчно-каменной болезни).
Симптомы болезни
- Боль. При хроническом холецистите симптомы проявляются прежде всего болью. Она описывается пациентами, как ноющая, распирающая. Место появления боли может создавать некоторые трудности при проведении диагностики. Это могут быть и надключичные ямки, и подлопаточная область, и область за грудиной. Последняя локализация заставляет может имитировать стенокардию при ИБС (ишемической болезни сердца), сопровождаться аритмиями и приступами сердцебиения. Такой симптомокомплекс называется холецистокардиальным синдромом, и возникает он, в том числе, от токсического воздействия на сердечную мышцу. Интенсивность боли может меняться при вовлечении в воспалительный процесс солнечного сплетения (солярный синдром). Появляются жгучие, труднопереносимые боли в области пупка, отдающие в спину.
- Тошнота при хроническом холецистите – частый признак, как и рвота. Они встречаются у половины больных при сопутствующих гастродуодените и панкреатите. Обычно в рвотных массах есть примесь желчи.
- Горечь во рту, отрыжка горьким — самая распространенная жалоба.
- Кожный зуд. Появляется при нарушениях желчевыведения, от раздражения кожи желчными кислотами.
- При обострениях могут отмечаться повышение температуры, озноб, желтуха, активизация аллергических заболеваний.
Как лечить холецистит хронический?
При хроническом холецистите лечение всегда начинается с коррекции питания. Диета та же, что и при острой форме болезни. Постельный режим назначается в первые дни обострения, после чего ограничения постепенно снимаются. Обязателен прием антибактериальных препаратов, противовоспалительная терапия. По рекомендациям врача, в ряде случаев понадобиться также принимать спазмолитики, холинолитики, средства, способствующие нормализации оттока желчи и болеутоляющие лекарства.