Аномалии билиарного тракта у детей
Аномалии развития билиарного тракта, под которыми согласно современным представлениям подразумевают желчный пузырь, желчные протоки, сфинктеры, являются одними из наиболее распространенных аномалий органов пищеварения. Интерес к ним в последнее время возрос благодаря внедрению в клиническую практику современных методов медицинской интраскопии — ультразвукового исследования (УЗИ), компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ), динамической гепатобилисцинтиграфии (ГБСГ), эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). Однозначного отношения к аномалиям развития (АР) нет.
С клинических позиций морфологические изменения билиарного тракта (БТ) целесообразно подразделять на: 1) вариант развития, при котором сохраняются все функциональные возможности органа; 2) аномалию развития, когда имеющиеся индивидуальные особенности в строении органа практически не влияют на его функцию или же проявляются в виде легко компенсируемых расстройств, но в то же время при определенных условиях могут быть основой для развития вторичного патологического процесса; 3) порок (уродство) — грубые изменения в строении органа, исключающие его нормальное функционирование.
Если варианты развития и пороки (уродства) являются диаметрально противоположными состояниями, то аномалии развития нередко интерпретируются по-разному. Предлагается выделять малые аномалии развития (МАР), например незначительные деформации желчного пузыря, которые встречаются у каждого 4-5-го здорового ребенка и не имеют никаких клинических проявлений. С другой стороны, такие аномалии желчных протоков, как киста общего желчного протока, относятся к большим аномалиям развития (БАР), поскольку, своевременно не распознаваясь, протекают под «масками» панкреатита, гепатита, холецистита и др.
В педиатрической практике выделяют следующие АР: 1) желчного пузыря; 2) желчных протоков — внутри- и внепеченочных; 3) сочетанные.
Аномалии развития желчного пузыря
Аномалии развития желчного пузыря (ЖП) представляют собой: 1) аномалии количества (агенезия, удвоение), 2) аномалии положения, 3) деформации. У здоровых детей различные аномалии желчного пузыря определяются с частотой 17-20%. При заболеваниях желчевыводящих путей они выявляются у каждого второго ребенка. В частности, среди детей с холелитиазом, по нашим данным, аномалии ЖП имеются у каждого третьего, а сочетанные аномалии ЖП и протоков в половине случаев. Частота обнаружения аномалий развития билиарного тракта зависит прежде всего от разрешающей способности того или иного метода исследования, что определяется такими показателями как чувствительность и специфичность.
Чем выше специфичность, тем более надежно с помощью конкретного метода можно подтвердить наличие заболевания. Так, чувствительность УЗИ в выявлении аномалий развития желчного пузыря составляет 88%, а специфичность — 98%. В то же время в диагностике аномалий протоковой системы данные показатели равны 0%. Разрешающая способность компьютерной томографии в диагностике аномалий желчных протоков по сравнению с УЗИ значительно выше: чувствительность составляет 44%, а специфичность — 72%. Для ЭРХПГ эти показатели приближаются к 100%. Исходя из этого, УЗИ можно отнести к скрининг-методам диагностики аномалий желчного пузыря. Для уточнения анатомо-топографических взаимоотношений билиарного тракта и аномалий протоков необходимо использовать рентгенологические методы.
Агенезия желчного пузыря является довольно редкой аномалией, встречается с частотой 1 на 1600 аутопсий. Так же редка и гипоплазия (недоразвитие) желчного пузыря. Следует дифференцировать врожденную гипоплазию от гипоплазии, обусловленной склерозированием — «сморщенный» ЖП желчного пузыря. Окончательная верификация диагноза возможна только на основании морфологического исследования удаленного желчного пузыря. Агенезия, равно как и гипоплазия желчного пузыря, практически не имеют клинических проявлений в детском возрасте. При отсутствии желчного пузыря функцию резервуара желчи берет на себя общий желчный проток. В случае сохраненной работы сфинктера Одди заболевание длительно протекает бессимптомно.
Удвоение желчного пузыря встречается с частотой 1:3000-4000. Может быть полное (истинное) удвоение, когда имеются два полноценно сформированных пузыря с раздельными пузырными протоками. Иногда добавочный пузырь является рудиментарным, гипопластичным. В таком пузыре создаются условия для застоя желчи, что может вести к развитию воспаления и образованию конкрементов. К разновидностям удвоения относится разделенный продольной перегородкой на две камеры желчный пузырь, объединенный единым пузырным протоком. Удвоения ЖП сопровождаются различными вариантами развития пузырного протока. Удвоенные протоки могут раздельно или, предварительно сливаясь, одновременно впадать в общий желчный или печеночный протоки. Также добавочный пузырь может сообщаться отдельным протоком с печенью.
Аномалии положения желчного пузыря также вариабельны. Чаще других встречаются внутрипеченочное положение, когда ЖП находится в серповидной связке печени; выделяют также подвижный («блуждающий») желчный пузырь. Если у взрослых внутрипеченочное расположение ЖП встречается крайне редко, то у детей, чем младше ребенок, тем большая часть пузыря углублена в толщу паренхимы печени. Внутрипеченочное положение ЖП также длительно может протекать без каких-либо клинических проявлений. Но при возникновении воспалительного процесса во внутрипеченочно расположенном ЖП может отмечаться распространение патологического процесса на прилегающую ткань паренхимы печени, что ведет к появлению «печеночной» симптоматики: болезненности в области печени, гепатомегалии, повышению в крови уровня трансаминаз, щелочной фосфатазы и т.д. Клиническая картина напоминает гепатит, что затрудняет диагностику этой аномалии развития. Существуют также и определенные методические трудности при проведении хирургических операций на внутрипеченочно расположенном желчном пузыре.
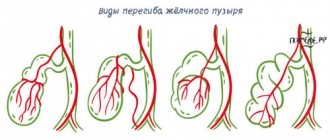
Подвижный «блуждающий» желчный пузырь имеет практически собственную брыжейку и его расположение может быть самым разнообразным. Эта аномалия может осложниться заворотом желчного пузыря, который трудно диагностировать. Нарушение крово- и лимфообращения ведет к развитию воспалительного процесса с формированием таких тяжелых осложнений, как флегмонозно-гангренозный холецистит вплоть до перфорации стенки желчного пузыря. Дети, как правило, поступают с клинической картиной «острого живота». Наиболее часто в детском возрасте встречаются различные деформации желчного пузыря (от 59% до 74%). Чаще всего это перегибы. Возникновение их связывают с диспропорцией роста желчного пузыря и его ложа. В этом случае перегибы, как правило, локализуются в области дна и тела пузыря. С возрастом, особенно в периоды физиологического вытяжения, такие деформации могут нивелироваться. По нашим данным, перегибы ЖП имеют место в 41% случаев. В то же время к перегибу желчного пузыря могут привести внутрипузырные соединительно-тканные перетяжки. Чаще они бывают единичными, но возможны и множественные, когда полость желчного пузыря делится на несколько сообщающихся между собой камер. Наличие перетяжек в области шейки желчного пузыря является препятствием для оттока желчи и со временем может обусловливать развитие воспалительных изменений в этой области.
Дивертикулы желчного пузыря являются достаточно редкой аномалией развития и их диагностика на сегодняшний день возможна лишь при выполнении ЭРХПГ, когда полость дивертикула заполняется контрастным веществом. При ультразвуковом исследовании его трудно дифференцировать от перегиба в области дна, а при наложении тени дивертикула на изображение ЖП это ошибочно интерпретируется как конкремент. Клиническая картина дивертикула не имеет четкой симптоматики, в то же время он может быть основой для застоя желчи и формирования хронического воспалительного процесса.
Возросшая хирургическая активность на билиарном тракте, в первую очередь по поводу желчнокаменной болезни (ЖКБ), требует знания клинических особенностей течения аномалий развития. По нашим данным, у большинства детей с АР, такими как дивертикул, деформации ЖП и др., отмечаются неопределенного характера боли в животе, неустойчивый стул со склонностью к запорам, диспепсические симптомы. Однако необходимо подчеркнуть, что у этих детей часто имеются сопутствующие гастроэнтерологические заболевания — гастродуоденит, эзофагит, колит и т.п., соответственно для диагностирования аномалий развития билиарного тракта требуется углубленное обследование.
Аномалии развития желчных протоков
Аномалии развития желчных протоков отличаются большим разнообразием. Диагностика их стала возможной в последнее время благодаря использованию в клинической практике КТ, МРТ, ЭРХПГ и других методов исследования. АР желчных протоков в 30-40% случаев сочетаются с аномалиями развития желчного пузыря, но также могут быть проявлениями других заболеваний, в частности поликистозной болезни.
Аномалии пузырного протока (ПП) являются одними из наиболее часто наблюдаемых в детском возрасте. Варианты аномалий ПП весьма многообразны. Это, прежде всего, изменения уровня впадения ПП, когда проток проходит параллельно общему желчному протоку и впадает в него ближе к двенадцатиперстной кишке. Крайним проявлением АР является непосредственное открытие ПП в двенадцатиперстную кишку. Нередко определяется изменение хода или извитость ПП. Пузырный проток может перекрещиваться с общим желчным протоком спереди, сзади, впадать в него справа, слева, в переднюю или заднюю стенки. Эти отклонения ПП клинически себя не проявляют, но могут быть причиной нарушения пассажа желчи. Более выраженной АР является отсутствие ПП, при этом желчный пузырь непосредственно переходит в общий желчный проток. Возможно наличие двойного пузырного протока. Особое значение придается гипоплазии и фиброзу пузырного протока, наличие которых играет немаловажную роль в нарушении опорожнения желчного пузыря, а также в патогенезе его обменно-воспалительных заболеваний (холецистит, ЖКБ, холестероз).
Аномалии печеночных протоков характеризуются впадением правого или обоих печеночных протоков в шеечный отдел желчного пузыря, вследствие чего печеночная желчь поступает в двенадцатиперстную кишку через пузырный проток. Эти особенности необходимо иметь в виду при оценке результатов фракционного дуоденального зондирования. Нередкими аномалиями являются добавочные желчные протоки, которые дренируют отдельные сегменты печени. Распознавание их, возможное при проведении ЭРХПГ, важно для предотвращения ошибок в процессе хирургических вмешательств, в частности лапароскопической холецистэктомии.
Кисты желчных протоков могут быть в любом отделе желчевыводящей системы и по локализации подразделяются на внутри- и внепеченочные. Среди внепеченочных кистозных образований различают кисту общего желчного протока, холедохоцеле, врожденный дивертикул.
Киста общего желчного протока (ОЖП) — наиболее частая аномалия внепеченочных желчных путей. Преобладает мешковидная форма, веретенообразное расширение встречается у детей старшего возраста. Среди больных преобладают девочки (80%). В основе АР лежит врожденное недоразвитие мышечных волокон стенки желчного протока. Не исключается инфекционный процесс в желчных путях в антенатальном и постнатальном периодах. Чаще всего наблюдается кистозное расширение ОЖП, но может быть расширен и общий печеночный проток. Киста развивается вследствие постоянного внутрипротокового давления за счет препятствия в дистальном отделе общего желчного протока. Величина кисты варьирует в зависимости от количества желчи — от 10-15 см до 30 см и более. Помимо сгущенной замазкообразной желчи в кисте могут быть конкременты. В выраженных случаях клиническая картина врожденного расширения ОЖП характеризуется классической триадой: абдоминальные боли, интермиттирующая желтуха, наличие опухолевидного образования в правой верхней половине живота. Опухолевидное образование пальпируется у большинства (2/3) детей и является кардинальным признаком триады симптомов. Оно имеет четкие границы; уплотненное, гладкое, безболезненное, смещаемое в стороны от печени. Боль локализуется в правом подреберье, эпигастральной области или вокруг пупка, что свойственно детям дошкольного возраста. Она тупая, но может быть приступообразной по типу печеночной колики; не связана с приемом пищи. Желтуха носит перемежающийся характер, сопровождается кожным зудом. В моче определяется билирубин. В крови повышены уровни билирубина за счет конъюгированной фракции, щелочной фосфатазы, лейцинаминопептидазы, ?- глютамилтранспептидазы.
Выраженность каждого из симптомов, их последовательность и сочетания могут быть самыми различными, что затрудняет диагностику кисты ОЖП. Триада симптомов выявляется лишь у 20-60% больных, хотя отдельные признаки болезни встречаются постоянно. Чаще всего расстройства, связанные с кистой ОЖП, возникают внезапно. У отдельных больных течение заболевания хроническое с периодами обострений и ремиссий. Осложнения разнообразны: панкреатит, холецистит, развитие цирроза печени. При наличии холелитиаза может развиться механическая желтуха. Диагностика, помимо клинических признаков, базируется на результатах УЗИ, ГБСГ, КТ, ЭРХПГ. Дифференцируют кисту ОЖП от заболеваний, сопровождающихся болями в животе и желтухой: вирусный гепатит, ЖКБ, холецистит, атрезия желчных путей. При выявлении опухолевидного образования в животе необходимо исключать эхинококкоз печени, правосторонний гидронефроз, опухоли, кисты брыжейки, увеличение лимфатических узлов при лимфогранулематозе и др. Лечение хирургическое, а прогноз при правильной диагностике и своевременной операции благоприятный.
Врожденный дивертикул, относящийся к редким АР, обычно соединяется ножкой с ОЖП, печеночными протоками или желчным пузырем. Клиническая картина характеризуется болями в животе и периодически появляющейся желтухой. Показаны проведение ЭРХПГ, лапароскопии. Поскольку при осмотре внешне дивертикул напоминает дополнительный желчный пузырь, необходимо гистологическое исследование. Внутренняя поверхность дивертикула выстлана эпителием желчных ходов. Лечение хирургическое, прогноз благоприятный.
Холедохоцеле представляет собой кистозное расширение только внутридуоденальной части общего желчного прока. Выше кисты возможно умеренное расширение желчных протоков. Проток поджелудочной железы впадает в кисту, которая открывается в двенадцатиперстную кишку. Таким образом, при повышении внутридуоденального давления и одновременном наличии дуоденобилиарного рефлюкса содержимое двенадцатиперстной кишки может поступать в панкреатический проток с последующим развитием панкреатита. В то же время секреты поджелудочной железы, поступая в проксимальные отделы билиарного тракта, способствуют развитию ферментативного холецистита. Высок риск формирования в ЖП конкрементов. Клинические проявления такие же, как у больных с кистой ОЖП, хотя выражены в меньшей степени. Лечение хирургическое. Иногда могут быть кистозные поражения одновременно вне- и внутрипеченочных желчных протоков, что обусловливает проведение дифференциальной диагностики.
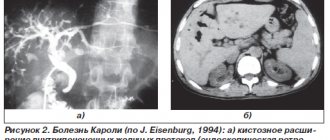
Кистозное расширение внутрипеченочных желчных протоков (болезнь Кароли) характеризуется наличием множественных кист, являющихся продолжением первичных ветвей внутрипеченочных билиарных протоков. Заболевание относится к наследственным АР и может наблюдаться у членов семьи или родственников. Кисты, по форме напоминающие вишни, выстланы кубовидным эпителием. Манифестация АР возможна у детей в любом в возрасте. Появляются приступообразные боли в правом подреберье, кожный зуд, подъем температуры тела, желтушность кожных покровов. В крови определяются повышенные уровни билирубина, трансаминаз, щелочной фосфатазы. Печень увеличена, но портальная гипертензия отсутствует. Кистозное расширение предполагают при обнаружении в результате УЗИ множественных очаговых гипо-или анэхогенных образований в паренхиме печени. Окончательный диагноз базируется на данных ЭРХПГ, результатах пункционной биопсии печени. Болезнь Кароли часто сочетается с кистофиброзом печени, аномалиями внепеченочных желчных протоков; в этих случаях развивается портальная гипертензия. Лечение симптоматическое, перспективна трансплантация печени.
Атрезия вне- и внутрипеченочных желчных протоков, формально относящаяся к АР билиарного тракта, по существу является пороком, без корригирования которого дети быстро погибают. Встречается в среднем 1 раз на 20-30 тыс. родов и нередко (30%) сочетаются с другими аномалиями развития. Возможность атрезии всегда необходимо учитывать в случае нарастания у ребенка желтушности кожных покровов, иктеричности склер, развития в дальнейшем гепатоспленомегалии, признаков портальной гипертензии, печеночно-клеточной недостаточности. Атрезию дифференцируют от физиологической желтухи новорожденных, синдрома сгущения желчи, фетального гепатита, сепсиса, цитомегалии, токсоплазмоза, кисты ОЖП, синдром Ротора и Криглер — Найяра, гемолитических анемий и др. При атрезии внепеченочных желчных ходов показано хирургическое лечение с проведением реконструктивных вмешательств. Единственным способом спасти ребенка при атрезии внутрипеченочных желчных ходов в настоящее время является ортотопическая трансплантация печени.
Установление в детском возрасте различных по характеру и степени выраженности АР билиарного тракта ставят перед педиатром ряд вопросов по наблюдению и дальнейшему ведению больных. Особенно это относится к детям, страдающим такими обменно-воспалительными заболеваниями, как желчнокаменная болезнь, холецистит. Собственный многолетний опыт свидетельствует о более выраженных проявлениях ЖКБ, сочетающихся с АР желчного пузыря или желчных протоков. Само заболевание, как правило, проявляется в более ранние сроки (даже у детей первых трех лет жизни), имеет прогредиентное течение и не поддается консервативной терапии, включая применение урсофалька. В случае наличия у детей БАР и особенно выраженных (грубых) изменений билиарного тракта лечебная тактика должна осуществляться в сотрудничестве с детскими хирургами. Например, диагностика кисты общего желчного протока с помощью как УЗИ, так и других инструментальных методов исследования, всегда расценивается как высокий риск развития заболеваний гепатобилиарной системы и поджелудочной железы.
Особенностью абсолютного большинства АР билиарного тракта в детском возрасте является отсутствие патогномоничных клинических признаков. Наличие периодических болей в животе либо умеренных диспепсических расстройств обычно связывают с функциональными расстройствами органов пищеварения, тем более, что у большинства детей с АР отмечаются нейровегетативные изменения и психоэмоциональные нарушения. Важно учитывать, что патогенетическое значение АР билиарного тракта у детей возрастает при наличии наследственной отягощенности, нарушения обмена веществ, прежде всего липидов, аллергических и гастроэнтерологических заболеваний, побочного действия лекарственных средств, преимущественно в отношении печени и желчевыводящих путей. Использование в клинической практике современных методов исследования, с одной стороны, значительно расширяет диагностические возможности, с другой — ставит задачи по правильной трактовке различных морфофункциональных изменений билиарного тракта, включая его аномалии развития.
Анатолий ЗАПРУДНОВ,
заведующий кафедрой педиатрии с детскими инфекциями факультета усовершенствования врачей.
Людмила БОГОМАЗ,
ассистент кафедры.
Любовь ХАРИТОНОВА,
профессор кафедры.
Российский государственний медицинский университет.
Симптомы главных болезней
Клиническая картина и признаки болезней немного различаются. Если это схваткообразные приступы болезней органа, то появляется боль в правом боку с отдачей в спину правее, потом переходит в плечо и под лопатку. Диспепсические расстройства заключаются в рвоте, тошноте. Мышцы живота очень твердые, напряжены. Но существуют схожие симптомы заболевания желчного пузыря:
- пожелтение слизистых оболочек глаз и кожи,
- острая или нарастающая боль с правой стороны; при вздохе боль схваткообразная,
- температура тела +38 градусов,
- вздутие брюшины,
- понос,
- боль при желании сходить «по большому»,
- судороги, озноб.
Диагностика
Первым делом при первоначальной диагностике болезней желчного пузыря и желчевыводящих путей гастроэнтеролог собирает анамнез, прощупывает область живота, назначает анализы крови, мочи, кала, УЗИ. При необходимости используют лапароскопический способ диагностики: если вдруг есть подозрение на холецистит или раковые образования.