Желчный пузырь относят к вспомогательным органам пищеварения. В его основную задачу входит накопление желчи, которую продуцирует печень. Желчь нужна нашему организму для усвоения животных жиров. Поэтому нарушения работы пузыря сопровождаются расстройствами пищеварения и болями в правом подреберье. В таком случае пациенту проводят УЗИ всех органов брюшной полости, в рамках которого исследуют желчный пузырь.
- Что это такое?
- Кому назначают УЗИ желчного пузыря?
- Как нужно готовиться к УЗИ?
- Как проходит процедура?
- Какие нормальные показатели для желчного пузыря?
- Какие патологии желчного пузыря можно выявить на УЗИ?
Показания
Сделать УЗИ желчного пузыря и желчевыводящих протоков можно как по направлению лечащего врача, так и по личной инициативе. Навести на мысль о целесообразности проверки данного органа могут следующие симптомы:
- регулярное чувство тошноты;
- неприятный привкус во рту после приема пищи;
- болевые ощущения в области живота;
- болевые ощущения в правом подреберье;
- регулярная тяжесть в животе после приема пищи;
- резкая потеря аппетита;
- желтуха;
- ахоличный стул;
- желчные колики;
- пальпируемое образование;
- изжога.
Пройти диагностику следует, если вы стали набирать лишний вес, случилось сильное отравление или травма внутренних органов. Если вы по личной инициативе решили обследовать свой желчный пузырь, начинать свой диагностический путь лучше всего с комплексного УЗИ брюшной полости, куда входит протокол сканирования данного органа.
Показания к проведению диагностики
Ультразвуковой метод диагностики желчного пузыря врач-гастроэнтеролог может назначить в следующих ситуациях:
- многократные болезненные ощущения с правой стороны подреберья, которые можно снять только с помощью болеутоляющих средств;
- дискомфорт и чувство тяжести в области печени;
- привкус горечи во рту;
- желтый цвет кожи и наружных слизистых покровов;
- нерегулярный режим питания;
- злоупотребление жирной, копчёной, острой, жареной пищей;
- слишком частое применение низкокалорийных диет;
- слишком продолжительный прием лекарственных препаратов;
- ненормальные показатели в лабораторном анализе крови (АСТ, АЛТ, билирубин и прочие);
- дискинезия желчевыводящих путей;
- ожирение;
- желчнокаменная болезнь;
- травмы брюшной полости;
- при назначении и выборе женских гормональных контрацептивов;
- п роцесс наблюдения состояния желчевыводящих путей при наличии опухолей;
- мониторинг эффективного действия терапии.
Что покажет УЗИ желчного пузыря?
Данные ультразвукового обследования позволят обнаружить признаки следующих заболеваний:
- хронический и острый панкреатит;
- холецистит;
- дискинезия желчевыводящих путей;
- желчнокаменная болезнь;
- синдром “фарфорового желчного пузыря”;
- холангиокарцинома и симптом Курвуазье;
- карцинома желчного пузыря;
- полипы желчного пузыря;
- кисты желчного пузыря и общего желчного протока;
- кальцификация стенок желчного пузыря.
К сожалению, ультразвуковые снимки недостаточно точны, чтобы окончательно судить о злокачественном или доброкачественном потенциале объемного новообразования, поэтому, если УЗИ дало тревожные результаты, пациента отправят на дообследование на МРТ или КТ-холангиографию. При обнаружении полипов желчного пузыря на УЗИ обычно назначается повторное исследование через 2-3 недели. Если есть признаки быстрого роста, то существует вероятность их перерастания в злокачественное образование. При ультразвуковом сканировании желчного пузыря у детей диагностируются аномалии развития, нетипичное расположение, двойной желчный пузырь или вовсе его отсутствие. Любые отклонения от нормы потребуют проведения повторной процедуры сканирования через 15-20 дней для отслеживания динамики процесса или более высокотехнологичного исследования — КТ или МРТ брюшной полости для окончательной диагностики.
| Услуга УЗИ | Цена по Прайсу, руб | Цена по Акции, руб |
| УЗИ органов брюшной полости и забрюшинного пространства (печень, желчный пузырь, поджелудочная железа, селезенка) | 1500 руб. | |
| УЗИ одного органа (печень, желчный пузырь, селезенка, поджелудочная железа, мочевой пузырь, надпочечники) | 800 руб. | |
| УЗИ органов брюшной полости и почек | 1700 руб. | |
| УЗИ органов брюшной полости + УЗИ почек + УЗИ мочевого пузыря | 2000 руб. | |
| УЗИ почек | 800 руб. | |
| Комплексное обследование почек с 20% скидкой (УЗИ почек + анализы) | 3530 руб. | 2999 руб. |
| Комплексное УЗИ с 20% скидкой (УЗИ органов брюшной полости + УЗИ почек + УЗИ щитовидной железы) | 3200 руб. | 2599 руб. |
| Комплексное УЗИ для женщин с 20% скидкой (УЗИ органов брюшной полости + УЗИ почки + УЗИ щитовидной железы + УЗИ малого таза абдоминальным датчиком + УЗИ молочных желез) | 5800 руб. | 4599 руб. |
| Комплексное УЗИ для мужчин с 20% скидкой (УЗИ органов брюшной полости + УЗИ почек + УЗИ щитовидной железы + УЗИ предстательной железы абдоминальным датчиком) | 4700 руб. | 3699 руб. |
Пропедевтика лучевых методов обследования желчного пузыря
Ведущим методом диагностики патологических изменений желчного пузыря (ЖП) является ультразвуковое исследование (УЗИ).
Ультразвуковое исследование
Несомненными его преимуществами являются неинвазивность, возможность быстрого и портативного проведения исследования; отсутствие действия ионизирующей радиации и необходимости внутривенного введения контрастных веществ; независимость от физиологического состояния желудочно-кишечного тракта и гепатобилиарной системы [1–3].
Особенности синтопии желчного пузыря — прилежание его задней стенки в области тела и дна к правым отделам толстого кишечника и луковице двенадцатиперстной кишки диктуют необходимость подготовки пациентов к ультразвуковому обследованию с целью уменьшения пневматизации соответствующих отделов пищеварительного тракта. Для этого необходимо, как минимум, 6-часовое голодание накануне проведения диагностической манипуляции, а оптимальным считается проведение исследования натощак после ночного сна. Такие условия требуются еще и для наиболее детальной визуализации строения стенки желчного пузыря и его содержимого, поскольку он представляет собой полый орган, заполненный желчью и способный сокращаться в ответ на гуморальную стимуляцию при приеме пищи, что приводит к уменьшению его размеров, резкому утолщению стенок и невозможности детализировать внутрипросветные изменения [2, 3].
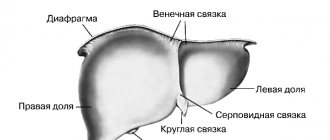
Анатомическое строение желчного пузыря несложно. В нем выделяют узкую шейку, соединяющуюся с пузырным протоком, тело пузыря, имеющее практически параллельные стенки, и куполообразное дно. В месте соединения шейки и пузырного протока стенка часто образует карман (или дивертикул) Гартмана, в котором могут скапливаться конкременты, блокирующие выход пузырной желчи [3–5] (рис. 1).
Для проведения ультразвукового исследования желчного пузыря датчик сканера (как правило, частотой 3,5 МГц) располагают в правом подреберье обследуемого — месте анатомической проекции. Улучшить визуализацию органа можно, уложив пациента на левый бок, что позволяет несколько оттеснить петли кишечника влево, этой же цели служит проведение исследование во время задержки дыхания при глубоком вдохе. Визуализация желчного пузыря через межреберья наиболее постоянна, но наименее информативна и используется в основном в ургентных ситуациях у неподготовленных пациентов. Для лучшей оценки характера внутрипузырных изменений (наличие мелких конкрементов, выявление их подвижности) возможно проведение обследования в вертикальном их положении или с наклоном туловища вперед [2–5].
В диагностике желчнокаменной болезни (ЖКБ) ультразвуковое сканирование по праву занимает ведущие позиции. Чувствительность ультразвукового исследования при выявлении желчных конкрементов превышает 95%, которые выглядят как гиперэхогенные структуры с акустической тенью [1, 5] (рис. 2).
В подавляющем большинстве случаев конкременты подвижны, но могут быть фиксированы к стенке или неподвижно располагаться в шейке пузыря. Другими инородными телами, имитирующими холелитиаз, могут быть сгустки крови или гноя, паразиты. Полипы желчного пузыря неподвижны или ограниченно подвижны в случае наличия у них ножки, всегда связаны со стенкой и, как правило, не дают акустической тени, обычно размер их не превышает 5 мм. Как правило, на фоне длительного отсутствия сокращений пузыря возможна визуализация расслоения желчи на два компонента с четкой границей раздела, один из которых анэхогенный и занимает верхние, по отношению к горизонтальной плоскости, отделы пузыря, другой — более плотный, располагающийся снизу. Это явление, называемое застоем желчи, или сладжем (англ. «sludge» — грязь, тина, ледяная каша, ил, взвесь), возникает вследствие присутствия в ней кристаллов холестерина и билирубината кальция и их способности обратимо формировать крупные агрегаты (рис. 3).
Наиболее частое осложнение желчнокаменной болезни — острый холецистит, причиной которого практически всегда является нарушение оттока желчи из желчного пузыря. Основными ультразвуковыми признаками этой патологии служат:
- наличие конкрементов в просвете пузыря (наиболее характерно обнаружение «вколоченного» конкремента в шейке) — рис. 4;
- утолщение стенки более 3 мм с появлением неоднородности ее структуры, расслоения (рис. 4);
- увеличение поперечного размера пузыря более 4 см; выявление наибольшей болезненности в месте ультразвуковой проекции желчного пузыря (ультразвуковой симптом Мерфи), которая может не определяться при гангренозном холецистите [3, 5] (рис. 4).
Сочетание указанных симптомов с обнаружением скопления жидкости около пузыря, особенно в сочетании с выявлением дефекта стенки, говорит о ее перфорации и, возможно, о формировании перипузырного абсцесса (рис. 5). Обнаружение ультразвуковых признаков скопления газа в просвете пузыря на фоне других признаков острого его воспаления указывает на такую тяжелейшую патологию, как эмфизематозный холецистит, вызываемый газообразующей анаэробной флорой [3, 5] (рис. 6).
Другое осложнение желчнокаменной болезни, проявляющееся нарушением пассажа желчи, — холедохолитиаз. Нарушение оттока желчи по общему желчному протоку вызывает его расширение более 7 мм, расширение внутрипеченочных желчных протоков (более 40% от диаметра прилежащей ветви воротной вены) (рис. 7). Бесспорным доказательством холедохолитиаза служит обнаружение конкрементов, которые чаще всего локализуются в дистальной части общего желчного протока, но могут быть визуализированы лишь в 70–80% случаев [1, 4, 5].
Расширение внутри- и внепеченочных желчных протоков отмечается и при таком осложнении желчнокаменной болезни, как синдром Мирицци (Mirizzi), который заключается в обструкции общего желчного протока в результате объемного эффекта воспалительной реакции тканей на камень, расположенный в шейке пузыря или пузырном протоке, при низком впадении его в холедох (рис. [5].
Нередко образованию конкрементов в желчном пузыре сопутствуют доброкачественные изменения его стенок, одной из основных которых выступает нарушение обмена холестерина. Эти изменения называются гиперпластической холецистопатией. Один из ее вариантов — холестериновая дистрофия проявляется такими ультразвуковыми признаками, как выявление в стенке пузыря гиперэхогенных отложений размером не более 1 мм, не дающими акустической тени, но сопровождающимися эффектом реверберации (пузырь отдаленно напоминает клубнику), которые являются липидными отложениями (рис. 9). Более выраженные изменения стенки, называемые аденомиоматозом, проявляются в ее утолщении, образовании интрамуральных дивертикулов (синусы Ашоффа–Рокитанского), содержащих гиперэхогенные холестериновые отложения с эффектом реверберации («хвост кометы») и микролиты, дающие акустическую тень (рис. 9). Гиперпластическая холецистопатия может поражать как весь пузырь, так и часть его стенки [2, 5].
Известно, что удаление ЖП по поводу ЖКБ не избавляет больных от метаболических нарушений, в том числе от гепатоцитарной дисхолии, сохраняющейся и после операции [6]. Выпадение физиологической роли ЖП, а именно концентрация желчи в печени в межпищеварительный период и выброс ее в двенадцатиперстную кишку во время еды, сопровождается нарушением пассажа желчи в кишечник и расстройством пищеварения [6, 7].
Изменение химического состава и объема желчи, хаотическое ее поступление в двенадцатиперстную кишку после холецистэктомии (ХЭ) нарушают переваривание и всасывание жира и других веществ липидной природы, уменьшают бактерицидность дуоденального содержимого, что приводит к микробному обсеменению и нарушению моторики двенадцатиперстной кишки, развитию синдрома избыточного бактериального роста в кишечнике (особенно в подвздошной кишке), расстройству печеночно-кишечной циркуляции и снижению синтеза желчных кислот в печени [6]. Как следствие — синдром нарушенного пищеварения, симптомы которого часто ошибочно трактуются как постхолецистэктомический синдром (ПХС), ассоциирующийся хирургами в первую очередь с нераспознанными до операции или не устраненными во время ХЭ механическими препятствиями желчеоттоку (оставленными или возникшими вновь камнями в холедохе, стенозом фатерова сосочка и т. д.) [6].
При подготовке к операции ХЭ большое внимание всегда уделяется диагностике механических препятствий желчеоттоку в двенадцатиперстную кишку. Совершенно иное дело обстоит с дооперационной верификацией внепеченочных билиарных дисфункций. Отсутствие косвенных признаков функциональных нарушений сфинктера Одди в виде расширения общего желчного протока при УЗИ, повышения печеночных ферментов, болевых приступов и т. д. совсем не исключает дисфункций фатерова сосочка, формирующихся задолго до поступления пациента. По нашим данным, у 45% пациентов с желчнокаменной болезнью при радионуклидной гепатобилисцинтиграфии (ГБСГ) устанавливаются функциональные нарушения транспорта радиофармпрепарата из общего желчного протока в двенадцатиперстную кишку, не требующие проведения ретроградной панкреатохолангиографии и эндоскопической коррекции.
Радионуклидные методы в ряде случаев являются просто безальтернативными из-за строгой специфичности включения радиофармпрепарата (РФП) в различные метаболические процессы (ГБСГ). Функциональное состояние гепатобилиарной системы при любой патологии гепатобилиарной системы, в том числе и при ЖКБ, изучается с помощью стандартной ГБСГ.
Гепатобилисцинтиграфия
ГБСГ позволяет объективно оценивать наиболее важные с позиций функционирования пищеварительно-транспортного конвейера процессы: желчесинтетическую и желчеэкскреторную функции печени, а также транспорт желчи в двенадцатиперстную кишку. Метод основан на регистрации пассажа короткоживущих радионуклидов Тс-99м+бромезида по билиарному тракту.
Исследование проводится натощак, в горизонтальном положении пациента после введения 3 мКм Тс-99м+бромезида внутривенно. Длительность процедуры составляет 60 минут. В качестве желчегонного завтрака пациенты принимают желтки куриных яиц или 200 мл 10% сливок через 30 минут от начала исследования.
Нормальными показателями ГБСГ считаются:
1) время полувыведения (Т1/2) радиофармпрепарата (РФП) из печени менее 35 минут; 2) время полувыведения (Т1/2) РФП из холедоха менее 50 минут; 3) время поступления РФП в двенадцатиперстную кишку менее 40 минут; 4) адекватным поступлением РФП в кишечник является преобладание активности РФП в двенадцатиперстной кишке по сравнению с таковой в холедохе к концу исследования.
Общепринятая стандартная методика радиоизотопного исследования с желчегонным завтраком не всегда позволяет конкретизировать характер функциональных изменений желчеоттока. Это объясняется тем, что пищевая нагрузка оказывает свое действие как посредством активации поступления в кровоток холецистокинина (ХК) при раздражении I-клеток слизистой оболочки двенадцатиперстной кишки и интрамурального нервного сплетения [8]. Активность пищеварительных ферментов и чувствительность сфинктерного аппарата желчевыводящих путей к интестинальным гормонам вариабельна и на практике трудноопределима [9]. Тонус интрамуральных нервных волокон зависит от физиологической активности органов верхних отделов пищеварительного тракта [10, 11].
В этой связи при радионуклидной диагностике внепеченочных билиарных дисфункций (ВБД) достаточно часто применяется внутривенное введение гормона холецистокинина, но релаксирующий эффект этого препарата зависит от состояния центральной нервной системы, гормонального фона пациента и нарушается при холестерозе ЖП, поскольку локализация рецепторов к холецистокинину совпадает с местами отложений эфиров холестерина в стенке пузыря и желчных протоках, что затрудняет точное определение дозы вводимого гормона [8, 10].
Для уточнения характера нарушений желчеоттока по общему желчному протоку в клинике факультетской хирургии им. С. И. Спасокукоцкого РНИМУ им. Н. И. Пирогова на базе Первой Градской больницы выполняются ГБСГ с аминокислотным холекинетическим тестом (ГБСГ-АХТ) и ГБСГ с Бускопан®-тестом (патент РФ № 2166333).
ГБСГ с аминокислотным холекинетическим тестом
Исследование проводится натощак. Через 30 минут после введения РФП и начала исследования в периферическую вену вводится раствор аминокислот Вамин-14 или Фреамин, не содержащие глюкозы и электролитов. Последнее условие мы считаем весьма важным, так как возникающая при инфузии глюкозы гипергликемия полностью или частично ингибирует секрецию холецистокинина [8]. Доза препарата выбиралось из расчета 1,5–2 мл/кг массы тела (80–130 мл). Продолжительность инфузии составляет 5–7 минут, поскольку введение раствора аминокислот более 10 минут (независимо от дозы) не приводит к увеличению выброса эндогенного холецистокинина, а наоборот, снижает инкрецию гормона [9]. ВБД и причина замедленной экскреции радиофармпрепарата гепатоцитами оценивается на основании различий показателей стандартной ГБСГ и ГБСГ-АХТ (рис. 10).
ГБСГ с использованием гиосцина бутилбромида
Гиосцина бутилбромид (Бускопан®) — производное третичного аммониевого соединения гиосцина. Гиосцин — алкалоид, присутствующий в растении рода Duboisia. Его химически перерабатывают с помощью добавления бутиловой группы для получения четвертичной аммониевой структуры. Эта модификация формирует молекулу, которая по-прежнему обладает антихолинергическими свойствами, сравнимыми со свойствами гиосцина.
Но, в отличие от гиосцина, четвертичные аммониевые соединения, такие как гиосцина бутилбромид, ограничивают системное поглощение и значительно уменьшают число побочных реакций. Гиосцина бутилбромид — антихолинергический препарат с высокой степенью сродства к мускариновым рецепторам, расположенным на клетках гладких мышц желудочно-кишечного тракта, вызывает спазмолитический эффект. Кроме того, препарат связывается с никотиновыми рецепторами, что определяет эффект блокировки нервных узлов, что обуславливает его антисекреторное действие.
Техническая сторона исследования мало отличается от вышеизложенного АХТ-теста. По окончании стандартной гепатобилисцинтиграфии пациент вместо инфузии раствора аминокислот принимает per os 20 мг гиосцина бутилбромида. Через 20 минут выполняется повторная запись и обработка данных (рис. 11). Таким образом, применение Бускопан®-теста позволяет сократить время диагностики для врача и упрощает диагностическую процедуру для пациента.
Наиболее эффективно ГБСГ с Бускопан®-тестом зарекомендовала себя при исследовании пациентов после холецистэктомии (рис. 12).
Ведущими факторами нарушения функции печени после холецистэктомии являются наличие и продолжительность дискинезии сфинктерного аппарата желчных путей. У пациентов значительно преобладает парадоксальный спазм сфинктера Одди как причина задержки РФП в холедохе. Функциональные нарушения оттока желчи обусловлены холестерозом желчных путей, в частности сфинктера Одди (рис. 13, 14).
Рентгенологические методы
Рентгенологические методы исследования желчного пузыря и внепеченочных желчных протоков сегодня практически не применяются, поэтому приводим их краткое описание в качестве исторической справки.
Обзорная рентгенография
Обзорная рентгенография брюшной полости проводится намного реже, чем УЗИ, из-за лучевой нагрузки. Но, тем не менее, она являлась достаточно информативным методом диагностики желчекаменной болезни. На рентгенограмме можно увидеть наличие, месторасположение и количество рентгенпозитивных камней, содержащих соли кальция (рис. 15).
Пероральная холецистография
Пероральная холецистография проводится при подозрении на рентгеннегативные (холестериновые) камни. Метод основывается на всасывании в желудочно-кишечном тракте и выведении с желчью контрастного вещества (рис. 16).
При нарушении всасывания в кишечнике, снижении выделительной функции печени, закупорке пузырного протока камнем и прочем пероральная холецистография может быть отрицательной, т. е. на ней не определяется тень желчного пузыря.
Внутривенная холецистография
Внутривенная холецистография выполняется при отрицательном результате перорального рентгеноконтрастного метода. С помощью данной методики удается контрастировать желчный пузырь в 80–90% случаев (рис. 17).
Компьютерная томография и магнитно-ядерная (магнитно-резонансная) томография
Недостатки классических рентгенологических исследований желчного пузыря с успехом восполняют компьютерная томография (КТ) и магнитно-ядерная томография (магнитно-резонансная томография, МРТ). При калькулезном холестерозе конкременты визуализируются в виде теней однородной структуры (холестериновые камни) (рис. 18) или представлены неоднородными тенями с чередованием участков смешанных камней — холестериновое ядро с кальциево-билирубиновой оболочкой (рис. 19).
Компьютерная томография и магнитно-ядерная томография позволяют заподозрить желчекаменную болезнь у пациентов, обследуемых по поводу другой патологии органов брюшной полости, так как описание изображения желчного пузыря является обязательной составляющей протокола этих исследований.
Литература
- Практическое руководство по ультразвуковой диагностике. Под ред. В. В. Митькова. М.: Видар-М, 2003. Т. 1. 720 с.
- Brant W. E., Helms C. A. Fundamentals of Diagnostic Radiology, 2 nd ed. Lippincott, Williams and Wilkins, p. 836–841.
- Kurtz A. B., Middleton W. D. Ultrasound: The Requisites. Philadeiphia, Hanley&Belfus, 1996, p. 35–71.
- Parulekar S. G. Transabdominal sonography of bile ducts // Ultrasound Q. 2002, (18) 3: 187–202.
- Rumack C. M., Wilson S. R., Charboneau J. W. (eds). Diagnostic Ultrasound, 2 nd ed. St. Louis, Mosby, 1998, p. 172–195.
- Савельев В. С., Петухов В. А. Желчекаменная болезнь и синдром нарушенного пищеварения. М.: БОРГЕС, 2010. 258 с.
- Савельев В. С., Петухов В. А., Болдин Б. В. Холестероз желчного пузяря. М.: ВЕДИ, 2002., 176 с.
- Высоцкая Р. А. Простагландины и гастроинтестинальные гормоны при хронических заболеваниях печени. Дисс. докт. биол. наук. М., 1992, 340 с.
- Houda R., Tooli J., Dodds W. J. Effect of enteric hormons on sphincter of Oddi and gastrointestinal myoelectric activity in fasted conscious opossums // Gastroenterol. 1983, vol. 84, p. 1–9.
- Weechsler-J. G. Bedeutung der Gallenblase in der Regulation des duodenogastralen Refluxes // Z-Gastroenterol. 1987, Aug. 25, Suppl 3: p. 15–21.
- Петухов В. А. Липидный дистресс-синдром. Под ред. В. С. Савельева, М.: МАКС ПРЕСС, 2010. 544 с.
В. А. Петухов*, 1, доктор медицинских наук, профессор Д. А. Чуриков**, кандидат медицинских наук
* ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва ** ГУЗ ГКБ № 1 им. Н. И. Пирогова, Москва
1 Контактная информация
Как проходит УЗИ желчного пузыря?
Существуют два направления проведения УЗИ желчного пузыря — абдоминальное и УЗИ желчного пузыря с функциональной пробой.
Абдоминальное УЗИ желчного пузыря
Абдоминальное УЗИ желчного пузыря — это простой метод сканирования. Он проходит в один этап и требует меньше затрат по времени. Пациент должен будет освободить от одежды область живота и прилечь на кушетку. Диагност смазывает датчик аппарата и область обследования пациента гелем на водной основе. Это поможет более легкому скольжению во время исследования и предотвратит появление воздушной прослойки между телом и датчиком, что в свою очередь повысит проходимость ультразвуковых волн к органу. УЗИ процедура обычно проходит в положении лежа на спине, но если обследованию мешают петли кишечника, которые могут прикрывать орган, сонолог просит пациента глубоко вдохнуть и не выдыхать максимально возможное время. В случае, когда пациента необходимо проверить на наличие камней или песка, диагност предлагает больному осуществить несколько наклонов вперед из положения стоя.
УЗИ желчного пузыря с функциональной пробой
Второй способ исследования проводят для определения функции желчного пузыря в реальном времени. Называют такой метод УЗИ желчного пузыря с функциональной пробой, УЗИ с желчегонным завтраком или эхохолесцинтиграфия. Такое сканирование проводят в два этапа. Первый — базовый этап -включает простое абдоминальное обследование натощак. После него пациент съедает желчегонный завтрак (250 грамм творога, 2 яичных желтка), и диагност повторяет сканирование с промежутком во времени 5-10-15 минут. Это дает шанс отследить и проанализировать сократительную функцию органа.
УЗИ после удаления желчного пузыря
Если желчный пузырь у больного удален, ультразвуковая диагностика также проходит в несколько шагов. Первым шагом на голодный желудок доктор оценивает состояние желчных протоков и их диаметр, а вторым шагом проводит диагностику после пищевой нагрузки. В начале обследуемый выпивает раствор сорбита, а затем врач осуществляет УЗИ спустя полчаса и час после приема препарата. В ходе второго этапа доктор регистрирует все жалобы пациента на болевые ощущения, тип и характеристики, длительность, интенсивность или полное отсутствие болевого синдрома.
Противопоказания
Противопоказаний этот способ диагностики не имеет, за исключением заболеваний или травм кожного покрова в зоне живота. Для качественного проведения УЗ-диагностики необходим хороший контакт датчика с кожей пациента. Наличие бугристости кожного покрова не позволяет этого добиться. В результате снижается качество изображения, и данные ультразвука могут быть малоинформативными.
Previous Next
Как подготовиться к УЗИ желчного пузыря?
Подготовка для проведения УЗИ желчного пузыря требуется, но она несложная и не имеет принципиальных отличий от организационных моментов, связанных с подготовкой к любому другому виду УЗИ брюшной полости и забрюшинного пространства. Диета. За 3 дня до сканирования следует начать с того, что поменять привычный рацион питания на специальную диету, в которой исключаются продукты, вызывающие газообразование в кишечнике. Не следует употреблять в еду хлебобулочные изделия на дрожжевой основе, газированные и алкогольные напитки, кефир, молоко и другие кисломолочные продукты, горох и бобовые, сырые фрукты и овощи, а также кофе. Для меню в эти дни подойдут отварные продукты, каши, сваренные без молока, нежирное мясо, курица или рыба. Препараты. В дни диеты стоит начать прием активированного угля из расчета 1 таблетка на 10 кг веса. Принимать уголь можно единовременно или разделить на несколько порций. Как альтернатива активированному углю подойдут такие препараты, как “Смекта», «Мезим-форте», «Эспумизан», «Мотилиум». Выбор ферментных препаратов в аптеках велик. Очистка кишечника. Желательно в день скрининга очистить кишечник естественным путем. Только в случае запоров для очистки можно применить маленькую клизму. Голодание. УЗИ сканирование желчного пузыря проходит строго на голодный желудок, так как даже малое количество выпитой воды заставит желчный пузырь сокращаться, и это значительно усложнит процесс диагностирования. Если сканирование назначено в утреннее время, то завтрак следует отменить, если во вторую половину дня — разрешается небольшой перекус за 6 часов до начала процедуры. Это может быть несладкий чай и небольшой сухарик.
Расшифровка и норма
В норме на УЗИ желчный пузырь должен иметь грушевидную или овальную форму с ровными и четкими контурами. Любые деформации формы или контура органа будут говорить о патологии. Например, острый холецистит проявит себя увеличением кровотока, утолщением стенок, множественными внутренними перегородками и увеличением самого органа. При хроническом холецистите размер желчного пузыря будет меньше нормы, стенки утолщены и деформированы, контуры четко не просматриваются, имеются небольшие включения. Если визуализируется перегиб желчного пузыря и повышенный тонус стенок, это говорит о дискинезии.
Окончательный диагноз по результатам скрининга может поставить только профильный специалист. Именно к нему должен направиться пациент после того, как сонолог выдаст ему протокол обследования.
Автор: Телегина Наталья Дмитриевна
Терапевт с 25-летнем стажем
>
Расшифровка результатов
Во время процедуры оцениваются следующие показатели:
- расположение органа и его подвижность;
- форма, размеры, толщина стенок;
- диаметр желчных протоков;
- сократительная функция;
- наличие камней, полипов, новообразований.
Нормальные параметры желчного пузыря
Норма желчного пузыря на УЗИ у взрослых:
- длина – от 7 до 10 см;
- ширина – до 3 см;
- поперечный размер – от 3 до 3,5 см;
- объем – от 30 до 70 см3;
- толщина стенок – до 4 мм;
- общий желчный проток в диаметре составляет до 6 мм при наличии желчного пузыря; при удаленном желчном пузыре — до 9 мм;
- внутренний диаметр долевых желчных протоков – до 3 мм;
- форма желчного пузыря – грушевидная или овальная;
- контуры четкие;
- дно пузыря может выступать из-под нижнего края печени на 1-1,5 см.
Что показывает УЗИ желчного пузыря?
УЗИ покажет деформацию желчного пузыря. Также с помощью ультразвука можно обнаружить следующие заболевания желчного пузыря:
- острый холецистит;
- хронический холецистит;
- дискинезия желчного пузыря;
- желчнокаменная болезнь (холелитиаз);
- полипы желчного пузыря;
- опухоли (образование размером более 1-1,5 см);
- врожденные аномалии (агенезия – отсутствие желчного пузыря, эктопическая локализация – нетипичное расположение желчного пузыря, например, забрюшинно или между диафрагмой и правой долей печени).
Результаты УЗИ желчного пузыря
, расшифровка, нормы имеют индивидуальный характер и поэтому следует доверить это врачам и не пытаться интерпретировать результаты самостоятельно. Для уточнения обнаруженных патологий и наблюдения в динамике после первого УЗИ могут назначить повторное УЗИ через 1-3 месяца.