Стенозом выходного отдела желудка называют сужение его просвета в области привратника или/и начального отдела двенадцатиперстной кишки, при котором нарушается эвакуация содержимого из желудка. У детей наиболее распространенной причиной стеноза выходного отдела желудка является вторичная пептическая язва антрального отдела, которая возникает при попадании в организм инородных тел, едких веществ, нестероидных противовоспалительных препаратов (НПВП) и вследствие таких воспалительных заболеваний, как болезнь Крона и туберкулез. Идиопатические причины (язвенная болезнь, гипертрофический пилоростеноз, препилорическая мембрана, кольцевидная поджелудочная железа) и послеоперационные (рубцевание, анастомотическая стриктура) встречаются реже [1—4].
Расстройство гомеостаза, особенно водно-электролитного баланса, и питательного статуса ребенка определяют важность ранней диагностики и назначения хирургического лечения [5]. Традиционные методы оперативной коррекции (резекция желудка, гастроэнтеростомия, селективная ваготомия в сочетании с дренирующими желудок операциями) являются высокоинвазивными органоуносящими вмешательствами и требуют широкого доступа, значительной анестезиологической поддержки, использования рентгеноскопического контроля, продолжительного послеоперационного периода восстановления — все это оказывает дополнительную нагрузку на организм больного ребенка [6—9].
Метод поэтапной эндоскопической баллонной дилатации (метод восстановления просвета посредством специального баллона, изготовленного из прочного пластика, который раздувается внутри суженного участка) лишен перечисленных недостатков и имеет ряд преимуществ. С точки зрения затрат ресурсов он экономически выгоден — меньшая длительность общей анестезии по сравнению с оперативной коррекцией, использование баллонных дилататоров многократного применения, сокращение длительности периода госпитализации. Технически требуется специальное оборудование, однако оно многократного применения, при этом отсутствуют осложнения, связанные с оперативным вмешательством; для проведения подходит помещение для гастроскопии или любых других эндоскопических процедур, причем аппаратура адаптирована для мобильной транспортировки из одного помещения в другое, что очень удобно в пределах одного или соседних отделений, поскольку позволяет оптимизировать время работы врачей и сократить время ожидания пациентов [10, 11]. Выполняется хирургом-эндоскопистом. Результат — максимально физиологичное и анатомичное восстановление желудочно-кишечного пассажа и улучшение качества жизни ребенка без тяжелой органоуносящей операции.
Эндоскопическую баллонную дилатацию широко применяют при стенозах пищевода у детей и взрослых [10, 11]. Метод используют при рубцовых стенозах привратника у взрослых [12—24], но у детей опыт недостаточен [1, 7, 25]. В современной литературе приведены отдельные клинические наблюдения применения метода при стенозах привратника у детей. В исследовании A. Temiz и соавт. [26] представлен ретроспективный анализ 14 пациентов (9 мальчиков и 5 девочек в возрасте 3,4±1,7 года), которым проводили диагностику стеноза привратника с августа 2003 г. по август 2011 г. При поступлении все пациенты предъявляли жалобы на рвоту. У 8 детей произошло попадание в организм едких веществ через рот, у 2 — ранее диагностирована язвенная болезнь, у 4 — анамнез не отягощен. При рентгенографии с контрастным веществом и эндоскопии стеноз привратника обнаружен у всех пациентов. Эндоскопическая баллонная дилатация опробована у 12 пациентов; 8 пациентам потребовалась хирургическая коррекция стеноза привратника, у 6 жалобы разрешились после баллонной дилатации привратника. Исследователи делают вывод, что, хотя эндоскопическая баллонная дилатация является общепринятым методом лечения доброкачественных стенозов привратника у взрослых, опыта применения этого метода у детей, которых можно эффективно и успешно вылечить, избежав хирургического вмешательства, мало.
В работе H. Heymans и соавт. [27] описано применение баллонной дилатации в качестве лечения обструкции пилорического канала у 2 детей после неадекватной пилоромиотомии и у мальчика в возрасте 11 лет с хирургическим повреждением блуждающего нерва. Успешная баллонная дилатация расценена авторами как хорошая альтернатива хирургического лечения в этих условиях.
В работе D. Gobbi и соавт. [28] представлен случай ранее здорового мальчика в возрасте 3 лет, у которого развились тяжелая хроническая обструкция пилорического канала и антральный стеноз после кратковременного приема жидкого ибупрофена в дозе, которая не считается связанной с неблагоприятными последствиями. Авторы сообщают о быстром и успешном эндоскопическом лечении развившегося состояния методом пневматической баллонной дилатации, но отмечают, что преимущества такого лечения еще предстоит доказать.
С учетом этиологии, патогенеза заболеваний, анатомических (протяженность пилорического отдела желудка, толщина его стенки, обильность кровоснабжения слизистой оболочки), физиологических (особенности ритма перистальтики и секреции желудка), функциональных (активность моторики, скорость пассажа пищи через соответствующие отделы желудка) и других особенностей растущего организма проецировать результат применения метода у взрослых на детей невозможно.
На примере двух клинических случаев показано, что поэтапная эндоскопическая баллонная дилатация привратника лишена большинства перечисленных проблем и недостатков и позволяет максимально эффективно восстановить желудочно-кишечный пассаж и улучшить качество жизни ребенка.
Мальчик А
., 5 лет, поступил в хирургическое отделение Национального медицинского исследовательского центра здоровья детей (НМИЦЗД) в июле 2022 г. с жалобами на рецидивирующую боль в эпигастральной области с эпизодически возникающей тошнотой, рвотой, слабость, потерю массы тела.
Из анамнеза известно, что заболевание началось 06.03.17 с многократной рвоты съеденной пищей с последующей рвотой в виде кофейной гущи. Факт травмы, инфекционного заболевания отрицается, после первого эпизода рвоты принял ¼ таблетки цитрамона.
При обращении в Республиканский научный центр Экстренной медицинской помощи одной из среднеазиатских республик ребенок госпитализирован в хирургическое отделение, где по результатам фиброэзофагогастродуоденоскопии (ФЭГДС) поставлен диагноз: язвенная болезнь желудка. Каллезная (гигантская) язва антрального отдела желудка. Белково-энергетическая недостаточность легкой степени. Выполнено обкалывание краев язвы адреналином, назначена противоязвенная терапия и предложена операция, от которой родители отказались. На фоне назначенной амбулаторно антихеликобактерной терапии начались тошнота и рвота, родители самостоятельно прекратили давать препараты, после непродолжительного улучшения состояния началась неукротимая рвота, ребенок был повторно госпитализирован. При ФЭГДС и рентгенографии желудка выявлен рубцово-язвенный стеноз привратника в стадии компенсации, рекомендованы диета и консервативная противоязвенная терапия. Семейный анамнез отягощен: дядя оперирован по поводу язвенной болезни двенадцатиперстной кишки. После проведения двукратной баллонной дилатации привратника в Германии (от 18 и 21 декабря 2017 г.) до диаметра 10 мм свободное прохождение эндоскопом не удалось.
Объективно: общее состояние средней тяжести, сознание ясное, положение активное, правильного телосложения, пониженного питания, со стороны органов и систем без особенностей.
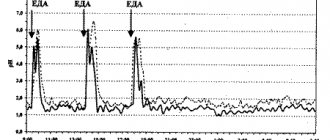
Лабораторные показатели (клинический анализ крови, общий анализ мочи, кала, биохимический анализ крови) в норме. Ультразвуковое исследование брюшной полости никаких особенностей не показало. ЭГДС от 8 июля 2022 г. выявила выраженный циркулярный, неспецифический рубцовый стеноз привратника с остаточным просветом 3 мм на фоне довольно жесткого рубцового образования глубиной примерно 1,5 мм, непроходимого для эндоскопа. Заключение: выраженный рубцовый стеноз привратника; состояние после двукратной баллонной дилатации рубцового стеноза привратника.
С учетом возраста, анамнеза заболевания, общего и соматического состояния, результатов лабораторных и инструментальных исследований и с согласия родителей принято решение о проведении экспериментальной баллонной дилатационной терапии привратника желудка. В рамках последующих гастроскопий от 14 и 18 июля 2022 г. выполнена управляемая проволочным проводником поэтапная эндоскопическая баллонная дилатация привратника желудка до максимального диаметра баллона 12 мм (рис. 1—3).
Рис. 2. Баллонная дилатация (эндофотография).
Рис. 3. Привратник после сеансов баллонной дилатации (эндофотография).
Рис. 1. Привратник до баллонной дилатации (эндофотография).
По окончании вмешательства стал возможен кратковременный осмотр луковицы двенадцатиперстной кишки — патологических изменений не выявлено. Заключение контрольной ЭГДС от 19 июля: состояние после баллонной дилатации привратника. aнтральный гастрит. Диагноз: рубцовый стеноз привратника желудка. Состояние после двукратной баллонной дилатации стеноза привратника.
Рекомендовано в конце 2022 г. продолжить локальную дилатационную терапию для поддержания и улучшения положительного результата и предупреждения рецидива стеноза. Послеоперационный период длился 2 дня, без осложнений, анальгетическая, антисекреторная, антацидная терапия с положительным эффектом. Тошноты, рвоты не было, ребенок быстро восстановился, чувствовал себя хорошо. Выписан домой с рекомендациями продолжать наблюдение и лечение у гастроэнтеролога, госпитализироваться в хирургическое отделение в конце 2022 г. для контроля результата и возможного повтора дилатационной терапии.
Мальчик В
., 2 года 10 мес. Из анамнеза известно, что заболевание началось 01.09.18 с появления жидкого стула, лихорадки до 38 °C. Получал лечение ибупрофеном, парацетамолом. Третьего сентября появились рвота без примесей, а затем в виде кофейной гущи, боли в области живота, жидкий черный стул. Экстренно госпитализирован в Центральную районную больницу одного из городов Московской области в тяжелом состоянии (Hb 69 г/л, эр. 2,54∙1012/л). ЭГДС: острая язва пилорического отдела, состоявшееся кровотечение из язвы (Forrest 2В). Выполнен коагуляционный эндогемостаз. При проведении ЭГДС 12 сентября выявлена язва желудка в стадии рубцевания. После консультации гастроэнтеролога в удовлетворительном состоянии выписан домой. Получал эзомепразол по 10 мг 2 раза в день, алюминия фосфат по ½ пакета 3 раза в день, домперидон по 5 мл 3 раза в день. Однако 17 сентября вновь наблюдалась однократная рвота с прожилками крови, в связи с чем был госпитализирован в Морозовскую детскую городскую клиническую больницу, где при проведении ЭГДС выявили рубцово-язвенный стеноз привратника, привратник был непроходим для эндоскопа диаметром 5 мм.
В октябре 2022 г. госпитализирован в хирургическое отделение НМИЦЗД с жалобами на невозможность приема твердой пищи, эпизод примеси крови в стуле.
Объективно: общее состояние средней тяжести, сознание ясное. Пониженного питания, гармоничного физического развития. Энтеральную нагрузку усваивает, рвоты нет. Со стороны органов и систем без особенностей.
Клинический анализ крови: анемия легкой степени тяжести (Hb 94 г/л, Ht 29%), общий анализ мочи, кала, биохимический анализ крови в норме.
Проведена ЭГДС. Пищевод: просвет сохранен, свободно расправляется при инсуффляции, большое количество желудочного содержимого в просвете, слизистая оболочка в верхней и средней трети бледно-розовая, в нижней трети гиперемирована, зубчатая линия смазана, в целом соответствует пищеводно-желудочному соединению, сосудистый рисунок в верхней и средней трети прослеживается, в нижней трети смазан, кардия смыкается, перистальтика умеренно снижена (исследование под общей анестезией). В просвете желудка большое количество мутного содержимого (исследование продолжено после санации желудка). Слизистая оболочка в антральном отделе отечна, гиперемирована, рыхлая, сосудистый рисунок смазан. Просвет привратника сужен, визуально около 3—4 мм, непроходим для эндоскопа наружным диметром 5,9 мм.
После предварительной подготовки проведена диагностическая колоноскопия (с целью исключения болезни Крона, поскольку отмечен однократный эпизод появления крови в стуле), признаков продолжающего кровотечения не выявлено, обнаружена умеренно выраженная лимфоидная гиперплазия толстой кишки. По результатам морфологического исследования исключена болезнь Крона.
В связи с выраженным стенозом привратника, невозможностью приема твердой пищи принято решение о проведении серии плановых эндоскопических баллонных дилатаций привратника. При первом сеансе баллонной дилатации (15 октября) под эндоскопическим контролем по струне-проводнику через рабочий канал эндоскопа в область суженного привратника заведен баллонный катетер. Выполнена последовательная инсуффляция катетера дистиллированной водой до 10 мм под давлением 3 атм, затем до 12 мм под давлением 8 атм с экспозицией по 120 с, после чего баллон полностью сдули и извлекли. Место дилатации орошали раствором дексаметазона. При контрольной ЭГДС выявили линейные разрывы слизистой оболочки в области дилатации, просвет привратника около 6 мм, проходим для эндоскопа с наружным диаметром 5,9 мм, активного кровотечения нет. При втором сеансе баллонной дилатации (22 октября) выполнены те же действия с раздуванием баллона до 15 мм под давлением 8 атм, время экспозиции 120 с (рис. 4—6).
Рис. 5. Баллонная дилатация. Баллонный катетер в просвете привратника (эндофотография).
Рис. 6. Состояние после второго сеанса баллонной дилатации. Привратник проходим для эндоскопа диаметром 5,9 мм. Видны линейные разрывы слизистой оболочки (эндофотография).
Рис. 4. Состояние до сеансов баллонной дилатации: привратник сужен до 3 мм (эндофотография).
Течение послеоперационного периода гладкое. Заключение контрольной ЭГДС от 25 октября: состояние после баллонной дилатации привратника. Распространенный гастрит. Дуоденит. Привратник проходим для эндоскопа диаметром 5,9 мм. Клинически улучшилось усвоение энтеральной нагрузки, появилась возможность приема твердой пищи в небольшом объеме.
Диагноз: рубцово-язвенный стеноз привратника в исходе НПВП-гастропатии. Состояние после двукратной баллонной дилатации рубцового стеноза привратника. Анемия смешанного генеза, легкой степени тяжести.
Ребенок получал парентеральное питание, лечебную смесь для энтерального питания, эзомепразол per os
, затем внутривенно, антибактериальную и симптоматическую терапию в послеоперационном периоде, антациды, домперидон, витамин D3. При выписке рекомендовано наблюдение хирургом и гастроэнтерологом, проведение эндоскопического контроля результата через 3 мес, применение жаропонижающих препаратов ректально или парентерально при повышении температуры тела более 38,5 °C.
Острое расширение желудка у человека: что это
Острое расширение желудка относится к категории нечастых заболеваний данного органа и желудочно-кишечного тракта в целом. С другой стороны, при его первых признаках должна возникать клиническая настороженность, так как последствия описываемого заболевания могут быть тяжелыми и привести к критичным последствиям.
Представители мужского пола заболевают чаще, чем женского. Но женщины нередко переносят острое расширение желудка тяжелее.
Обратите внимание
Если острое расширение желудка диагностируется в детском либо подростковом возрасте, это свидетельствует про какие-либо нарушения внутриутробного развития плода.
Причины острого расширения желудка
Острое расширение желудка является полиэтиологическим заболеванием – это означает, что его возникновение провоцирует целый ряд факторов, причем, они могут быть очень разными по своей сути.
Все причины данного заболевания с целью систематизации разделяют на группы:
- неврологические;
- алиментарные (пищевые);
- инфекционные;
- соматические;
- опухолевые;
- психические;
- вредные привычки;
- медикаментозные.
Неврологическими причинами, провоцирующими возникновение описываемого нарушения, являются патологии периферической и центральной нервной системы, из-за которых нарушается нервная регуляция желудка. Они могут быть воспалительного, травматического, опухолевого и другого характера.
К алиментарным (пищевым) причинам развития данного заболевания причисляют чередование соблюдения диет с выраженными ограничениями и переедания.
Предполагается, что к возникновению острого расширения желудка может быть причастна бактерия хеликобактер пилори, которая населяет этот орган. Также данное состояние развивалось после воспалительного поражения желудка при присоединении стафилококков, стрептококков, кишечной палочки и некоторых специфических возбудителей (в частности, микобактерий туберкулеза).
Из соматических нарушений чаще всего фоном развития описываемой патологии являются:
- формирование конкрементов в системе желчевыводящих протоков;
- стеноз привратника;
- его рубцы
и так далее.
Из опухолей значение для острого расширения желудка имеют любые новообразования, которые становятся барьером на пути эвакуирующихся из желудка пищевых масс. Это могут быть как добро-, так и злокачественные опухоли.
Какие вредные привычки способны спровоцировать развитие описываемой патологии? Это курение и употребление алкогольных напитков. Никотин сужает кровеносные сосуды (в том числе в стенке желудка), из-за чего кровоток ухудшается, к тканям желудочной стенки поступает меньше питательных веществ (жиров, белков, углеводов), она истощается и затем перестает сокращаться в обычном режиме.
Обратите внимание
Медикаментозными причинами острого расширения желудка чаще всего являются препараты, которые вводят пациенту для обеспечения медикаментозного сна во время хирургического вмешательства.
Развитие патологии
Даже если первопричиной острого расширения желудка являются не неврологические нарушения, в конечном результате, независимо от этиологического фактора, нарушается нервное обеспечение данного органа. Биоэлектрические импульсы, которые движутся по нейронам, начинают перемещаться быстрее и более медленно – на такое замедление реагирует мышечная стенка желудка: ее тонус резко снижается, она практически теряет способность к сокращению.
Содержимое, которое собралось в просвете желудка, давит на его стенки, а нарушения с их стороны приводят к большему развитию атонии желудочной стенки. Таким образом, формируется своеобразный порочный круг.
Обратите внимание
При остром расширении желудка нарушение заключается в том, что желудочная стенка теряет способность всасывать жидкость, в то время как ее секреторная (выделительная) функция сохраняется.
При описываемом заболевании страдает не только желудок. Он, будучи переполненным жидким содержимым, смещается, из-за чего смещаются соседние с ним органы – 12-перстная, тонкая, тощая кишка и петли толстого кишечника. Они прикреплены к брюшной стенке брыжейкой, которая при таком смещении натягивается. В брыжейке проходят сосуды и нервные структуры тонкого и толстого кишечника, поэтому если она поражена, то страдают указанные элементы.
Выделены следующие типы острого расширения желудка:
- по степени увеличения – начальной, средней, выраженной;
- по наличию последствий – осложненные, неосложненные;
- по втягиванию в патологический процесс соседних органов;
- по типу расширения – первичный (инициируется большим количеством пищи в просвете желудка), вторичный (связан с поражением нервного аппарата желудочной стенки).
Может ли желудок растянуться?
Существует множество мифов, которые циркулируют в народе. Один из них «Мой желудок растянулся. Я очень много и очень быстро ел, я виноват, я растянул желудок».
Причем к это работает как для бариатрических пациентов, так и для тех, кто не делал никакой операции. То есть приходят люди перед операцией и объясняют себе свой лишний вес растянутым желудком. Диетологи часто рассказывают истории про то, что у человека большой желудок, поэтому он много ест, а если есть меньше, то желудок сократиться в размерах.
Это миф! Поскольку это противоречит нормальной анатомии, человеческой физиологии и вообще здравому смыслу. Желудок — это просто один из органов человека. Он такой формы и размера которой дала природа.
Вес человека от размера желудка не зависит! У толстых людей бывает маленький желудок, а у худых желудок может быть очень большого размера.
Растянуться желудок может, но только при наличии какой-то патологической болезни. Например, в области привратник развивается язва или рубцовая деформация, которая приводит к затруднению эвакуации пищи. В таком случае пищевод, как насос будет создавать в желудке хроническое высокое давление. Желудок растягивается, становясь очень большим. Он может занять вообще все пространство брюшной полости. Это очень плохая болезнь, но при этом человек наоборот сильно худеет, поскольку ничего не может есть и у него развивается рвотный синдром.
Растянуть себе желудок после бариатрической операции теоретически тоже можно, но это опять же не вина пациента, а скорее ошибка бариатрического хирурга, который сделал некорректную операцию. Например, если при рукавной гастропластике сделать неравномерную трубку желудка, а сделать небольшую зауженность в середине этой трубке, то тогда над сужением будет постепенно развиваться расширение желудка. Пищевод будет постоянно туда давить, эвакуация пищи затруднена из-за препятствия, мышечная стенка желудка прекращает сокращаться, атрофируется и растягивается. В таком случае необходимо проводить реконструктивную бариатрическую операцию по выравниванию желудочной трубки.
О чем же мы говорим, когда видим жалобы на «растянутость желудка»? Бариатрические форумы пестрят сообщениями примерно такого типа: «У меня все хорошо было, после операции прошло 3-4 года, я начал есть больше, мой желудок растянулся». У таких пациентов при корректной выполненной операции мы не видим никакого расширения желудка. В этом может убедиться и сам пациент, сделав обычную рентгенографию желудка.
Мы видим другое. К сожалению, организм умеет ко всему приспосабливается. И к сожалению, генетика бариатрических пациентов после операции не меняется. Предрасположенность к накоплению жировых клеток никуда не девается. Да, у организма теперь нет инструмента этого накопления, он не может заставить человека есть больше того, что он хочет. Поэтому он изобретает такой инструмент.
Нервная импульсация, которая идет от пищевода, чувствующего давление в желудке, постепенно ослабевает. То есть чувство насыщения, которое возникает вследствие приема твердой пищи постепенно ослабевает. Этот эффект и путают пациенты, принимая его за растянутый желудок.
Как этого избежать? Очень просто. В первый год после операции, когда пища не вызывает практически никаких эмоций и никак не влияет на действия человека, нужно выработать до автоматизма правильное пищевое поведение:
- есть в первую очередь то, что нужно жевать
- есть долго и медленно, тщательно пережевывая пищу
- есть регулярно с равными интервалами между приемами пищи.
Соблюдение этих простых правил, позволит избежать эффекта «растянутого желудка», который на самом деле является ответной реакцией организма, состоящей в притуплении остроты насыщения. Но даже если не соблюдать эти правила, возврат вес будет небольшим. Считается нормой если после нескольких лет после операции возвращается 10-20% от изначальной массы тела.
Если возврат веса более серьезный – речь идет уже о том, что пациенту показана либо более сильная бариатрическая операция, либо первичная операция перестала работать из-за развивающегося послеоперационного осложнения.
Как правило, все эти правила и нюансы люди очень быстро забывают. Они получают желаемый результат и наслаждаются новой жизнью с нормальным весом. Часто они переходят на режим питания по формуле «я ем, то что легче съесть». Начинают есть на ходу, проглатывая не разжёванную пищу. Это большая ошибка!
Нужно всегда помнить о своей генетике, находиться в контакте с информацией, периодически встречаться со своими хирургами и помнить о их рекомендациях. К сожалению, это пожизненное состояние грамотного бариатрического пациента.
Симптомы острого расширения желудка
Острое расширение желудка относится к острым состояниям. Клиническая картина развивается достаточно быстро, нарушения прогрессируют «на глазах». Отмечается ухудшение состояния пациента буквально на протяжение одного часа.
Клиническую картину представляют признаки:
- местные;
- общие.
Основными местными симптомами острого расширения желудка являются:
- боли;
- икота;
- диспепсические нарушения.
Характеристики болей при данной патологии будут следующими:
- по локализации – в эпигастральной области;
- по распространению – боли могут распространяться на соседние локации, а при прогрессировании патологии – на всю брюшную полость, при этом пациенту кажется, что у него болит весь живот;
- по характеру – давящие, распирающие, спазмирующие, острые;
- по выраженности – средней интенсивности либо сильные, нарастают при прогрессировании патологии и увеличении количества застоявшегося содержимого в желудке;
- по возникновению – появляются при скоплении в желудке содержимого, занимающего около пятой части этого органа, при прогрессирующем увеличении его количества нарастают.
Обратите внимание
При остром расширении желудка боли в животе обусловлены не только растягиванием желудка, но и неукротимой рвотой, из-за которой передняя брюшная стенка напрягается.
Икота при остром расширении желудка возникает рефлекторно.
Диспепсические нарушения, которые возникают при стром расширении желудка, это:
- тошнота;
- рвота;
- ухудшение отхождения газов;
- нарушение акта дефекации.
Тошнота при остром расширении желудка наблюдается постоянно, сопровождается позывами к рвоте.
Рвота – самый главный признак описываемого заболевания. Ее характеристики следующие:
по возникновению – как правило, появляется в момент острого болевого приступа со стороны желудка;- по частоте – очень частая, пациент не успевает буквально отдышаться после одного приступа рвоты, как начинается следующий;
- по характеру – фонтанирующая, при этом рвотные массы буквально выливаются из ЖКТ наружу;
- по количеству рвотных масс – в среднем от пяти до десяти литров в сутки;
- по характеру рвотных масс – ими является застоявшееся содержимое желудка. В нем при особо тяжелых формах рвоты могут выявляться примеси желчи и кофейной гущи. Второе сигнализирует про нарушение целостности сосудов ЖКТ и кровотечение – кровь при этом смешивается с желудочным содержимым, образуется специфическая бурая субстанция;
- по субъективным ощущениям пациента – рвота не приносит облегчения, а если она затянулась, то это приводит к истощению сил пациента, который уже не в силах переносить судорожные сокращения желудочной стенки.
Обратите внимание
Характерно то, что через некоторое время количество рвотных «актов» и объем рвотных масс уменьшаются. Это объясняется обезвоживанием пациента, поэтому уменьшение интенсивности рвоты является настораживающим диагностическим признаком.
Так как кишечник не поражен, газы продолжают отходить, но из-за запуска рефлекторного механизма реагирования кишечника – хуже.
У пациента с острым расширением желудка наблюдается нерегулярный понос.
Общая симптоматика при остром расширении желудка возникает из-за потери организмом большого количества жидкости. Наблюдаются следующие признаки:
- общая слабость;
- чувство разбитости;
- резкое нарушение трудоспособности – умственной и физической;
- заторможенность;
- «мушки» перед глазами;
- уменьшение количества мочи, которая выделяется за сутки;
- снижение температуры тела.
Общее описание
Синдром оперированного желудка (Демпинг-синдром) — это осложнение после проведения резекции желудка, в частых случаях по способу Бильрот II. Один из частых пострезекционных синдромов. Проявляется специфическим симптокомплексом, состоящим из: вегетососудистого криза с вазомоторными, гемодинамическими, диспепсическими, гормональными, метаболическими нарушениями, которые возникают во время приема пищи богатой углеводами.
Демпинг-синдром встречается приблизительно у 25-50% , преимущественно у женщин, с оперированной язвой двенадцатиперстной кишки (в 60-70% случаев).
Зависит от объема оперативного пособия — резекция по Бильрот-2, демпинг-синдром встречается в 3-4 раза чаще, чем резекция по Бильрот-1.
Диагностика
Диагноз острого расширения желудка ставят благодаря комплексному обследованию – учитываются жалобы пациента, детали анамнеза (истории) патологии, результаты дополнительных методов обследования (физикальных, инструментальных, лабораторных).
Из анамнеза выясняют следующее:
- с чем связывает пациент клиническую картину, которая развилась;
- как часто наблюдается рвота;
- болел ли ранее пациент какими-либо патологиями желудка.
При физиологическом обследовании отмечаются следующие нарушения:
- при общем осмотре – общее состояние пациента средней степени тяжести, а при прогрессировании болезни (в частности, неукротимой рвоте) состояние приближено к тяжелому. Кожные покровы и видимые слизистые оболочки бледные, кожа сухая на фоне обезвоживания, которое возникло из-за рвоты;
- при местном осмотре – язык сухой, покрыт белым налетом, изо рта может чувствоваться неприятный гнилостный либо бродильный запах. У худощавых пациентов отмечается выпячивание в эпигастральной области за счет увеличенного желудка. При метеоризме визуализируется вздутие живота;
- при пальпации (прощупывании) – отмечаются болезненность в эпигастральной области и флюктуация (колебания жидкости при толкательных движениях пальцами обследующего). Если возник метеоризм, то его наличие также подтверждается пальпаторно;
- при перкуссии (простукивании) – в месте проекции переполненного желудка на переднюю брюшную стенку при постукивании отмечается тупой звук. В нижних отделах на фоне метеоризма звук будет похож на тот, который возникает при постукивании по полому предмету;
- при аускультации (прослушивании фонендоскопом) – отмечается шум плеска. Над нижними отделами живота перистальтические кишечные шумы ослаблены.
Инструментальные методы исследования, которые привлекаются в диагностике описываемого заболевания, это:
- обзорная рентгенография органов брюшной полости. Несмотря на то, что этот метод диагностики в целом менее информативен, чем другие методы, в данном случае он играет важную роль: на рентгенологических снимках видно раздутый желудок, при этом соседние органы смещены. Увеличение объема желудка может достичь такой степени, что он нижним краем достигает тазовой области;
- контрастная рентгенография – пациент принимает внутрь порцию взвеси сульфата бария (контрастного вещества), после чего делают серию рентгенологических снимков. На снимках желудок представлен как бесформенный мешок, переполненный контрастным веществом. Также снимки за счет их серийности позволяют оценить темпы эвакуации (выхода) контрастного вещества из желудка – при его остром расширении они критически замедлены либо эвакуация и вовсе не происходит;
- фиброгастродуоденоскопия (ФГДС) – в желудок через пищевод вводят фиброгастроскоп (разновидность эндоскопической аппаратуры), осматривают его изнутри, по косвенным признакам оценивают размеры органа. Нередко увиденное при проведении ФГДС оценить сложно, так как желудок переполнен слизью, желудочным соком и забродившими пищевыми массами, которые не эвакуировались в 12-перстную кишку из-за атонии желудочной стенки;
- компьютерная томография (КТ) – при проведении этого метода исследования подучают послойные снимки-срезы тканей желудочной стенки, которые позволяют оценить ее структуру. Благодаря этому информативность метода очень высокая и позволяет выявить нарушения;
- мультиспиральная компьютерная томография (МСКТ) – является разновидностью компьютерной томографии, но более усовершенствованной;
- магнитно-резонансная томография (МРТ) – при ее проведении также получают послойные снимки желудочной стенки. Но МРТ в сравнении с КТ и МСКТ более информативна при изучении мягких тканей.
Лабораторные методы исследования, применяемые в диагностике острого расширения желудка, это:
общий анализ крови – самым характерным признаком является нарушение гематокрита (соотношения форменных элементов и жидкой части крови). При затянувшейся патологии из-за присоединения инфекционного агента наблюдается повышение количества лейкоцитов (лейкоцитоз) и СОЭ;- биохимический анализ крови – отмечается уменьшение количества натрия, калия, хлора, увеличение количества азотистых соединений. Первое возникает из–за профузной рвоты, второе – из-за того, что застоявшееся желудочное содержимое начинает бродить, продукты брожения всасываются в кровь, достигают печени и почек и негативно влияют на их функцию по выведению азотистых продуктов тканевого обмена;
- микроскопия желудочного содержимого – в нем выявляют непереваренные элементы пищи, а на более поздних стадиях развития патологии – присоединившийся инфекционный агент.
Дифференциальная диагностика
Дифференциальную (отличительную) диагностику острого расширения желудка чаще всего проводят с такими заболеваниями и патологическими состояниями, как:
- гастрит – воспалительное поражение слизистой оболочки желудка. Диффдиагностику следует проводить с острой формой данной патологии;
- дуоденит – воспаление слизистой 12-перстной кишки;
- безоар желудка – инородное тело, сформированное из непереваренных элементов, которые были проглочены случайно либо целенаправленно;
- язвенная болезнь желудка – образование глубокой деструкции желудочной стенки. Диффдиагностику следует проводить с данной патологией в стадии обострения;
- прободная язва – возникновение сквозного дефекта в стенке желудка в месте формирования изъязвления, которое сопровождается выходом желудочного содержимого в брюшную полость;
- пенетрирующая язва – распространение язвенного процесса из стенки желудка на соседние органы;
- панкреатит – воспалительный процесс в паренхиме (рабочей ткани) поджелудочной железы;
- панкреонекроз – омертвение паренхимы поджелудочной железы, которое возникает при одномоментном приеме большого количества жирной пищи и алкогольных напитков;
- кишечная непроходимость – нарушение пассажа пищевых масс по просвету кишечника;
- пищевая токсикоинфекция – отравление пищевыми продуктами, содержащим патогенную микрофлору;
- дизентерия – острое поражение кишечника шигеллами, которое характеризуется профузным многократным поносом;
- перитонит – воспалительное поражение брюшины (соединительнотканной пленки, которая выстилает изнутри стенку живота и покрывает его органы).
Осложнения
Основными последствиями острого расширения желудка являются:
нарушение моторной функции органа – его содержимое не эвакуируется в 12-перстную кишку;- нарушение пищеварения;
- прободение желудочной стенки – формирование ее сквозного дефекта. Желудочная стенка сама по себе является крепкой эластичной структурой, но если пациент болел язвенной болезнью желудка, то из-за высокого давления содержимого возможно еще большее истончение стенки в месте язвы и образование сквозного дефекта;
- желудочно-кишечное кровотечение.
Лечение острого расширения желудка
Лечение описываемой патологии бывает консервативное и оперативное.
Острое расширение желудка относится к острым состояниям – то есть, таким, которые требуют незамедлительного вмешательства. Сперва оказывается медицинская помощь, направленная на улучшение состояния пациента, затем его доставляют в клинику, где ему будет поведено комплексное обследование и лечение.
Важно
При остром расширении желудка для выведения лишнего содержимого из желудка ставят назогастральный зонд. При этом категорически воспрещено стимулировать рвотные позывы пациента.
Основными назначениями в условиях клиники являются:
- постельный режим;
- голод;
- постановка назогастрального зонда – он находится в желудке 24-76 часов, иногда до 5-6 суток;
- медикаментозная терапия.
Длительность постельного режима определяется общим состоянием пациента.
Содержимое желудка не только выделяется по зонду – его следует активно отсасывать.
Медикаментозные назначения следующие:
- инфузионная терапия;
- общеукрепляющие назначения.
Цель инфузионной терапии – возобновить количество жидкости в организме, которую он потерял при приступах профузной (неукротимой) рвоты. Внутривенно капельно вводят солевые растворы, электролиты, глюкозу, сыворотку крови и так далее.
Общеукрепляющая терапия означает:
- парентеральное питание – введение внутривенно белковых препаратов, так как пациент не может принимать пищу обычным путем;
- витаминотерапию – применение инъекционных препаратов.
Хирургическое лечение проводится при некоторых состояниях, которые могли спровоцировать острое расширение желудка. Так, при нарушениях со стороны брыжейки выполняется ее частичное высечение. В ряде случаев требуется формирование сообщения между желудком и передней брюшной стенкой – благодаря этому будет налажено опорожнение желудка. При хирургическом лечении медикаментозная терапия проводится в полном объеме.
Технические аспекты
Преимуществом, по крайней мере, теоретическим, баллонной дилатации над бужированием является равномерное воздействие на всем протяжении стриктуры и практическое отсутствие осевой нагрузки на ткани.
В настоящее время существуют три вида баллонов: устанавливаемые по проводнику под контролем рентгена, проводимые через канал эндоскопа под контролем зрения и сочетание первого и второго типов (баллоны для дилатации билиарных стриктур). Баллоны для эндоскопической дилатации стриктур представлены на рис. 1.
При использовании проводника он проводится через стриктуру (с помощью эндоскопа или рентген контроля), по нему проводится баллон (с рентген контрастными метками) который устанавливается таким образом, что бы стриктура приходилась на его центральную часть, затем с помощью специального раздувающего устройства баллон наполняется водорасворимым контрастом до определенного давления (указанно производителем для каждого баллона конкретного диаметра). Вначале четко визуализируется «талия» на баллоне в области сужения, которая при успешной дилатации исчезает.
Предназначенные для проведения через эндоскоп баллоны можно установить двумя путями:
- Если аппарат за стриктуру провести можно, что бывает, однако, относительно редко. То после ее преодоления баллон полностью выводится из канала и затем аппарат начинает извлекаться вместе с баллоном до достижения его правильного расположения в стриктуре.
- При непреодолимости стриктуры аппаратом предпринимается попытка «канюляции» баллонном области стеноза.
Об успешной дилатации судят по возможности движения баллона в раздутом состоянии вперед и назад через стриктуру.
В своей работе мы используем сочетание эндоскопического и рентгенологического контроля за установкой баллона и дилатацией. Дилататор проводится по каналу эндоскопа и под рентгенологическим контролем устанавливается по центру сужения. Раздувание производится под рентген контролем до исчезновения «талии», но, не превышая максимального рекомендованного давления.
Обычно баллон в раздутом состоянии в области стриктуры мы держим 2-3 минуты. Затем баллон десуфлируется и извлекается из канала. Эндоскопически осматривается область устраненной стриктуры и ранее не доступные из-за нее участки ЖКТ, например, желудок и ДПК при стриктурах пищевода.
Достаточно сложным для решения вопросом остается — до какого диаметра проводить дилатацию? С одной стороны существуют данные, что перфорация чаще происходит при использовании баллона диаметром 18 мм, по крайней мере, при его использовании для лечения стенозов выходного отдела желудка [5], с другой стороны клиническая симптоматика тесно связанна с диаметром сужения. При использовании баллонов (или бужей) для дилатации стриктур пищевода рекомендуется расширять стриктуру за один сеанс на 6-10 F по сравнению с ее начальным диаметром [19]. Такой подход представляется нам разумно осторожным, мы стараемся не проводить дилатацию стриктур, вне зависимости от их локализации, более чем на 10 F в течение одной процедуры. Для стриктур пищевода некоторыми авторами рекомендуется дилатация до достижения просвета в 14-15 мм (42-45 F) [13]. Что касается стриктур толстой кишки, то есть данные, что после дилатации стриктур толстокишечных анастомозов до 40 F у 90 % пациентов симптомы обструкции исчезали [4]. Мы в своей работе в подавляющем большинстве случаев используем баллон диаметром не более 16 мм из-за повышения риска перфорации и практически отсутствующей разницы симптоматики у пациентов со стриктурами расширенными до 16 и 18- 20 мм.
Необходимо адекватно подготовить пациента к дилатации — при выраженных стриктурах пищевода и выходного отдела желудка вышележащие отделы могут содержать большое количество жидкости, остатки съеденной накануне пищи. Необходимо отмыть содержимое через зонд. Для устранения стриктур толстой кишки так же крайне важна адекватная подготовка.
Как и другие терапевтические эндоскопические вмешательства дилатация должна проводиться только при адекватной седатации больного.
До процедуры обязательно выполняется эндоскопический осмотр стриктуры с биопсией и рентгенологическое обследование с барием. Исследование с водорастворимым контрастом выполняется и после дилатации для исключения перфорации. Рекомендуется и повторный эндоскопический осмотр позволяющий исключить осложнения. Иногда разумно повторно взять биопсию из области сужения для исключения злокачественной природы поражения.
Показанием к дилатации являются только стриктуры с явной клинической симптоматикой и иногда необходимость исключить злокачественный ее характер, как например стриктуры возникающие на фоне НЯК.
Профилактика
Мерами профилактики острого расширения желудка являются:
предупреждение, выявление и лечение неврологических нарушений, на фоне которых может пострадать иннервация желудка с последующим развитием описываемого состояния;- соблюдение принципов правильного питания, избегание строгих диет и переедания;
- обезвреживание бактерии хеликобактер пилори. Для этого проводятся курсы антибактериальной терапии;
- профилактика, диагностика и купирование соматических патологий, способных вызвать острое расширение желудка – желчнокаменной болезни, стеноза привратника, его рубцов и так далее;
- предупреждение, выявление и ликвидация опухолевых патологий желудка;
- отказ от вредных привычек;
- правильное проведение анестезиологического обеспечения.
Обсуждение
Представлены два редких случая образования крупных язв в антральном отделе желудка у детей раннего и дошкольного возраста. Этиология язвы в первом случае достоверно не установлена, во втором, вероятно, причиной стал необоснованный и неконтролируемый прием НПВП. Вторичная пептическая язва в обоих случаях осложнилась стенозом выходного отдела желудка. С симптомами, вызванными этим состоянием, дети были госпитализированы. С учетом возраста, анамнеза заболевания, общего и соматического состояния, результатов лабораторных и инструментальных исследований, с согласия родителей принято решение о проведении экспериментальной баллонной дилатационной терапии привратника желудка. По окончании вмешательства и в послеоперационном периоде отмечен положительный результат эндоскопического лечения, определяемый и клинически, и инструментально.
Ценность экспериментальных случаев заключается в наглядности преимуществ использования у детей разработанного высокотехнологичного малоинвазивного внутрипросветного метода коррекции стеноза привратника и в очевидной его доступности и эффективности.
Помимо высокотехнологичности, малоинвазивности, хорошей переносимости и других преимуществ метода, использование оснащения в виде баллонных дилататоров само по себе максимально безопасно: баллон не перерастягивается более технически заданного наружного диаметра под влиянием нагнетаемой в него дистиллированной воды, что позволяет достичь необходимой силы воздействия в области стеноза, кроме того, давление на стенку осуществляется изнутри радиально и в то же время по всей длине участка стеноза, что сводит риск перфорации к минимуму [10, 11, 29]. В процессе одного сеанса можно применить 1—2 баллонных дилататора возрастающего диаметра или раздуть один баллон до разного диаметра, если это предусмотрено его конструкцией. Каждому диаметру соответствует определенный уровень давления, которое нагнетается в баллон инсуффлятором [30]. Оптимально выдерживать баллон в раздутом состоянии по 120 с.
Вмешательство под эндоскопическим контролем имеет определенные преимущества по сравнению с альтернативным рентгеновским контролем: отсутствует лучевая нагрузка на больного ребенка и врача; вмешательство выполнимо и в тех случаях, когда оно неосуществимо при использовании только рентгеновской методики, например при невозможности провести направляющую струну под рентгеновским контролем в связи с выраженным стенозом, извитым ходом сужения, деформацией супрастенотического отдела; возможна непосредственная локальная визуальная оценка [31, 32]. По окончании вмешательства желательно провести осмотр луковицы двенадцатиперстной кишки. Повторный сеанс дилатации проводится не ранее чем через 2—3 дня [31].
Если не удается достичь полностью свободного прохождения эндоскопом привратника после проведения двукратной дилатационной терапии, рекомендуется через 3 мес продолжить локальную дилатационную терапию для поддержания и улучшения положительного результата и предупреждения рецидива стеноза.
В перспективе необходимо создать самостоятельную доказательную базу путем проведения оригинального научного исследования с использованием разработанного метода у статистически значимого числа детей. Опираясь на эти данные будет возможно сделать объективный вывод о результативности и целесообразности внедрения нового метода.
Прогноз
Прогноз при остром расширении желудка в целом благоприятный. С помощью грамотных назначений можно купировать причины данной патологии и ее последствия.
В то же время осложнения этого заболевания возникают достаточно часто: кровотечение различной степени выраженности и перфорация желудочной стенки наблюдается, по некоторым данным, у каждого пятого пациента с таким диагнозом.
Прогноз ухудшается при:
- осложнениях;
- поздно купированном обезвоживании.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
1,859 total views, 1 views today
(59 голос., средний: 4,88 из 5)
Дисфагия у детей: причины и способы лечения
Стеатоз печени: причины, симптомы и лечение
Похожие записи
Пищевод
Основными показаниями к дилатации являются пептические и каустические стриктуры. Так же возможна дилатация опухолевых сужений и стриктур анастомозов. Успешно применяется дилатация и при ахалазии кардии. По нашему опыту наиболее благодарными являются короткие сужения просвета пептической природы. При назначении адекватной антисекреторной терапии такие стриктуры редко рецидивируют.
Дилатация при стриктурах в результате ожогов пищевода кислотой или щелочью наиболее сложна (из-за частой высокой протяженности, извитости и плотности сужения). Часто используется серия дилатации баллонами различного диаметра (от меньшего к большему) через 3-7 дней. Высок процент рецидива таких стриктур.
Опухолевые стенозы легко, как правило, поддаются дилатации, но устранение дисфагии носит довольно кратковременный характер. В серии включавшей 39 больных с раком пищевода дилатация позволила уменьшить дисфагию у 90 % пациентов, среди осложнений встречалась одна перфорация [12]. Дилатации при опухолевых стриктурах можно проводить многократно, при повторных появлениях дисфагии. По данным одного исследования пациенты с данной патологией, как правило, требовали повторной дилатации каждые 4 недели [10]. После устранения опухолевого стеноза надо проводить стентирование саморасправляющимся металлическим стентом, что, однако, в России не всегда возможно по финансовым соображениям. Есть сообщения об успешном сочетании дилатации с химиотерапией в качестве паллиативного лечения неоперабельных опухолей области кардии [7].
При дилатации стриктур пищеводных анастомозов результаты более благоприятны при коротких стриктурах (при их протяженности более 12 мм баллонная дилатация вообще малоэффективна), а вот от диаметра сужения результат не зависит. Хуже результаты при ручных анастомозах и при их недостаточности в анамнезе [6].