Статистика
Это одно из самых агрессивных злокачественных заболеваний. Рак пищевода занимает 8-е место по смертности во всем мире. В соответствии с данными Международного агентства по изучению рака, в 2018 году заболеваемость – 7,49 случая на 100 000 человек в год, а смертность – 6,62. Расчеты же Росстата Минздрава России говорят, что заболеваемость составляет 5,6 случая на 100 000 человек. Среди мужчин – 9,43 на 100 000, среди женщин – 2,29 на 100 000. Наиболее часто заболевание диагностируется в так называемом «азиатском поясе», то есть от северной части Ирана, через Среднюю Азию и до центральных регионов Японии и Китая, также захватывая Сибирь. Во много это объясняется особенностями рациона людей, проживающих в этих районах.
Чаще всего (до 80% случаев) новообразование находится в нижне- и среднегрудном отделах пищевода. С частотой 10-15% случаев диагностируется рак шейного отдела пищевода.
Распространенность и этиология
Рак — наиболее часто встречающееся заболевание пищевода. На его долю приходится 70-90% всех заболеваний пищевода. В структуре заболеваемости злокачественными новообразованиями человека рак пищевода занимает 9-10-е место. Рак пищевода чаще встречается у мужчин, женщины болеют им в 2-3 раза реже. Это, в основном, заболевание людей пожилого возраста, в возрастной группе лиц старше 60лет находится до 80% всех заболевших раком пищевода. В возрасте до 30лет рак пищевода описан только в виде единичных наблюдений. Отмечается значительная неравномерность в географическом распределении заболевания. Особенно высокая заболеваемость раком пищевода в государствах Средней Азии. Здесь она в 3-5 раз превышает средний уровень и в 10-12 раз выше заболеваемости, наблюдаемой на юго-западе и западе СНГ. Так, например, в Молдове, Украине, Белоруссии заболеваемость раком пищевода колеблется в пределах 1,7-2,6 на 100000 человек населения, в Казахстане и Туркменистане достигает 23,7-28,3 на 100000 населения.
Быстрый переход:
- Анатомия пищевода
- Патологическая анатомия и метастазирование
- Классификация
- Клиника (симптомы) рака пищевода
- Диагностика рака пищевода
- Лечение рака пищевода
- Прогноз при раке пищевода
За пределами СНГ наиболее часто рак пищевода встречается в Иране, Швейцарии, Панаме, Бразилии, Японии. Редко болеют раком пищевода на Кубе, в Мексике, южных штатах США, Нигерии. Так, в северных районах Ирана заболеваемость составляет 114 на 100000 населения, а наивысший уровень заболеваемости раком пищевода зарегистрирован в северном Китае, Корее — 140 на 100000 населения. К факторам, способствующим возникновению рака пищевода, относят систематический прием горячей, обжигающей, грубой, плохо пережеванной пищи, потребление крепких алкогольных напитков и курение. Эти факторы вызывают хронические воспалительные процессы, которые при длительном существовании приводят к развитию злокачественных новообразований. Здесь же следует отметить процессы, влекущие за собой развитие рубцов, хронических воспалительных изменений — послеожоговые стриктуры, эзофагиты на почве грыжи пищеводного отверстия диафрагмы, «короткого» пищевода и др. Наряду с этим, рак пищевода носит и профессиональный характер — чаще болеют механизаторы: трактористы, шоферы, комбайнеры.
Развитию рака пищевода способствуют также дивертикулы, в которых поддерживаются хронические воспалительные процессы. Большую роль в развитии рака пищевода отводят лейкоплакии.
Лейкоплакия слизистой оболочки переходит в рак пищевода в 48% случаев. Поэтому большинство исследователей считают лейкоплакию облигатным предраком. Отмечена связь между раком пищевода и сидеропеническим синдромом, возникающим вследствие понижения содержания железа в плазме (сидеропения). Сидеропенический синдром (сидеропеническая дисфагия, синдром Пламмера-Винсона) характеризуется дисфагией, ахилией, хроническим глосситом и хейлитом, ранним выпадением волос и потерей зубов, выраженной гипохромной анемией. Определенное значение в развитии рака пищевода имеют полипы и доброкачественные опухоли. Однако сами по себе эти заболевания встречаются относительно редко, а при развившемся раке не всегда удается установить следы существовавшего ранее патологического процесса.
Факторы риска
Основные факторы риска возникновения и развития такой болезни:
- мужской пол, потому что мужчины чаще подвержены вредным привычкам – курению и употреблению спиртного в больших количествах;
- возраст – чем он больше, тем выше риск, лишь 15% пациентов были младше 55-ти лет;
- избыточная масса тела;
- курение и злоупотребление спиртным;
- употребление очень горячих напитков и еды;
- пищевод Барретта (когда в нижней части пищевода возникает клеточное перерождение, вызываемое кислотным повреждением хронической формы);
- рефлюкс;
- ахалазия (когда нарушена запирательная функция отверстия между желудком и пищеводом);
- рубцы в пищеводе, приведшие к его сужению;
- синдром Пламмера-Винсона (для такого синдрома характерна триада, то есть три вида нарушений одновременно: нарушенная глотательная функция, суженный пищевод, железодефицитная анемия);
- контакт с химикатами.
Примерно у 1/3 заболевших диагностирован ВПЧ (вирус папилломы человека).
Риск заболеть этим видом рака можно снизить, если разнообразно питаться, не пить крепкий алкоголь, а при наличии синдрома Барретта отслеживать изменения в слизистой оболочке.
Скрининг этого заболевания не проводится. Однако при повышенном риске появления рака пищевода рекомендуется проходить эндоскопическое исследование, при необходимости с биопсией подозрительной зоны.
Причины
Главной причиной метаплазии пищевода является гастроэзофагеальный рефлюкс — заброс желудочного содержимого обратно в пищевод. При этом агрессивный желудочный сок раздражающе действует на слизистую оболочку и провоцирует замещение многослойного плоского эпителия на более устойчивый к такому воздействию цилиндрический эпителий, т. е. происходит метаплазия — замена одного типа ткани на другой. Дальнейшее раздражающее действие приводит к тому, что метаплазированный эпителий формирует клон клеток с нарушением системы запрограммированной гибели (апоптоза). Такое состояние называется дисплазией и в последствии приводит к раку.
Дополнительными факторами риска являются:
- Пищеводно-диафрагмальные грыжи. Они приводят к постоянной диспозиции желудка и, как следствие, к постоянному рефлюксу.
- Ожирение. Во-первых, ожирение приводит к повышению внутрибрюшного давления, что провоцирует рефлюкс. Во-вторых, в данном состоянии происходит увеличение объема околопищеводной клетчатки, которая высвобождает провоспалительные цитокины, негативно влияющие на слизистую пищевода.
- Курение.
- Метаболический синдром.
Симптомы
Обычно рак пищевода обнаруживается на поздних стадиях, когда терапия уже осложнена, или случайно.
Наиболее частая симптоматика включает следующее:
- Дисфагия. Этот симптом представляет собой нарушенную функцию глотания. Пациенты описывают свое состояние как ощущение «комка в горле». Заболевшие начинают уменьшать порции пищи, избегают твердой еды. На поздних стадиях возможно употребление только жидкой пищи.
- Повышенное слюноотделение. Больше слюны в ротовой полости начинает вырабатываться для того, чтобы помочь продвинуться пищевому комку через суженный просвет пищевода.
- Дискомфорт и боль в грудине. Эти симптомы не всегда относятся к раку пищевода, они могут вызываться межреберной невралгией, стенокардией, гастроэзофагеальным рефлюксом. Поэтому не являются специфическими.
- Снижение массы тела. При затрудненном глотании и общей слабости заболевший человек начинает отказываться от еды, поэтому похудение часто сопровождает рак пищевода.
Есть и более редкие симптомы:
- кашель;
- икота;
- хриплый голос;
- рвота;
- костные боли (при наличии метастазов);
- пищеводное кровотечение (после того как кровь проходит по ЖКТ, стул окрашивается в черный цвет);
- как следствие кровотечения – анемия (человек становится бледным, слабым, быстро утомляется, испытывает постоянную сонливость).
Важно! Наличие подобных симптомов еще не означает рак. Однако нужно обязательно обратиться к врачу и обследоваться.
Классификация рака пищевода
По области возникновения:
- внутригрудной отдел пищевода;
- шейный отдел (от нижней границы перстневидного хряща до входа в грудную полость);
- верхняя грудная зона (от входа в грудную полость до области бифуркации трахеи);
- средняя грудная область (проксимальная часть пищевода распространяется от зоны бифуркации трахеи до соединения пищевода с желудком);
- нижняя грудная область (дистальная часть пищевода примерно 10 см в длине, включая абдоминальную часть пищевода, распространяется от зоны бифуркации трахеи до соединения пищевода и желудка).
По характеру роста опухоли:
- в просвет пищевода (экзофитный);
- язвенный (эндофитный);
- круговая форма (инфильтративный склерозирующий).
По степени дифференцировки новообразования:
- степень не определена – Gx;
- высокодифференцированное образование – G1;
- умеренно дифференцированное – G2;
- малодифференцированное – G3;
- недифференцируемое – G4.
Диагностика
Диагностирование осуществляется инструментальными и лабораторными методами.
- Рентгенография с бариевым контрастом. Пациент принимает внутрь сульфат бария, который обволакивает стенки пищевода. Это позволяет увидеть на снимке рельеф стенок и обнаружить сужение просвета. На ранней стадии рак может иметь вид небольших круглых выпуклостей, то есть бляшек. На поздней стадии развития новообразование принимает вид большой опухоли неправильной формы, которая может вызывать сильное сужение пищевода. Рентгенография также позволяет диагностировать трахеопищеводную фистулу, то есть когда из-за разрушения новообразованием стенки пищевода на всю толщину пищевод начинает сообщаться с трахеей.
- КТ (компьютерная томография). Это исследование дает возможность визуализировать то, насколько процесс распространился на находящиеся рядом органы, определить наличие отдаленных метастазов и поражение лимфоузлов.
- МРТ (магнитно-резонансная томография). С ее помощью выявляют очаги поражения спинного и головного мозга. Преимущество исследования – отсутствие лучевой нагрузки на пациента. В последнее время проводится МРТ пищевода, данная методика новая , но уже хорошо зарекомендовала себя.
- ПЭТ (позитронно-эмиссионная томография) и ПЭТ-КТ (ПЭТ, совмещенная с компьютерной томографией). «Подсвечивают» все очаги онкологии в организме и определяют уровень активности в них. Применяются, чтобы выявить отдаленные метастазы и поражение лимфоузлов. ПЭТ-КТ дает возможность соотнести те области, где тканями, в которых содержатся быстро делящиеся клетки, накопилось радиоактивное вещество, со снимками на КТ.
- Обследование эндоскопическим методом. Дает возможность установить причину, по которой нарушена функция глотания, увидеть размер и распространенность новообразования, сделать биопсию подозрительной области.
- Эндо-УЗИ, то есть применение эндоскопа с ультразвуковым датчиком. При таком обследовании можно точно определить, на какую глубину опухоль проросла в стенку пищевода, вовлечены ли соседние ткани, включая лимфоузлы, а также сделать биопсию.
- Бронхоскопия. Позволяет оценить состояние трахеи, если есть вероятность, что новообразование распространилось на ее стенку.
- Торакоскопия. В ходе такого обследования оценивают состояние органов грудной полости и лимфоузлов.
Рентгенодиагностика рака пищевода
Эндоскопическая картина аденокарциномы
Эндоскопическая картина плоскоклеточного рака
Лабораторные исследования
- Клинический анализ крови. Позволяет выявить анемию, которая возникает из-за кровотечения или скудного рациона.
- Биохимический анализ крови. Он показывает состояние внутренних органов, а именно почек, печени и др.
- Анализ на онкомаркеры СА 19-9, РЭА.
- Исследование биоматериала, взятого во время биопсии. В нем определяют рецепторы белка HER2. При их наличии против новообразования можно использовать таргетную терапию.
Лечение
Основной метод лечения – хирургическая операция, однако комплексный подход позволяет улучшить результаты. Поэтому различные методики комбинируются.
Хирургическое лечение
В ходе операции удаляют пищевод целиком или его часть, все зависит от распространенности и локализации патологического процесса.
Когда опухоль находится в шейном отделе, удаляют большую часть пищевода. После этого желудок поднимают и подшивают к оставшейся части пищевода. Кроме того, вместо удаленной части методом пластической операции может быть использована часть толстой или тонкой кишки. При возможности выполнения резекции шейного отдела пищевода может быть выполнена пластика кишкой с микрососудистым анастомозом сосудов на шее.
При локализации опухоли в шейном отделе пищевода с большим распространением приходится выполнять операцию в объеме: удаления фаринголарингоэктомии с одномоментной пластикой пищевода желудочным трансплантатом, с пришиванием его к корню языка.
Хирургическое вмешательство по удалению части пищевода с последующим замещением трансплантатом может быть проведено открытым способом или методом торакоскопии и лапароскопии.
При любом типе вмешательства удаляют регионарные лимфоузлы, которые потом исследуют в лаборатории методом гистологии. Если в них обнаруживаются раковые клетки, то после операции пациенту прописывают лучевое лечение или химиотерапию в комбинации с ЛТ.
Также существуют паллиативные операции. Их проводят для того, чтобы пациент мог питаться, если из-за опухоли он не может глотать. Этот тип вмешательства называется гастростома, то есть введение через переднюю брюшную стенку в желудок специальной трубки для питания.
Лучевая терапия
Применяется ионизирующее излучение с целью уничтожения клеток новообразования. Такая терапия может проводиться:
- Тем пациентам, которым по состоянию здоровья нельзя делать операцию. В этом случае облучение, обычно вместе с химиотерапией, представляет собой основную методику лечения.
- При локализации опухоли в области шейного отдела пищевода химиолучевая терапия является первым этапом комбинированного метода лечения.
- Перед операцией вместе с химиотерапией. Это нужно, чтобы уменьшить опухоль и обеспечить ее лучшее удаление (называется «неоадъювантная терапия»).
- После хирургического вмешательства вместе с химиотерапией. Таким образом воздействуют на остаточную опухоль, которую нельзя было увидеть во время операции (носит название «адъювантная терапия»).
- Для облегчения симптоматики при распространенном раке пищевода. Позволяет снизить интенсивность болевого синдрома, устранить кровотечение и трудности с глотанием. В данном случае это паллиативная терапия.
Разновидности лучевого лечения:
- Наружное (дистанционное). Источник ионизирующего излучения находится на расстоянии от пациента.
- Контактное (называется «брахитерапия»). Источник излучения эндоскопическим методом размещается как можно ближе к новообразованию. Ионизирующие лучи проходят малое расстояние, поэтому достигают опухоли, но мало затрагивают расположенные рядом ткани. Лечение позволяет уменьшить новообразование и восстановить проходимость.
Дозное распределение, получаемое при дистанционной конформной лучевой терапии и внутрипросветной брахитерапии
Химиотерапия
Данная методика представляет собой введение в организм препаратов, затормаживающих жизнедеятельность опухолевых клеток или уничтожающих их. Лекарственные средства принимаются внутрь или вводятся в вену, после чего попадают в кровоток и достигают почти всех областей организма.
Химиотерапия осуществляется циклами. Это связано с тем, что действие препарата направлено на те клетки, которые постоянно делятся. Введение повторяется через определенное число дней, что связано с клеточным циклом. Циклы химиотерапии, как правило, имеют продолжительность 2-4 недели, больным обычно показано несколько циклов.
Как и облучение, химиотерапия показана в адъювантном и неоадъвантном режимах. Также она применяется, чтобы облегчить симптоматику тем больным, у которых рак распространен и не поддается хирургическому лечению.
Некоторые препараты:
- «Цисплатин» и «5-фторурацил» («5-FU»);
- «Паклитаксел» и «Карбоплатин»;
- «Цисплатин» совместно с «Капецитабином»;
- схема ECF: «Эпирубицин», «Цисплатин» и «5-FU»;
- схема DCF: «Доцетаксел», «Цисплатин» и «5-FU»;
- «Оксалиплатин» совместно либо с «Капецитабином», либо с «5-FU»;
- «Иринотекан».
Таргетная терапия
Направлена на блокировку роста новообразования путем воздействия на определенные мишени, то есть на те молекулы, которыми определяются деление и рост опухоли. Если в биоматериале, взятом методом биопсии, находят такие белковые молекулы, то может быть эффективна именно таргетная терапия.
Паллиативные методы
При проведении паллиативной терапии применяют следующие методики:
- Бужирование, то есть расширение пищевода.
- Установку стентов эндоскопическим методом. Стенты – это полые цилиндры, которые устанавливаются в просвет пищевода, чтобы обеспечить проходимость пищи.
- Лазерную фотокоагуляцию (новообразование разрушают лазером).
- Фотодинамическое воздействие. Пациенту вводится фотосенсибилизатор, который накапливается клетками опухоли. Затем под действием лазерного луча с определенной длиной волны эти клетки погибают.
- Химиотерапия и облучение. Могут применяться, чтобы уменьшить размер новообразования и восстановить проходимость.
Стентирование рака пищевода
Растущее внимание к проблеме пищевода Баррета (ПБ) вызвано высокой частотой развития аденокарциномы пищевода (АП) — злокачественной опухоли пищевода, которая развивается из метаплазированного кишечного эпителия слизистой оболочки при ПБ либо (крайне редко) из эзофагеальных желез (тип I по классификации J. Siewert). За последние десятилетия произошли значительные изменения в показателях заболеваемости АП и плоскоклеточным раком пищевода. Теперь в большинстве случаев рака пищевода в странах Западной Европы и США выявляется именно АП. В США частота встречаемости АП увеличилась почти на 300% за последние 30 лет (рис. 1)
Рис. 1. Рост заболеваемости аденокарциномой пищевода в США и снижение заболеваемости плоскоклеточным раком (1975—2000 гг.) [3]. [1, 2].
В России такая тенденция прослеживается не столь отчетливо: 7—20% диагностированных раков пищевода имеют гистологические признаки аденокарциномы. Однако оценить достоверность и точность таких данных сложно: заболевание выявляется на поздних стадиях распространенного рака, когда невозможно определить, где образовалась опухоль — в дистальном отделе пищевода или в проксимальном отделе желудка. Среди всей онкопатологии органов пищеварительной системы рак пищевода и рак желудка имеют наибольшие показатели смертности. Прогноз после постановки диагноза аденокарциномы неблагоприятный — 5-летняя выживаемость не превышает 10—20%, а совершенствование методик хирургического лечения вносит не столь значительный вклад в улучшение этих показателей [4].
Понимание причин возникновения АП и предраковой патологии, возможности раннего выявления предопухолевых процессов и ранних форм опухоли значительно улучшились в последнее время. Это позволяет формировать группы повышенного риска АП, организовывать экспертные центры для выявления и своевременного лечения предопухолевой патологии. По мнению авторитетных экспертов, аденокарцинома пищеварительного тракта наиболее часто развивается в патологически измененной слизистой оболочке. Хронический воспалительный процесс рассматривается как одно из важных звеньев в цепи процессов, приводящих в конечном итоге к АП [5,6]. Определены и основные заболевания, на фоне которых рак развивается достоверно чаще. Для А.П. фоновым заболеванием в большинстве случаев является ПБ.
Скрининг
Риск развития АП у пациентов с ПБ во многом зависит от наличия кишечной метаплазии, диспластических изменений эпителия и степени их выраженности в дистальном отделе пищевода (в сегменте цилиндроклеточной метаплазии дистального отдела пищевода). На основании данных наблюдения за 8522 пациентами, включенными в канцеррегистр Северной Ирландии (средние сроки наблюдения составили 7 лет), при наличии кишечной метаплазии с бокаловидными клетками риск развития аденокарциномы увеличивается с 0,04 до 0,23% в год, а при наличии дисплазии эпителия низкой степени в сегменте метаплазии — риск увеличивается более чем в 9 раз. Совокупный риск развития аденокарциномы и дисплазии эпителия высокой степени также значительно выше в группах пациентов, у которых на момент включения в регистр были морфологические изменения, характеризующиеся кишечной метаплазией и дисплазией низкой степени (табл. 1)
Таблица 1. Риск аденокарциномы пищевода у пациентов с пищеводом Баррета при наличии кишечной метаплазии и дисплазии [7].
Риск развития АП на фоне ПБ является еще более значимым у пациентов с дисплазией эпителия в зоне сегмента цилиндроклеточной метаплазии и особенно дисплазии высокой степени (рис. 2).
Рис. 2. Риск развития рака у пациентов с сегментом цилиндроклеточной метаплазии без кишечного эпителия, с пищеводом Баррета без дисплазии и с дисплазией эпителия слизистой оболочки низкой и высокой степени [8—11].
Однако появлению АП предшествует постепенное прогрессирование диспластических изменений с потерей клетками признаков дифференцировки. Прогрессирование от легкой дисплазии (дисплазия низкой степени) к тяжелой (дисплазия высокой степени) в среднем может протекать в течение 29 мес, тогда как последующее развитие аденокарциномы занимает в 2 раза меньший интервал времени — 14 мес [7]. Широкое распространение ГЭРБ и определение каскада предраковых событий являются потенциально привлекательной целью для проведения скрининга ПБ и А.П. Одни из последних американских рекомендаций (American college of gastroenterology) предполагают, что проведение эндоскопического исследования верхних отделов пищеварительного тракта необходимо всем пациентам, имеющим симптомы хронической ГЭРБ, в связи с высоким риском у них ПБ [12]. Европейским обществом гастроинтестинальной эндоскопии отмечено, что в настоящее время проведение скрининга целесообразно только в группах высокого риска развития аденокарциномы: при наличии длительного анамнеза ГЭРБ (более 5 лет), при сочетании таких факторов риска как возраст пациента более 50 лет, мужской пол, наличие кровных родственников, у которых была выявлена АП или ПБ, высокий индекс массы тела и другие факторы [13]. Среди всех методов скрининга эндоскопическое исследование верхних отделов пищеварительного тракта является «золотым стандартом» в диагностике патологических процессов слизистой оболочки пищевода, так как позволяет не только визуально определить наличие цилиндрического эпителия в пищеводе, но и выполнить биопсию для морфологического подтверждения диагноза, диагностики дисплазии и раннего рака. Это позволяет считать эндоскопический метод наиболее важным инструментом скрининга ПБ и АП.
Определение
Длительное время общепринятым в клинической практике было следующее определение ПБ: это патологическое состояние, при котором часть плоского эпителия слизистой оболочки дистальных отделов пищевода замещена метапластическим цилиндрическим эпителием. Сегмент цилиндрической метаплазии должен определяться при эндоскопическом исследовании, находиться выше зоны пищеводно-желудочного перехода или соединения (Z-линии) и подтверждаться морфологически путем обнаружения специализированной кишечной метаплазии (рис. 3)
Рис. 3. Пищевод Баррета. а — эндоскопическая картина при осмотре в белом свете; б — эндоскопическая картина при осмотре в узкоспектральном режиме (Narrow Band Imaging, NBI); в — гистологическая картина цилиндроклеточной метаплазии с диффузной кишечной метаплазией с множеством бокаловидных клеток — окраска гематоксилином и эозином, ×100; г — окраска альциановым синим, ×100. [14]. В 2022 г. Европейским обществом гастроинтестинальной эндоскопии (ESGE) было предложено более современное определение ПБ: это сегмент цилиндрического метапластического эпителия дистального отдела пищевода, длиной не менее 1 см, который может быть диагностирован при эндоскопическом исследовании проксимальнее зоны пищеводно-желудочного соединения и подтвержден гистологически наличием в биопсийном материале специализированной кишечной метаплазии [15].
В соответствии с рекомендациями Российской гастроэнтерологической ассоциации (РГА) в настоящий момент для установления диагноза «пищевод Баррета» требуется обязательное гистологическое подтверждение метаплазии эпителия слизистой оболочки пищевода по кишечному типу, так как это единственный тип цилиндрического эпителия, отличающийся повышенным потенциалом малигнизации [16].
Из этого определения следует, что эндоскопическое и морфологическое исследования лежат в основе правильной диагностики этого патологического состояния. От врача-эндоскописта, его знаний, методических навыков, правильности интерпретации выявленных изменений слизистой оболочки, опыта и, наконец, технического оснащения зависит своевременная и отвечающая современным критериям диагностика ПБ, диспластических изменений слизистой оболочки и ранних форм А.П. Однако кишечная метаплазия не всегда является зоной роста АП, в связи с чем в Японии для установления диагноза ПБ необходимо только обнаружить сегмент цилиндроклеточной метаплазии в дистальном отделе пищевода при эндоскопическом исследовании.
Распространенность гастроэзофагеальной рефлюксной болезни и цилиндроклеточной метаплазии в дистальном отделе пищевода
ПБ является одним из наиболее серьезных осложнений ГЭРБ — хронического рецидивирующего заболевания, обусловленного спонтанным, регулярно повторяющимся ретроградным поступлением в пищевод желудочного и/или дуоденального содержимого, приводящего к повреждению дистального отдела пищевода и/или появлению характерных симптомов (изжога, ретростернальные боли, дисфагия). Как самостоятельная нозологическая единица ГЭРБ официально получила признание в материалах по диагностике и лечению этого заболевания, принятых в октябре 1997 г. на Междисциплинарном конгрессе гастроэнтерологов и эндоскопистов в г. Генвале (Бельгия) [17]. Результаты исследований, проведенных в мире и охватывающих большие группы населения, показывают, что симптомы ГЭРБ испытывают более 1/3 населения, а наличие ежедневной изжоги — 7—10%. Осложнения рефлюксной болезни и изжога (основной симптом ГЭРБ) гораздо чаще наблюдаются у представителей белой расы (12,3 и 34,6% соответственно) и черной расы (2,8 и 46,1% соответственно) по сравнению с жителями Восточной Азии (0 и 2,6% соответственно [18]. Оценить распространенность цилиндроклеточной метаплазии в дистальном отделе пищевода достаточно сложно, так как более 80% случаев заболевания остаются не диагностированными, что отображают данные американского исследования материала аутопсий [19]. Результаты исследования, проведенного в США этой же группой специалистов (A. Cameron и соавт.), показывают 28-кратное увеличение числа клинически диагностированных случаев метапластических изменений в дистальном отделе пищевода за период с 1965 по 1995 г. Данные эндоскопического обследования верхних отделов пищеварительного тракта у пациентов, поступивших в клиники с симптомами диспепсии или по поводу проведения колоноскопии, свидетельствуют о различиях в преобладании цилиндроклеточной метаплазии пищевода в зависимости от этнических и географических факторов (табл. 2).
Таблица 2. Частота обнаружения пищевода Баррета при эндоскопическом исследовании верхних отделов пищеварительного тракта у пациентов с диспепсией
Распространенность ГЭРБ в России среди взрослого населения составляет около 40%, а у 45—80% из них обнаруживается эзофагит: в 10—35% случаев это тяжелый эзофагит с множественными эрозивными поражениями слизистой оболочки дистального отдела пищевода. ПБ различной степени протяженности диагностируют в среднем у 8—15% пациентов с эзофагитом. АП развивается у 0,5% пациентов с ПБ в год при низкой степени дисплазии, у 6% в год — при дисплазии эпителия высокой степени [26]. К факторам риска ПБ относятся средний и пожилой возраст, мужской пол. У большинства пациентов эту патологию диагностируют в возрасте 50—60 лет, у мужчин в 3—4 раза чаще, чем у женщин.
Патогенез
Одной из основных причин развития ГЭРБ и ПБ является гастроэзофагеальный рефлюкс — заброс (попадание) желудочного содержимого (в первую очередь соляной кислоты) в пищевод. При развитии такого рефлюкса рН в дистальном отделе пищевода значительно смещается в сторону низких значений за счет попадания кислого содержимого желудка. Продолжительный контакт слизистой оболочки пищевода с кислым рефлюксатом, кроме того, содержащим пепсин, способствует развитию ее воспаления. Желчные кислоты и ферменты, которые также могут входить в состав рефлюксата, при нарушении моторики верхних отделов пищеварительного тракта способны оказывать сильное повреждающее воздействие на слизистую пищевода. Эзофагит в ряде случаев сопровождается структурной перестройкой эпителия слизистой оболочки пищевода с формированием желудочной или кишечной метаплазии, которая и является фоном для развития аденокарциномы. Анализ многочисленных исследований показывает, что риск развития рака в сегменте цилиндроклеточной метаплазии связан в первую очередь с наличием кишечной метаплазии (неполной кишечной метаплазии, тип II и III) [27, 28]. В пищеводе метапластические изменения начинаются с появления сначала цилиндрического эпителия желудочного типа, а затем эпителия толстокишечного типа. Экспозиция кислоты в пищеводе увеличивает, с одной стороны, активность протеинкиназ, инициирующих митогенную активность клеток, и, соответственно, их пролиферацию, и, с другой стороны, угнетает апоптоз в пораженных участках слизистой оболочки. Примерно 50—80% случаев дисплазии на фоне ПБ и АП характеризуются мутациями генов, участвующих в регуляции клеточного цикла, репарации ДНК и апоптозе [20]. Последние исследования в этой области свидетельствуют о важной роли генов (белков) Р53 и Р63, участвующих в развитии клеток плоского эпителия. В пищеводе экспрессия белка Р63 определяется только в клетках плоского эпителия и отсутствует в цилиндроклеточной метаплазии. При отсутствии Р63 стволовые клетки слизистой оболочки не могут начать дифференцировку по пути клеток плоского эпителия, в результате такого нарушения образуются клетки цилиндрического эпителия [29, 30]. Основой для происхождения клеток эпителия кишечного типа может служить как сам многослойный плоский и кубический эпителий протоков желез подслизистого слоя пищевода, так и эпителий кардиального типа в дистальном отделе пищевода, подверженные воздействию рефлюксата [31, 32]. Среди факторов, влияющих на процессы канцерогенеза в области пищеводно-желудочного соединения, необходимо учитывать также курение, алкоголь, повышенную массу тела и рефлюкс желчи. Динамические наблюдения за пациентами с ПБ показали, что развитие аденокарциномы происходит через многоступенчатый патологический процесс. Этот процесс характеризуется нарастанием степени дисплазии — патологии, предшествующей аденокарциноме. Важным промотором этого процесса является оксид азота, который может накапливаться в патологически измененных тканях дистального отдела пищевода и вызывать генетические изменения. Генетические изменения в клетках происходят параллельно переходу метаплазии в дисплазию и затем в аденокарциному [33].
Диагностика и скрининг пищевода Баррета и аденокарциномы пищевода
Эндоскопическое исследование является ключевым при диагностировании ПБ: тогда как остальные методы (рентген, сцинтиграфия) могут лишь предположить этот диагноз, эндоскопический метод может с высокой степенью вероятности установить его. При эндоскопическом исследовании определяется протяженность изменения слизистой оболочки, отношение зоны изменений слизистой оболочки по протяжению к пищеводно-желудочному переходу, а также проксимальная граница по отношению к резцам. При этом распространение зоны метаплазии хорошо визуализируется в виде очагов гиперемии («языки пламени») на фоне «жемчужно-белого» эпителия пищевода. Одной из важных задач эндоскопического исследования является получение биопсийного материала. Задачами же морфологического исследования являются подтверждение метаплазии слизистой оболочки пищевода, выявление участков дисплазии и фокусов аденокарциномы.
C позиции эндоскопии точная диагностика ПБ сопряжена с несколькими проблемами. Одна из них заключается в определении ключевых ориентиров — зоны пищеводно-желудочного соединения или перехода (ПЖС), Z-линии и границ сегмента цилиндроклеточной метаплазии. Другая — точность выполнения биопсии при очаговом распределении участков кишечной метаплазии и дисплазии в сегменте цилиндроклеточной метаплазии пищевода и трудности эндоскопической диагностики этих очагов [34].
Ключевые ориентиры эндоскопической диагностики
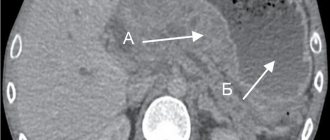
1. Зона пищеводно-желудочного соединения (перехода) — это область соединения мышечного слоя пищевода и мышечного слоя кардиального отдела желудка. Она соответствует границе между трубчатой структурой пищевода и проксимальной частью желудка с продольными складками. Эта анатомическая граница определяется в области проксимального края продольных складок слизистой оболочки желудка (рис. 4).
Рис. 4. Эндоскопическая картина пищевода Баррета. Стрелками указан проксимальный край складок слизистой оболочки желудка, соответствующий зоне пищеводно-желудочного соединения. Еще одним дополнительным ориентиром пищеводно-желудочного соединения служит дистальная граница видимых при эндоскопии продольных сосудов слизистой оболочки
(palisade or longitudinal intramucosal vessels)
. Эти сосуды были впервые описаны J. Carvalho в 1963 г. и представляют собой вены, расположенные в слизистой оболочке над собственной мышечной пластинкой. В желудке они расположены в подслизистом слое и выходят в поверхностные слои слизистой оболочки только в области границы желудка и пищевода. В слизистом слое пищевода они проходят в проксимальном направлении около 2 см параллельно друг другу в виде «частокола» и затем вновь погружаются в подслизистый слой, образуя более крупные вены. Японское общество изучения болезней пищевода рекомендует определять пищеводно-желудочное соединение именно по дистальному краю этих продольных сосудов (рис. 5)
Рис. 5. Продольные сосуды слизистой оболочки дистального отдела пищевода (осмотр в узкоспектральном режиме NBI). Стрелками указан дистальный край палисадных сосудов, соответствующий зоне пищеводно-желудочного соединения. [35].
2. Зубчатая линия или Z-линия
— граница между многослойным плоским эпителием пищевода бледно-розового цвета и более ярким и темным цилиндрическим эпителием желудка (см. рис. 3). Буква Z обозначает zero (ноль) — это нулевая отметка зоны, где заканчивается плоский эпителий пищевода [36]. В норме эта неровная линия совпадает с анатомической границей пищевода и желудка. При наличии цилиндроклеточной метаплазии в дистальном отделе пищевода Z-линия не совпадает с зоной пищеводно-желудочного соединения.
3. В том случае, когда Z-линия находится выше анатомической границы пищевода и желудка (ПЖС), определяется сегмент цилиндроклеточной метаплазии, расположенный между этими двумя ориентирами. Современная диагностика границ и протяженности сегмента цилиндроклеточной метаплазии дистального отдела пищевода основывается на Пражских критериях (The Barrett’s Prague C&M Criteria), разработанных Международной рабочей группой экспертов по классификации эзофагитов (The international working group for the classification of oesophagitis) на 12-й Европейской гастроэнтерологической неделе в Праге в 2004 г. Эти критерии предполагают определение проксимальной границы циркулярного сегмента метаплазии, а также определение максимальной протяженности и самой верхней границы наиболее длинного «языка» метаплазии, идущего от циркулярного сегмента до его верхнего края (значение М). Измерение протяженности циркулярного сегмента цилиндроклеточной метаплазии происходит от края желудочных складок (ПЖС) до его проксимального уровня (значение C) (рис. 6).
Рис. 6. Пражские критерии диагностики пищевода Баррета [37]. а — протяженность циркулярного сегмента метаплазии — 2 см, длина максимального по протяженности сегмента метаплазии — 5 см; эндоскопическое заключение — «Пищевод Баррета С—2, М—5»; б, в — эндоскопический пример правильного эндоскопического заключения после корректного определения пражских критериев пищевода Баррета — «Пищевод Баррета С—1, М—6». Мелкие островки метаплазии, расположенные проксимальнее общего сегмента, отдельно от него и несвязанные с ним, не учитываются.
Наличие у пациента аксиальной пищеводно-желудочной грыжи пищеводного отверстия диафрагмы (ПОД) существенно изменяет положение ключевых ориентиров диагностики П.Б. Поэтому диагностика этого патологического состояния также является важным элементом эндоскопического исследования и предполагает определение сужения, соответствующего ПОД, расположенному дистальнее зоны ПЖС [38].
Диагностика кишечного эпителия в сегменте цилиндроклеточной метаплазии
При гистологическом исследовании в зоне ПБ определяются три типа железистого эпителия: эпителий фундального отдела желудка (покровно-ямочный), эпителий кардиального отдела (или переходного типа) и специализированный (особый) кишечный эпителий с бокаловидными клетками [39]. Верификация П.Б. предполагает морфологическое подтверждение наличия специализированного, перестроенного по кишечному типу эпителия в дистальном сегменте пищевода. Если при гистологическом исследовании выявляются только клетки фундального или кардиального типов, следует говорить не о ПБ, а лишь о цилиндроклеточной метаплазии пищевода, не связанной с высоким риском возникновения А.П. До недавнего времени эндоскопическое исследование метаплазированного сегмента дистального отдела пищевода с выполнением так называемых «слепых» биопсий в четырех точках по окружности пищевода и на протяжении каждого сантиметра по длине сегмента являлось «золотым стандартом» диагностики П.Б. Однако результаты последних исследований показали, что точность такой диагностики очагов кишечной метаплазии составляет 48,2% [40].
Возможно ли повысить эффективность диагностики и динамического наблюдения за пациентами с ПБ с целью своевременного обнаружения не только специализированного кишечного эпителия, но и диспластических изменений эпителия, а также раннего рака?
В настоящее время актуальной является разработка новых и определение эффективности существующих методик окраски слизистой оболочки дистального отдела пищевода, позволяющих эффективно диагностировать метапластические, диспластические изменения, а также ранние формы рака. Кроме того, существует целый ряд новых оптических эндоскопических методик, позволяющих отказаться от выполнения «слепых» биопсий. Среди таких методик наиболее эффективными являются хромоэндоскопия, увеличительная и узкоспектральная эндоскопия.
Хромоэндоскопия
Методика окраски с метиленовым синим, основанная на поглощении красителя метаплазированным кишечным эпителием, эффективна в диагностике очагов кишечной метаплазии в сегменте цилиндроклеточной метаплазии дистального отдела пищевода. Именно эта методика позволяет объективно оценить локализацию, размеры и распространенность очагов кишечной метаплазии (рис. 7, а).
Рис. 7. Очаги кишечной метаплазии. а — после окраски 0,5% раствором метиленового синего имеют вид пятен синего цвета на фоне розового эпителия желудочного типа, который не поглощает краситель; б — ложноположительные результаты хромоскопии, краситель метиленовый синий адсорбируется в области линейных эрозий и язв. А методика окраски с индигокармином, позволяющая с помощью красителя выделять и подчеркивать структурные поверхностные изменения слизистой, помогает в диагностике очаговых поражений слизистой оболочки, в том числе и раннего рака. Выполнение прицельной биопсии окрашенных метиленовым синим участков с последующим морфологическим исследованием гастробиоптатов позволяет оценить тип кишечной метаплазии, своевременно диагностировать очаги дисплазии эпителия, встречающиеся на фоне метаплазии, и ранние формы рака. Однако методики хромоскопии не являются высокоспецифичными в отношении метапластических и диспластических изменений эпителия дистального отдела пищевода. Краситель метиленовый синий может прокрашивать не только очаги кишечной метаплазии, но и адсорбироваться в области эрозий и язв, что приводит к ложноположительным результатам диагностики (см. рис. 7, б).
Увеличительная эндоскопия
Увеличительная эндоскопия позволяет детально исследовать микроархитектонику слизистой оболочки сегмента цилиндроклеточной метаплазии пищевода с помощью оптического 115-кратного увеличения ее поверхности, определить типы рисунка, соответствующего метапластическим и диспластическим изменениям эпителия. Эта методика в сочетании с хромоскопией 0,5% метиленовым синим показала высокую специфичность и чувствительность не только в диагностике очагов кишечной метаплазии, но и диспластических изменений эпителия у пациентов с ПБ и позволила определить типы микроструктуры поверхности слизистой оболочки (рис. 8),
Рис. 8. Увеличительная эндоскопия (115-кратное оптическое увеличение) сегмента цилиндроклеточной метаплазии дистального отдела пищевода. Тип рисунка «продольных гребней» соответствует кишечному эпителию (пищевод Баррета). соответствующие этим патологическим изменениям [41].
Узкоспектральная эндоскопия
Узкоспектральная эндоскопия является одной из наиболее современных эндоскопических методик, зарегистрированных Минздравом России и разрешенных к применению в Р.Ф. Эндоскопическое исследование с функцией узкоспектрального изображения (narrow band imaging
) основано на использовании специальных узкоспектральных оптических фильтров, изменяющих спектр светового потока. Глубина проникновения светового потока зависит от длины волны, световые волны более длинного спектра (например, красный) более глубоко проникают в ткани, в то время как видимый синий спектр (более короткие волны) способен проникать только в поверхностные слои тканей, что позволяет более детально исследовать их микроструктуру. Таким образом, использование специальных узкоспектральных фильтров в этой системе, пропускающих световые потоки с длиной волны 415 и 445 нм и задерживающих световые волны, более глубоко проникающие в ткани, позволяет улучшить визуализацию поверхности слизистой оболочки. Кроме того, световые волны узкого спектра хорошо поглощаются гемоглобином тканей, что позволяет исследовать микрососудистый рисунок капилляров слизистой оболочки и подслизистого слоя пищевода. С помощью этой методики возможно не только повысить эффективность определения ключевых ориентиров диагностики ПБ (продольных сосудов), но и выявить мельчайшие нарушения архитектоники эпителия, характерные для метапластических, диспластических изменений и начальных форм рака (рис. 9).
Рис. 9. Пищевод Баррета. а — диагностика в обычном световом спектре; б — узкоспектральная эндоскопия с оптическим увеличением изображения — более четкая визуализация сегмента метаплазии дистального отдела пищевода с нарушением микроархитектоники и сосудистого рисунка, участками кишечного эпителия и дисплазии (указаны стрелкой).
С помощью увеличительной и узкоспектральной эндоскопии нами проведено исследование рисунка различных участков слизистой оболочки в сегменте цилиндроклеточной метаплазии дистального отдела пищевода, позволившее определить типы рисунка эпителия, не имеющего признаков дисплазии, а также структурных изменений, соответствующих дисплазии и раннему раку пищевода (рис. 10).
Рис. 10. Типы рисунка эпителия дистального отдела пищевода без неопластических изменений. а — овальный рисунок ямок — эпителий кардиального отдела желудка в дистальном сегменте пищевода; б — крупный и вытянутый овальный рисунок — «овальные гребни» — характеризует кишечную метаплазию; в — рисунок продольных гребней — кишечной метаплазии; г — патологические сосуды и разрушенный тип рисунка поверхности эпителия — дисплазия высокой степени. Полученные результаты и корреляция эндоскопических находок с данными гистологии показали высокую специфичность и чувствительность методик в диагностике типов эпителия дистального отдела пищевода [42]. Это позволяет говорить о новом направлении эндоскопического скрининга ПБ — «оптической биопсии» — и своевременном, высокоэффективном выявлении предраковых изменений и ранних форм рака [43].
Эндоскопическое исследование с использованием оптического увеличения изображения (более чем 100-кратного) в комбинации с узкоспектральным контрастным режимом осмотра позволяет провести точную диагностику патологических изменений эпителия, выявить участки желудочной и кишечной метаплазии и обнаружить патологические участки дисплазии и аденокарциномы. Специфичность и чувствительность методики в отношении метаплазии составляет 92 и 95% соответственно.
Лечение пациентов с пищеводом Баррета
Большинство пациентов с ПБ имеют симптомы, обусловленные рефлюксом желудочного содержимого в пищевод и характерные для ГЭРБ изжогу, регургитацию, загрудинные боли, а иногда и экстрапищеводные проявления (ларингит, хронический кашель и бронхиальная астма). Лечение пациентов с ПБ имеет два основных направления: терапия симптомов и проявлений ГЭРБ, а также снижение риска развития А.П. Современные принципы эффективной терапии любой формы ГЭРБ и, в частности, эрозивного эзофагита, отражены в рекомендациях Российской гастроэнтерологической ассоциации и состоят из двух основных этапов: индукции ремиссии и поддержании ремиссии эрозивного эзофагита. Первый этап лечения предполагает назначение ингибиторов протонной помпы (ИПП) в стандартных дозировках в течение 4 нед при единичных эрозиях и в течение 8 нед при множественных эрозивных поражениях слизистой оболочки. Поддерживающая терапия предполагает прием ИПП в половинной дозировке в течение 26—52 нед. ИПП создают оптимальные условия рН для заживления эрозий и снижения гиперпролиферации в метаплазированном эпителии. Такая тактика позволяет добиться быстрого улучшения клинической симптоматики, положительной динамики воспалительных изменений, определяемых при эндоскопии, сократить время и затраты на лечебный курс. ИПП являются основой как курсовой, так и поддерживающей терапии всех форм ГЭРБ и превосходят по суммарной клинической эффективности блокаторы H2-рецепторов гистамина в 2 раза, а прокинетиков — в 3 раза [44]. После длительного применения препаратов этой группы у пациентов с ПБ отмечается снижение маркеров пролиферации. И хотя считается, что ПБ, как правило, не подвергается обратному развитию, в ряде случаев удается добиться частичной регрессии ограниченного участка кишечной метаплазии. В одном из немногих рандомизированных исследований 68 пациентов с ПБ, получавших в течение 24 мес омепразол в дозе 40 мг (1-я группа) и ранитидин 150 мг (2-я группа) дважды в сутки, установлена небольшая, но статистически достоверная регрессия сегмента метаплазии. Уменьшение длины сегмента и его площади на 8% были зарегистрированы только в 1-й группе пациентов, получавших омепразол. Никаких изменений при приеме ранитидина отмечено не было [45].
Предотвращение прогрессирования метапластических изменений и неоплазии у пациентов с ПБ остается сложной и недостаточно изученной проблемой. В двух исследованиях было показано, что у 230 и 80 пациентов с ГЭРБ, получавших длительную терапию омепразолом в различных суточных дозах (от 20 до 80 мг), в процессе динамического наблюдения (в среднем 6,9 года) в 12 и 14,5% случаев соответственно были обнаружены метапластические изменения в дистальном отделе пищевода, характерные для ПБ [46, 47]. С другой стороны, результаты наблюдения за 350 пациентами с ПБ в среднем в течение 4,7 года показали, что риск диспластических изменений был в 5,6 раза выше у тех, кто не получал регулярную терапию ИПП (на протяжении как минимум 2 лет) в течение всего срока наблюдения [48]. Результаты работ в этой области в целом свидетельствуют о том, что терапия ИПП не может во всех случаях предотвратить метапластические и диспластические изменения в дистальном отделе пищевода у пациентов с ГЭРБ. Необходимы дальнейшие исследования в этой области, совершенствование механизмов регистрации мельчайших структурных изменений в слизистой оболочке, которое возможно при использовании новых оптических эндоскопических методик.
В случае неэффективности медикаментозной терапии, а также при выявлении диспластических изменений слизистой оболочки возможно применение хирургических и эндоскопических методик лечения. Ретроспективный анализ результатов хирургических операций — фундопликаций — не показал значимых преимуществ этой методики по сравнению с лекарственной терапией ИПП. Фундопликация не предотвращает ни появления ПБ у пациентов с ГЭРБ, ни его прогрессирования в АП [49]. Эндоскопические методики абляции и резекции метапластических и диспластических изменений у пациентов с ПБ являются альтернативой хирургической резекции, имеющей высокий риск развития осложнений (рис. 11)
Рис. 11. Этапы проведения эндоскопической аргоноплазменной абляции сегмента пищевода Баррета с обнаруженной и подтвержденной экспертом-морфологом дисплазией низкой степени без видимого патологического участка. а, б — диагностика пищевода Баррета при осмотре в стандартном белом световом режиме и с использованием узкоспектрального режима (NBI)
Рис. 11. Этапы проведения эндоскопической аргоноплазменной абляции сегмента пищевода Баррета с обнаруженной и подтвержденной экспертом-морфологом дисплазией низкой степени без видимого патологического участка. в—е — этапы выполнения гибридной аргоноплазменной абляции с использованием нового инструмента ЭРБЕ (Германия), первую в России операцию выполняет д-р Торстен Бейна (Дюссельдорф, Германия). [50, 51].
Эндоскопическое лечение должно сопровождаться адекватной антисекреторной терапией ИПП для обеспечения эффективного заживления дефектов слизистой оболочки в области удаленных очагов метаплазии или дисплазии и создания условий для появления в этих зонах многослойного плоского эпителия пищевода. Несмотря на высокую эффективность и относительную безопасность аргоноплазменной и электрокоагуляции, а также лазерной деструкции, эти методики абляции не всегда приводят к гистологической эрадикации кишечной метаплазии и не могут в 100% случаев предупредить последующее развитие диспластических изменений [52].
Алгоритм ведения пациентов с ПБ при наличии дисплазии эпителия определен в рекомендациях Европейского общества гастроинтестинальной эндоскопии. Основные положения алгоритма:
— профилактическая эндоскопическая терапия, такая как проведения абляции в случае наличия у пациента ПБ без дисплазии, не должна выполняться (ввиду крайне низкого риска развития аденокарциномы
Лечение рака пищевода изменяется в зависимости от стадии
0 стадия
Опухоль на этой стадии – это не истинный рак. В ней содержатся аномальные клетки. Такое состояние называют «дисплазией», это разновидность предраковых заболеваний. Аномальные клетки имеют вид раковых, но встречаются только во внутренней оболочке пищевода (эпителии), они не растут в глубокие слои пищевода.
Обычно применяются эндоскопические методики лечения:
- PDT, или фотодинамическая терапия;
- RFA, то есть радиочастотная абляция;
- EMR, эндоскопическое удаление опухоли слизистой оболочки (после этого обеспечивается длительное наблюдение с применением эндоскопии, чтобы вовремя заметить рецидив, если он возникнет).
I стадия
Новообразование затрагивает мышечную или собственную пластинку слизистой, но не поражает другие органы и лимфоузлы.
- Рак T1. Заболевание на ранней стадии, когда оно находится только в небольшой зоне слизистой и не достигло подслизистой основы (новообразования Т1а), может быть удалено путем эндоскопической резекции в рамках слизистой или подслизистого слоя. Иногда медики рекомендуют хирургически удалить часть пищевода, а затем провести облучение и химиотерапию.
- Рак Т2. Опухоль затрагивает мышечную пластинку слизистой. Таким пациентам перед операцией проводятся химиотерапия и облучение. Исключительно хирургическое удаление рекомендовано, только когда новообразование менее 2 см в размере.
Когда рак локализуется в зоне шеи, вместо операции в качестве основного метода лечения могут быть рекомендованы облучение и химиотерапия.
II и III стадии
На второй стадии опухоль распространяется на главный мышечный слой пищевода либо его наружную оболочку. Также новообразование поражает 1 или 2 расположенных рядом лимфоузла.
При третьей стадии новообразование прорастает на наружную оболочку пищевода, может распространяться на соседние органы, им поражены регионарные лимфоузлы. Рекомендовано комбинированное лечение, которое включает операцию и предваряющие ее химиотерапию либо химиотерапию в сочетании с облучением. Если по состоянию здоровья для пациента есть риск не пережить операцию, то химиотерапия в сочетании с облучением становится основным методом лечения.
IV стадия
Рак затрагивает отдаленные лимфоузлы, есть метастазы в отдаленных органах (легких, печени). На такой стадии основная цель лечения – как можно более долгий контроль над распространением и размером новообразования. Пациентам проводится симптоматическое лечение для облегчения боли, восстановления возможности питаться и др. Применяется лучевая терапия и химиотерапия.
Осложнения
Главным осложнением пищевода Барретта является злокачественная трансформация в аденокарциному на фоне дисплазии.
В среднем, тяжелая дисплазия диагностируется у 20-25% больных в течение 20-23 лет после постановки диагноза. Вероятность ее развития коррелирует с длиной пораженного участка и степенью дисплазии:
- При дисплазии низкой степени риски малигнизации составляют 0.8-1.9% в год.
- При тяжелой дисплазии — 6-12.2% в год.
Кроме того, имеет значение количество очагов дисплазии. При множественных очагах вероятность малигнизации в три раза выше, чем при одиночных.