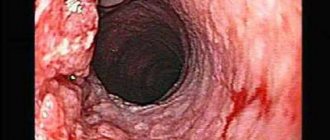
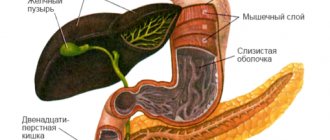
Очень важно для правильной оценки работы пищевода провести соответствующую диагностику, например манометрию. Таким образом, можно исключить ошибки в лечении и ускорить выздоровление пациента. Инструментальное исследование, которое назначает лечащий врач очень необходимо, поскольку физикальные методы не позволяют увидеть полной картины заболевания. Тем более что в нынешнее время болезни кишечника, желудка самые распространенные. У здорового человека пищевод практически не подвергается раздражению, в то время как у пациента имеющего проблемы с желудком наблюдаются частые спазмы, появляется воспалительный процесс, сужение и т.д.
При каких симптомах назначают исследование пищевода
Манометрия как метод исследования желудка и пищевода
Когда пациент жалуется на боли во время или после приема пищи, тогда необходимо пройти соответствующее исследование пищевода, чтобы установить причину дискомфорта. Если человек жалуется на боли при глотании, а именно во время употребления твердой пищи, тогда это указывает на карциному мембраны пищевода.
Боль при употреблении любой пищи указывает, что у пациента нарушена моторика пищевода, у больного имеется ожог пищевода, различные повреждения через едкие кислоты или щелочи, пищевод поражен инфекциями и т.д. На развитие рака или рефлюкс – эзофагит указывает сильная боль при приеме пищи в области грудины.
Заболевания пищевода требуют диагностики. Исследования врач может назначить разные, зависимо от симптомов, которые чувствует пациент. Таким образом, диагностику проводят следующими методами:
- с помощью эзофагофиброскопии;
- с помощью рентгенологического исследования;
- используя компьютерную или спиральную томографию;
- проводят эндоскопическое УЗИ;
- с помощью эзофагоскопии применяя жесткий эзофагоскоп;
- используя рН – метрию и эзофаготонокимографию.
Среди всех возможных исследований пищевода и желудка особого внимания стоит уделить эзофагоманометрии.
2.Как подготовиться и как проводится процедура?
Как подготовиться к исследованию пищевода?
Если доктор назначил вам одну из процедур обследования, то вам нужно сделать следующее:
- Не пить алкоголь, не курить и не принимать антациды (средства, нейтрализующие кислоту) в течение 24 часов перед обследованием;
- Не есть и не пить за 8-12 часов до обследования;
- Рассказать доктору, если у вас есть какие-либо известные проблемы пищеводом, например, варикозное расширение вен, а также сердечная недостаточность.
Как проводятся исследования пищевода?
Тест проводится сидя. Вам сделают местную аппликационную анестезию носоглотки. Для любого метода исследования требуется ввод тонкой, гибкой трубки через нос или рот. Это не очень приятная процедура, и у вас могут возникнуть рвотные позывы. Чтобы избавиться от этого чувства попробуйте дышать медленно и размеренно, сконцентрируйтесь на своём дыхании. За вашим пульсом и артериальным давлением будут следить во время обследования.
pH-метрия пищевода
К трубке, которую вводят в пищевод, прикрепляют специальный зонд, который замеряет кислотность в пищеводе. Для длительного мониторирования зонд могут оставить в пищеводе на 24 часа, чтобы получить более полную информацию. При этом вам нужно будет носить записывающее устройство. Оно крепиться на запястье или плечо.
При длительной суточной pH-метрии не рекомендуется употреблять высококислотные продукты, например, фруктовые соки.
Манометрия пищевода
Для манометрии пищевода требуются специальные инструменты, которые прикрепляются к трубке. Иногда вас будут просить глотать или задержать дыхание. Вам также нужно будет выпить воду.
Посетите нашу страницу Гастроэнтерология
Манометрия – детальное исследование пищевода амбулаторного типа
С помощью амбулаторного исследования – манометрия, измеряют, насколько сильно сокращаются мышцы пищевода, и как они взаимодействуют между собой в процессе глотания. Зависимо от типа поражения желудка и пищевода симптомы, первые признаки болезни могут различаться или наоборот иметь огромное сходство, только с помощью манометрии можно установить точный диагноз, указывающий на определенную болезнь.
Данное исследование позволяет оценить работу определенных отделов пищевода, включая отдел, отвечающий за глотание, нижний и верхний отдел пищеводного сфинктера, сам пищевод. Манометрия позволяет правильно планировать антирефлюксные хирургические операции, держать под контролем состояние пациента в послеоперационный период. Эзофагоманометрию пациенту назначают в том случае, когда:
- нарушен процесс глотания;
- при системных болезнях наблюдается дисфагия;
- необходим подготовительный этап перед хирургическим вмешательством;
- необходимо наблюдение за больным в послеоперационный период;
- необходимо перед рН – метрией провести оценку функционирования нижнего сфинктера пищевода.
Несмотря на то, что диагностика позволяет добиться точных и правильных результатов, исследование имеет некоторые ограничения. Оно подходит не для всех, существует категория пациентов, которым манометрия противопоказана. Таким образом, нельзя ее проводить людям, страдающим психическими расстройствами, также тем, у кого имеются некоторые заболевания пищевода, включая язву, варикоз вен и т.д. Также запрещено проводят исследование пациентам, у которых плохо свертывается кровь, больным страдающим опухолью пищевода или подозревается риск ее развития.
Проведение процедуры манометрии пищевода
Манометрия не требует введения какой-либо анестезии. При проведении процедуры пациент находится в положении лежа. Через нос ему вставляется специальный зонд, а в слизистую оболочку носа и горла впрыскивается специальный гель, который нейтрализует чувствительность, а также подавляет рвотный рефлекс. В процессе пациента просят выполнять глотательные движения, а также пить небольшое количество воды. Результаты диагностической процедуры выводятся на экран компьютера, и впоследствии анализируются врачами-диагностами. Обычно проведение манометрии пищевода занимает около 20-30 минут.
Дополнительные услуги для иностранных пациентов
Клиника «Элит Медикал» предлагает каждому пациенту абсолютно новый подход к медицинскому туризму в Израиле. Теперь, помимо диагностических и терапевтических услуг, наша клиника предлагает приобрести комплекс дополнительных услуг, которые полностью избавят Вас от всех бытовых проблем, и позволят сконцентрироваться исключительно на процессе лечения и диагностики.
В комплекс входят следующие услуги:
- заказ авиабилетов;
- встреча пациента в аэропорту и бронирование номера в гостинице;
- покупка местной SIM-карты;
- сопровождение опытным куратором, имеющим медицинское образование;
- сопровождение квалифицированным переводчиком;
- перевод всех медицинских документов;
- транспортное обеспечение, которое включает трансферы из аэропорта в гостиницу, а также из гостиницы в клинику для проведения необходимых процедур.
Комплекс стоит 400 долларов, причем эта сумма выплачивается один раз: при необходимости остаться на территории Израиля на более продолжительный срок, никаких дополнительных расходов не требуется.
Метод проведения манометрии
Манометрия проводится с помощью спецоборудования
Манометрию проводят с помощью специального оборудования — катетера, который требует соответствующего обслуживания. Катетер располагают в пищеводе для измерения давления сокращений. Оборудование оснащено капиллярными трубками, внутренний диаметр которых составляет 0,8 мм. Чаще всего для исследования используют катетер, имеющий восемь капиллярных трубок, которые окружают расположенную в центре трубку с немного большим диаметром. Все капиллярные трубки в отдельности соединяются с датчиками давления.
На смену традиционной водно-перфузионной манометрии в диагностике пациентов с симптомами, связанными с нарушением моторной функции пищеводной трубки, пришла манометрия пищевода высокого разрешения (МВР). Изучение двигательной функции пищевода с помощью МВР позволяет получить точные количественные и качественные данные о внутрипросветном давлении, координации и моторике мышц пищевода. Особое значение манометрия имеет для проведения дифференциальной диагностики между первичными и вторичными расстройствами перистальтики пищевода, которые могут сопровождаться изжогой, дисфагией, некоронарной болью за грудиной и иными симптомами, характерными для гастроэзофагеальной рефлюксной болезни (ГЭРБ). Нарушение двигательной функции пищевода может быть основной причиной дисфагии и боли в грудной клетке. Эзофагоманометрия на сегодняшний день является золотым стандартом в оценке моторики пищевода.
На смену традиционной водно-перфузионной манометрии в диагностике пациентов с симптомами, связанными с нарушением моторной функции пищеводной трубки, пришла манометрия пищевода высокого разрешения (МВР). Изучение двигательной функции пищевода с помощью МВР позволяет получить точные количественные и качественные данные о внутрипросветном давлении, координации и моторике мышц пищевода. Особое значение манометрия имеет для проведения дифференциальной диагностики между первичными и вторичными расстройствами перистальтики пищевода, которые могут сопровождаться изжогой, дисфагией, некоронарной болью за грудиной и иными симптомами, характерными для гастроэзофагеальной рефлюксной болезни (ГЭРБ). Нарушение двигательной функции пищевода может быть основной причиной дисфагии и боли в грудной клетке. Эзофагоманометрия на сегодняшний день является золотым стандартом в оценке моторики пищевода.
История метода
Первые измерения моторной функции пищевода были выполнены с использованием водно-перфузионных катетеров с одним или несколькими боковыми отверстиями. В дальнейшем при манометрии пищевода катетеры с 4–8 боковыми отверстиями стали обычным явлением. Измерение давления нижнего пищеводного сфинктера (НПС) оставалось трудной задачей. Это связано с тем, что НПС имеет тенденцию смещаться вверх во время глотания, отодвигая при этом датчик фокальной точки от зоны высокого давления. В ходе исследования фокальный датчик несколько раз подтягивался через сфинктер.
В 1977 году был применен катетер датчик-рукав (sleeve sensor), в который был добавлен шестисантиметровый сенсор для непрерывного измерения давления НПС.
В начале 1990-х годов была разработана МВР, которая позволила увеличить число датчиков давления. Это способствовало уменьшению расстояния между соответствующими датчиками до 1 см. В результате появилась возможность измерять давление по всей длине пищевода, начиная от верхнего пищеводного сфинктера (ВПС) и до НПС. Данное исследование позволило обеспечить полное изображение двигательной функции пищевода. Кроме того, короткий интервал между трансдьюсерами позволил программному обеспечению измерять показатели давления между датчиками зонда. Существенная доработка метода дала возможность оценивать изменение давления в трехмерной плоскости. Это сыграло важную роль в топографическом подходе к отображению данных исследования. При этом высоким и низким значениям давления соответствовали различные цветовые гаммы. В результате данные манометрического исследования стало возможно отображать в виде непрерывного графика давления, в котором амплитуда выражается в цветовых оттенках. Получилась наглядная и удобная для интерпретации картина сократительной функции пищевода.
Внедрение топографического метода привело к появлению новых показателей и параметров для анализа полученных данных. Возникла необходимость переоценки схемы классификации, которая первоначально была разработана для традиционных манометрических измерений.
В 2008 году после исследования пациентов и здоровых добровольцев была разработана первая официальная классификации для МВР — Чикагская классификация нарушений моторной функции пищевода. Второй пересмотр классификации был опубликован в 2012 году. В 2015-м классификация было обновлена, третья версия опубликована в журнале Neurogastroenterology and Motility. МВР становится все более востребованным методом и в настоящее время является мировым стандартом для клинической оценки нарушений моторики пищевода.
Основными преимуществами МВР являются: точность измерений, простота выполнения процедуры и наглядность результатов исследования. Непосредственно в процессе исследования программное обеспечение синтезирует целостную картину двигательной активности пищевода. Таким образом, изображение функциональной активности пищевода выдается на экране в трехмерном изображении в режиме реального времени.
Диагностику заболеваний пищевода методом МВР с использованием твердотельного катетера мы проводим с 2016 года. Для этой цели на базе Минского НПЦ хирургии, трансплантологии и гематологии был открыт кабинет функциональной диагностики заболеваний пищевода, где в настоящее время проводится МВР и суточная внутрипищеводная рН-импедансометрия. Исследования выполняются на медицинском оборудовании компании Medtronic (система GivenImaging). В составе модуль ManoScan HRM (A120), многоразовый 36-твердотельнодатчиковый (трансдьюсеры) зонд, обеспечивающий 432 точки измерения давления в пищеводе от глотки до желудка, и программное обеспечение Manoview.
Преимущества МВР по сравнению с водно-перфузионной манометрией:
- экран упрощает позиционирование катетера в пищеводе и снижает вероятность неправильного расположения катетера внутри пищеводной трубки;
- проводится одновременная оценка структуры давления во всех отделах пищевода, что устраняет необходимость повторного позиционирования зонда;
- сокращается время проведения манометрического исследования в сравнении с традиционной манометрией с использованием водно-перфузионных катетеров;
- более короткие интервалы между датчиками давления гарантируют сохранность соответствующей информации, а высокое разрешение приводит к большей достоверности исследования; это обеспечивает более детальную оценку измерений давления и более объективный анализ нарушения моторики пищевода;
- наконец, стандартизированный метод отображения и дополнительные компьютерные алгоритмы позволяют получить более объективную информацию по сравнению с линейными графиками, полученными при традиционной манометрии.
Показания к проведению МВР:
- дисфагия (после исключения органических причин) — для диагностики эзофагоспазма, ахалазии, неэффективной моторики пищевода;
- некоронарная боль в грудной клетке — для диагностики дистального эзофагоспазма, гиперконтрактильного пищевода, ахалазии пищевода, грыжи пищеводного отверстия диафрагмы (ГПОД);
- предоперационное обследование больных с ахалазией кардии — для подтверждения диагноза и уточнения типа ахалазии;
- предоперационное обследование больных ГЭРБ, которым планируется антирефлюксная операция, — для исключения неэффективной моторики пищевода, ахалазии, уточнения размера ГПОД;
- предоперационное обследование больных с ожирением, которым планируется бариатрическая операция;
- контроль эффективности оперативного лечения ахалазии кардии и ГЭРБ;
- определение расстояния до НПС перед установкой рН-импедансометрического зонда;
- дисфагия после антирефлюксных операций.
Протокол исследования
Проведение МВР состоит из двух этапов: анализ моторики в покое и во время глотка. Анализ в покое включает оценку расположения ВПС и НПС, а также давления покоя в сфинктерах (см. рис. 1а). В этот момент пациент не делает глотательных движений и спокойно дышит. Определение сократительной и эвакуаторной функции пищевода оценивается в ответ на десять глотков воды по 5 мл каждый. В момент глотательных движений оценивается способность ВПС и НПС к релаксации, интенсивность сокращения и перистальтическая активность грудного отдела пищевода. Кроме того, обращается внимание на наличие всех обязательных сегментов перистальтической волны. В норме наблюдается синхронная релаксация ВПС и НПС, возрастающая продолжительность и сила перистальтических сокращений при продвижении волны в дистальном направлении. Хорошо визуализируется переходная зона между проксимальным (поперечнополосатая мускулатура) и средним (гладкомышечная мускулатура) отделами пищевода (см. рис. 1б). Интервал между глотками должен составлять не менее 30 секунд.
Рис. 1. Результаты МВР в норме
а) давление ВПС и НПС в покое
б) перистальтическая волна пищевода в норме
Кроме выполнения стандартного протокола, некоторые исследователи признают важность дополнительных диагностических тестов, таких как проглатывание твердой пищи (хлеб, сухое печенье) и множественные быстрые глотки жидкости (пять глотков объемом по 2 мл, следующих с интервалом в 2–3 секунды). Это позволяет более объективно оценить латентные нарушения и резервные возможности моторной функции пищевода.
Интерпретация данных
Согласно Чикагской классификации, анализ и интерпретация МВР выполняются в два этапа в соответствии со схемой, представленной в табл. 1. Вначале оценивается и классифицируется каждый конкретный график давления глотка воды в отдельности, затем рассматривается совокупность выявленных изменений. С этой целью был введен интегральный показатель — дистальный сократительный интеграл (DCI, distal contractile integral), который отражает одновременно силу и скорость сокращения гладкомышечного отдела пищевода. Данный показатель рассчитывается исходя из времени сокращения, длины и амплитуды давления перистальтической волны (мм рт. ст. / см/с) (см. рис. 2). В зависимости от силы (интенсивности) сокращения Чикагская классификация подразделяет сокращения на следующие типы:
- сокращение нормальной силы: 450
- гиперсокращение: DCI>8 000 мм рт. ст. / см/с. Сокращение становится чрезмерно интенсивным и сопровождается выраженной загрудинной болью;
- неэффективное сокращение: DCI<450 мм рт. ст. / см/с.
- Кроме того, неэффективные сокращения подразделяются на неудавшиеся (DCI<100 мм рт. ст. / см/с) и ослабленные сокращения (100
Таблица 1. Чикагская классификация нарушений моторной функции пищевода
Следующий показатель — дистальная латентность (DL, distal latency). Он представлен отрезком времени, продолжающимся от момента начала раскрытия ВПС до точки замедления сокращения (CDP) (см. рис. 2). В норме длительность интервала DL составляет не менее 4,5 секунды. Данный показатель был включен в анализ с целью выявления т. н. преждевременных сокращений, возникающих при диффузном (дистальном) эзофагоспазме или ахалазии 3-го типа. С патофизиологической точки зрения появление преждевременных сокращений свидетельствует о дисфункции (или гибели) ингибиторных нейронов межмышечного сплетения.
При нормальной перистальтической активности пищевода интраболюсное давление (IBP, intrabolus pressure) должно превышать внутрижелудочное, но быть не выше 30 мм рт. ст. При наличии обструкции для продвижения болюса, при сохраненной перистальтической активности грудного отдела пищевода интраболюсное давление повышается. Согласно Чикагской классификации выделяют несколько типов повышения интраболюсного давления:
- тотальное повышение интраболюсного давления — повышение интраболюсного давления (более 30 мм рт. ст.) в пищеводе на всем протяжении от НПС до ВПС. Наиболее часто наблюдается при ахалазии 2-го типа;
- сегментарное повышение интраболюсного давления — повышение интраболюсного давления от перистальтической волны грудного отдела пищевода до зоны пищеводно-желудочного соединения. Данная манометрическая картина наблюдается при механической обструкции кардии (стриктура, грыжа) или при ахалазии 3-го типа;
- повышение интраболюсного давления в зоне пищеводно-желудочного соединения (ПЖС).
Рис. 2. Основные параметры перистальтики пищевода
Нарушения, обусловленные обструкцией ПЖС
Внедрение МВР привело к новым исследовательским направлениям, позволяющим улучшить анализ и количественную оценку расслабления НПС и перистальтику пищевода. Эти элементы важны в оценке нарушений, обусловленных обструкцией ПЖС. Согласно алгоритму исследования, рекомендованному Чикагской классификацией, первым изучаемым показателем является суммарное давление расслабления (IRP, integrated relaxation pressure). Отсутствие адекватного расслабления НПС, сопровождаемое повышением IRP более 15 мм рт. ст., наблюдается при нескольких формах нарушения двигательной функции пищевода.
Ахалазия пищевода. Анализ каждого нового глотка начинают с вычисления эффективности расслабления НПС с помощью специального интегрального показателя — суммарного давления расслабления. IRP является математической величиной, которая рассчитывается программой анализа в 10-секундном интервале, начинающиеся с момента открытия ВПС. IRP представлен суммой участков с наименьшим остаточным давлением за 4 секунды. В норме IRP не превышает 15 мм рт. ст. Используя IRP, ахалазия пищевода может быть определена более точно, чем при традиционной манометрии. Кроме того, МВР позволила в зависимости от обнаруженных изменений перистальтики грудного отдела пищевода выявить три основных типа ахалазии.
Все три типа ахалазии характеризуются неполной релаксацией НПС:
- ахалазия 1-го типа — повышение суммарного давления расслабления НПС (IRP≥15 мм рт. ст.), сопровождается полным отсутствием сокращений в грудном отделе пищевода (DCI<100 мм рт. ст.) (см. рис. 3а);
- ахалазия 2-го типа — повышение суммарного давления расслабления НПС (IRP≥15 мм рт. ст.), сопровождается отсутствием перистальтических сокращений, однако сохраненный тонус стенок пищевода обуславливает тотальное повышение интраболюсного давления (см. рис. 3б);
- ахалазия 3-го типа — повышение суммарного давления расслабления НПС (IRP≥15 мм рт. ст.), сопровождается преждевременными (спастическими) неперистальтическими сокращениями грудного отдела пищевода (DCI>450 мм рт. ст., DL<4,5 с), (см. рис. 3в).
Такой вариант классификации оказался значимым для прогнозирования эффективности лечения. Некоторые исследователи показывают различия в ответе на лечение между тремя типами ахалазии. В проведенных исследованиях отмечается положительный ответ на лечение, прежде всего у пациентов с ахалазией 2-го типа. Неудовлетворительный ответ зарегистрирован у пациентов с ахалазией 3-го типа. Эта классификация позволяет выбрать индивидуальный и более эффективный метод лечения у конкретного пациента.
Обструкция пищеводно-желудочного соединения. С помощью МВР была обнаружена группа пациентов с неполной релаксацией НПС в сочетании с сохраненной перистальтикой, но это не соответствовало критериям ахалазии. В прежней классификации МВР такое расстройство называлось функциональной обструкцией. Применение МВР у этих пациентов позволило обнаружить повышение интраболюсного давления. В настоящие время такие изменения определены как обструкция пищеводно-желудочного перехода.
Рис. 3. Типы ахалазии пищевода: а) 1-й тип; б) 2-й тип; в) 3-й тип.
Значительные нарушения перистальтики
Никогда не встречаются у здоровых людей и не протекают с явной клинической симптоматикой. Эти нарушения связаны с выраженными изменениями показателей DL и DCI. При этом средние значения IRP сохранены.
Отсутствие сократительной способности. Редкое явление, диагностируется у пациентов с нормальным IRP и неудавшейся перистальтикой (DCI<100 мм рт. ст. / см/с). Это нарушение часто наблюдается у пациентов с системными заболеваниями соединительной ткани (системный склероз) и предрасполагает к развитию ГЭРБ. Обнаружение отсутствия сократимости клинически важно у пациентов, которым планируется проведение оперативного лечения (фундопликация, бариатрическая хирургия). Больным с отсутствием сократимости хирургические вмешательства противопоказаны в связи с высокой вероятностью развития постоперационной дисфагии.
Дистальный эзофагоспазм. Дистальный спазм пищевода больше известен под названием диффузный эзофагоспазм. Он диагностируется при преждевременном сокращении грудного отдела пищевода (DL<4,5 с) и при нормальных средних значениях IRP. Преждевременные сокращения с DL менее 4,5 с связаны с такими симптомами, как дисфагия и боль в грудной клетке. Таким образом, дистальная латентность наиболее важный показатель в диагностике эзофагоспазма.
Гиперконтрактильный пищевод (пищевод «отбойный молоток»). В традиционной манометрии и в ранних версиях Чикагской классификации существовало несколько различных формулировок диагноза для перистальтики пищевода с повышенной амплитудой, такие как «пищевод щелкунчика» и гиперконтрактильный пищевод. Вместе с тем изолированное повышение амплитуды перистальтической волны обычно не связано с симптомами и может быть обнаружено у здоровых людей. По этой причине был введен новый параметр для измерения силы перистальтики грудного отдела пищевода — дистальный сократительный интеграл (DCI). Первоначально DCI≥5 000 мм рт. ст. / см/с был определен как вариант нарушения моторики. Однако результаты исследования показали, что DCI≥5 000 мм рт. ст./ см/с, но <8 000 мм рт. ст. / см/с встречается и у здоровых людей. Эти сокращения имеют спастический характер. Они сопровождаются выраженной загрудинной болью и дисфагией. Таким образом, гиперконтрактильный пищевод был определен как повышение DCI≥8 000 мм рт. ст. / см/с при нормальных средних значениях IRP. Наиболее эффективными методами лечения гиперконтрактильного пищевода являются хирургические вмешательства, применяемые для лечения ахалазии.
Малые нарушения перистальтики
Могут обнаруживаться при МВР у бессимптомных пациентов. Характеризуются снижением интенсивности (DCI<450 мм рт. ст. / см/с) или нарушением структуры перистальтических волн. Малые нарушения перистальтики имеют клиническое значение для пациентов с ГЭРБ, так как в большинстве случаев приводят к нарушению пищеводного клиренса. Кроме того, малые нарушения перистальтики могут служить предикторами послеоперационной дисфагии в случае проведения антирефлюксных операций.
Неэффективная моторика пищевода. Для неэффективной моторики пищевода характерно DCI<450 мм рт. ст. / см/с при нормальных средних значениях IRP. Это часто сопровождается снижением давлением НПС. Данные характеристики более распространены у пациентов с ГЭРБ. Тем не менее прогностическая ценность этих результатов для диагностики рефлюксной болезни недостаточна. Как и при отсутствии сократимости, неэффективная моторика важна для отбора пациентов, которым планируется антирефлюксная хирургия.
Фрагментированная перистальтика. МВР визуализирует сократительную активность всего пищевода, это позволяет обнаружить зоны в перистальтической волне с более низкой амплитудой — т. н. перепады давления. Для фрагментированной перистальтики характерны сокращения пищевода с большими разрывами перистальтики (>5 см) при нормальных значениях DCI и IRP. Разрыв перистальтики — это область на перистальтической волне, где сокращения мышечной стенки пищевода отсутствуют или протекают с амплитудой менее 20 мм рт. ст. В норме длина перистальтического разрыва не превышает 5 см. Большие разрывы перистальтики связаны с более тяжелой формой ГЭРБ.
Для оценки перистальтического резерва при неэффективной моторике и фрагментированной перистальтике пищевода целесообразно проведение дополнительных тестов: с множественными быстрыми глотками воды (MRS, multiple rapid swallow), с твердой пищей и произвольным питьем 200 мл жидкости. Значение теста с множественными быстрыми глотками заключается в том, что в норме в период совершения нескольких глотков подряд происходит расслабление ВПС и НПС. Одновременно угнетается перистальтика грудного отдела пищевода, но с последующим мощным суммарным сокращением по окончании акта глотания. Эффективное сокращение тела пищевода в данном случае свидетельствует о перистальтическом резерве (см. рис. 4). Отсутствие перистальтического сокращения после серии глотков свидетельствует о выраженном снижении перистальтического резерва, неэффективной моторике пищевода, нарушении пищеводного клиренса и является своеобразным предиктором развития дисфагии в случае проведения фундопликации.
Рис. 4. Оценка перистальтического резерва пищевода
При выполнении МВР у здоровых людей без ГПОД ножки диафрагмы и НПС находятся в пределах одной зоны высокого давления. У некоторых пациентов отображаются две отдельные зоны высокого давления (разделение зоны давления НПС и ножки диафрагмы более 2 см). При этом традиционная водно-перфузионная манометрия не позволяет различить зоны давления НПС и ножки диафрагмы из-за низкого разрешения. В этой связи МВР надежна в обнаружении ГПОД и определении ее размеров (см. рис. 5).
Рис. 5. Нарушение моторики пищевода при ГПОД — раздвоение зоны давления эзофагогастрального перехода и снижение давления в НПС
Выводы
- МВР является золотым стандартом в диагностике и оценке нарушений моторной функции пищевода.
- Позволяет получить точные количественные и качественные данные о внутрипросветном давлении, координации и моторике мышц пищевода.
- Непосредственно в процессе исследования программное обеспечение синтезирует целостную картину двигательной активности пищевода в виде непрерывного графика давления.
- Эзофагоманометрия является основным методом исследования в диагностике ахалазии пищевода, позволяет объективно определить типы ахалазии кардии. Это дает возможность прогнозировать эффективность лечения и выбирать более рациональный метод терапии у конкретного пациента.
- При МВР возможно эффективно диагностировать дистальный эзофагоспазм, нарушение моторной функции при системных заболеваниях, определять наличие и размеры ГПОД. Эти данные необходимо принимать во внимание при планировании хирургического лечения пациентов.
Принцип действия водно-перфузионного катетера
9-ти канальный водно-перфузионный катетер для эзофагеальной и фарингеальной манометрии
Принцип работы водно-перфузионного катетера заключается в том, что в нём имеются капилляры, открывающиеся в определенных точках на поверхности катетера (порты). Каждый капилляр соединен с внешним датчиком давления и водяной помпой, которая подает внутрь капилляра воду со скоростью 0,5 мл/мин. Изменение давления в районе порта капилляра через столб воды передается на датчик давления и далее в регистрирующее устройство для графического отображения. Наиболее часто используется катетер с четырьмя или восемью капиллярами.
За неделю до процедуры
Задайте вопросы о ваших лекарствах
До процедуры вам может потребоваться прекратить прием некоторых из ваших лекарств.
Антикоагулянты (лекарства, разжижающие кровь)
Если вы принимаете лекарство для разжижения крови, например для устранения сгустков крови или для профилактики инфаркта, спросите у назначившего его врача, когда вам следует прекратить его прием. Ниже приводятся некоторые примеры лекарств, разжижающих кровь:
|
|
Лекарства для лечения диабета
Если вы принимаете insulin или другие лекарства для лечения диабета, спросите врача, который назначил вам лекарство, что вам делать утром в день проведения процедуры. Возможно, перед проведением процедуры вам потребуется изменить его дозу.
Вернуться к началу
Отклонения от нормы
Расхождения с нормальными значениями, которые определяются во время процедуры эзофагоманометрии, не всегда говорят о патологиях функций ЖК тракта, бывает причина в других заболеваниях. Частичное расслабление глоточного клапана может быть при неврологических состояниях: как результат инсульта, паркинсонизма, полиомиелита.
Манометрия пищеводного канала – это один из способов диагностического обследования органов пищеварения, который оценивает координацию перистальтики стенок с функцией глоточного и кардиального клапана, а также измеряет давление в полости пищевода.
Манипуляция применяется для диагностики воспалительных процессов, стенозов, частых спазмов, болезненности. Среди других возможных обследований пищеводной трубы и полости желудка особое внимание уделяется манометрии, так как процедура помогает детально исследовать орган.
Также при некоторых заболеваниях пищеварительной трубки назначают такие обследования, как МРТ пищевода (подробнее), ультразвуковое обследование органа, импедансометрию и другие тесты.
Показания для манометрии
Эзофагоманометрия проводится у пациентов с симптомами, которые указывают на их связь с патологией пищевода, такими как диспепсия, дисфагия, одинофагия, некоронарный болевой синдром в груди. Кроме того, манометрическое исследование показано пациентам перед проведением антирефлюксных операций и для оценки вовлечённости пищевода в системные заболевания, такие как склеродермия, хроническая идиопатическая псевдообструкция (Таблица 1).
Таблица 1.
Основные клинические показания для манометрии пищевода
| Исследование пациентов с диспепсией | Аномалии верхнего пищеводного сфинктера и глотки Первичные расстройства моторики пищевода (ахалазия кардии, пищевод-щелкунчик, диффузный спазм пищевода, гипертонус нижнего пищеводного сфинктера) |
| Исследование пациентов с возможной гастроэзофагеальной рефлюксной болезнью | Помощь в определении положения рН-зонда Исследование давления нижнего пищеводного сфинктера Оценка дефектов перистальтики (особенно перед фундопликацией (от лат. fundus ventriculi ) |
| Исследование пациентов с некардиальным болевым синдромом в груди | Первичные расстройства моторики пищевода Болевой ответ на провокационные тесты |
| Оценка возможного вовлечения пищевода при системных заболеваниях | Склеродермия Хроническая идиопатическая кишечная псевдообструкция сахарный диабет |
| Исключение пищеводной этиологии при подозрении на нервную анорексию |
Осложнения
Как и любые другие обследования, манометрия способна привести к некоторым осложнениям:
- кровотечениям из носоглотки либо варикозному расширению пищеводных вен;
- проникновением катетера в трахею;
- рвотой;
- обмороком;
- бронхоспазмом;
- инфекционными усугублениями;
- прободением полых органов.
Рекомендуем: Когда возможно лечение грыжи пищевода без операции и как оно проводится?
Отклонения, которые обозначаются в момент исследования, не всегда указывают на заболевания кишечника. Они способны являться причиной иных патологий. Неполноценное расслабление верхней части сфинктера зачастую свидетельствует о неврологическом расстройстве. Такое происходит из-за болезни Паркинсона, полиомиелита и прочего. И все же исследование проводится для точной диагностики и последующей правильной терапии.
Особенности проведения детям
Эзофагоманометрия пищеводного канала у детей по сравнению с взрослыми пациентами делается реже. Однако повышение заболеваемости органов ЖКТ в детском возрасте сделала такую процедуру возможной.
- возраст ребенка должен быть не меньше 4 года;
- до десятилетнего возраста исследование проводится под общим наркозом;
- зонд вводится только перорально из-за маленького размера носовых ходов;
- диаметр капиллярных трубок не должен превышать 0,4 мм.
У детей пищеводная стенка намного тоньше, чем у взрослых больных, сам пищевод значительно меньше по диаметру. По этой причине введение катетера в пищеводную полость следует производить с максимальной осторожностью, чтобы исключить повреждение эпителия, кровотечение, перфорацию стенки.
Проведение исследования
Объём датчика в баллонах регулируется доктором, смена объема изменяет давление в пищеводе в большую или меньшую сторону, данные записывают датчики. Пищеводная манометрия помогает врачу оценить работу гладкой мускулатуры органа.
Обследование нижнего (кардиального) клапана
Фиксируется сфинктер в спокойном состоянии, Затем после проглатывания небольшого объема воды оценивается остаточное давление, производится оценка успокоения и так дальше. В состоянии покоя давление наиболее максимальное. Для того чтобы зафиксировать расслабление, больному вводят 5 мл жидкости. Проверяют остаточные явления, стадию расслабления так далее.
Пищеводная манометрия стенок
- длительность сокращения мышц;
- амплитуда сократительных движений, чистота сжатия;
- скорость перистальтики от верхнего сфинктера к нижнему.
Обследование верхнего клапана
- время успокоения;
- давление в спокойном состоянии;
- процент расслабленности.
Иногда во время процедуры раздражаются рвотные рецепторы желудка или верхнего участка пищеводной трубы. Если анестезии недостаточно, пациент испытывает состояние тошноты, возможна рвота. Когда появляются подобные жалобы, лучше прервать исследование.
Процедура проводится амбулаторно или же стационарно. В зависимости от вида поражений пищевода и желудка первые признаки заболевания могут иметь сходство. Манометрия помогает произвести точную диагностику, которая указывает на определенную болезнь.
Расшифровка результатов
Результат регистрируются в следующих фазах: дистальный участок, средняя часть, проксимальный отдел, вдобавок на 3-м см, на 8-м см, на 13-м см, на 18-м см вверх от кардиального клапана.
Норма:
- проксимальный участок-2,4-3,6 см/сек;
- дистальный участок-2,6-4,4 см/сек.
Продолжительность фиксируется в секундах вверх от нижнего клапана:
- на 3-м см – 3,9-5,1
- на 8-м см – 3,0-4,8
- на 13-м см – 2,8-4,2
- на 18-м см – 2,1-3,7
Амплитуда меряется в миллиметрах рт. ст.
- на 3-м см – 64-154
- на 8-м см – 50-130
- на 13-м см – 38-102
- на 18-м см – 33-90
- средний участок – 60-140
Манометрия – описание процедуры
Эзофагоманометрия – известное инструментальное исследование, проводимое при разных недугах пищевода, предназначенное для определения давления внутри органа. Процедура нужна для установления моторно-эвакуаторного функционирования пищеводной трубки, а именно возможности в необходимое время ее сокращений и расслаблений. Манипуляция отличается маленькой травматичностью – не повреждается целостность кожного покрова и иных тканей, внедрение специального зонда причиняет человеку лишь кратковременное чувство дискомфорта.
Данное мероприятие разрешает установить сократительную работоспособность и взаимосвязь разных отделов пищеварительного тракта – начиная с глотки и до самого нижнего сфинктера.
Подробное изучение моторики пищевода посредством манометрии становится обязательным при подготовке к оперативному вмешательству по отношению к болезни ГЭРБ, грыж в диафрагме, расстройств функций сфинктера.
Оценка результатов
Оценивание результатов манометрии высокого разрешения занимает значительно меньше времени, чем результатов традиционной манометрии, в связи с хорошей визуализацией данных (наличие замкнутого контура и цветовой индикации давления). Результатом оценки может стать как окончательный диагноз, так и обнаружение первых явлений патологии, таких как выпадение малых сегментов сокращения или незначительное повышение давления в просвете органа.
Манометрия высокого разрешения позволяет за небольшой период времени (процедура длится в среднем 15 минут) провести высокомнформативную диагностику моторики и помочь врачу начать необходимое (при патологии) своевременное лечение. В НИИ хирургии и неотложной медицины первого медицинского университета им академика И.П. Павлова манометрия высокого разрешения выполняется опытными докторами на современной Голландской аппаратуре Medical Measurement Systems при помощи одноразовых и многоразовых зондов компании Mui Scientific, что гарантирует вам точность, качественность и безопасность исследования.
Манометрия нижнего пищеводного сфинктера
При манометрии НПС измеряют давление покоя и оценивают его расслабление в процессе глотания небольшого количества воды (процент расслабления, остаточное давление, длительность расслабления). Кроме того, определяют расположение НПС (расстояние до НПС от входа в наружный носовой проход) и общую длину НПС. Нормальные величины этих параметров приведены в табл. 2.
Нормальные величины при исследовании НПС.
Таблица 2
| Параметр | Норма |
| Давление покоя НПС | 6-25 мм рт.ст. |
| в конце вдоха | 40±13 мм рт.ст. |
| среднее | 24±10 мм рт.ст. |
| в конце выдоха | 15±11 мм рт.ст. |
| Длительность расслабления НПС | 5-12 с |
| Расслабление НПС | Более 90 % |
| Общая длина | 20-40 мм |
| Расположение | 38-48 см |
Давление покоя НПС
— точка наивысшего давления НПС, выявляемая при проведении манометрии.
Оценка расслабления НПС
— это исследование принято проводить в процессе глотания 5 мл воды комнатной температуры, так как «сухой глоток» не вызывает достаточного расслабления НПС. После глотания давление НПС обычно снижается примерно до уровня базового давления желудка с последующим подъёмом.
При этом оценивается:
- длительность расслабления
. - процент расслабления
— оценивается % снижения давления НПС при расслаблении относительно уровня НПС в покое, составляющего 100 %. - остаточное давление
(разница между наименьшим достигнутым в процессе расслабления давлением и базовым давлением желудка). Остаточное давление считается лучшим индикатором функции НПС, чем процент расслабления, поскольку он не зависит от уровня давления НПС в покое. В норме остаточное давление должно быть 8 мм рт. ст. и ниже.