Симптомы болезни
Заболевания поджелудочной железы сопровождаются:
- тяжестью в левом подреберье;
- опоясывающими болями различной выраженности (они могут быть ноющими, колющими, пронизывающими, жгучими), которые могут возникать как после приема пищи, так и независимо от него;
- потерей аппетита и снижением веса;
- частыми отрыжками;
- тошнотой и рвотой;
- изжогой;
- кислым привкусом во рту;
- метеоризмом;
- нарушением пищеварения (запорами или диареей);
- авитаминозом;
- сухостью кожного покрова;
- ломкостью ногтей;
- холодным потом;
- общей слабостью.
При некрозе, кроме вышеперечисленных симптомов, повышается температура и появляются синие пятна на животе и боках.
При отсутствии своевременного лечения заболеваний поджелудочной железы происходят патологические изменения в печени, что приводит к развитию желтухи и дистрофии.
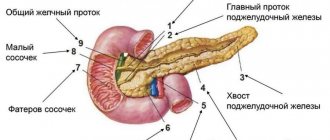
Поджелудочная железа и ее роль в пищеварении
УЗИ как метод диагностики
Место расположения поджелудочной обычно не очень интересует человека, пока не появляются симптомы ее патологии. А вот появление тяжести в левом боку, усиливающейся после еды, опоясывающих болей, вздутия и тошноты — являются сигналами к тому, чтобы без промедления показаться врачу.
При этом возникает вопрос, какой врач лечит поджелудочную железу? Как следует из самого названия органа, находится он под желудком, с левой стороны и является частью пищеварительной системы человека. Следовательно, врач-гастроэнтеролог является тем специалистом, к которому логично обратиться при появлении проблем.
Ферменты, синтезируемые поджелудочной, попадают в двенадцатиперстную кишку, где расщепляют на микроэлементы питательные вещества, прошедшие через желудок. Поджелудочная железа выполняет не только функцию внешней секреции (синтезирует панкреатический сок для переваривания пищи), но и внутренней — регулирует обмен углеводов, жиров и белков посредством выработки ряда гормонов.
Эндокринная (внутренняя) функция поджелудочной состоит в выработке гормонов и регуляции обменных процессов: углеводного, жирового и белкового. В норме она каждый день производит до 1 литра сока, а также ферментов амилазы (расщепляет углеводы), липазы (влияет на усвоение жиров), и трипсинов, отвечающих за переваривание белковой еды.
Также эндокринная функция поджелудочной железы состоит в продуцировании гормонов инсулина и глюкогана. Под действием инсулина организм человека имеет возможность усвоить углеводы и глюкозу. Гормон глюкагон защищает клетки печени от жирового перерождения. Таким, образом, при нарушении выработки гормонов инсулина и глюкагона, необходимо обращаться к врачу-эндокринологу.
Роль поджелудочной железы является важнейшей в деятельности всего пищеварительного тракта человека: нарушения в ее работе ведут к нарушению всего состояния здоровья.
Как обнаружить болезнь?
Сначала врач осматривает пациента, производит пальпацию, расспрашивает о симптомах, изучает анамнез болезни.
Затем он дает направление на инструментальную и лабораторную диагностику:
- анализы крови: общий, биохимический и на глюкозу;
- анализ мочи на амилазу;
- копрограмму;
- рентгенографию;
- эндоскопию;
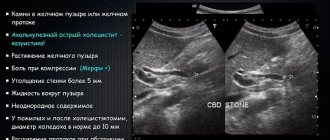
- ультразвуковое исследование (УЗИ);
- ангиографию;
- ретроградную холецистопанкреатографию;
- электрокардиографию (симптомы абдоминальной формы инфаркта сходны с признаками панкреатита);
- компьютерную и магнитно-резонансную томографию (КТ и МРТ).
Когда нужно обратиться к эндокринологу?
Поджелудочная железа вырабатывает жизненно необходимые человеческому организму гормоны: глюкагон, инсулин и соматостатин. Все они прямым образом влияют на обмен глюкозы в крови. Воспаление же этого органа способно привести к его неправильной работе или вовсе некрозу тканей, что грозит возникновением сахарного диабета. Именно поэтому консультация эндокринолога в таких случаях жизненно необходима. Врач поставит пациента на диспансерный учет, подберет в случае необходимости нужную дозировку инсулина или назначит другую гормонозамещающую терапию.
Поджелудочная железа – уникальный орган не только участвующий в процессе пищеварения, но и синтезирующий жизненно необходимые гормоны
К кому обратиться?
В зависимости от выраженности симптоматики можно обратиться к:
- терапевту;
- гастроэнтерологу;
- эндокринологу;
- хирургу;
- онкологу.
Если пациент не может самостоятельно выбрать нужного врача, то следует записаться на прием к терапевту, который при необходимости направит к узкому специалисту.
Терапевт
Терапевт лечит хронический панкреатит без обострений и другие заболевания поджелудочной железы в амбулаторных условиях. Он назначает медикаментозное лечение: подбирает анальгетики и препараты, способствующие перевариванию пищи. Если терапевту не удается справиться с болезнью, он направляет пациента к гастроэнтерологу.
Гастроэнтеролог
При остром панкреатите пациента госпитализируют, и его лечением занимается гастроэнтеролог. Прежде всего, специалист подберет строгую диету. В первые несколько дней пациент пьет только щелочную воду, чтобы восстановить функционирование органа. Затем можно будет понемногу употреблять легкую пищу.
Также врач назначит специальные ферменты, которые облегчат работу поджелудочной железе и помогут вернуть ее в норму, пробиотики, витаминные комплексы, иммуномодуляторы.
Эндокринолог
К этому специалисту придется обратиться, если анализы крови покажут повышенную концентрацию глюкозы, что может быть следствием сахарного диабета. При подтверждении диагноза эндокринолог назначит диету и введение инсулина, подберет необходимую дозировку гормона.
Хирург
При приступе острого панкреатита или обострении хронического больной попадает в хирургическое отделение. Сначала хирург применяет консервативное лечение: ставит капельницы, назначает обезболивающие препараты и средства, регулирующие секрецию пищеварительных ферментов. Но при возникновении осложнений прибегает к оперативному вмешательству. После ликвидации острой симптоматики дальнейшую терапию проводит гастроэнтеролог.
При обширном некрозе больного доставляют в отделение интенсивной терапии или реанимации, где совместно с хирургом его лечением занимается реаниматолог.
Онколог
Если в процессе обследования будут обнаружены злокачественные опухоли, то больного направляют к онкологу. Он назначит курс химиотерапии либо порекомендует хирургическое вмешательство.
После стационарного лечения пациент становится на учет к участковому терапевту, который контролирует его состояние и периодически направляет к узким специалистам.
Консультации с врачом онлайн Забота о здоровье это жизненный приоритет у каждого. Общайтесь с врачами онлайн и получайте квалифицированную помощь, не выходя из дома. Попробовать
Обратите внимание! Информация на этой странице представлена для ознакомления. Для назначения лечения необходимо обратиться к врачу.
Причины панкреатита.
- Наследственность.
- Вредные привычки: злоупотребление алкоголем и курением. Более половины случаев заболевания панкреатитом – это результат ведения нездорового образа жизни.
- Нарушение в иммунной системе человека — аутоиммунные проблемы.
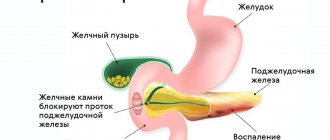
- Закупорка протока поджелудочной железы или общего желчного протока.
- Повреждения протоков и поджелудочной железы при хирургических манипуляциях.
- Послеоперационные осложнения.
- Наличие синдрома Рейе.
- Наличие гемолитического уремического синдрома.
- Наличие гиперпаратиреоза.
- Наличие гипертриглицеридемии, то есть высокая концентрация в организме триглицеридов.
- Нарушение кровообращения поджелудочной железы.
- Травма поджелудочной железы в результате несчастного случая.
- Вирусные инфекции, в том числе эпидемический паротит и кампилобактерии.
- Заболевания двенадцатиперстной, тонкой и толстой кишок, сопровождающиеся запором, такие как энтерит, энтероколит, дивертикулы.
- Длительное бесконтрольное применение лекарственных препаратов, например, эстрогенов, кортикостероидов, тиазидных диуретиков и азатиоприна.
- Нарушение обмена веществ, особенно жиров.
- Некачественное питание, переедание.
В зоне риска заболеть панкреатитом находятся мужчины и женщины в возрасте 30 – 40 лет. Причем мужчины здесь преобладают над женщинами.
Люди, злоупотребляющие алкоголем, табакокурением, наркоманией, больше находятся в опасности заболеть панкреатитом, чем люди, не подверженные вредным привычкам.
Во многих случаях генетическая предрасположенность становится решающим фактором развития панкреатита.
Панкреатит приводит к образованию рубцов на поджелудочной железе.
В таком состоянии поджелудочная железа прекращает производить нужное количество пищеварительных ферментов. В результате нарушения функционирования поджелудочной железы становится невозможным переваривание некоторых микроорганизмов, в частности жиров.
Если повреждается часть поджелудочной железы, которая занимается выработкой инсулина, то может развиться диабет.
Если терапевт направил к онкологу
Многие вздрагивают уже при одном только упоминании слова «онколог». Но не стоит впадать в панику, если терапевт дал направление к этому специалисту, ведь вовремя обнаруженная проблема может быть полностью решена с помощью современных методов лечения.
Несвоевременное лечение панкреатита вполне может привести к опухолевым заболеваниям. Обнаружить их можно с помощью УЗИ, КТ, МРТ и прочих исследований, которые проводятся при поступлении пациента в стационар. В тканях поджелудочной могут образовываться кисты или раковые новообразования. В подобных случаях консультация врача-онколога строго обязательна, ведь только он может установить точный диагноз и назначить адекватное лечение. В случае необходимости принимается решение об операции и химиотерапии.
Воспаление поджелудочной железы – серьезное заболевание, требующее как минимум консультации со специалистом, который лечит именно органы желудочно-кишечного тракта. Не следует затягивать с обращением к врачу, ведь помимо основного недуга огромную опасность таят сопутствующие заболевания, главное из которых – сахарный диабет.
Симптомы панкреатита
Основной симптомом панкреатита – сильная боль. Вместе с ней могут наблюдаться тошнота, рвота, незначительное повышение температуры, метеоризм, нарушения стула и некоторые другие симптомы.
Боль в животе
Основным симптомом острого панкреатита является сильная боль, которая начинается, как правило, в левом боку, а затем становится опоясывающейся. Боль не снимается ни спазмолитиками («но-шпа» и аналоги), ни обезболивающими препаратами (анальгетиками). В положении лежа на спине может усиливаться. Приступ боли при панкреатите обычно наблюдается после приёма пищи или алкоголя. При приёме пищи на фоне боли, боль усиливается.
Рвота
Начало острого панкреатита может сопровождаться приступами рвоты. В рвотных массах при панкреатите обычно присутствует желчь. В этот период необходимо полностью отказаться от приёма пищи.
Подробнее о симптоме
Температура
При приступе панкреатита возможно повышение температуры до 37,5°C.
Подробнее о симптоме
Метеоризм
Приступ нарушает перистальтику кишечника. Это приводит к вздутию живота.
Подробнее о симптоме
Расстройство стула
Отсутствие необходимых ферментов не позволяет пище как следует перевариваться, что становится причиной расстройства стула.