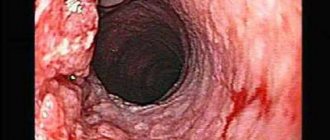
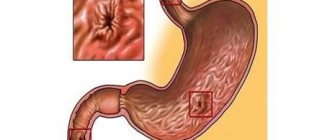
Анатомия гортани
У взрослого человека гортань расположена на уровне IV-VI шейных позвонков по средней линии шеи. Вверху она соприкасается с подъязычной костью, внизу – переходит в трахею, сзади – покрыта клетчаткой и сообщается с глоткой. Передняя поверхность гортани покрыта мышцами, фасциями и кожей.
Орган имеет сложное анатомическое строение – в нем присутствуют хрящи, связки, множество мышц и суставов. Крупный щитовидный хрящ, который еще называют кадыком, пальпируется на шее, у мужчин значительно выдается вперед.
Функции гортани:
- дыхательная – регуляция внешнего дыхания, его глубины и ритма;
- изолирующая (защитная) – защита дыхательных путей от попадания пищи во время глотания, поступления из воздуха вредных примесей (для этого происходит спазм гортани), эвакуация наружу с помощью кашля инородных частиц, попавших в дыхательные пути;
- голосовая (фонаторная) – образование гласных и части согласных звуков при прохождении воздуха через голосовую щель.
Рак гортани – злокачественное новообразование, чаще развивающееся из плоского эпителия. Локализуется во всех отделах органа.
Анатомия хрящей
При изучении строения гортани особое внимание следует уделить присутствующим хрящам.
Они представлены в виде:
- Перстневидного хряща. Это широкая пластинка в виде перстня, охватывающая заднюю, переднюю и боковые стороны. По бокам и краям хрящ имеет суставные площади для соединения с щитовидным и черпаловидными хрящами.
- Щитовидного хряща, состоящего из 2-х пластинок, которые срастаются спереди под углом. Эти пластинки при изучении строения гортани у ребенка можно заметить, что сходятся закругленно. Так происходит и у женщин, но у мужчин обычно образуется угловатый выступ.
- Черпаловидных хрящей. Они имеют форму пирамид, у основания которых располагаются 2 отростка. Первый — передний является местом для скрепления голосовой связки, а на второй — латеральный хрящ крепятся мышцы.
- Рожковидных хрящей, которые находятся на верхушках черпаловидных.
- Надгортанного хряща. Он имеет листовидную форму. Выпукло — вогнутая поверхность выстлана слизистой оболочкой, и она обращена в сторону гортани. Нижняя часть хряща уходит в полость гортани. Передняя сторона обращена к языку.
Статистика заболеваемости
На рак гортани приходится доля в 2,6% от всех онкологических заболеваний. Он находится на первом месте по частоте возникновения среди опухолей головы и шеи. В 95% случаев злокачественные поражения гортани – это плоскоклеточный рак, по 2% приходится на железистый рак и базалиому, 1% – на редкие виды рака.
Более подвержены заболеванию мужчины – у них оно диагностируется в 9-10 раз чаще, чем у женщин. 80-95% больных составляют мужчины от 40 до 60 лет. Большинство из них – злостные курильщики.
Прогноз выживаемости напрямую зависит от того, в какой стадии выявлен рак, и от его локализации. Если опухоль выявлена на I стадии, пятилетняя выживаемость составляет 85%, на II – 70%, на III – 60%, на IV стадии она уменьшается до 20%.
При начале химиолучевой терапии на ранних стадиях достигается стойкая ремиссия в 85-95% случаев, на поздних – в 30-40%.
Новообразования верхнего отдела гортани дают метастазы в регионарные лимфоузлы в 35-45% случаев, нижнего отдела – в 15-20%. В зоне голосовых связок лимфатическая сеть развита слабее, поэтому опухоль этого отдела метастазирует редко и поздно.
Причины и факторы риска
Рак гортани, как и другие онкозаболевания, развивается из мутировавших клеток нормальных тканей или доброкачественных опухолей. Озлокачествление клеток, или малигнизация, происходит под воздействием внешних факторов, также существуют заболевания, имеющие высокий риск перерождения.
Внешние факторы, провоцирующие возникновение рака гортани:
- курение и жевание табака;
- прием алкоголя;
- профессиональные вредности – запыленность, высокие и низкие температуры, пары бензола, нефтепродуктов, смол фенола.
Заболевания, склонные к малигнизации:
- давно существующий папилломатоз;
- фиброма с широким основанием;
- лейкоплакия;
- пахидермия;
- дискератоз;
- желудочковые кисты;
- хронические воспалительные процессы.
Ультразвуковое исследование
УЗИ пищевода проводится даже в обычной поликлинике.
Ультразвуковое исследование – абсолютно безвредный и достаточно информативный метод, длительность проведения которого составляет не более 30 минут.
Высокая разрешающая способность ультразвукового датчика позволяет рассмотреть участки менее миллиметра, а аппаратура с 3D или 4D-визуализацией дает точное цветное изображение. Это значительно ускоряет и упрощает процесс исследования.
Во время проведения УЗИ пищевода и желудка получают информацию о состоянии:
- стенок желудка, кишечника и структуры их тканей;
- моторики (прохождения пищи по тракту)
- лимфоузлов и сосудов.
У маленького ребенка УЗИ органов желудочно-кишечного тракта позволяет выявить аномалии развития. Первичная диагностика любых заболеваний у детей посредством УЗИ связана с безопасность ультразвуковой волны для детского организма.
Симптомы рака гортани
Первые признаки опухоли неспецифические, они сходны с симптоматикой многих воспалительных заболеваний, по ним трудно заподозрить онкологический процесс и, тем более, определить его локализацию.
Ранние симптомы:
- субфебрильная температура;
- слабость, быстрая утомляемость, общее недомогание;
- сонливость.
Поздние признаки различаются в зависимости от места развития новообразования.
Для рака надсвязочного отдела характерны:
- сухость и першение в горле;
- дискомфорт и боль при глотании, иррадиирующая в ухо на стороне развития опухоли, поперхивание;
- ощущение инородного тела в гортани;
- глухой голос.
Симптомы новообразования на голосовых связках:
- изменение голоса, потеря звучности и мелодичности;
- хрипота и осиплость.
- При развитии опухоли в подсвязочной области больные жалуются на:
- приступообразный сухой кашель;
- нарушения голоса.
В позднем периоде, когда рак любой локализации прорастает в просвет гортани, появляются затруднение дыхания, приступы удушья, гнилостный запах изо рта, кашель со сгустками крови. Из-за дискомфорта при глотании больной ограничивает принятие пищи, развивается истощение.
Чем раньше человек обратится за помощью, тем эффективнее будет лечение. Даже ранние признаки (слабость, утомляемость) должны стать причиной для визита к доктору. В этом случае можно успеть диагностировать опухоль на ранней стадии. При появлении кашля, затрудненного глотания обращаться к врачу нужно незамедлительно.
Симптомы
Признаки заболевания возникают уже при больших размерах доброкачественных опухолей, когда они напрямую начинают мешать пищеварению или сдавливать соседние органы. Наиболее распространенными симптомами патологии являются:
- Затрудненное глотание (дисфагия). Опухоль механически мешает пище пройти по пищеводу. Пациент должен запивать еду водой, ему трудно употреблять мясо, хлеб и твердые продукты.
- Легкая или умеренная боль в груди в проекции пищевода. Дискомфорт вызван сдавливанием нервных окончаний опухолью.
- Отрыжка, тошнота, рвота. Эти признаки являются следствием нарушения пищеварения.
- Похудение, общая слабость. Обусловлены нарушением метаболизма на фоне длительного существования опухоли.
Классификация
Классификацию рака гортани проводят по разным критериям.
Локализация образования
Выделяют три анатомических отдела органа:
- надсвязочный (вестибулярный);
- средний (голосовые связки);
- подсвязочный.
Рак надсвязочной области развивается наиболее часто – от 65% до 70% от всех опухолей гортани. Возникает на одной стороне, быстро распространяется на вторую. Для новообразований в этой области характерны агрессивный рост, скорое появление метастазов.
Опухоль среднего отдела диагностируется в 25-30% случаев. Обычно развивается на одной голосовой связке. Менее агрессивна, чем в надсвязочной. Нарушения голоса заставляют больных достаточно быстро обращаться к врачу, благодаря этому опухоли связок нередко выявляют на ранних стадиях. Локализация образования облегчает хирургический доступ к нему.
Новообразования подсвязочной области самые редкие – примерно 2% случаев. При этом они характеризуются достаточно быстрым инфильтративным ростом, а их расположение затрудняет хирургический доступ и повышает риск травмы голосовых связок при операции.
Стадии рака гортани, российская классификация
По распространенности процесса злокачественные поражения гортани подразделяют на четыре стадии – I, II, III и IV, III стадия имеет подстадии а, б, IV – а, б, в, г.
| Стадия | Характеристика |
| I | Образование ограниченного размера, не выходит за пределы слизистой оболочки одного анатомического отдела гортани. |
| II | Процесс полностью захватывает один анатомический отдел гортани (могут вовлекаться все слои), не распространяется за его пределы, не метастазирует. |
| III | а – опухоль выходит за пределы одного анатомического отдела гортани, распространяется на рядом лежащие ткани, вызывает неподвижность половины гортани. б – помимо перехода рака на соседние анатомические области, поражаются регионарные лимфоузлы: обнаруживается один неподвижный либо несколько подвижных увеличенных узлов. |
| IV | а – распространение новообразования на соседние органы. б – образование занимает значительную часть гортани, проникает в подлежащие ткани. в – в лимфоузлах шеи выявляются неподвижные метастазы. г – опухоль любого размера, метастазирует в регионарные лимфоузлы, отдаленные органы. |
Характер роста
Экзофитный рак – растет в просвет органа либо наружу. Образование обычно возникает на стенке гортани и разрастается наружу, перекрывая просвет верхних дыхательных путей. Не имеет четких границ, поверхность опухоли бугристая, с сосочковидными наростами.
Эндофитный (инфильтративный) рак – растет внутрь, в ткань органа. Выглядит как инфильтрат с изъязвлениями, без четких контуров. Проникает в толщу прилегающих тканей.
Смешанный – сочетает в себе черты экзо- и эндофитного роста.
Гистологическая структура
Чаще всего рак гортани возникает из клеток плоского эпителия. Гораздо реже диагностируются железистый рак, базалиома и другие редкие типы опухоли. Некоторые виды подразделяются дополнительно:
- Плоскоклеточный рак: неороговевающий – возникает из неороговевающего эпителия, быстро растет, имеет высокий риск появления метастазов;
- ороговевающий – развивается медленно, метастазы появляются через длительный срок.
- низкодифференцированная – затруднительно определить тип клеток и тканей, составляющих новообразование, опухоль характеризуется высокой степенью злокачественности, быстро растет и метастазирует;
Злокачественные опухоли
Злокачественные новообразования развиваются во всех анатомических отделах глотки. Опухоли ротоглотки и носоглотки встречаются примерно одинаково и составляют около 80% всех опухолей глотки. Злокачественные опухоли глотки наблюдаются в различном возрасте, а опухоли носоглотки и ротоглотки встречаются даже у детей. Рак гортаноглотки возникает преимущественно у мужчин старше 40 лет. Опухоли глотки очень рано метастазируют в лимфатические узлы шеи, и 30–70% больных обращаются за помощью с большими и множественными регионарными метастазами.
Злокачественные новообразования глотки представлены самыми разнообразными морфологическими формами, но чаще возникают различные формы плоскоклеточного рака.
В местах скопления лимфаденоидной ткани (небные миндалины, носоглотка, корень языка и др.) нередко развиваются лимфомы.
Злокачественные образования пищевода
Злокачественные опухоли составляют 95-99,5% от всех опухолей пищевода, к ним относятся:
- рак пищевода (карцинома), имеющий множество видов,
- саркома, развивающаяся чаще из мышечной ткани – лейомиосаркома,
- лимфома, растущая из лимфатической ткани, или образующаяся при заболевании крови – лимфогрануломатозе или неходжкинских лимфомах (НХЛ),
- метастатические опухоли – карцинома, саркома, являющиеся метастазами опухолей, попадающих из других органов (желудка, печени, средостения).
Рак пищевода – злокачественное новообразование пищевода. Основной морфологической формой рака пищевода является плоскоклеточный рак (ороговевающий или неороговевающий) (95%), в 5% случаев наблюдается аденокарцинома. Чаще всего отдаленные метастазы выявляются в печени, легких, костях, головном мозгу и надпочечниках. Это одно из самых агрессивных злокачественных заболеваний. Рак пищевода занимает 8-е место по смертности во всем мире.
Лечение при раке
Радикальное хирургическое вмешательство при распространенных опухолях заключается в субтотальной или тотальной резекции органа, тканей дна полости рта, а при распространении опухоли на гортань – резекции или экстирпации гортани. Операцию завершают наложением временной трахеостомы.
Пациенты с распространенным онкозаболеванием лечатся комбинированно и химиолучевым методом. Хирургические вмешательства выполняются при возможности проведения радикальной операции с удаление региональных лимфоузлов или при остаточной опухоли после химиолучевой терапии.
Диагностика рака гортани
Во время первичного обращения врач собирает анамнез жизни, болезни пациента, расспрашивает его о наличии провоцирующих факторов, проводит визуальный осмотр, пальпирование шеи, непрямую ларингоскопию – осмотр гортани зеркалом на длинной изогнутой ручке.
При сохраняющихся подозрениях на опухолевое образование пациенту назначают прямую ларингоскопию. Это инвазивная диагностическая процедура, во время которой гортань, трахею, бронхи осматривают с помощью ларингоскопа (жесткий метод) или гибкого фиброскопа. Как правило, во время прямой ларингоскопии проводится биопсия новообразования – забор биоматериала для цитологического и гистологического анализа.
На ранних стадиях эффективным методом диагностики считается определение онкомаркеров SCC и CYFRA 21-1. Для анализа на онкомаркеры у пациента берется венозная кровь.
Чтобы оценить степень прорастания опухоли, поражения лимфоузлов, наличие метастазов в отдаленных органах и тканях используют дополнительные процедуры: КТ или МРТ, ПЭТ-сканирование, биопсию сторожевых лимфоузлов, сцинтиграфию, рентгенографию.
Реконструкция глотки
Несмотря на постоянное совершенствование методов комбинированного лечения распространенного рака верхних отделов пищеварительного тракта, обширные зияющие дефекты гортаноглотки и шейного отдела пищевода являются отнюдь не редким осложнением. В ряде случаев органоуносящие операции на гортани и гортаноглотке завершаются формированием плановой эзофагостомы без последующей реконструкции.
Целью реконструкции глотки является восстановление естественного пассажа пищевого комка из полости рта в желудок, а также компенсация эстетических нарушений. Перед оперирующим хирургом ставится задача одномоментного замещения дефектов гортани и глотки с сохранением адекватного просвета сформированного участка пищеварительной трубки.
Область шеи является функционально активной анатомической зоной, не располагающей достаточным запасом пластического материала. Дефицит тканей представляется особенно очевидным после проведения лучевой терапии или выполнения радикальных операций на лимфатических путях шеи и других хирургических вмешательств, вызывающих фиброзный процесс. Агрессивная среда полости рта и глотки на фоне угнетения репаративных процессов у ослабленных онкологических больных существенно усугубляет течение послеоперационного периода.
Методы реконструкции
Вопросы реконструкции глотки и пищевода с давних времен обсуждались пластическими хирургами. Наиболее ранние сообщения о методах реконструкции глотки относятся к концу ХIХ века. Большой вклад в развитие отечественной пластической хирургии внес Ю.К. Шимановский, который в 1865 г. стал автором первого фундаментального руководства «Операции на поверхности человеческого тела», содержащий анализ и обобщение опыта русских хирургов.
Попытки тотальной фарингопластики и реконструкции шейного отдела пищевода мышечными лоскутами были мучительны для больного и малоэффективны. Выраженный рубцовый процесс и ригидность стенок пищепроводной трубки приводили к затруднению глотания вплоть до дисфагии III степени и необходимости бужирования или установки назогастрального зонда. При этом частота осложнений при тотальной фарингопластике, по сводным данным, составляет до 71%, летальность — 6%, а завершенность пластики — не выше 40%.
Желудочно-сальниковый лоскут является хорошим пластическим материалом для реконструкции верхних отделов пищеварительного тракта, позволяя восстановить как слизистую оболочку органа за счет фрагмента желудка, так и объем мягких тканей с укрытием жизненно важных структур за счет сальника. Однако практика показывает, что в жизни нередки ситуации, когда желудок непригоден к аутотрансплантации вследствие проведенной ранее его резекции, грубо наложенной гастростомы или при наличии язвенной болезни.
Несомненно, что применение висцеральных трансплантатов является перспективным направлением в реконструкции глотки и шейного отдела пищевода вследствие морфологической и функциональной близости пластического материала с реконструируемыми органами. Однако микрохирургическая реконструкция органов и тканей требует применения дорогостоящего оборудования, специального микрохирургического инструментария, возможна только в специализированных и немногочисленных центрах при наличии специально обученного персонала, владеющего знаниями и практическим навыками данных операций, а следовательно, выполнение подобных операций повсеместно широким кругом специалистов резко ограничено.
В Российском научном Центре хирургии им. акад. Б.В. Петровского проводится оперативное лечение больных онкологическими заболеваниями верхних отделов желудочно-кишечного тракта с одномоментным проведением реконструктивного этапа.
Вас может заинтересовать
Дивертикул пищевода ⇒
Стриктуры пищевода ⇒
Кардиоспазм/ахалазия кардии ⇒
Методы лечения
При раке гортани применяют лучевую, химиотерапию (редко), таргетную терапию, хирургические операции. Может применяться один метод или комплексный подход, в зависимости от стадии опухоли, ее расположения, степени агрессивности, формы роста, распространенности процесса.
Консервативная терапия
Практически всегда первым этапом лечения является лучевая терапия. Она применяется для лечения рака гортани среднего отдела, который отличается высокой радиочувствительностью, а также при новообразованиях верхней и нижней областей гортани I-II стадии. Облучение иногда сочетают с гипербарической оксигенацией – насыщением крови кислородом в специальной камере. Эта процедура усиливает действие лучей на переродившиеся клетки и уменьшает вред для здоровых тканей.
Лечение рака гортани III-IV стадии, локализующегося в верхней области органа, начинают с химиотерапии. Для нижнего и среднего отделов гортани химиотерапия неэффективна.
Лучевая и химиотерапия могут применяться в комплексе.
Таргетная терапия – направленное воздействие лекарственным препаратом на рецептор эпидермального фактора роста. При раке гортани на поверхности опухолевых клеток зачастую обнаруживается большое количество белка-рецептора EGFR, который стимулирует деление клеток. Лекарство «Цетуксимаб», используемое для таргетной терапии заболевания, подавляет активность этого рецептора. Препарат вводится внутривенно, обычно применяется в комплексе с облучением, на поздних стадиях – вместе с химиотерапией.
Оперативное лечение
Иногда при I-II стадиях рака гортани консервативной терапии достаточно. Если она оказалось неэффективной, а также при опухоли, выявленной на III-IV стадии, рекомендовано хирургическое вмешательство. Перед операцией всегда показана лучевая терапия для уменьшения размера новообразования.
При опухолях I-II стадии врачи стараются провести органосохраняющую резекцию: гемиларингэктомию – удаление одной голосовой связки, супраглотическую ларингэктомию – удаление части гортани выше связочного аппарата.
На ранних стадиях может применяться удаление опухоли лазером с помощью эндоскопа. Преимущество этого метода – малая травматичность, недостаток – не удается взять образец ткани для гистологического исследования.
На более поздних стадиях заболевания приходится прибегать к радикальным операциям: хордэктомии – полному удалению голосовых связок, тотальной ларингэктомии. В этом случае больной полностью лишается голоса.
Вспомогательные операции
Помимо непосредственного удаления злокачественного образования, выполняются и другие хирургические операции. При метастазировании рака гортани в регионарные лимфоузлы или высоком риске появления метастазов, эти узлы иссекаются вместе с окружающей их клетчаткой. Операция называется шейной диссекцией.
При удалении гортани полностью пациент нуждается в наложении трахеостомы – отверстия в трахею, созданного хирургическим путем. При создании трахеостомы верхний конец трахеи подшивается к коже шеи.
Если рак гортани создает затруднения в приеме пищи, пациенту накладывают гастростому – трубку, ведущую непосредственно в желудок.
При необходимости после обширного хирургического вмешательства проводится реконструктивная пластика – операции, позволяющие хотя бы частично восстановить функции удаленных органов.
Боль в горле: возможные причины, диагностика и лечение
Боль в горле — частая жалоба пациентов на приеме у отоларинголога, терапевта, педиатра и врача общей практики. Причинами появления боли в горле могут быть инфекционно-воспалительные заболевания бактериальной и вирусной этиологии, воспалительные процессы в глотке, гортани и окружающих органах, вызванные действием неинфекционных факторов, и неинфекционная патология (
). Прежде чем приступать к фарингоскопии, необходимо тщательно детализировать жалобы пациента и собрать анамнез. Пациент может называть болью в горле неприятные ощущения царапания, жжения, першения, саднения, чувство «инородного тела», интенсивность которых удобно оценивать по 10?балльной шкале, где максимальное проявление боли оценивается на 10 баллов, минимальное — на 1 балл.
Важно определить и что, по мнению пациента, предшествовало возникновению боли, какими другими симптомами она сопровождается. Если имеется гипертермия, то наиболее вероятна воспалительная природа заболевания: фарингит, тонзиллит (ангина) [16]. Отказ от еды и воды может спровоцировать выраженный болевой синдром при афтозном стоматите (рис. 2), ангине язычной миндалины, паратонзиллярном и заглоточном абсцессе, ангине Людвига (флегмоне дна полости рта). При этих заболеваниях возможно слюнотечение, а воспаление околоминдаликовой клетчатки и тканей дна полости рта приводит к тризму жевательной мускулатуры (невозможности открыть рот), вынужденному положению головы с наклоном в больную сторону.
Возникновение подобного состояния требует немедленного обращения к врачу-специалисту для санации области воспаления. Подобные симптомы дает и эпиглоттит — воспаление надгортанника, вызванное Haemophilus influenzae (встречается чаще у детей младшего возраста). Наряду с отказом от пищи, слюнотечением, болевым и гипертермическим симптомами эпиглоттит сопровождается нарушением голоса (он становится глухим, хриплым) и затруднением дыхания. Наблюдается вынужденное положение пациента в позе принюхивания, как бы держащего во рту кашу, рот открывается свободно, но грубый осмотр глотки шпателем может привести к ларингоспазму и смерти. Поэтому при вышеперечисленных симптомах фарингоскопию проводят осторожно, во время нее можно увидеть гиперемированный отечный надгортанник за корнем языка.
Другими причинами болей в горле, сопровождающихся першением и кашлем, могут быть у детей и молодых людей: стекание отделяемого из носоглотки при аденоидите или синусите; раздражение дыхательных путей сухим воздухом, дымом, в том числе при активном и пассивном курении; детские инфекционные болезни [9]. У взрослых частой причиной таких жалоб, нередко с чувством комка в горле, «инородного тела», является обострение хронического фарингита, связанного с патологией желудочно-кишечного тракта: гастритом, эзофагитом, гастроэзофагеальным рефлюксом, холециститом, язвенной болезнью желудка. Выраженную дисфагию, регургитацию и боли при глотании может вызвать варикозное расширение вен пищевода [14].
Тщательно собранный анамнез позволяет выяснить динамику жалоб, время их появления, связь с предшествующей травмой или медицинским обследованием (гастроскопией), попаданием инородного тела, контактом с инфекционным больным, переохлаждением (употреблением холодного пива, мороженого), профессиональными или бытовыми вредностями (раздражающими веществами, пылью, горячим воздухом, приемом концентрированных растворов уксуса, специй, лекарств: кортикостероидов, антибиотиков, мочегонных препаратов, местных деконгестантов и других). Боли в горле могут возникнуть как проявление заболеваний, передающихся половым путем: гонококкового фарингита, сифилиса, хламидиоза дыхательных путей. Инфицирование вирусом иммунодефицита человека способствует формированию воспалительных вирусных, опухолевых и микотических поражений слизистых оболочек [3].
Хроническая патология почек, эндокринной системы, крови, предшествующая лучевая и химиотерапия могут привести к формированию хронического воспалительного и атрофического процесса в глотке. Первым проявлением гипергликемии [5] может быть жажда и сухость во рту, сопровождающиеся катаральными изменениями в глотке. Подобные жалобы бывают при синдроме Иценко–Кушинга [5]. У больных гипотиреозом часто нарушается глотание, речь становится невнятной из-за отечности и сухости языка, губ, трудно провести фарингоскопию.
Неинфекционная патология органов шеи и грудной полости — стенокардия, инфаркт миокарда — может проявляться интенсивными болями в глотке и за грудиной. Длительно сохраняющаяся дисфагия и неприятные ощущения в виде комка, инородного тела в горле, не поддающиеся действию противовоспалительной терапии, могут вызывать [14] опухоли гортани, гортаноглотки, щитовидной железы, глоточно-пищеводные (ценкеровские) дивертикулы. Многодневное голодание, диеты, диспепсия и обильные менструации приводят к дефициту витаминов и минералов. Недостаточность витамина А [5] вызывает сухость и эрозирование слизистых оболочек.
Дефицит витамина В2 дает триаду симптомов: дерматит, хейлит и глоссит (ярко-красный гладкий и блестящий сухой язык), сопровождающийся жжением и болью во рту при разговоре и приеме пищи. Гиповитаминоз витамина С возникает при пищевом дефиците аскорбиновой кислоты, воспалительных процессах в кишечнике и проявляется болевым синдромом, геморрагическими и язвенно-некротическими проявлениями в полости рта и в области небных миндалин, подвижностью и выпадением зубов. Подобные изменения в полости рта и глотке дают заболевания крови (лейкозы). На фоне потерь железа (при гиперполименорее) формируется синдром Plammer–Vinson, характеризующийся поверхностным глосситом, дисфагией, трещинами углов рта, дистрофией ногтей, себорейным дерматитом лица, блефаритом, конъюнктивитом, ослаблением зрения в сумерках. В12?дефицитная анемия, связанная с нарушением всасывания этого витамина в желудке из-за анацидного гастрита, инвазии широким лентецом или при повышенном расходовании у беременных, проявляется глосситом Меллера–Гунтера (ярко-красный язык со сглаженными сосочками) и атрофией слизистой оболочки глотки, жгучими болями в языке, слабостью, ощущением ползания мурашек в конечностях. Анализ крови выявляет макроциты, мегалоциты, гиперхромную анемию, лейкопению.
Заболевания позвоночника [2] (остеохондроз шейного отдела, туберкулезный спондилит, радикулит) могут вызвать болевые ощущения в глотке. Невралгия языкоглоточного нерва проявляется интенсивными болями в глотке, особенно на фоне хронического стресса у тревожно-мнительных больных. Способствуют ее возникновению нарушения обмена веществ, интоксикации, травмы. Характерны односторонние болевые ощущения в корне языка, миндалине, длящиеся несколько минут, сопровождающиеся сухостью в горле и последующей гиперсаливацией. Терапевтический эффект достигается от смазывания местными анестетиками корня языка и глотки. Невралгия верхнего гортанного нерва [1, 6] дает похожие симптомы, но еще включает мучительный сухой кашель и спазм голосовых складок на вдохе [6].
Боль в глотке может вызывать одонтогенный процесс: периодонтит, патология прорезывания зубов, гальванизм [4, 17]. Редко встречаются односторонние боли в глотке, причиной которых становится длинный шиловидный отросток (синдром Eagle), доступный пальпации в области небной миндалины [15].
Редкими причинами болей в глотке являются изъязвления на слизистой оболочке туберкулезной этиологии [14]. При этом бывает длительный кашель, похудание, увеличение лимфатических узлов.
Окончательная постановка диагноза возможна на основании орофарингоскопии. Основная дифференциальная диагностика при болевом синдроме в глотке проводится между наиболее частыми его причинами — острым (или обострением хронического) фарингитом и ангинами, вызванными стрептококковой инфекцией (бета-гемолитическим стрептококком группы А — БГСА).
Острый фарингит — в 90% случаев вирусное поражение глотки. Его основные симптомы: повышение температуры тела, боли в горле при пустой глотке, при приеме пищи, першение и сухой кашель, не приносящий облегчение. Локализацию неприятных ощущений больные указывают на задней стенке глотки. В глотке (рис. 3) выявляется гиперемия всех отделов: задней стенки, дужек, миндалин, могут быть везикулезные высыпания (герпес, энтеровирус). Не характерны налеты, часто имеется насморк и другие катаральные явления — заложенность носа, чихание. При выявлении сыпи на коже и слизистых оболочках требуется исключить инфекционное заболевание — корь, скарлатину, краснуху [8]. Аденовирусная инфекция проявляется в виде конъюнктивита, увеличения лимфоузлов, лихорадки, насморка, могут быть налеты в глотке.
Протекает заболевание волнообразно: на 7–10 день болезни возможно повторное повышение температуры тела и возврат симптомов. Энтеровирусная инфекция («летний грипп») манифестирует в виде диспептического, миалгического, менингеального синдромов. При фарингоскопии выявляются пузырьки на слизистой оболочке ротоглотки. В постановке диагноза вирусного фарингита помогают: знание эпидемиологической обстановки, динамическое наблюдение за больным, многообразие клинических проявлений (боли в животе, рвота, поражение глаз, менингеальные симптомы, миалгии), лимфоцитоз в крови при нормальном СОЭ, отсутствие эффекта от антибактериальной терапии, данные серологических исследований, полимеразной цепной реакции и других.
Ангина — общее инфекционное заболевание с местными проявлениями в виде острого воспаления одного или нескольких компонентов лимфаденоидного глоточного кольца, чаще всего небных миндалин (тонзиллит), глоточной миндалины (аденоидит), язычной миндалины, боковых валиков глотки и гортани.
Классификация острых тонзиллитов (по И. Б. Солдатову, 1975) предполагает деление на первичные ангины: катаральную, лакунарную, фолликулярную, язвенно-пленчатую; и вторичные: при острых инфекционных заболеваниях (дифтерии, скарлатине, кори, туляремии, брюшном тифе, инфекционном мононуклеозе) и заболеваниях системы крови (агранулоцитозе, алиментарно-токсической алейкии, лейкозах). Выделяют особые формы ангин [10]: вирусную, грибковую, сифилитическую.
При катаральной ангине имеется гиперемия и увеличение небных миндалин, регионарный лимфаденит, налеты отсутствуют, в анализе крови — небольшой лейкоцитоз, повышение СОЭ. Катаральную ангину часто приходится дифференцировать от вирусного фарингита, при котором есть кашель, может быть насморк, нет увеличения и болезненности лимфатических узлов.
Фолликулярная ангина проявляется яркой гиперемией и отеком миндалин, субэпителиальными округлыми желтоватыми возвышениями (фолликулами).
При лакунарной ангине в устьях лакун миндалин возникают (рис. 4) налеты бело-желтого цвета, которые могут сливаться между собой и покрывать всю поверхность, не выходя за пределы миндалин, снимаясь, не оставляя кровоточащей поверхности, растираясь между двумя шпателями, растворяясь в сосуде с водой.
Важно определить стрептококковую этиологию острого тонзиллита. Это можно сделать с помощью скрининговой шкалы McIsaac [12], включающей симптомы и их оценку в баллах (
).
Симптомы у пациента на 3 балла означают вероятность стрептококковой этиологии 30%, на 4 балла — около 70%. Если по клинической картине определяется 0–1 балл, то системная антибиотикотерапия не показана. При 2–3 баллах антибиотики необходимы только при бактериологическом подтверждении инфекции. Антибиотики нужно назначить, когда выявляются симптомы на 4–5 баллов.
Дифтерия глотки встречается в виде локализованной, распространенной, токсической I, II, III степени и гипертоксической форм. При ней на поверхности миндалин определяются налеты серого цвета, плотно спаянные с подлежащими тканями, возможно их распространение на дужки, слизистую оболочку задней стенки глотки, язычок (рис. 5), а при попытке снять их слизистая оболочка кровоточит. Налеты не растираются, не растворяются в воде. При токсической форме шея заметно утолщена за счет отека подкожно-жировой клетчатки, надавливание безболезненное, не оставляет ямок.
Инфекционный мононуклеоз — острое инфекционное заболевание, вызываемое вирусом Эпштейна–Барр, характеризующееся лихорадочным состоянием, ангиной, увеличением лимфоузлов, глоточной миндалины, печени, селезенки. Налеты на миндалинах, как при лакунарной ангине (рис. 6), но могут распространяться за их пределы. Общий анализ крови (появление атипичных мононуклеаров), серологические методы исследования (иммуноферментный анализ (ИФА), реакция Пауля–Буннеля–Давидсона) помогают в диагностике заболевания.
Грибковые поражения глотки в виде творожистого вида пленок, легко снимающихся при поскабливании шпателем, вызываются преимущественно дрожжеподобными грибами рода Candida (около 90% случаев), реже бывают плесневые грибы рода Aspergillus, Penicillium [7]. C. albicans постоянно или временно обитает на слизистых оболочках, коже человека и в кишечнике. Факторами, способствующими развитию микозов, являются: лечение антибактериальными препаратами широкого действия, цитостатиками и кортикостероидами, сахарный диабет, заболевания крови, опухоли, болезни желудочно-кишечного тракта, дисбаланс витаминов. Кандидоз полости рта, глотки и пищевода встречается у более чем 90% больных СПИДом (рис. 7) [3].
Диагностика ангин должна включать мазки из зева и носа на дифтерию (BL). Экспресс-определение стрептококкового антигена при помощи тест-полосок с поверхности миндалин позволяет обосновать антибактериальную терапию. Общий анализ крови облегчает дифференциальную диагностику первичных и вторичных острых тонзиллитов. Мнения по вопросу «Делать ли мазок?» спорны. Он нужен для подтверждения БГСА-этиологии заболевания в сомнительных случаях [16].
Лечебную тактику при болях в глотке можно представить в виде схемы ().
Для лечения острого фарингита рекомендованы щадящая диета, горячие ножные ванны, согревающие компрессы на переднюю поверхность шеи, теплое щелочное питье (минеральная вода, молоко с медом), паровые ингаляции, отказ от курения. Отношение к полосканию горла неоднозначное [16]. Эффективны для купирования боли в горле свежие настои мяты, ромашки, календулы, эвкалипта, шалфея, караганы. Антисептики искусственного происхождения (дихлорбензол, метакрезол, гексэтидин, бензалконий, тимол, амбазон, хлоргексидин) по своему механизму действия бактерицидны, что может приводить к подавлению нормальной микрофлоры ротовой полости, поэтому их следует использовать с осторожностью у детей младше 6 лет [9]. Для лечения боли в горле наиболее важны обезболивающие препараты, имеющие в составе ментол, тетракаин, лидокаин или флурбипрофен. Детям с 6?месячного возраста можно использовать растительный препарат Тонзилгон, обладающий антисептическим и обезболивающим действием, но не содержащий ни ментола, ни лидокаина.
Препараты ментола и любые спреи нельзя применять до 3?летнего возраста в связи с возможным развитием ларингоспазма.
Местные комбинированные препараты (антисептики и обезболивающие) в виде готовых лекарственных форм оказываются наиболее востребованными для лечения болевого синдрома в горле. Одним из них является ТераФлю ЛАР, универсальный и высокоэффективный препарат местного действия с антисептическим и обезболивающим эффектом. ТераФлю ЛАР содержит бензоксония хлорид и лидокаин. Выпускается в виде спрея и таблеток, содержание лидокаина в которых соответственно 0–75 мг и 1 мг.
Недавние исследования in vitro и in vivo подтверждают широкий антисептический спектр бензоксония хлорида и его активность в отношении основных возбудителей наиболее распространенных заболеваний полости рта и глотки. При этом баланс бактериальной флоры во рту не нарушается, даже при длительном использовании бензоксония хлорида.
Бензоксоний хлорид обладает:
- бактерицидным действием в отношении аэробных и анаэробных грамположительных и грамотрицательных бактерий;
- фунгицидным действием в отношении Candida albicans, Aspergillus spp. и дрожжевых грибов;
- противовирусной активностью по отношению к мембранным вирусам, включая вирус герпеса, вирус гриппа, вирусы парагриппа, возбудителя везикулярного стоматита.
Лидокаин является местным анестетиком, снижающим болезненные ощущения в горле при глотании.
Взрослым следует принимать препарат по 1 таблетке для рассасывания каждые 2–3 часа (не более 10 таблеток в сутки) или в виде спрея по 4 распыления 3–6 раз в сутки. Детям в возрасте 4 лет и старше назначают по 1 таблетке для рассасывания каждые 2–3 часа (не более 6 таблеток в сутки) или в виде спрея по 2–3 распыления 3–6 раз в сутки. Необходимая длительность курса лечения, как правило, не превышает пяти дней. Препарат хорошо переносится больными, побочные явления регистрируются крайне редко. Возможно кратковременное местное раздражение слизистой оболочки, аллергические реакции.
Показаниями к его применению являются: фарингит, ларингит, катаральная ангина, стоматит, язвенный гингивит. Противопоказания к назначению ТераФлю ЛАР: беременность (первый триместр), кормление грудью, повышенная чувствительность к лидокаину, детский возраст до 4 лет. Можно применять ТераФлю ЛАР людям, больным сахарным диабетом, так как он не содержит сахара. Благодаря комбинированному действию — антибактериальному и обезболивающему ТераФлю ЛАР может купировать все симптомы вирусного фарингита и применяться в комплексной терапии бактериальных ангин.
Системная антибиотикотерапия при лечении пациентов с «болью в горле» показана в основном при остром тонзиллите (ангине) предполагаемой или установленной стрептококковой этиологии (БГСА) и проводится пенициллинами, а при их непереносимости — макролидами, эффективен цефуроксим (Аксетин). Клиндамицин и линкомицин — препараты резерва [11]. Эпиглоттит, вызванный гемофильной палочкой, эффективно лечится защищенными пенициллинами.
Литература
- Алиметов Х. А. Вторичная нейропатия верхнегортанного нерва /М атериалы юбилейной Всерос. науч.-практ. конф. с международ. участием «Современные аспекты и перспективы развития оториноларингологии. М., 29–30 сентября 2005. С. 46.
- Алиметов Х. А. Спондилогенная дискинезия глотки / Материалы юбилейной Всерос. науч.-практ. конф. с международ. участием «Современные аспекты и перспективы развития оториноларингологии. М., 29–30 сентября 2005. С. 22.
- Бессараб Т. П., Ющук Н. Д., Анютин Р. Г., Потекаев С. Н. ВИЧ-инфекция в оториноларингологической практике // Лечащий Врач, 2000. № 1. С. 26–30.
- Воспалительные заболевания слизистой оболочки глотки, полости рта и пародонта. Научный обзор. Solvay pharma, 2002. С. 2.
- Заболевания слизистой оболочки полости рта и губ / Под ред. Е. В. Боровского, А. Л. Машкиллейсона. 1984. 400 с.
- Карпова О. Ю. Клиника, диагностика и лечение ларингоневрозов / Материалы юбилейной Всерос. науч.-практ. конф. с международ. участием «Современные аспекты и перспективы развития оториноларингологии. М., 29–30 сентября 2005. С. 53.
- Кунельская В. Я., Касимов К. К вопросу о клинике, диагностике и лечении кандидозной ангины у детей // Вестн. оториноларингологии. 1980. № 4. С. 50–52.
- Нисевич Н. И., Учайкин В. Ф. Инфекционные болезни у детей. М.: Медицина, 1985. 298 с.
- Острые респираторные заболевания у детей: лечение и профилактика. Научно-практическая программа Союза педиатров России / Под ред. А. А. Баранова. М., 2008.
- Оториноларингология: национальное руководство / Под ред. В. Т. Пальчуна. М.: ГЭОТАР-Медиа, 2008. 960 с.
- Рациональная антимикробная фармакотрапия: Рук. для практикующих врачей. Под общ. ред. В. П. Яковлева, С. В. Яковлева. М.: Литтерра, 2003. 108 с.
- Сидоренко С. В., Гучев И. А. Тонзиллофарингит: вопросы диагностики и антибактериальной терапии // Consilium medicum. Инфекции и антимикробная терапия. 2004. 4: 36–38.
- Фоломеева О. М., Амирджанова В. Н., Якушева Е. О. и др. Заболеваемость населения России ревматическими заболеваниями (анализ за 10 лет) // Тер. Архив. 2002. № 5. С. 5–11.
- Шеврыгин Б. В., Мчедлидзе Т. П. Справочник по оториноларингологии. М.: Триада-Х, 1998. 448 с.
- Шульга И. А., Зайцев Н. В., Зайцева В. С. Варианты строения шилоподъязычного комплекса / Материалы юбилейной Всерос. науч.-практ. конф. с международ. участием «Современные аспекты и перспективы развития оториноларингологии. М., 29–30 сентября 2005. С. 75.
- Этиопатогенетическая терапия заболеваний верхних дыхательных путей и уха: Методические рекомендации. Составитель С. В. Рязанцев, Коцеровец В. И. СПб.: Национальный регистр, 2008. 100 с.
- Яковлева В. И. Диагностика и лечение нейрогенных заболеваний челюстно-лицевой области: Учеб. пособие для ин-тов и фак. усоверш. врачей. Минск: Выш. шк., 1989. 102 с.
М. В. Субботина, кандидат медицинских наук Иркутский государственный медицинский университет, Иркутск
Контактная информация об авторе для переписки
Прогноз
Прогноз заболевания зависит от того, насколько рано выявлена опухоль. К сожалению, опухоли гортани нередко диагностируют поздно из-за неспецифичности ранних симптомов.
Впервые выявленный диагноз рака гортани III стадии составляет 46,8%, IV стадии – 17,0%. Показатель летальности на первом году от момента установления диагноза при поражении составляет гортани равен 24,2%.
У большого числа пациентов развивается устойчивость к лучевой и химиотерапии. При применении консервативной терапии в 20-40% случаев возникают рецидивные опухоли, лечение которых возможно только хирургическим путем.
Без лечения рак гортани длится от года до трех лет. Прогноз 85-90% случаев полного выздоровления дается только если опухоль обнаружена рано, своевременно начато и полностью пройдено лечение.
Паллиативное лечение распространённого рака пищевода
В этой ситуации на передний план выходит полная невозможность питания через практически закрытый опухолью пищевод. Часто прибегают к расширению — реканализации или установке специального стента в пищеводе. Стенты обязательны при соединении пищевода и трахеи или бронхов соустьем — опухолевым свищом, что предотвращает заброс пищи в дыхательное дерево и уберегает от пневмонии. В некоторых случаях во время эндоскопии опухоль частично разрушают лазером, используя фотодинамическую терапию. Вариантов лечения рака пищевода достаточно, надо вовремя и умело их использовать.
| Подробнее о лечении в «Евроонко»: | |
| Онколог-гастроэнтеролог | 5 100 руб |
| Приём химиотерапевта | 6 900 руб |
| Скорая онкологическая помощь | от 12 100 руб |
| Паллиативная терапия в Москве | от 44 300 руб в сутки |
| Консультация радиолога | 11 500 руб |
Запись на консультацию круглосуточно
+7+7+78
Профилактика развития рака гортани
Отказ от курения сигарет, трубок, кальянов, жевания табака – основа профилактики заболевания. Помогут предотвратить не только рак гортани, но и другие патологии, исключение алкогольных напитков или уменьшение их употребления.
Существует мнение, что красное мясо и копчености повышают риск возникновения онкологических патологий. Следует уменьшить их количество в меню, чаще употреблять в пищу свежие овощи, фрукты.
Важно вовремя проходить медицинские осмотры – диспансеризацию, профосмотры на предприятиях. При любых подозрениях на заболевание гортани, даже при появлении общей симптоматики, необходимо обратиться к врачу.
Информация проверена экспертом
Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 21 год
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.