Статья подготовлена специалистом исключительно в ознакомительных целях. Мы настоятельно призываем вас не заниматься самолечением. При появлении первых симптомов — обращайтесь к врачу.
Стандартная лабораторная диагностика не позволяет обнаружить многие заболевания кишечника. Некоторые серьезные патологические процессы, происходящие в органе, требуют проведения колоноскопии. В статье разберем, для чего нужна эта процедура и есть ли ей какая-то альтернатива.
Что это такое?
Колоноскопия – это эндоскопическое исследование толстого кишечника. Оно позволяет обнаружить патологию на всем протяжении всего толстого кишечника от прямой кишки до слепой, а также осмотреть терминальную часть тонкой кишки (подвздошную кишку).
Колоноскопия – это ведущий метод ранней диагностики рака кишечника. Метод позволяет не только проводить осмотр, но и удалять во время процедуры предраковые образования (полипы).
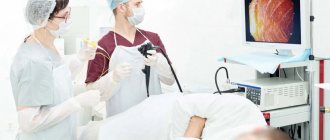
Исследование выполняется при помощи колоноскопа – гибкой трубки с оптической системой и манипулятором. Длина колоноскопа составляет около 160 см, а толщина примерно с указательный палец. Прибор вводится в анальное отверстие и продвигается по кишечнику, передавая увеличенное изображение слизистой кишечника на экран монитора.
Что может обнаружить колоноскопия?
Врач рекомендует пройти обследование, если необходимо уточнить причину некоторых симптомов. Например, при обнаружении крови в кале. Это могут быть как видимые следы крови (кал черного цвета), так и положительный анализ кала на скрытую кровь.
Колоноскопия показана при часто возникающих нарушениях стула (запор, диарея), болях в животе, усиленном метеоризме (вздутии кишечника), резкой потере веса.
Исследование необходимо при диагностике дефицита железа, и ранних форм рака кишечника. Профилактическую колоноскопию показано проводить один раз в 10 лет, всем людям начиная с 45 лет.
Больно ли делать колоноскопию?
Проведение колоноскопии без анестезии может сопровождаться дискомфортом или болью. Это зависит от индивидуального порога болевой чувствительности пациента.
У одних пациентов процедура может вызвать легкий дискомфорт, у других – интенсивные болевые ощущения.
Перед введением в анальное отверстие наконечник колоноскопа обрабатывают специальным гелем, облегчающим его проведение. Дискомфорт или боль при колоноскопии обычно возникают из-за растяжения кишечника при подаче воздуха, который помогает расправить и лучше рассмотреть слизистую.
Альтернативой является проведение колоноскопии «во сне». Медикаментозная седация обеспечивает абсолютно безболезненное и комфортное проведение процедуры.
Какие показания существуют для проведения колоноскопии?
Колоноскопию может выполняться как в плановом, так и в неотложном режиме.
Почему лучше делать процедуру в ЦКБ РАН
Выбирая клинику для информативного, но не слишком приятного (без наркоза) обследования, в первую очередь следует ориентироваться не на стоимость процедуры, а на такие факторы, как опыт и квалификация врачей, оснащенность больницы, отзывы пациентов. ЦКБ РАН предлагает немало преимуществ:
- безболезненность процедуры;
- высокоточное современное оборудование;
- высокий уровень квалификации специалистов;
- профессионализм опытных врачей в постановке диагноза и назначении эффективного лечения;
- доступная цена процедуры.
Приоритетом в отношениях с пациентом сотрудники клиники считают деликатность, внимание, готовность и умение помочь. Уже при первой встрече, на консультационном приеме, врач просто и доступно доносит важную информацию о колоноскопии — как следует готовиться к ней, сколько продлится обследование, что можно и чего нельзя делать накануне и в день проведения процедуры. Это создает определенный настрой и вызывает доверие. А значит, и результат продуманной методики лечения после информативной, максимально щадящей диагностики будет замечательным.
Плановую колоноскопию выполняют при:
· кровянистых выделениях из прямой кишки;
· периодических болях в нижней части живота, которые беспокоят пациента длительное время;
· регулярном жидком стуле;
· полипах или подозрении на новообразование в толстом кишечнике;
· неспецифическом язвенном колите и болезни Крона;
· железодефицитной анемии;
· наличии в семье случаев рака толстой кишки;
· для взятия образцов ткани на гистологическое исследование (биопсия).
Реабилитация
После колоноскопии пребывание в стационаре не предполагается, пациент покидает больницу. Вводимые для наркоза препараты выводятся из организма в течение нескольких часов. Первые полчаса-час следует избегать резких движений, а чувство переполненности кишечника — нормальная возможная реакция, она быстро проходит.
Как подготовиться к колоноскопии?
Подготовиться к исследованию можно в домашних условиях. За несколько дней до исследования пациенту назначается бесшлаковая диета и очищение кишечника при помощи специальных препаратов или с помощью клизм.
Важно:
1. Пациент должен заранее рассказать врачу обо всех сопутствующих болезнях и принимаемых лекарствах, особенно разжижающих кровь.
2. За 3-4 дня до исследования нужно прекратить прием препаратов железа.
3. При склонности пациента к запорам необходимо ежедневно в течение недели до колоноскопии принимать слабительные средства.
4. Если пациент до процедуры регулярно принимал слабительное, необходимо увеличить дозу препарата в 1,5 раза.
5. Необходимо приобрести в аптеке специальные средства для очистки кишечника.
Если эти требования будут соблюдены, то колоноскопия пройдет успешно. Недостаточная подготовка кишечника может сделать диагностику нерезультативной, исследование придется проводить повторно.
Противопоказания
Колоноскопия относится к малотравматичным методам диагностики, но она имеет ряд противопоказаний, при которых процедуру проводить нельзя.
К ним относят:
- Шоковое состояние с падением уровня артериального давления ниже 70 мм. рт. ст.
- Респираторные инфекции острого течения, воспаление органов дыхания, сопровождающиеся повышением температуры тела.
- Кишечные инфекции в острой фазе.
- Перитонит.
- Сердечная недостаточность.
- Нарушение свертываемости крови.
- Болезнь Крона, острая стадия колита с массивным поражением кишечника.
- Дивертикулит в фазе обострения.
- Выраженные нарушения самочувствия человека.
Кроме того, существуют относительные противопоказания к проведению процедуры:
- Массивное анальное кровотечение.
- Анальные трещины.
- Острая стадия геморроя.
- Парапроктит.
- Период вынашивания ребенка.
- Наличие крупной грыжи.
- Ранний восстановительный период после перенесенного хирургического вмешательства на брюшной полости.
- Дивертикулит.
- Плохо проведенная подготовка по очищению кишечника и пр.
Врачи должны серьезно оценить возможные риски от проведения колоноскопии, при наличии у пациента следующих заболеваний и состояний:
- Болезни сердца.
- Аллергия на лекарственные средства.
- Заболевания легких.
- Сахарный диабет.
- Лечение лекарственными средствами, которые сказываются на процессах свертываемости крови.
Врач должен быть осведомлен о тех медикаментах, который получает пациент. Возможно, от них придется отказаться, а после проведения процедуры возобновить их прием.
Видео: Жить здорово! «Колоноскопия — что это за процедура и кому нужно ее пройти?»:
Диета накануне обследования
За день до колоноскопии можно употреблять только легко усваиваемую пищу, например, прозрачный овощной бульон.
Прием пищи начиная с 12.00 запрещен. Разрешен и желателен только прием жидкости (слабый чай или вода без газа).
В день перед исследованием принимать пищу запрещено – завтракать нельзя!
Очищение кишечника при помощи специальных препаратов
Очень важно правильно подготовить кишечник к колоноскопии. Для этого разработаны специальные слабительные препараты, которые помогают качественно очистить кишечник, не прибегая к клизмам и посторонней помощи.
Выполнение дальнейших действий
Колоноскопия — информативный метод диагностики
По завершению проделанных манипуляций пациент получает протокол с результатами исследования, а также рекомендации по проведению последующих указаний. При применении местной анестезии человек в состоянии самостоятельно передвигаться, поэтому сразу же может быть свободным.
После общего наркоза необходимо нахождение в медицинском учреждении еще дополнительное количество времени для постепенного выхода из состояния сна под контролем специалистов. По окончании процедуры разрешается прием пищи и питье.
Подготовка к колоноскопии пациентов с запорами
· За 7 дней до колоноскопии необходимо изменить рацион питания.
· При использовании слабительных средств нужно продолжать их применение весь период подготовки к колоноскопии.
· Если пациент страдает длительными запорами (стул один раз в 6–10 дней), необходимо увеличить дозу привычного слабительного в два раза. По рекомендации гастроэнтеролога может быть использована комбинация препаратов стимулирующего и осмотического типа.
· За 2–3 дня до начала подготовки к процедуре нужно прекратить прием препаратов железа, т.к. они способствуют запорам и ухудшают визуализацию слизистой.
Как проходит исследование?
Колоноскопия проводится сертифицированным врачом-эндоскопистом в амбулаторных условиях. Пациент снимает одежду ниже пояса и надевает специальные одноразовые трусы, затем он ложится на кушетку на левый бок и прижимает ноги к животу.
Эндоскопист постепенно вводит колоноскоп в анальное отверстие и продвигает в толстую кишку. Для лучше визуализации слизистой оболочки и продвижения прибора врач расширяет кишечник, подавая воздух. Далее он продвигает колоноскоп до границы толстой и тонкой кишки, осматривает терминальную часть тонкой кишки (подвздошную кишку). Врач внимательно оценивает состояние слизистой оболочки кишки, медленно вытягивая колоноскоп в обратном направлении.
Колоноскоп позволяет сделать серию снимков слизистой оболочки кишечника, которые врач внимательно изучает на мониторе. При обнаружении подозрительных участков, эндоскопист берет образцы ткани (биопсия), которые затем передаются на гистологическое исследование. Если врачу необходимо более внимательно изучить мелкие изменения слизистой оболочки, то он меняет состав света лампы колоноскопа.
Колоноскопия, КС, шланг, кишка и другие названия есть у этого исследования среди пациентов. Метод исследования позволяет осмотреть нижние отделы кишечника. Эндоскоп проводится через анальное отверстие, проводится осмотр от прямой кишки до илеоцекального угла (перехода тонкой кишки в толстую) с осмотром конечного отдела подвздошной (тонкой) кишки.
КС (Колоноскопия) — метод осмотра прямой кишки, толстой кишки (от сигмовидной до купола слепой кишки) и дистального отдела тощей кишки (конечный отдел тонкого кишечника) при помощи эндоскопа (медицинский прибор, позволяющий заглянуть внутрь нижних отделов желудочно-кишечного тракта через анальное отверстие). При КС можно провести осмотр: прямой кишки, сигмовидной кишки, нисходящего отдела толстой кишки, поперечно ободочную кишку, восходящий отдел толстой кишки, слепую кишку, илеоцекальный переход (естественный клапан между тонкой и толстой кишкой — баугиниева заслонка) и дистальный отдел тонкой кишки на протяжении 10-15 см. Так же как и при гастроскопии, проводится оценка состояния слизистой оболочки, покрывающей эти полые органы.
Применяется Колоноскопия для диагностики следующих заболеваний
- Воспалительные заболевания толстого кишечника: Болезнь Крона;
- Неспецифический язвенный колит;
- Другие ифекционные и неинфекционые колиты;
При Колоноскопии можно обнаружить
- Воспаление;
- Атрофию;
- Полипы;
- Новообразования (опухоли, рак);
- Эрозии;
- Язвы;
- Инородные тела;
- Дивертикулы;
- Сосудистые опухоли — гемангиомы;
- И другие более редкие находки.
Показанием для проведения Колоноскопии служат
- Определение характера патологии выявленной при других методах обследования (Рентгенография, Иригоскопия, МРТ, МСКТ);
- Подтверждение и/или уточнение диагноза;
- Уточнение локализации патологического процесса;
- Уточнения распространенности патологического процесса;
- Биопсия;
- Оценка эффекта лечения;
- Лечебные манипуляции;
- Уточнение источника кровотечения;
- Остановка кровотечения;
- Извлечение инородного тела;
- Диагностика и лечение анастомозитов в раннем послеоперационном периоде;
- Интраоперационное ассистирование.
- Скрининг колоректального рака.
Имеются следующие противопоказания к проведению КС. Как говориться: «Проконсультируйтесь со специалистом!»
Противопоказания для проведения Колоноскопии
1) Абсолютные противопоказания (риски проведения КС превышают диагностическую ценность исследования):
- Инфаркт миокарда в острой стадии (2 недели после инфаркта);
- Инсульт в остром периоде;
- Сердечно-сосудистая и/или дыхательная недостаточность 3-й степени;
- Не купируемый приступ бронхиальной астмы;
- Тяжелое и крайне тяжелое соматическое состояние;
- Геморрагический шок и другие виды шока;
- Перитонит;
- Перфорация кишечника;
- Тяжелая форма развивающегося колита с токсическим магаколоном.
Во всех этих случаях КС возможно только по жизненным показаниям. Когда полученные результаты исследования превосходят риски от возможных осложнений. Решение о проведении КС проводит консилиум врачей совместно с эндоскопистом, взвешивая все «за» и «против».
2) Относительные противопоказания:
- Аритмии (пароксизмальные);
- Приступ стенокардии;
- Болезнь Крона и НЯК при тяжелом течении;
- Абсцессы брюшной полости и инфильтраты с абсцедированием;
- Аневризма брюшной аорты;
- Гидроторакс;
- Напряженный асцит;
- Парапроктит;
- Геморрой и трещины ануса;
- Дивертикулит — воспаление дивертикулов толстого кишечника;
- Паховая и пупочная грыжи с возможностью выхода петель толстого и/или тонкого кишечника и их последующего ущемления;
- В течении 14 дней после полостных операций на органах брюшной полости.
Относительные противопоказания повышают риски при проведении КС. Но при этом диагностическая ценность исследования выше этих рисков. Вопрос оценки рисков и проведении КС решается врачом-эндоскопистом.
3) Заболевания значительно ограничивающие Колоноскопию, ухудшают переносимость и снижают объем проводимого исследования:
- Спаечная болезнь;
- Выраженный дивертикулез;
- Болезнь Гиршпрунга;
- Пупочные и паховые грыжи.
Риски возникающие при проведении Колоноскопии
- Связанные с подготовкой к исследованию:
- Нарушение водно-электролитного баланса;
- Индивидуальная непереносимость препарата;
- Ослабление действия пероральных препаратов.
- Связанные с премедикацией и местной анестезией:
- Аллергические реакции на гель-смазку или гель с анестетиком (Лидокаин). Реакция по типу отека Квинке и/или другие аллергические реакции, сопровождающиеся отеком слизистой дыхательных путей с асфиксией и дыхательной недостаточностью;
- Остановка сердца или аритмия (Лидокаин).
- Связанные с выполнением наркоза:
- Нарушение дыхания;
- Нарушение сердечной деятельности;
- Обострение хронических заболеваний;
- И другие (лучше спросите у анестезиолога).
- Связанные с проведением эндоскопа:
- Перфорация толстой кишки. Чаще разрывы бывают в местах патологического сужения и в области селезеночного угла и ректосигмоиде.
- Кровотечение как в просвет толстой кишки так и в брюшную полость. В просвет кишки чаще при измененной слизистой в результате наличия язв или опухолей. В брюшную полость при разрыве спайки или травме эндоскопом печени или что чаще селезенки;
- Пневматоз кишечника, при чрезмерном раздувании воздухом.
- Связанные с проведением манипуляций во время исследования:
- Кровотечение во время биопсии, как правило в области дна язв и трещин;
- Перфорации.
- Связанные с качеством обработки эндоскопического оборудования:
- Инфицирование;
- Аллергические реакции на остатки моющих средств.
Плюсы и минусы Колоноскопии как метода диагностики
«+»
- «Золотой стандарт» диагностики многих заболеваний толстого кишечника и прямой кишки;
- Возможность забора материала для морфологии (биопсия);
- Возможность проведения лечебных манипуляций;
- Высокая информативность и точность;
- Скрининг раннего рака и предраковых состояний.
«-»
- Хоть и малая, но инвазивность методики (компенсируется высоким качеством современной эндоскопической техники и навыками персонала);
- Неприятные ощущения (компенсируется проведением исследования под наркозом);
- Есть риски (компенсируются выполнением стандартов и протоколов проведения исследования, обработки оборудования).
Несколько слов о «неприятных ощущениях»
При выполнении КС пациент испытывает следующие «непередаваемые» ощущения:
- Тянущие ощущения в животе, дискомфорт от ощущения «растяжения кишечника» иногда могут достигать болевого порога (связаны с проведением эндоскопа и натяжением кишечника при расправлении и/или сборении петель). Боль возникает как правило при чрезмерном растяжении петель эндоскопом или фиксации петель кишки спайками между собой;
- Ощущение распирания кишечника, «пучения» такие же как и при метеоризме (газах) в кишечнике (связаны с применением раздувания воздухом для расправления просвета кишечника и складок). Боль может возникать при чрезмерном раздувании кишечника воздухом за счет перерастяжения кишечной стенки;
- Внутри живота могут быть ощущения движения и/или шевеления (возникают при продвижении и манипуляциях эндоскопом);
- Иногда появляется чувство позыва надефекацию (связано с остаточным содержимым в кишке после подготовки и/или раздуванием воздухом).
Каких либо других ощущений при проведении КС не возникает. Все ощущения строго индивидуальны и зависит от многих факторов. Болевые ощущения возникают как правило при: плохой подготовке, наличии ограничивающих выполнение колоноскопии заболеваний, нарушении техники выполнения самого исследования. Но если прислушиваться к рекомендациям медицинского персонала и хорошо подготовиться к исследованию, то процедура проходит с минимально необходимыми затратами времени и минимумом неприятных ощущений.
Как же следует вести себя во время Колоноскопии
- Хорошо подготовьтесь к исследованию. Процедура проводится после очистки кишечника. Для очистки используются специальные «лаваш» растворы (солевые или на основе полиэтиленгликоля ПЭГ), слабительные или очистительные клизмы (чаще применяются в стационаре).
- Старайтесь глубоко и равномерно дышать, расслабить живот и следовать командам медицинского персонала. Во время исследования может понадобиться сменить положение тела на кушетке (на левом боку, спине, правом боку).
- При возникновении болевых ощущений и/или выраженного дискомфорта, сообщите медицинскому персоналу об этом. Ни в коем случае не терпите!
- Для облегчения проведения эндоскопа и уменьшения неприятных/болевых ощущений может потребоваться ручное пособие медицинской сестры, следуйте её инструкциям.
Всех кто выполняет Колоноскопию под наркозом касается только пункт 1. Остальные ощущения и взаимодействия с медицинским персоналом пройдут незаметно для вас.
Напоследок несколько слов о качестве Колоноскопии
- Качественная подготовка кишечника!
- Придерживаться диеты свободной от балластных веществ за 3 дня до начала подготовки к КС.
- Строгое соблюдение режима приема препаратов для очистки кишечника, рекомендованных доктором для подготовки.
- Применение пеногасителей (симетикон) при приёме последней порции лаваж-раствора.
- Всё это повышает качество подготовки и упрощает проведение осмотра слизистой оболочки толстого кишечника.
- «Быстро» не равно «Качественно». Полный осмотр толстого кишечника выполняется по достижении купола слепой кишки (в идеальном варианте и заведение колоноскопа в подвздошную кишку через баугиниевую заслонку). Осмотр осуществляется как на введении эндоскопа, так и на выведении. Качественным показателем является детальный осмотр толстого кишечника при выведении эндоскопа не менее 6-ти минут. Только за это время возможно осмотреть и найти наибольшее количество изменений слизистой оболочки толстого кишечника.
- Качественными показателями является достижение при осмотре уровня купола слепой кишки и фотофиксация достижения купола, измененных участков слизистой.
- Применение вспомогательных методик: хромоэндоскопия, zoom-эндоскопия, осмотр в узком спектре (NBI, i-scan и др.) и других методик. Эти методики повышают детализацию и контрастность эндоскопического изображения.
- Использование эндоскопов с высоким разрешением получаемого изображения, HD и выше. Наличие возможности фото- и видеофиксации получаемых изображений слизистой.
- Проведение биопсии. Окончательное эндоскопическое заключение — это заключение подтвержденное морфологически по результатам оценки патоморфологом биоптатов.
- Применение при интерпретации результатов и написании протокола исследования современных эндоскопических классификаций.
Автор статьи пройдет скрининговую КС в возрасте 45 лет (рекомендации российского эндоскопического общества и американского общества гастроэнтерологов).
Побочные эффекты колоноскопии.
Колоноскопия является одним из наиболее безопасных эндоскопических методов.
Перфорация (прободение), которое может возникнуть в результате исследования или удаления полипов, или развитие кровотечения – крайне редкие явления.
Иногда возможно развитие индивидуальной непереносимости на введение медикаментов во время исследования. Поэтому пациент все время процедуры находится под наблюдением врача и его ассистентов, которые контролируют жизненно важные показатели (пульс, артериальное давление, насыщением крови кислородом).
Непосредственно после процедуры пациент может испытывать чувство дискомфорта и вздутия в животе из-за воздуха, который вводили во время обследования.
Если пациента после манипуляции беспокоят терпимые спастические боли из-за отхождения газов, остатков воды, волноваться не нужно. Эти явления проходят самостоятельно.
Если после колоноскопии возникло кровотечение из прямой кишки, сильные боли в нижней части живота, рвота, лихорадка – следует немедленно обратиться к врачу.
Если колоноскопия проводилась «во сне», то в течении 24 после исследования пациенту нельзя управлять транспортным средством, и ему потребуются сопровождающие лица для того, чтобы добраться домой.
В Ильинской Больнице возможно эндоскопическое удаление полипов непосредственно во время диагностической колоноскопии – это позволяет избежать повторной подготовки к исследованию, повторного проведения анестезии (медикаментозного сна) и повторного выполнения самого исследования. Если при обнаружении полипов небольших размеров (до 5 мм) Вы предпочитаете их удаление во время диагностической колоноскопии, не разбивая данную процедуру на два этапа, то Вам необходимо информировать об этом врача заранее!
План анализов и обследования при беременности по неделям
Плановые обследования во время беременности в неделю — это график, разработанный врачами для проведения анализов и посещений близких специалистов. Он основан на рекомендациях Министерства здравоохранения и социального развития Российской Федерации и направлен на поддержание здоровья и благополучия во время беременности.
Важно, чтобы будущая мать посещала врача, следовала рекомендациям врача и проходила плановые обследования. Врач-гинеколог следит за ходом беременности, риском возможных осложнений, развитием плода и состоянием самой беременной женщины.
исследования и серия тестов помогают своевременно выявлять возможные проблемы и оказывать необходимую помощь.
При нормальной беременности обследование беременных в первом триместре включает в себя посещение гинеколога один раз в месяц в первом триместре, во втором триместре — с 36 недель и далее один раз в 2-3 недели, а перед родами гинеколог осматривает беременную женщину каждую неделю.
План обследования беременной в женской консультации
Для получения юридической помощи в преодолении беременности необходимо зарегистрироваться в Пренатальной клинике. Лучше сделать это на 6-8 неделе беременности (обязательно возьмите с собой паспорт и страховой полис).
Обследования в первом триместре (с 1 по 13 неделю)
В первом триместре гинеколог направит беременную женщину к узкоспециализированному врачу на обязательное обследование:
- ЛОР — осматривает на хронические или инфекционные заболевания органов дыхания и слуха, мазки со слизистой оболочкой;
- Стоматолог — осматривает полость рта, зубы;
- Офтальмолог — дает рекомендации по способу родоразрешения (в случае высокого внутриглазного давления может быть рекомендовано кесарево сечение);
- Кардиолог — осматривает сердце;
- рентгенолог — все члены семьи, с которыми живет беременная женщина, должны сделать флюорографию и передать эти данные терапевту; самой беременной женщине запрещено делать рентгенографию или флюорографию;
- терапевт — дает заключение о результатах обследования.
Гинеколог измеряет давление, рост, вес и размер таза и заносит эти данные в медицинскую карту беременной женщины. Дает рекомендации по приему витаминов, правильному питанию, ежедневному распорядку дня и предписывает направление для проведения анализов:
- общий анализ мочи. Анализ позволяет быстро оценить общее состояние здоровья беременной женщины, как функционируют ее почки. Для анализа собирают утреннюю мочу (ночью почки работают более активно, моча становится более концентрированной, поэтому этот диагноз более точный);
- мазок через флору. Мазок на флоре выявляет возможные инфекции и воспаления. В случае аномалий гинеколог назначает дополнительные обследования. Часто назначается тест на заболевания, передаваемые половым путем (ЗППП), если мазок мазка некачественный. Некоторые инфекции опасны для нормального развития плода. В этом случае они лечатся с учетом продолжительности беременности и качества препарата (выбор препарата не общий, а локальный);
- общий анализ крови. Анализ крови во время беременности проводится при регистрации и повторяется в каждом триместре. Таким образом, врач имеет возможность наблюдать за состоянием пациента. По результатам клинического анализа крови во время беременности определить количество лейкоцитов, тромбоцитов, гемоглобина, оцениваемых по SOE и другим показателям; биохимический анализ крови. Анализ помогает выявить отказ важных органов: печени и поджелудочной железы. Высокие концентрации креатинина и мочевины обнаруживаются при почечной недостаточности. Высокий уровень билирубина, связанный с проблемами с печенью. По уровню глюкозы контролируют работу поджелудочной железы, чтобы не пропустить возможное развитие гестационного диабета;
- тест на свертываемость крови. При отсутствии отклонений тест проводится один раз в триместр;
- группа крови и резус-фактор. Даже если ты знаешь свою группу крови, ты все равно должен сделать этот тест. В случае возможной большой потери крови или незапланированной операции эта информация может спасти жизнь матери и ребенка. Если у женщины отрицательный резус-фактор, а у отца ребенка положительный, то может возникнуть конфликт резуса. Это означает, что организм матери воспринимает ребенка как инородное тело и вырабатывает антитела для его устранения. Эта реакция может привести к анемии, выкидышу или смерти плода в утробе матери. Если резус-фактор у матери отрицательный, то кровь сдаётся будущим отцом. При положительном резус-факторе беременная женщина раз в месяц до 32-й недели беременности проходит тест на антитела. После 32-й недели беременности и дважды в месяц до окончания беременности. Если это первая беременность и антитела отсутствуют до 28-й недели беременности, врачи предлагают ввести сыворотку, которая впоследствии блокирует выработку антител;
- анализы на ВИЧ, сифилис, гепатит. Эти анализы проводятся в начале беременности и на 30-35 неделе (из-за длительного инкубационного периода заболеваний);
- TORCH-инфекция. TORCH-тест показывает иммунитет будущей матери к токсоплазме, краснухе, цитомегаловирусу, герпесу и некоторым другим инфекциям. Они очень опасны для внутриутробного развития ребенка. Если антитела не обнаружены, беременная женщина должна принять все профилактические меры, чтобы не заболеть во время ношения ребенка;
- двойной тест. Включает ультразвуковое исследование и анализ крови на уровень хорионического гонадотропина человека (ХГЧ) и протеина, производимого плазмой (ПАРП-А). Эти тесты показывают, подвержен ли ребенок риску развития хромосомных отклонений (синдром Дауна).
Обследования во втором триместре (с 14 по 27 неделю)
Во втором триместре гинеколог начинает измерять и записывать высоту дна матки и объем брюшной полости. Беременная женщина чаще посещает гинеколога: уже раз в две-три недели. Если состояние будущей матери нормальное, врач назначает, какие обследования должна пройти беременная женщина:
- на 18-21 неделе. На 18-21 неделе она проходит второй скрининг, «тройной тест», с помощью которого врачи более точно определяют риск возможной патологии ребенка;
- на 18-21 неделе делают второй рутинный ультразвук, оценивают состояние плаценты, околоплодной жидкости, наблюдают, как развивается малыш, к этому времени можно уже знать пол;
- делают общий анализ мочи;
- делают второй осмотр на сифилис.
Врач может назначить дополнительные повторные анализы крови, мочи и другие анализы, если это необходимо, чтобы Какие тесты даются беременной женщине в третьем триместре?
- В период от 30 до 34 недель сделайте третье ультразвуковое исследование, определите размер, приблизительный вес ребенка, понаблюдайте за его положением в матке, изучите состояние плаценты, есть ли пуповина, понаблюдайте за количеством и качеством околоплодной жидкости.
- В течение 32-35 недель сделайте КТГ (кардиотокографию), изучите работу сердечно-сосудистой системы эмбриона, понаблюдайте за его двигательной активностью. Это исследование помогает определить, что чувствует ребенок и есть ли у него проблемы с развитием.
- С 36 недель до родов гинеколог осматривает беременную женщину каждую неделю.
- На 30 неделе врач дает направление на общий анализ мочи, общий анализ крови, биохимический анализ крови, анализ на ВИЧ и гепатит, третий анализ на сифилис и мазок для цитологического исследования.
Что такое обменная карта
В конце второго триместра, в период с 22-й по 23-ю неделю беременности, гинеколог выдает будущей матери мазок.
Возможно вам будет интересно: Конъюнктивит. аллергический, бактериальный и вирусный конъюнктивит. причины, симптомы, диагностика и лечение болезни.
Это медицинский документ, в котором врач фиксирует течение беременности и состояние здоровья женщины.
Беременная женщина должна носить его с паспортом и OMS руководящие принципы, если она находится в срочной необходимости медицинской помощи. Это становится особенно важным в последнем триместре.
Обменная карта должна состоять из трех обязательных частей:
- Первая часть содержит информацию, введенную гинекологом в пренатальной клинике. Здесь Вы можете узнать личные данные беременной женщины, информацию о хронических и прошлых заболеваниях, о предыдущих беременностях и родах, все данные измерений во время медицинского осмотра, копии УЗИ, КТГ, результаты осмотров, рекомендации после осмотра другими специалистами.
- Вторая часть содержит информацию, введенную врачом родильного дома. Перед выпиской записывается, как прошли роды, предродовой период, если были осложнения, при необходимости записываются рекомендации по лечению. Эта информация необходима гинекологу родильного дома, когда женщина приходит на первое обследование после родов.
- Третья часть содержит информацию о рожденном ребенке. Введите высоту, вес, градусы на весах Апгар. Эта информация важна для педиатра, который осматривает малыша и копирует все данные о ребенке, начиная с обменной карты и заканчивая медицинской картой маленького пациента.
Краткая таблица обследований при беременности по срокам:
Длительность беременности (недели) Тип обследования и анализов15
| 5-7 | Первое посещение гинеколога, подтверждение беременности. |
| 7-11 | Посещение гинеколога, регистрация в пренатальной клинике. Измерение давления, пульса, температуры, размера таза, веса и роста беременной женщины. Какие анализы необходимо сделать: — Коагулограмма; — общий анализ мочи; — общий анализ крови; — химический анализ крови; — анализ крови на TORCH инфекцию; — анализ группы крови и резус-факторный анализ; — анализ крови на ВИЧ, гепатиты В и С, сифилис; — цитологический мазок. |
| 2 недели после регистрации | Посещение врача:- стоматолога;- офтальмолога;- ЛОР-специалиста;- кардиолога;- терапевта. |
| 11-14 | Первое запланированное УЗИ, Первый осмотр («двойной тест») |
| 16 | Обследование гинекологом |
| 16-18 (разрешено до 20 недель) | Вторая рутина Ультразвуковое обследование и второй скрининг («тройной тест») |
| 20 | — гинекологическое обследование; — общий анализ мочи; — второе исследование сифилиса. |
| 22 | Гинеколог |
| 24 | — Гинекологическое обследование; — Обследование ног на варикозное расширение вен; — Анализ мочи. |
| 26 | Гинеколог |
| 28 | — Гинеколог;- Обследование ног на варикозное расширение вен;- Мочевой тест. |
| 30 | — гинеколог; — анализ мочи; — анализ крови; — анализ крови; — третий тест на сифилис; — тест на ВИЧ; — цветочный тампон. Третье плановое УЗИ |
| 33-34 | Кардиография плода (РКП) |
| 35 | — Гинеколог — обследование на варикозное расширение вен — анализ мочи — КТГ плода. |
| 37 (раз в неделю до доставки) | Гинеколог |
- 22330