Чем опасна потеря веса у онкологического пациента
Онкологические больные, независимо от количества пищи, которую они едят, и их физической активности, страдают от гиперметаболизма (увеличение расхода энергии). Лизис или разрушение отложений сахаров, белков и жиров, вызывает дефицит запасов, ослабляет организм в борьбе с раком, если при этом возникают еще и трудности с едой.
В результате развивается анорексия со снижением аппетита и истощением. Появляются следующие осложнения:
- усталость (астения);
- анемия (снижение уровня эритроцитов);
- задержка жидкости и отеки;
- атрофия мышечных структур.
И это еще не все осложнения, которые ухудшают качество жизни пациентов, повышают инертность и зависимость. Изменения внешнего вида чреваты ухудшением психосоциальной обстановки, затрудняют лечение рака и ухудшают прогноз выздоровления.
Для выявления пациентов с риском недоедания необходимо знать локализацию опухоли, стадию, лечение, интеркуррентные заболевания и проблемы, которые ухудшают потребление пищи. При этом учитываются следующие симптомы:
- отсутствие аппетита;
- быстрое насыщение;
- затруднение глотания;
- сухость во рту и запоры;
- депрессия и тревога.
Пациенты с распространенной формой онкологии и без активного онкологического лечения (фаза паллиативной помощи) имеют, независимо от других факторов, высокий риск недоедания. Это отмечается преимущественно при раке пищеварительного тракта, головы, шеи, легких или яичников.
Высокий риск нарушения пищеварения и потери аппетита возникает при проведении химиотерапии (30-50% вероятность возникновения симптомов с серьезным воздействием на питание). Требуется немедленное проведение профилактических мер для предотвращения токсичных явлений, включая рвоту, мукозит, диарею и сенсорные изменения, вызывающие отвращение к определенным продуктам.
Какие виды рака провоцируют похудение?
Снижение массы тела – не первый признак онкологического заболевания. Данный симптом развивается на поздних стадиях, когда уже нет сомнений в прогрессировании злокачественного процесса в организме. В большинстве случаев, если диагноз по той или иной причине поставлен не был, а человек резко и изрядно похудел, речь идет о метастазировании, а не о начальных этапах развития болезни.
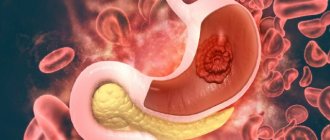
Потеря веса при раке желудка или поджелудочной железы, при которых у 8 из 10 пациентов развивается кахексия. При появлении данного признака операбельность опухоли является редкостью. При злокачественной опухоли легкого к резкому снижению веса присоединяются сильные суставные и мышечные боли, а также лихорадка. В этом случае потеря массы тела является вторичным симптомом.
Для синдрома анорексии-кахексии характерны 4-е симптома:
- уменьшение массы скелетных мышц;
- полное отсутствие аппетита (анорексия);
- быстрое насыщение небольшим количеством пищи;
- постоянная беспричинная усталость.
Потеря веса в рамках САКОБ характерна при раке матки, простаты и легких. У больных злокачественной опухолью молочных желез встречается в ¾ случаев. На поздних стадиях прогрессирования злокачественного процесса синдром анорексии-кахексии развивается при любых формах и типах рака.
При лечении злокачественных новообразований больному приходится неоднократно похудеть. Перед проведением операции аппетит ухудшается из-за стресса. После хирургического вмешательства нельзя питаться так, как хочется. Потому что нужно придерживаться особой диеты. В этом случае аппетит восстанавливается через 3-4 недели и масса тела нормализуется. При раке кишечника потеря веса более длительная, что связано с большим периодом реабилитации.
Курс химиотерапии сопровождается развитием таких побочных реакций, как тошнота и рвота, а также повреждение слизистых оболочек желудочно-кишечного тракта и ротовой полости. В этот период пациентам вовсе не до еды. Медикаментозная анорексия характеризуется выраженным подавлением аппетита.
При лучевой терапии рака органов средостения, молочной железы и легкого с зонами лимфатического оттока также инициируется тошнота из-за повреждения слизистых оболочек пищевода. При воздействии на органы мочеполовой системы поражается прямая кишка и кишечник, что также приводит к ухудшению аппетита. В этом случае также возникает необходимость в ограничении питания для сокращения количества дефекаций.
В рассмотренных ситуациях масса тела снижается не более чем на 5% от первоначальных показателей и после окончания лечебных манипуляций индекс стремится к повышению. Главный критерий раковой кахексии или химио- и лучевой терапии – бесперебойный набор веса после окончания процедур.
Диспепсия: причины и диагностика
Синдром диспепсии специалисты классифицируют как совокупность клинических симптомов, возникающих при нарушении (замедлении) опорожнения желудка вследствие наличия у пациента не только заболеваний органов пищеварения, но и других систем организма.
К симптомам, объединенных термином «диспепсия» традиционно относят:
- Чувство тяжести в животе (ощущение переполнения желудка), чаще возникающее после приема пищи (как сразу, так и через несколько часов после еды) – некоторые пациенты указанные ощущения интерпретируют как тупую ноющую боль в подложечной или околопупочной областях
- Чувство быстрого насыщения
- Тошнота (как натощак утром, усиливающаяся первым приемом пищи, так и возникающая сразу или через несколько часов после еды)
- Рвота (возможный, но необязательный симптом), если она все же возникла, то после нее наступает, пусть даже непродолжительное, но облегчение (уменьшение проявлений диспепсии)
- Вздутие живота (метеоризм) с отрыжкой воздухом или без нее
- Названные симптомы и степень выраженности у каждого конкретного пациента может широко варьировать. Возможно сочетание диспепсии с изжогой, болью за грудиной при глотании (симптомами, обусловленными заболеваниями пищевода, чаще всего гастроэзофагеальной рефлюксной болезнью), а также изменением, чаще снижением, аппетита.
Синдром диспепсии является достаточно распространенным проявлением различных заболеваний и встречается, по различным данным, не менее чем у 30-40% населения планеты. Если же брать во внимание однократные эпизоды диспепсии, возникающие при острых энтеровирусных инфекциях или ответ на острое токсическое повреждение слизистой желудка самыми разнообразными факторами, в том числе алкоголем и лекарствами, то указанные цифры, как минимум, следует увеличить в 2 раза.
Для лучшего понимания причин появления диспепсии коротко следует рассказать о том, что происходит с пищей в желудке здорового человека.
Процесс переваривания пищи в желудке (рис. 1)
При попадании пищи в желудок происходит изменение конфигурации органа – мускулатура тела желудка (1) расслабляется, тогда как выходного отдела (антрума — 2) – сокращается.
При этом пилорический канал (3), представляющий собой мышечный жом, или сфинктер, остается практически закрытым, пропуская в двенадцатиперстную кишку (4) только жидкость и твердые частички пищи менее 1 мм. В ответ на попадание пищи в желудок его клетки усиливают продукцию обеспечивающих частичное химическое переваривание белков соляной кислоты и пищеварительного фермента пепсина (наряду со слизью — основные компоненты желудочного сока).
Параллельно усиливается активность мышечных клеток желудка, благодаря чему происходит механическое измельчение твердых компонентов пищи и их перемешивание с желудочным соком, что облегчает ее химическое переваривание. Этот процесс с нарастающей интенсивностью мышечных сокращений стенки желудка продолжается около 2 часов. Затем пилорический канал открывается и несколькими мощными сокращениями желудок «изгоняет» остатки пищи в двенадцатиперстную кишку.
Затем наступает фаза восстановления (покоя) функциональной активности желудка.
Причины появления диспепсии
Как уже говорилось, в большинстве случаев диспепсия обусловлена замедлением опорожнения желудка. Оно может иметь как функциональную (без признаков повреждения органов и тканей), так и органическую природу. В последнем случае диспепсия возникает как проявление заболеваний желудка, других органов и систем организма.
Функциональные нарушения опорожнения желудка в результате нерегулярного питания, сокращения времени и нарушение условий приема пищи (стресс, постоянное отвлечение на посторонние действия во время еды – активное и эмоциональное обсуждение каких либо вопросов, чтение, выполнение работы, движение и т.п.), переедание, регулярный прием продуктов, замедляющих опорожнение желудка (прежде всего жиров, особенно подвергшихся термической обработке), воздействия других факторов (так называемая неязвенная диспепсия) Функциональные нарушения опорожнения желудка в результате повреждения (рассогласования) центральных (располагающихся в центральной нервной системе) механизмов регуляции (неврологические и психические заболевания) Органические заболевания Желудка:
- Гастрит (воспаление)
- Острый – острое массивное воздействие на стенку желудка бактерий и продуктов их жизнедеятельности, поступивших в организм извне
- Хронический — длительное воздействие на стенку желудка бактерий и продуктов их жизнедеятельности (Helicobacter pylori – микроорганизм, присутствие которого в желудке связывают с возникновением язвенной болезни, гастрита, опухолей), желчи (при ее регулярном забросе в желудок из двенадцатиперстной кишки), аутоиммунный процесс с поражением тела и/или антрального отдела желудка, влияние других болезнетворных факторов (см. ниже)
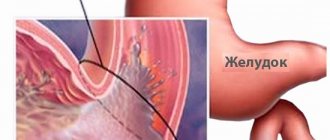
- Опухоли, преимущественно те, что располагаются в выходном (антральном) отделе и механически затрудняют выход пищи из желудка
- Доброкачественные
- Злокачественные
- Язвенная болезнь, осложненная обратимым воспалительным отеком (полностью исчезает после заживления язвы) и/или рубцовой деформацией выходного отдела желудка или двенадцатиперстной кишки (полностью необратима и при прогрессировании нуждается в устранении хирургическим методом)
- Накопление в желудке веществ, которые не могу быть переваренными и удаленными из желудка естественным образом (так называемые безоары, состоящие из спрессованных и склеенных слизью волос, кожуры овощей и фруктов и т.п.)
- Заболевания желчного пузыря и желчевыводящих путей: желчнокаменная болезнь, дискинезия, состояние после удаления желчного пузыря (желчь в двенадцатиперстную кишку попадает не только при поступлении пищи, но и в отсутствии оной, что облегчает заброс (рефлюкс) желчи в желудок с развитием «желчного», или рефлюксного гастрита)
- Заболевания поджелудочной железы (воспаление –панкреатит, опухоль)
- Эндокринные заболевания (сахарный диабет, воспалительные и опухолевые заболевания щитовидной железы, сопровождающиеся снижением ее функции)
- Длительный прием лекарственных препаратов, которые могут, как повреждать слизистую оболочку желудка и двенадцатиперстной кишки (ацетилсалициловая кислота, или аспирин, нестероидные противовоспалительные препараты), так и замедлять эвакуацию пищи из желудка (алюминий-содержащие антациды, например, альмагель, психотропные препараты, различные спазмолитики и т.д.)
- Хроническая печеночная и/или почечная недостаточность вследствие различных заболеваний этих органов (воздействие на желудок токсических веществ, которые не обезвреживаются печенью и/или почками в результате нарушения их функций)
- Другие редкие заболевания и состояния
- Беременность
- Тошнота, рвота, порой неукротимая, могут быть проявлениями неврологических заболеваний, сопровождающихся повышением внутричерепного давления, а потому эти симптомы ассоциированы с головной болью, порой весьма интенсивной. В таких случаях четко не прослеживается связь проявлений диспепсии с приемом пищи, напротив нередко указанные симптомы появляются на фоне повышенного артериального давления
Появление диспепсии заставляет большую часть людей обращаться за помощью к врачу.
В обязательном порядке нуждаются в консультации специалиста пациенты, у которых диспепсия впервые возникла в возрасте 45 лет и старше, а также у лиц (независимо от возраста), у которых имеют место один или несколько означенных ниже симптомов: повторяющаяся (рецидивирующая) рвота потеря массы тела (если она не связана с диетическими ограничениями) боль при прохождении пищи по пищеводу (дисфагия) доказанные эпизоды кровотечения желудочно-кишечного кровотечения (рвота «кофейной гущей», жидкий дегтеобразный стул) анемия Конечно же, причину развития диспепсии в каждом конкретном случае должен установить врач. Задача пациента – четко изложить имеющиеся у него симптомы, чтобы врачу было легче разобраться в причинно-следственных взаимоотношениях между ними.
Для этого пациент должен дать ответ врачу на следующие вопросы:
- Как симптомы диспепсии связаны с приемом пищи (возникают натощак утром; сразу после еды, если — «да», то имеется ли связь с характером (жидкая, твердая, острая, жирная и т.п.) пищи; через несколько часов после еды или к вечеру; не зависят от времени приема пищи и ее характера)?
- Как долго длится диспепсия, если ничего не предпринимать?
- После чего (прием жидкости, таблеток, другое) и как быстро диспепсия проходит?
- Как долго отсутствуют проявления диспепсии?
- Имеется ли связь и, если – «да», то какая, между проявлениями диспепсии и другими симптомами, которые имеют место у пациента (например, диспепсия сопровождается болью в животе, после устранения диспепсии боль исчезает или нет)
- Если проявлением диспепсии является рвота необходимо уточнить, что содержится в рвотных массах (свежая кровь, содержимое, напоминающее кофейную гущу, остатки пищи съеденной только что или более 2-3 часов назад, бесцветная слизь или окрашенная в желто-коричневый цвет), а также, принесла ли рвота облегчение
- На сколько стабильна масса тела за последние 6 месяцев?
- Как давно появилась диспепсия, имеется ли связь (по мнению самого пациента) между ее появлением и какими либо событиями в его жизни?
- Как изменялась степень выраженности симптомов диспепсии от момента ее возникновения до обращения к врачу (не изменилась, увеличилась, уменьшилась, наблюдалось их волнообразное течение)?
- Важной для врача является информация о наличии у пациента сопутствующих заболеваний, по поводу которых пациент регулярно принимает лекарства (какие, как часто, как долго), о возможном контакте с вредными веществами, об особенностях режима и рациона питания.
Затем врач проводит объективное обследование пациента с использованием «классических» врачебных методов: осмотра, простукивания (перкуссии), ощупывания (пальпации) и выслушивания (аускультации). Сопоставление полученных при объективном обследовании данных с информацией, полученной при опросе пациента, позволяет врачу в большинстве случаев очертить круг возможных заболеваний и состояний, которые могли обусловить появление диспепсии. При этом обязательно учитываются такие важные факторы, как пол, возраст, этническая принадлежность пациента, его наследственность (наличие заболеваний, протекающих с диспепсией у кровных родственников), времени года и некоторых других факторов.
Сколько теряют в весе онкологические больные?
Потеря более 5% массы тела, когда не предпринимается никаких попыток для направленного похудения, может быть ранним признаком рака. Поэтому нельзя оставлять без внимания необъяснимую потерю веса.
Неясно, что вызывает синдром истощения, вызванный раком, или кахексию рака. Предполагаются, что злокачественные клетки реплицируются экспоненциально* и потребляют энергию при репликации.
*реплицироваться экспоненциально – увеличение со временем не только значения, но и скорости роста
Как остановить похудение и набрать потерянные килограммы?
Рак является одной из самых больших угроз для жизни человека. При многих онкологических заболеваниях внезапное похудение является одним из наиболее опасных проявлений. И это должно стать безотлагательным поводом для посещения врача.
Основные проблемы большинства онкологических больных связаны с потреблением малого количества белка и недостаточного количества калорий. Калорийная и богатая белком пища необходима для получения энергии, которая поможет организму бороться с болезнью.
Рекомендации по питанию при раке:
- хорошими источниками белка является постное мясо, рыба, птица, орехи, молочные и/или соевые продукты;
- чтобы набраться сил и чувствовать себя лучше, больным рекомендуется принимать витамины, минералы, углеводы (фрукты, овощи и цельные зерна).
Недостаток этих питательных веществ может привести к тому, что больные раком будут чувствовать усталость, слабость и хуже переносить лечение.
Даже если процесс истощения организма уже зашел слишком далеко, перед врачами стоит задача поддержания жизни больного и улучшения его состояния. Принятые меры направлены на устранение симптомов, которые негативно влияют на поступление питательных веществ: повреждение слизистых оболочек, тошнота и рвота. Также назначаются препараты, купирующие боль и улучшающие аппетит.
Как избавиться от постоянного чувства голода
Первое, что необходимо сделать – разобраться, что является его источником.
- Заболевание – значит, стоит обратиться к врачу и лечиться;
- Психосоматика – избавляться от стрессов, беспочвенных страхов, выходить из тени на светлую сторону жизни;
- Нарушение режима – стараться соблюдать его, придерживаясь здорового образа жизни.
Если все из перечисленного к вам не имеет отношения, но все равно не проходит чувство голода, лишая покоя, попробуйте бороться с вредной привычкой непрерывно жевать, используя психологические хитрости. Это поможет обмануть мозг, снизить ощущение пустоты в животе:
- принимайте пищу сидя, не торопясь без книги и телевизора;
- поглощайте еду осознанно, медленно пережевывая, так быстрее происходит насыщение;
- используйте маленькие тарелки, так порции будут казаться объемнее;
- откажитесь от специй, возбуждающих аппетит, но блюдо красиво выкладывайте, оформляйте.
Помогают приглушить аппетит травяные отвары из мяты, петрушки, компот из инжира, слив.
После каждой трапезы промывайте ротовую полость мятным ополаскивателем.
Перед сном, если сильно «сосет», выпейте теплой воды с ложкой меда. Это даст ощущение полноты желудка, а глюкоза, попав в кровь, даст сигнал мозгу о сытости.
Постарайтесь заполнять свободное время важными делами, чтобы отвлекаться и забыть о еде.
Если ваши маршруты на работу проходят мимо пекарни или кондитерского магазина с щедро выложенной витриной сладостей и выпечки, измените маршрут, чтобы ни соблазняться, ни раздражать свое воображение, не подвергать соблазнам слабую волю.
Что можно сделать самостоятельно?
Одной из главных целей при борьбе с раком является поддержка веса, поэтому правильное питание имеет первостепенное значение. При развитии кахексии, необходимо увеличить общее потребление полезных питательных веществ.
Независимо от причин истощения у больных раком проводится терапия по уменьшению влияния лечения и побочных эффектов. Команда врачей, тесно сотрудничая с пациентом, прилагает все усилия, чтобы поддерживать вес в здоровом диапазоне. Также могут быть назначены лекарства для лечения тошноты и рвоты и стероидные препараты для повышения энергии.
При этом каждый пациент должен предпринимать самостоятельные шаги для поддержания здорового веса и наращивания силы:
- Поддерживать сбалансированную диету
. Необходимо убедиться, что в рационе достаточно белка. Потребления необходимого количества белка может помочь сохранить массу тела. - Увеличить потребление калорий
. Организм больного раком использует энергию для борьбы с раком, поэтому имеет смысл ежедневно получать больше калорий. - Рекомендуется уменьшить порции, но увеличить количество приемов пищи
в день. Вместо трехразового питания можно принимать пищу 5-6 раз в день. - Увеличить потребление жидкости
. Чтобы предотвратить обезвоживание и одновременно увеличить энергию, следует употреблять больше жидкости. Это могут быть соки, бульоны, коктейли и др. - Вести дневник
. Помогает отслеживать самочувствие больного после употребления определенных продуктов. Также рекомендуется отмечать новые побочные эффекты, которые могли развиться во время лечения. Отслеживать потребление жидкости и лекарств. Четкая информация об этих вещах поможет разработать лучшую стратегию борьбы с раком. - Включить физическую активность
. Достаточно каждый день совершать пешие прогулки на свежем воздухе, чтобы активировать метаболизм и укрепить организм.
Диетические рекомендации для онкологических больных направлены на то, чтобы помочь пациенту справиться с последствиями заболевания и ускорить выздоровление. Диетотерапия помогает получить достаточное количество калорий для поддержания здорового веса, укрепления сил, предотвращения разрушения тканей организма и инфекции.
Расстройство пищевого поведения — симптомы и лечение
Социальные влияния
В современной европейской культуре идеальными характеристиками женской фигуры являются стройность и гибкость. В результате этого большинство молодых женщин США и Европы придерживаются какой-либо диеты, надеясь таким образом контролировать вес и улучшить фигуру. Неудивительно, что НБ наибольшим образом распространена именно среди женской части населения: ею страдают преимущественно женщины европеоидной расы среднего и выше среднего социального класса. Они соблюдают диету, так как хотят соответствовать идеологии своего социального слоя и формальным признакам «высокого положения» в социуме.
Любопытно, что противоположную тенденцию демонстрирует латиноамериканская и афроамериканская часть женской популяции, где именно пышные формы в сочетании со спортивным телосложением являются критерием превосходства и привлекательности.
Возможно, что глобализация и смешение культурных представлений о фигуре приведут в скором времени к некоторым изменениям критериев женской привлекательности. Так, наряду с рекламой и пропагандой стройности существует практически противоположные запросы в пластической хирургии (например, увеличение размеров ягодиц у женщин). Взаимопроникновение культурных представлений, обилие визуальных данных наряду с упрощением обмена мнениями в социальных сетях с большой долей вероятности изменят специфику и распространённость РПП.[12][16][31]
Диета
Желание быть стройной заставляет соблюдать диету. Диета в данном случае — строгое, нездоровое ограничение количества и, зачастую, качества потребляемой пищи. Наблюдения специалистов показывают, что после периодов диетических ограничений наступает своеобразный «откат»: возникает склонность к перееданию. Часто смену фаз «диета – переедание» вызывают стрессовые факторы (конфликты, ссоры, измены, разводы, увольнения и т.д.) Достоверные исследования показывают, что молодые женщины, уже соблюдающие диету, имеют больше шансов заболеть РПП. В частности, в одном британском исследовании было показано, что девочки–школьницы, сидевшие на диете, в 8 раз чаще страдали РПП.
Однако, соблюдение диеты не является фактором риска для переедания. Как уже отмечалось ранее, женщины, страдающие этой проблемой, намного реже соблюдают диету.
Несмотря на то, что существует достоверная связь между соблюдением диеты и возникновением расстройства, одной лишь диеты явно недостаточно для возникновения заболевания. Очевидно, что необходимо взаимодействие нескольких факторов. Одно из исследований факторов риска показало, что РПП наиболее часто развивается у женщин, склонных к ожирению и психическим расстройствам. В частности, расстройство личности эмоционально неустойчивое нередко сопровождается дисморфофобией (излишнее стремление к идеальности) и является параметром, прогнозирующим РПП. Существует мнение, что жёсткая диета является вариантом самоповреждающего поведения при этом личностном нарушении. «Зацикленность» на еде или её отсутствии отвлекает пациентов от переживания тяжёлой «эмоциональной боли», а тревога по поводу «несовершенства» собственной фигуры играет примерно ту же роль.
Каким же образом соблюдение диеты может способствовать развитию РПП у женщин?
Практика психотерапии показывает, что такие пациенты склонны непомерно завышать социальные стандарты по отношению к самим себе и страдают перфекционизмом. На уровне мышления эти нереалистичные стандарты буквально отгораживают женщин от полноценного общения с другими людьми. Получить объективную обратную связь от окружающих становится практически невозможно. В подобных условиях женщины, склонные придерживаться диеты, легко теряют контроль над эмоциями. Следом идёт когнитивная реакция по типу «всё или ничего». Этот феномен был назван «эффектом нарушения воздержания». Благодаря ему такие пациенты полностью перестают себя контролировать. Как результат они отказываются от возможности регулировать приём пищи и, в лучшем случае, переедают.
Неоднократные нарушения диеты, хаотичный приём пищи разрушают условно-рефлекторные связи организма, которые в норме регулируют нормальное питание. Например, резкое прекращение приёма пищи в связи со срочным намерением похудеть, без внимания к чувству насыщения, помноженное на отсутствие регулярности в питании, может отключить условные реакции насыщения, что, в свою очередь, вызовет приступ переедания.
Соблюдение диеты приводит и к нейрогуморальным последствиям. Так, даже краткосрочная диета может привести к серотониновой дисфункции в головном мозге. Серотонин — важнейший нейромедиатор, регулятор настроения и пищевого поведения. Его сниженный уровень связан с РПП (интересен факт, что недостаток серотонина в связи с диетой наблюдается только у женщин). В итоге формируется взаимное усиление двух предрасполагающих факторов: женщины чаще соблюдают диету из-за давления культуры и при этом существенно становятся уязвимыми к негативным последствиям даже умеренной диеты в связи с особенностью своей биологии.[5][18]
Семейные факторы
РПП встречается у ближайших родственников пациентов. Распространённость НБ среди родственников пациентов, страдающих данным заболеванием, почти в 4 раза выше, чем у родственников здоровых людей контрольной группы. НА в 12 раз чаще встречается у родственников пациентов с НБ. Эта взаимозависимость доказывает наличие некой общей семейной предрасположенности. У родителей пациентов с РПП достоверно чаще выявляется ожирение и злоупотребление алкоголем. Показано, что появление НБ связано с избыточным критицизмом со стороны родителей пациентов. Чаще это выражается в виде нелицеприятных высказываний в отношении массы тела, фигуры или пищевых привычек девочек.[5]
Генетические факторы
Результаты известных на данный момент близнецовых исследований противоречивы. Некоторые отчёты демонстрируют до 30%, а иногда до 83% влияния наследственности на формирование РПП. Однако считать данные результаты достоверными нельзя в связи с малым размером группы испытуемых и сложностью описания фенотипа РПП. При этом полностью исключить наследственность РПП невозможно. Поэтому в интересах лечения заболевания следует считать, что генетика – это фактор, влияние которого должно быть и может быть сведено к минимуму.[9]
Что делать при резком падении веса
Каждый четвертый пациент из 20 больных при онкологических заболеваниях умирает от раковой кахексии. При снижении массы тела рекомендуется незамедлительно уведомить врача, чтобы принять лечебные меры, направленные на коррекцию состояния пациента. Воспользуйтесь услугами врачей-онкологов с большим практическим опытом, которые ведут прием в клинике «Медскан» в Москве.
В нашем медицинском центре используется особый подход к лечению онкологических больных, который отличается от общепринятых. Чтобы предотвратить непреднамеренную потерю веса, используется стратегия раннего вмешательства и практикуется мультидисциплинарный подход. Лечащий врач работает в команде с онкопсихологом и нутрициологом. Комплексный подход направлен на компенсацию энергетического баланса и сохранение высокого качества жизни больного.