Про диагностику и лечение ЖКБ читайте по ссылке.
Немедленно обратитесь за помощью, если у вас появятся признаки и симптомы серьезного осложнения, связанного с камнями в желчном пузыре, например:
- Боль в животе настолько сильна, что вы не можете сидеть спокойно или найти удобное положение
- Пожелтение кожи и белков глаз (желтуха)
- Высокая температура с ознобом
Номер для вызова скорой медицинской помощи в Москве – 103
Причины ЖКБ
Непонятно, что вызывает образование камней в желчном пузыре. Врачи считают, что камни в желчном пузыре могут возникнуть в следующих случаях:
Ваша желчь содержит слишком много холестерина. Обычно ваша желчь содержит достаточно химических веществ, чтобы растворить холестерин, выделяемый вашей печенью. Но если ваша печень выделяет больше холестерина, чем может растворить желчь, избыток холестерина может превратиться в кристаллы и, в конечном итоге, в камни.
Ваша желчь содержит слишком много билирубина. Билирубин — это химическое вещество, которое вырабатывается при расщеплении эритроцитов в организме. При определенных состояниях печень вырабатывает слишком много билирубина, включая цирроз печени, инфекции желчных путей и некоторые заболевания крови. Избыток билирубина способствует образованию камней в желчном пузыре.
Ваш желчный пузырь опорожняется неправильно. Если желчный пузырь не опорожняется полностью или достаточно часто, желчь может стать очень концентрированной, что способствует образованию желчных камней.
Типы желчных камней
Типы желчных камней, которые могут образовываться в желчном пузыре, включают:
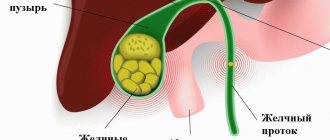
Холестериновые камни в желчном пузыре. Самый распространенный тип желчных камней, называемый холестериновыми желчными камнями, часто имеет желтый цвет. Эти камни в желчном пузыре состоят в основном из нерастворенного холестерина, но могут содержать и другие компоненты.
Пигментные камни в желчном пузыре. Эти темно-коричневые или черные камни образуются, когда ваша желчь содержит слишком много билирубина.
Факторы риска
Факторы, которые могут увеличить риск образования камней в желчном пузыре, включают:
- Женский пол
- Возраст 40 лет и старше
- Избыточный вес или ожирение
- Сидячий образ жизни
- Беременность
- Диета с высоким содержанием жиров
- Диета с высоким содержанием холестерина
- Диета с низким содержанием клетчатки
- Наличие в семейном анамнезе камней в желчном пузыре
- Диабет
- Наличие определенных заболеваний крови, таких как серповидноклеточная анемия или лейкоз
- Очень быстрое похудение
- Прием лекарств, содержащих эстроген, таких как оральные контрацептивы или препараты гормональной терапии.
- Заболевание печени
Дискинезия желчевыводящих путей
Лечение должно носить комплексную направленность, включающую нормализацию режима и характера питания, санацию очагов инфекции, десенсибилизирующую, противопаразитарную и противоглистную терапию, ликвидацию дисбактериоза кишечника и гиповитаминоза, устранение симптомов дисфункции. Важную роль играет диетотерапия: исключение приема экстрактивных продуктов, тугоплавких жиров, кондитерских изделий, холодных блюд, продуктов, вызывающих газообразование в кишечнике.
Большое внимание уделяется коррекции состояния вегетативной нервной системы. При гипертонически-гиперкинетическом типе дисфункции назначаются седативные препараты (бромиды, валериана, пустырник); при гипотонически-гипокинетическом — тонизирующие средства (экстракты левзеи, элеутерококка, настойки жень-шеня, лимонника, аралии). При лямблиозе или глистной инвазии проводится антипаразитарная и антигельминтная терапия.
Восстановление функции желчеообразования и желчеотведения при разных типах дискинезии также проводится дифференцированно. При гиперкинезии показаны холеретики (сухая желч, экстракт поджелудочной железы скота, фламин, гидроксиметилникотинамид, оксафенамид), слабоминерализованные минеральные воды в подогретом виде, спазмолитики (дротаверин, папаверин, платифиллин), фитосборы (отвары ромашки, мяты перечной, корня солодки, плодов укропа).
Из немедикаментозных методов пациентам с гипертонически-гиперкинетической дискинезией желчевыводящих путей рекомендуются курсы психотерапии, иглорефлексотерапии, гирудотерапии, аппликаций озокерита и парафина, диатермии, индуктотермии, СВЧ-терапии, электрофореза со спазмолитиками, точечного массажа, массажа воротниковой зоны.
При гипотоническом варианте назначаются холекинетики (ксилит, магния сульфат, сорбит), высокоминерализованные воды комнатной температуры, фитотерапия (отвары цветков бессмертника, листьев крапивы, плодов шиповника, душицы, зверобоя). При признаках внутрипеченочного холестаза показано проведение «слепого» зондирования (тюбажей). Для повышения общего тонуса назначается ЛФК, стимулирующие водные процедуры, тонизирующий массаж.
Из методов физиотерапии используют диадинамотерапию, электрофорез с магния сульфатом на область печени, ультразвук низкой интенсивности, СМТ-терапию, импульсные токи низкой частоты. Пациентам с дискинезией ЖВП показано наблюдение врача-гастроэнтеролога и невролога, ежегодные оздоровительные курсы в бальнеологических санаториях.
Осложнения
Осложнения камней в желчном пузыре могут включать:
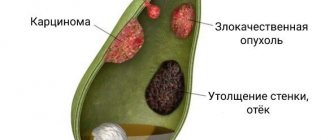
Воспаление желчного пузыря. Камень в желчном пузыре, застрявший в шейке желчного пузыря, может вызвать воспаление желчного пузыря (холецистит). Холецистит может вызвать сильную боль, перитонит.
Закупорка общего желчного протока. Камни в желчном пузыре могут блокировать каналы (протоки), по которым желчь течет из желчного пузыря или печени в тонкий кишечник. Это может привести к сильной боли, желтухе и инфекции желчных протоков.
Закупорка протока поджелудочной железы. Проток поджелудочной железы — это трубка, идущая от поджелудочной железы и соединяющаяся с общим желчным протоком непосредственно перед входом в двенадцатиперстную кишку. Соки поджелудочной железы, которые способствуют пищеварению, проходят через проток поджелудочной железы.
Камень в желчном пузыре может вызвать закупорку протока поджелудочной железы, что может привести к воспалению поджелудочной железы (панкреатиту). Панкреатит вызывает сильную постоянную боль в животе и обычно требует госпитализации. Тяжелые формы панкреатита часто заканчиваются смертью больного.
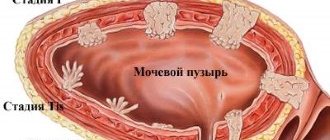
Рак желчного пузыря. Люди с камнями в желчном пузыре имеют повышенный риск развития рака желчного пузыря.
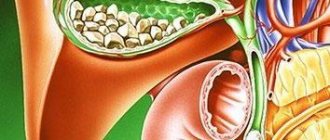
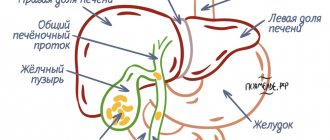
Одна из основных функций печени — желчеобразование. Печень имеет две неравные доли — правую и левую. Анатомическое и функциональное (ультразвуковое) деление печени на правую и левую доли различается. По классификации Куино (C. Couinaud, 1957) [1] I и IV сегменты анатомически находятся в правой доле, а в функциональном плане относятся к левой доле [2, 3]. Желчь собирается из всех сегментов и обеих долей в долевые протоки.
У здорового человека внутрипеченочные протоки ductus hepaticus dexter (правый печеночный проток) и ductus hepaticus sinister (левый печеночный проток) (рис. 1) не видны при ультразвуковом исследовании, виден при хорошей визуализации только ductus hepaticus communis (общий печеночный проток). Он соединяется с ductus cysticus (пузырный проток) и образуется ductus choledochus (общий желчный проток), который в норме имеет длину 5—7 см [4].
Рис. 1. Желчный пузырь и желчевыводящие пути.
Общий желчный проток открывается в нисходящую часть двенадцатиперстной кишки и имеет отделы, обозначенные в соответствии с положением его относительно двенадцатиперстной кишки и поджелудочной железы после того как он выходит за пределы печени: CH1 — супрадуоденальный отдел, CH2 — ретродуоденальный отдел, CH3 — панкреатический отдел (расположен в глубине головки поджелудочной железы). Ворота печени располагаются в глубине в паренхиме — эта зона проецируется при ультразвуковом исследовании внутри печени, эта часть общего желчного протока не имеет классификационного названия (CH0, воротный отдел) [5].
Проток поджелудочной железы (ductus pancreaticus, вирсунгов проток) и общий желчный проток на уровне нижней трети нисходящего отдела двенадцатиперстной кишки с медиальной стороны соединяются. После слияния участок длиной 2—3 мм располагается внутри papilla duodeni major (большой сосочек нисходящего отдела двенадцатиперстной кишки, фатеров сосочек,), это CH4 — интрамуральный отдел общего желчного протока.
Желчный пузырь: ультразвуковые доступы. Термин «доступ» при ультразвуковом исследовании означает положение ультразвукового датчика на теле пациента для оптимальной визуализации органа.
1. Субкостальный доступ (рис. 2, а). Положение датчика косое ниже реберной дуги, параллельно ей. Желчный пузырь проецируется чаще всего по среднеключичной линии. При правильном расположении датчика желчный пузырь на этом срезе утоплен в паренхиму печени. Осуществляя наклоны датчика в направлении ближе к позвоночнику или ближе к реберной дуге, можно увидеть долевые ветви воротной вены (правую и левую) и нижнюю полую вену (см. рис. 2, а); это дополнительные ориентиры для поиска желчного пузыря [6].
Рис. 2. Желчный пузырь: субкостальный доступ (а; по [5]); интеркостальный доступ (б) и биометрия (в; по [5]).
2. Интеркостальный доступ. Датчик расположен параллельно ребрам в межреберье, ориентировочно кнаружи от среднеключичной линии. При этом положении датчика (рис. 2, б) в основном видна правая доля печени, желчный пузырь виден снизу печени, прилежит к ней, примыкает к углу края печени. Дополнительные ориентиры — ствол воротной вены, который в глубине печени разделен на правую и левую долевую ветви, и латерально справа — нижняя полая вена.
Биометрические параметры желчного пузыря и желчных путей. Размеры желчного пузыря очень вариабельны (у пациентов разных конституциональных типов, в зависимости от наполнений, особенностей гладкой мускулатуры, того, как она реагирует на сокращение).
Норма: длина <120 мм у взрослых, можно измерять как в субкостальном (несколько короче, так как вывести всю длину труднее), так и в интеркостальном доступах. Поперечный диаметр в норме <40 мм измеряется строго под прямым углом по отношению к длине. Толщина стенки натощак <2 мм, толщина стенки сокращенного пузыря <4 мм (если в день обследования пациент принимал пищу) [7, 8].
Стенку желчного пузыря следует измерять на том участке, который находится ближе к датчику, так как эффект дорзального усиления приводит к тому, что может быть впечатление большей толщины. Если это интеркостальный доступ (рис. 2, в), то должна быть измерена дорсальная (передняя) стенка желчного пузыря — примыкает к висцеральной поверхности печени, а не вентральная (задняя).
Желчные протоки. На рис. 3 хорошо видны правый и левый печеночные и впадающие в них протоки, так как они расширены в результате обструкции желчных путей дистальнее за переделами печени (в норме не определяются) [9, 10].
Рис. 3. Внутрипеченочные желчные протоки (выявляются на фоне обструкции общего желчного протока).
Стенки крупных и мелких протоков на рис. 5 неровные, это выявляется только в случае обструкции. Общий желчный проток располагается за пределами печени, на рис. 4 он изогнут, примыкает к висцеральной поверхности печени, правый его участок внедряется в головку поджелудочной железы [7].
Рис. 4. Общий желчный проток.
На рис. 4 видны также дополнительные ориентиры: крупный венозный сосуд — нижняя полая вена, кзади от которой располагаются правая почечная артерия, правая ветвь печеночной артерии и воротная вена. Диаметр общего желчного протока в норме <6 мм. После холецистэктомии <9 мм (по Б. Блоку) — это компенсация возможности накопления желчи в желчном пузыре.
На рис. 5 области в желтом круге на эхограммах соответствуют области в желтом круге на схеме [11]. Самой поверхностной структурой является общий печеночный проток, глубже под прямым углом его пересекает правая печеночная артерия, еще глубже располагается воротная вена. В норме воротная вена (около 6 мм) толще, чем общий печеночный проток (около 4 мм). На схеме и на эхограмме в красном круге область, в которой пузырный проток соединяется с общим печеночным протоком — место образования общего желчного протока.
Рис. 5. Общий печеночный и общий желчный протоки (по [11]).
На эхограмме на рис. 5 виден желчный пузырь и так называемый Микки Маус, уши которого — срезы пузырного и общего желчного протоков, голова — срез общего желчного протока, а туловище — срез воротной вены.
Парасагиттальный доступ (см. рис. 5): общий желчный проток и гастродуоденальная артерия направлены под острым углом друг к другу (зеленым цветом обозначен общий желчный проток, красным — гастродуоденальная артерия).
На рис. 6 на эхограмме 1 видна голова «Микки Мауса»: в воротах печени — уши (правое — общий желчный проток или в некоторых случаях общий печеночный проток, левое — собственная печеночная артерия), голова — воротная вена, туловище — нижняя полая вена. Желтым цветом показана супрадуоденальная часть общего желчного протока на эхограмме и на схеме [12].
Рис. 6. Отделы общего желчного протока (по [12]).
На эхограмме 2 (см. рис. 6) определяется воротная вена, параллельно ей общий желчный проток (видна супрадуоденальная и ретродуоденальная части), верхняя часть двенадцатиперстной кишки, привратник, поджелудочная железа.
На эхограмме 3 (см. рис. 6) представлено поперечное сканирование — поджелудочная железа хорошо узнаваема за счет селезеночной вены, на уровне головки поджелудочной железы видны две анэхогенные точки: нижняя — панкреатический отдел общего желчного протока, верхняя — гастродуоденальная артерия. Определяются также нижняя полая вена, аорта и верхняя брыжеечная артерия. Красным цветом показана панкреатическая часть общего желчного протока на эхограмме и на схеме.
Внутристеночная часть общего желчного протока расположена в стенке нисходящего отдела двенадцатиперстной кишки, в норме, как правило, не видна (рис. 7).
Рис. 7. Примеры эхограмм общего желчного протока.
Сфинктерный аппарат желчевыводящих путей. На рис. 8 изображены мелкие складки слизистой оболочки желчного пузыря, спиральные складки внутри пузырного протока (клапаны Хайстера).
Если рассечь слизистую оболочку двенадцатиперстной кишки, видны сфинктеры — гладкомышечные волокна, охватывающие протоки: сфинктер общего желчного протока (Ашофа), сфинктер протока поджелудочной железы и после их слияния — сфинктер печеночно-поджелудочной ампулы, или сфинктер Одди (см. рис. 8; рис. 9). На рис. 8 обозначен также сфинктер Люткенса — между шейкой желчного пузыря и пузырным протоком.
Рис. 8. Сфинктерный аппарат желчевыводящих путей.
Рис. 9. Анатомия большого сосочка двенадцатиперстной кишки (фатерова сосочка) [4].
В норме эти структуры не видны при ультразвуковом исследовании [6].
Авторы заявляют об отсутствии конфликта интересов.