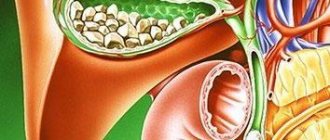
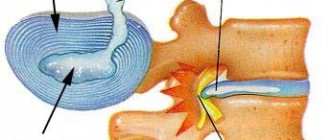
Желчнокаменная болезнь (ЖКБ) – это образование конкрементов в полости желчного пузыря и протоках. Желчный пузырь – это орган, представляющий собой полый «мешочек» объёмом до 60 мл, в который стекается синтезированная печенью желчь. В пузыре желчь концентрируется и становится участником пищеварительного процесса. По протокам, через 12-перстную кишку, вязкая черно-зеленая желчь попадает в пищевую массу, где эмульгирует жиры и участвует в других биохимических процессах. Камни в желчном протоке (холедохолитиаз) могут образовываться самостоятельно или забрасываться из пузыря.
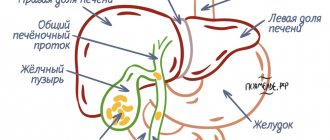
Как устроена печень?
Печень – самая крупная железа человека. Она расположена в верхнем этаже брюшной полости справа. Состоит из двух основных долей — правой и левой, которые в свою очередь разделяются на 8 сегментов.
У взрослого человека имеет вес около 1/40 от общей массы тела (приблизительно 1,6 кг у мужчин и 1,2 кг у женщин). Печень обладает двойным кровоснабжением: приблизительно 80% крови, приходящей в печень, поступает из воротной вены (венозная кровь, собранная от всех непарных органов брюшной полости), остальная часть (артериальная кровь, обогащенная кислородом) — из печёночной артерии. Войдя в ворота печени, оба сосуда дают многократно ветвящиеся более мелкие сосуды. На выходе из печени образуются 3-4 печёночных вены, которые впадают в нижнюю полую вену.
Основной структурной единицей печени является печеночная долька, которая состоит из клеток печени – гепатоцитов. Данная клетка является одной из важнейших биохимических лабораторий организма. Гепатоцит принимает участие в метаболизме белков, углеводов, жиров, жёлчных кислот, витаминов. Обезвреживает токсические вещества, поступающие из кишечника, с последующим выделением связанных продуктов в просвет кишки. Важной функцией гепатоцита является синтез жёлчи, участвующей в пищеварении.
Алгоритм ведения пациентов с желчнокаменной болезнью
Желчнокаменная болезнь (ЖКБ) — одно из наиболее распространенных заболеваний человечества. Среди болезней органов пищеварения она занимает ведущее место, при этом в ее лечении участвуют не только гастроэнтерологи и терапевты, но и врачи других специальностей, в том числе хирурги.
Эпидемиологические исследования заболеваемости ЖКБ свидетельствуют о том, что количество больных в мире каждое десятилетие увеличивается как минимум вдвое. В целом в Европе и других регионах мира ЖКБ выявляется у 10–40% населения различного возраста. В нашей стране частота этого заболевания колеблется от 5% до 20%. На северо-западе России камни в желчном пузыре (ЖП) выявляются в среднем у каждой пятой женщины и у каждого десятого мужчины [2, 3, 6, 11]. Значительная распространенность данной патологии связана с наличием большого количества факторов риска, приобретающих актуальное значение в последнее время. К наиболее важным из них относятся наследственная предрасположенность, аномалии развития билиарного тракта, неадекватное питание, применение лекарственных препаратов (пероральные контрацептивы, препараты для нормализации липидного обмена, цефтриаксон, производные сандостатина, никотиновая кислота), проявления метаболического синдрома (ожирение, сахарный диабет, дислипопротеидемия), беременность, воспалительные заболевания кишечника, хронические запоры, гиподинамия и прочие.
Следует заметить, что патогенез камнеобразования до настоящего времени изучается, однако известно, что ключевое значение имеет нарушение механизмов энтерогепатической циркуляции (ЭГЦ) холестерина и желчных кислот. Причинами нарушения ЭГЦ являются:
- нарушение реологии желчи (перенасыщение ее холестерином с усилением его нуклеации и образованием кристаллов);
- нарушение оттока желчи, связанное с изменением моторики и проходимости ЖП, тонкой кишки, сфинктера Одди, сфинктеров общего панкреатического и желчного протоков, сочетающееся с изменением перистальтики кишечной стенки;
- нарушение кишечного микробиоценоза, так как при изменении состава и уменьшении количества желчи в просвете кишечника происходит изменение бактерицидности дуоденального содержимого с избыточным размножением бактерий в подвздошной кишке с последующей ранней деконъюгацией желчных кислот и формированием дуоденальной гипертензии;
- расстройство пищеварения и всасывания, так как на фоне дуоденальной гипертензии и повышения внутрипросветного давления в протоках происходит повреждение поджелудочной железы, с уменьшением оттока панкреатической липазы, что нарушает механизмы эмульгации жиров и активации цепи панкреатических ферментов, создавая предпосылки для билиарного панкреатита [3, 8, 11, 15].
Важным неблагоприятным прогностическим фактором ЖКБ является развитие серьезных осложнений, влияющих на течение заболевания. К ним относятся острый холецистит, холедохолитиаз, механическая желтуха, холангит и хронический панкреатит (ХП). Кроме этого, неадекватно выбранная тактика лечения пациента с ЖКБ нередко приводит к развитию послеоперационных осложнений, так называемого постхолецистэктомического синдрома, значимо ухудшающего качество жизни этих больных. Основной причиной указанных обстоятельств является отсутствие комплаенса между терапевтами и хирургами, при этом первые не имеют четкой тактики ведения пациентов с ЖКБ, а вторые заинтересованы в широком оперативном лечении всех пациентов данного профиля.
Несмотря на продолжительную историю этого заболевания, единственным общепринятым классификационным инструментом остается трехступенчатое подразделение ЖКБ на 1) физико-химическую стадию, 2) бессимптомное камненосительство и 3) стадию клинических симптомов и осложнений.
Данная классификация, разработанная при непосредственном участии хирургов, тем не менее, не отвечает на целый перечень практических вопросов, возникающих у терапевта при лечении пациентов указанного профиля, например:
- надо ли проводить медикаментозное лечение ЖКБ; если такая необходимость существует, то какими лекарственными средствами и в условиях отделения какого профиля;
- каковы критерии эффективности и неэффективности медикаментозной терапии;
- каковы показания у конкретного пациента для оперативного лечения;
- следует ли наблюдать пациента после операции, у какого специалиста, как долго и какими лекарственными средствами проводить послеоперационное лечение.
То есть до настоящего времени общепринятая тактика наблюдения больных ЖКБ не разработана.
Как свидетельствует анализ литературы, единственным алгоритмом ведения пациентов с этой патологией являются международные рекомендации Euricterus по отбору пациентов с холелитиазом для хирургического лечения, принятые на съезде хирургов в 1997 году (табл. 1).
Из представленных в табл. 1 данных следует, что существует большое количество больных ЖКБ, которым оперативное лечение не показано, но ни диагностическая, ни терапевтическая тактика у них не определена. Поэтому значимым для специалистов может явиться подробное выделение клинико-диагностических критериев, которые бы позволили подразделить всех пациентов с этой патологией на группы.
Для этого наиболее важными являются факторы, используемые в системе Euricterus для принятия решения к проведению оперативного лечения. К ним относятся:
- наличие клинической симптоматики (синдрома правого подреберья или билиарной боли, желчной колики);
- наличие сопутствующего ХП;
- сниженная сократительная функция ЖП;
- наличие осложнений.
Оценка особенностей клинической симптоматики у больных ЖКБ требует проведения дифференциальной диагностики между синдромом правого подреберья, вследствие функционального билиарного расстройства (ФБР), и желчной (печеночной) коликой, что нередко вызывает затруднения даже у квалифицированных специалистов. При этом правильная оценка клинической картины и в особенности учет количества колик в анамнезе во многом определяют тактику ведения пациента ЖКБ с последующим выбором направления на консервативную терапию, сфинктеропапиллотомию или холецистэктомию.
Необходимо заметить, что эти клинические феномены имеют принципиально различные механизмы, так при ФБР боль является следствием нарушения сократительной функции (спазма или растяжения) сфинктера Одди или мышц ЖП, препятствующего нормальному оттоку желчи и панкреатического секрета в двенадцатиперстную кишку. Тогда как при желчной колике она возникает из-за механического раздражения камнем стенки ЖП, обструкции ЖП, вклинивания в шейку ЖП, в общий желчный, печеночный или пузырный проток. Следует, однако, подчеркнуть, что часть боли при колике связана с ФБР. Для проведения дифференциальной диагностики авторами предложен учет основных клинических признаков, представленный в
Оценив, таким образом, клиническую картину пациентов с ЖКБ, возможно их последующее подразделение на группы.
К 1-й группе больных ЖКБ следует отнести пациентов без активных жалоб и явных клинических симптомов. Диагностическими критериями при этом будут отсутствие билиарных болей, наличие билиарного сладжа (сгустков), выявляемое при УЗИ.
Ко 2-й группе относятся пациенты с билиарной болью (в эпигастральной области и/или в правом подреберье, характерной для функционального билирного расстройства, и диспептическими проявлениями. Диагностическими критериями в этом случае являются наличие билиарных/панкреатических болей, отсутствие желчных колик, наличие билиарного сладжа или камней при УЗИ. Изредка возможно также транзиторное повышение активности трансаминаз и амилазы, связанное с приступом.
Отдельного внимания заслуживают пациенты с ЖКБ и симптомами хронического панкреатита, которые, ввиду клинико-прогностических и, что наиболее важно, терапевтических особенностей, составляют 3-ю группу. К диагностическим критериям у этой категории больных относятся: наличие панкреатических болей, отсутствие желчных колик, присутствие признаков панкреатита, камней и/или билиарного сладжа при лучевых методах исследования (УЗИ, КТ, МРТ), возможно повышение активности липазы, амилазы, снижение эластазы-1 и наличие стеатореи.
Больные ЖКБ с симптомами одного и более приступов желчной колики, относящиеся к 4-й группе, являются уже пациентами с хирургической патологией. Диагностическими критериями в этом случае являются: наличие одной и более желчной колик, камни в ЖП, возможны транзиторная желтуха, повышение активности АЛТ, АСТ, ГГТП, уровня билирубина, связанные с печеночной коликой. Следует подчеркнуть необходимость подробного выявления желчных колик в анамнезе, после манифестации которых могут проходить месяцы и даже годы.
После определения клинических групп направления терапии больных ЖКБ имеют как общий, так и индивидуальный, группоспецифический характер. К общим направлениям относятся подходы, которые способствуют улучшению процессов ЭГЦ и подавлению механизма камнеобразования в ЖП. Эти подходы включают:
- воздействие на факторы риска и факторы рецидивирования заболевания;
- улучшение реологических свойств желчи;
- нормализацию моторики ЖП, тонкой кишки и восстановление проходимости сфинктера Одди, а также сфинктеров общего панкреатического и желчного протоков;
- восстановление нормального состава кишечной микрофлоры;
- нормализацию процессов пищеварения и всасывания с восстановлением функционирования поджелудочной железы.
Воздействие на факторы риска и факторы рецидивирования заболевания
Комплекс мероприятий, направленных на исключение факторов, способствующих камнеобразованию, включает отмену или коррекцию дозы литогенных препаратов (эстрогенов, цефалоспоринов третьего поколения, препаратов, влияющих на липидный спектр, соматостатина и др.), профилактику застойного ЖП, в том числе у беременных, лечение билиарного сладжа, коррекцию гормонального фона [1, 11, 13, 14].
Диета у пациентов с ЖКБ должна быть сбалансирована по содержанию белков (мясо, рыба, творог) и жиров, преимущественно растительных. Так, рациональный прием белка и жира повышает холатохолестериновый коэффициент и уменьшает литогенность желчи. Входящие в состав растительных масел полиненасыщенные жирные кислоты способствуют нормализации обмена холестерина, восстановлению клеточных мембран, участвуют в синтезе простагландинов и нормализуют сократительную функцию ЖП. Профилактика избыточного сдвига рН в кислую сторону за счет ограничения мучных и крупяных изделий и назначения молочных продуктов (при их переносимости) также снижает опасность камнеобразования. Высококалорийная и богатая холестерином пища исключается. Соблюдение диеты способствует снижению вероятности спастического сокращения мышц ЖП и сфинктера Одди, которые могут вызвать миграцию камней, в том числе мелких (песка).
При наличии выраженного обострения ХП, в первые три дня пациенту назначается полный голод с употреблением воды. В последующем питание должно быть частым, дробным, с исключением жирных, жареных, кислых, острых продуктов и способствовать нормализации массы тела пациента [3, 4, 7, 9].
Улучшение реологических свойств желчи
На сегодняшний день единственным фармакологическим средством, обладающим доказанным воздействием на реологию желчи, является урсодезоксихолиевая кислота. Наш собственный опыт лечения больных ЖКБ связан с препаратом Урсосан. В отношении определения показаний к применению препаратов урсодезоксихолиевой кислоты при ЖКБ важно учитывать достижение ремиссии панкреатита и отсутствие внепеченочного холестаза. Терапия этим лекарственным средством проводится до нормализации физико-химических и реологических свойств желчи, уменьшения в желчи количества микролитов, предупреждения дальнейшего камнеобразования и возможного растворения конкрементов. Также учитывается его дополнительное иммуномодулирующее и гепатопротективное действие. Урсосан назначается в дозе до 15 мг/кг массы тела, вся доза принимается однократно вечером, через час после ужина или на ночь. Длительность приема зависит от клинической ситуации, составляя примерно 6–12 месяцев [12, 13]. При наличии болевого абдоминального и диспептического синдромов дозу следует титровать, начиная с минимальной 250 мг, через час после ужина, примерно на 7–14 дней с дальнейшим повышением на 250 мг через аналогичные временные интервалы до максимально эффективной. При этом целесообразным является терапия прикрытия, включающая параллельное применение селективного спазмолитика — Дюспаталина (мебеверина).
Нормализация моторики ЖП, тонкой кишки и восстановление проходимости сфинктера Одди, а также сфинктеров общего панкреатического и желчного протоков
Лечебное пособие включает мероприятия по коррекции оттока из протоковой системы поджелудочной железы и желчевыводящих путей с помощью эндоскопии (при наличии органических изменений — рубцового стеноза сфинктера Одди, кальцинатов и конкрементов в протоках) и/или с помощью лекарственных препаратов. Средствами консервативной терапии при этом являются препараты, оказывающие спазмолитическое и эукинетическое действие.
Часто используемые неселективные спазмолитики (Но-шпа, Папаверин) являются препаратами, не имеющими дозозависимого эффекта, с низкой тропностью к желчевыводящей системе и протокам поджелудочной железы. Механизм действия данных лекарственных веществ в целом сводится к ингибированию фосфодиэстеразы или активизации аденилатциклазы, блокаде аденозиновых рецепторов. Их недостатками являются существенные различия в индивидуальной эффективности, кроме того, отсутствует селективное действие на сфинктер Одди, имеют место нежелательные эффекты, обусловленные воздействием на гладкую мускулатуру сосудов, мочевыделительной системы, желудочно-кишечного тракта [1, 3, 12].
Спазмолитическим действием также обладают холинолитики (Бускопан, Платифиллин, Метацин). Антихолинергические препараты, блокирующие мускариновые рецепторы на постсинаптических мембранах органов-мишеней, реализуют свое действие благодаря блокаде кальциевых каналов, прекращению проникновения ионов кальция в цитоплазму гладкомышечных клеток и, как следствие, снятию мышечного спазма. Однако эффективность их сравнительно низка, а широкий спектр побочных действий (сухость во рту, задержка мочеиспускания, тахикардия, нарушение аккомодации и т. д.) ограничивают их применение у данной категории пациентов [1, 5, 9].
Отдельно в этом ряду стоит спазмолитик с нормализующим воздействием на тонус сфинктера Одди — Дюспаталин (мебеверин). Препарат имеет двойной, эукинетический механизм действия: снижение проницаемости клеток гладкой мускулатуры для Na+, вызывающего антиспастический эффект и предотвращение развития гипотонии за счет уменьшения оттока К+ из клетки. При этом Дюспаталин обладает тропностью к гладкой мускулатуре протоков поджелудочной железы и кишечника. Он устраняет функциональный дуоденостаз, гиперперистальтику, не вызывая при этом гипотонии и не действуя на холинергическую систему [1, 4]. Препарат обычно назначается 2 раза в день за 20 минут до еды, в дозе 400 мг/сут, курсом до 8 недель.
Восстановление нормального состава кишечной микрофлоры
Важным разделом в лечении ЖКБ выступает антибактериальная терапия. Вполне адекватным требованием является назначение антибиотиков в случаях обострения холецистита, а также при сопутствующих нарушениях кишечного микробиоценоза. Эмпирически используются производные 8-оксихинолина (ципрофлоксацин), создающие вторичную концентрацию в желчевыводящих путях, имипенем, цефуроксим, цефотаксим, Ампиокс, Сумамед, фторхинолоны в комбинации с метронидазолом. Ограничением для применения цефтриаксона является образование билиарного сладжа при его приеме. В то же время ряд антибактериальных препаратов (тетрациклин, рифампицин, изониазид, амфотерицин B) токсически действуют на ацинарные клетки поджелудочной железы.
Как правило, у всех больных ЖКБ, сочетающейся с ХП, выявляются различной степени выраженности нарушения кишечного микробиоценоза, существенно влияющие на течение заболевания, темпы регрессии болевого абдоминального и диспептического синдромов. Для его коррекции используется не всасывающийся в кишечнике антибиотик рифаксимин (Альфа-нормикс), который назначается 3 раза в день, в дозе 1200 мг/сут, курсом 7 дней.
Обязательным является сочетание этапа санации кишки с использованием пробиотиков (живые культуры симбионтных микроорганизмов) и пребиотиков (не содержащие живых микроорганизмов препараты, стимулирующие рост и активность симбионтной флоры кишечника). Доказанным пребиотическим действием обладает лактулоза (Дюфалак). Дюфалак является препаратом с наибольшим содержанием лактулозы и наименьшим количеством примесей. Он относится к синтетическим дисахаридам, основной механизм действия которых связан с их метаболизмом бактериями толстой кишки до короткоцепочечных жирных кислот, выполняющих важные физиологические функции — как локальные, в толстой кишке, так и системные, на уровне целостного организма. В клинических исследованиях доказано наличие у Дюфалака выраженных пребиотических свойств, реализующихся за счет бактериальной ферментации дисахаридов и усиленного роста бифидо- и лактобактерий, а также физиологичного слабительного эффекта.
Нормализация процессов пищеварения и всасывания
Для этой цели применяются буферные антациды и полиферментные препараты. Показанием для назначения буферных антацидов (Маалокс, Фосфолюгель) у пациентов с ЖКБ является их способность:
- связывать органические кислоты;
- повышать интрадуоденальный уровень рН;
- связывать деконъюгированные желчные кислоты, что уменьшает секреторную диарею и их повреждающее действие на слизистую;
- уменьшать всасывание антибактериальных препаратов, что повышает их концентрацию в просвете кишки, усиливает антибактериальный эффект и уменьшает побочные действия.
Показаниями для полиферментных лекарственных средств являются:
- повреждение поджелудочной железы на фоне дуоденальной гипертензии, повышение внутрипросветного давления в протоках;
- нарушение эмульгации жиров;
- нарушение активирования цепи панкреатических протеолитических ферментов;
- нарушение времени контакта пищи с кишечной стенкой на фоне изменения перистальтики.
Для коррекции указанных изменений целесообразно использовать ферментные препараты с высоким содержанием липазы, устойчивые к действию соляной кислоты, пепсина, с оптимумом действия при рН 5–7, в виде минимикросфер с максимальной поверхностью соприкосновения с химусом типа Креон 10 000–25 000 ЕД.
С учетом изложенных подходов лечения ЖКБ на практике в конкретных группах предполагается их индивидуализация. Указанные схемы представлены в виде ступенчатой терапии, которая может проводиться как одновременно, так и последовательно, в зависимости от клинической ситуации.
1-я группа — больные ЖКБ без клинических симптомов
1-я ступень. Нормализация реологии желчи и профилактика камнеобразования: урсодеоксихолиевая кислота (Урсосан) 8–15 мг/кг однократно вечером до разрешения сладжа (3–6 месяцев).
2 ступень. Коррекция кишечного дисбиоза: Дюфалак по 2,5–5 мл в день 200–500 мл на курс, с пребиотической целью.
Профилактика. 1–2 раза в год по 1–3 месяца поддерживающая терапия Урсосаном в дозе 4–6 мг/мг массы тела в сутки в комбинации с Дюспаталином по 400 мг/сут внутрь в 2 приема за 20 мин до завтрака и ужина — 4 недели.
2-я группа — больные ЖКБ с симптомами функционального билиарного/панкреатического расстройства или расстройства желчного пузыря
1-я ступень. Коррекция моторно-эвакуаторной функции и интрадуоденального рН:
- Дюспаталин 400 мг/сут в 2 приема за 20 мин до еды — 4 недели.
- Креон 10 000–25 000 Ед по 1 капсуле 3 раза в день в начале еды — 4 недели.
- Антацидный препарат, через 40 минут после еды и на ночь, до 4 недель.
2-я ступень. Коррекция кишечного дисбиоза:
- Альфа-нормикс по 400 мг 3 раза в день в течение 7 дней.
- Дюфалак по 2,5–5 мл в день 200–500 мл на курс с пробиотиком.
3-я ступень. Нормализация реологии желчи и профилактика камнеобразования: Урсосан — прием с 250 мг/сут (4–6 мг/кг), далее еженедельное повышение дозы на 250 мг, до 15 мг/кг. Препарат принимается однократно вечером до разрешения сладжа (3–6 месяцев).
3-я группа — больные ЖКБ с симптомами ХП
Диета 1–3 дня голод, далее стол № 5П.
1-я ступень. Коррекция функции поджелудочной железы:
- Омепразол (Рабепразол) 20–40 мг/сут утром натощак и в 20 часов, 4–8 недель.
- Дюспаталин 400 мг/сут в 2 приема за 20 мин до еды — 8 недель.
- Креон 25 000–40 000 ЕД по 1 капсуле 3 раза в день в начале еды — 8 недель.
2-я ступень. Коррекция кишечного дисбиоза:
- Альфа-нормикс по 400 мг 3 раза в день, 7 дней.
- Дюфалак по 2,5–5 мл в день 200–500 мл на курс, с пробиотиком.
3-я ступень. Нормализация реологии желчи и профилактика камнеобразования: Урсосан — с 250 мг/сут (4–6 мг/кг) с последующим 7–14-дневным повышением дозы до 10–15 мг/кг массы тела, длительностью до 6–12 месяцев. В дальнейшем 2 раза в год по 3 месяца или постоянно поддерживающая терапия в дозе 4–6 мг/кг/сут в комбинации с Дюспаталином по 400 мг/сут внутрь в 2 приема за 20 мин до завтрака и ужина первые 4 недели.
4-я группа — больные ЖКБ с симптомами одной и более приступов желчной колики
- Диета — голод, далее индивидуально.
- Госпитализация в хирургический стационар, где проводится совместное с гастроэнтерологом консервативное лечение. При купировании колики пациенты ведутся как 3-я группа. При неэффективности проводится лапароскопическая холецистэктомия. Выбор адекватного вида лечения ЖКБ во многом определяется взаимосогласованной тактикой терапевта (гастроэнтеролога), хирурга и пациента.
Показаниями к оперативному лечению в различных группах являются:
- в 4-й группе: неэффективность консервативной терапии, по неотложным показаниям;
- в 3-й группе: после проведения трех ступеней терапии в плановом порядке, при этом, как правило, оперативное лечение показано даже при маловыраженной клинической картине ХП как у пациентов с крупными (более 3 см) камнями, создающими опасность пролежней, так и мелкими (менее 5 мм) конкрементами, вследствие возможности их миграции. Следует учитывать, что удаление ЖП с конкрементами не устраняет полностью факторы, способствовавшие развитию и прогрессированию панкреатита. Так, на фоне нарушений желчеотделения, приводящих к нарушению переваривания и всасывания пищи (малассимиляции), вследствие, прежде всего, дефицита панкреатических ферментов (первичного, связанного с недостаточной выработкой, и вторичного, обусловленного их инактивацией), в последующем у больных, перенесших холецистэктомию, могут возникнуть выраженные нарушения пищеварения [2, 5, 10];
- во 2-й группе: при неэффективности консервативной холелитической терапии, в плановом порядке, возможно после сфинктеропапиллотомии.
Важной задачей лечения является терапевтическая подготовка пациентов ЖКБ к плановой операции, а также их медикаментозная реабилитация в послеоперационный период. В связи с наличием механизмов, нарушающих нормальное желчеотделение и пищеварение до и после хирургического вмешательства по поводу ЖКБ, должна проводиться терапия современными минимикросферическими полиферментными препаратами и спазмолитиками с эукинетическим эффектом. Кроме того, прием панкреатинов и Дюспаталина в дооперационном периоде обусловлен необходимостью достижения полноценной клинической ремиссии ФБР и ХП. В этих же целях показано дополнительное назначение средств, корригирующих состояние кишечного микробиоценоза и препаратов урсодезоксихолиевой кислоты. Поэтому пациенты, которым планируется выполнить холецистэктомию, нуждаются в подготовительной (до операции) и дальнейшей (после операции) медикаментозной коррекции. По сути, вариант предоперационной подготовки включает те же принципы и препараты, которые используются в плановой терапии:
I ступень
- Диета.
- Полиферментный препарат (Креон 10 000–25 000 Ед) 4–8 недель.
- Секретолики, антациды, 4–8 недель.
- Коррекция моторно-эвакуаторных нарушений (Дюспаталин 400 мг/сут) 4 недели.
II ступень
- Бактериальная деконтаминация, курс 5–14 дней (ципрофлоксацин, Альфа-нормикс).
- Пребиотическая терапия (Дюфалак 200–500 мл на курс).
- Пробиотическая терапия.
III ступень
- Воздействие на реологию желчи (Урсосан по 15 мг/кг 1 раз в день), если позволяет клиническая ситуация, курсом до 6 месяцев.
В послеоперационный период, с момента разрешения приема внутрь жидкости, параллельно назначаются:
- Дюспаталин 400 мг/сут внутрь в 2 приема за 20 мин до еды, 4 недели.
- Креон по 25 000–40 000 Ед, 3 раза в день во время еды 8 недель, затем по 1 капсуле в максимальный прием пищи 1 раз в день и по требованию — 4 недели.
- Секретолитик по показаниям.
Поддерживающая терапия, включает:
- Урсосан по 4–10 мг/кг/сут, курсы 2 раза в год по 1–3 месяца.
- Дюспаталин по 400 мг/сут — 4 недели.
- Дюфалак по 2,5–5 мл в день 200–500 мл на курс.
Диспансерное наблюдение за больными, перенесшими холецистэктомию, проводится в течение не менее 12 месяцев и направлено на профилактику и своевременную диагностику рецидивов ЖКБ и сопутствующих заболеваний органов панкреато-гепатодуоденональной системы. Диспансерное наблюдение должно включать регулярные осмотры терапевта и не менее 4 раз в год осмотр гастроэнтеролога с полугодовым контролем лабораторных показателей (АЛТ, АСТ, билирубин, ЩФ, ГГТП, амилаза, липаза), УЗИ органов брюшной полости. По показаниям возможно проведение фиброгастродоуденоскопии (ФГДС), МРТ и т. д.
К сожалению, на сегодняшний день преемственность в ведении пациентов с ЖКБ отсутствует. Как правило, эти больные попадают в хирургические стационары без предварительного обследования и медикаментозной подготовки, что значительно увеличивает риск как операционных, так и послеоперационных осложнений. Первым в этом списке является формирование так называемого постхолецистэктомического синдрома, представляющего вариант ФБР и обострение ХП. В особенности это касается пациентов, имеющих клиническую симптоматику до оперативного лечения.
Наш опыт наблюдения больных, прошедших специальную амбулаторную и/или стационарную подготовку к операции, включающую ступенчатую терапию, позволил сделать заключение, что в том случае, когда пациент с ЖКБ не проходил предоперационной терапии, клиническая симптоматика после операции, как правило, усиливалась. Ухудшение состояния удлиняло послеоперационный период и требовало повторных обращений за медицинской помощью в ближайшие сроки после выписки пациента из хирургического отделения. В тех ситуациях, когда такая подготовка проводилась, послеоперационное течение было гладким, с минимальным количеством осложнений.
Таким образом, формирование подходов к лечению ЖКБ продолжает оставаться перспективным, при этом предложенный алгори на стр. 56) позволяет произвести не только правильное распределение пациентов на клинические группы, но, с учетом раннего и взвешенного использования современных фармакотерапевтических средств, добиться эффективной профилактики и лечения заболевания, включающего полноценную реабилитацию после холецистэктомии.
Литература
- Болезни печени и желчевыводящих путей: Руководство для врачей / Под ред. В. Т. Ивашкина. М.: ООО «Издательский дом М-Вести», 2002. 416 с.
- Бурков С. Г. О последствиях холецистэктомии или постхолецистэктомическом синдроме // Consilium medicum, гастроэнтерология. 2004. Т. 6, № 2, с. 24–27.
- Бурков С. Г., Гребенев А. Л. Желчнокаменная болезнь (эпидемиология, патогенез, клиника) // Руководство по гастроэнтерологии. В трех томах. Под общей редакцией Ф. И. Комарова и А. Л. Гребенева. Т. 2. Болезни печени и билиарной системы. М.: Медицина, 1995, с. 417–441.
- Григорьев П. Я., Яковенко А. В. Клиническая гастроэнтерология. М.: Медицинское информационное агентство, 2001. 693 с.
- Григорьев П. Я., Солуянова И. П., Яковенко А. В. Желчнокаменная болезнь и последствия холецистэктомии: диагностика, лечение и профилактика // Лечащий Врач. 2002, № 6, с. 26–32.
- Лазебник Л. Б., Копанева М. И., Ежова Т. Б. Потребность в медицинской помощи после оперативных вмешательств на желудке и желчном пузыре (обзор литературы и собственные данные) // Тер. архив. 2004, № 2, с. 83–87.
- Лейшнер У. Практическое руководство по заболеваниям желчных путей. М.: ГЭОТАР-МЕД, 2001. 234 с.
- МакНелли П. Р. Секреты гастроэнтерологии: Пер. с англ. М.–СПб.: ЗАО «Издательство БИНОМ», «Невский Диалект», 1998. 1023 с.
- Петухов В. А. Желчнокаменная болезнь и синдром нарушенного пищеварения. М.: Веди, 2003. 128 с.
- Соколов В. И., Цыбырне К. А. Холепанкреатит. Кишинев: Штиинца, 1978. 234 с.
- Шерлок Ш., Дули Дж. Заболевания печени и желчных путей: Практ. рук.: Пер. с англ. под ред. З. Г. Апросиной, Н. А. Мухина. М.: Гэотар Медицина, 1999. 864 с.
- Яковенко Э. П., Григорьев П. Я. Хронические заболевания внепеченочных желчевыводящих путей. Диагностика и лечение. Методическое пособие для врачей. М.: Медпрактика-М, 2001. 31 с.
- Яковенко Э. П. Внутрипеченочный холестаз — от патогенеза к лечению // Практикующий врач. 1998. № 2 (13), с. 20–24.
- Kuntz E., Kuntz H-D. Hepatology, Principles and practice: history, morphology, biochemistry, diagnostics, clinic, therapy. Berlin Heidelberg New York Springer Verlag, 2000. 825 p.
- Rose S. (ed). Gastrointestinal and Hepatobiliary pathophysiology. Fence Greek Publishing, LLC, Madison, Connecticut, 1998. 475 p.
С. Н. Мехтиев*, доктор медицинских наук, профессор О. А. Мехтиева**, кандидат медицинских наук, доцент Р. Н. Богданов*** * СПбГМУ им. И. П. Павлова, ** СПбГМА им. И. И. Мечникова, *** Больница Святой преподобномученицы Елизаветы, Санкт-Петербург
Контактная информация об авторах для переписки
Что такое жёлчь и зачем она нужна?
Жёлчь – секрет, вырабатываемый гепатоцитами. Цвет жёлчи от светло-желтого до темно-зеленого. В состав жёлчи входят жёлчные пигменты – билирубин и биливердин, холестерин, жирные кислоты, лецитин, муцин.
Жёлчь является главным участником пищеварения. Она нейтрализует соляную кислоту, попавшую в двенадцатиперстную кишку из желудка, тем самым создавая благоприятные условия для действия панкреатического сока и пристеночного пищеварения в тощей кишке.
Жёлчные кислоты эмульгируют жиры, что позволяет им всасываться в кишечнике.
Жёлчь обладает бактерицидным эффектом, препятствующим размножению патогенной микрофлоры.
Как устроены жёлчевыводящие пути и как они работают?
Жёлчевыводящие пути представляют собой систему протоков, берущих свое начало от гепатоцитов, и постепенно собирающихся в междольковые, сегментарные и правый и левый долевые протоки, которые объединяются в общий печеночный проток.
Одним из этапов жёлчеотведения является ее накопление в резервуаре – жёлчном пузыре. Главной функцией жёлчного пузыря является концентрирование жёлчи и выделение ее в просвет двенадцатиперстной кишки во время пищеварения. Объем этого органа составляет около 80 мл.
Жёлчный пузырь располагается на нижней поверхности печени. Он представляет собой полый мышечный орган, снаружи покрытый серозной оболочкой, а изнутри выстланный слизистой. В строении жёлчного пузыря выделяют дно, тело и шейку пузыря, которая переходит в пузырный проток.
Дробление конкрементов с помощью ультразвука
Дробление камней ультразвуком применяется, если у больного не более четырех камней.
Такой способ применяется при наличии у больного не более четырех камней, размером до 3 см, не содержащих известковых примесей.
Принцип действия заключается в воздействии на камни высокого давления и вибраций регенерируемой ударной волны, с целью измельчить образовавшиеся камни до размера, не превышающего 3 мм.
Далее мелкие конкременты выводятся по желчным протокам в двенадцатиперстную кишку. Минусы ультразвукового дробления:
- присутствует вероятность закупорки желчных протоков из-за вибрационных волн;
- острые камни могут повредить стенки желчного пузыря.
Противопоказания:
- плохая свертываемость крови;
- период беременности;
- воспалительные процессы и хронические заболевания желудочно-кишечного тракта: панкреатит, язвенные болезни, холецистит.
Почему образуются камни в жёлчном пузыре?
Точная причина ЖКБ до настоящего времени выяснена не до конца. Известны лишь некоторые факторы, повышающие вероятность её возникновения.
- Генетические: семейная предрасположенность увеличивает риск ЖКБ в 4-5 раз;
- Врождённые аномалии развития жёлчных путей;
- Пол — риск развития ЖКБ у женщин выше примерно в 2-3 раза, что связывают с влиянием эстрогенов на способность к образованию жёлчных камней;
- Возраст — максимальная частота клинических проявлений ЖКБ регистрируется в возрасте 40-69 лет;
- Диетические (высококалорийная диета, бедная растительными волокнами, а также с избытком простых углеводов, животных белков, продуктов, содержащих холестерин);
- Применение лекарственных препаратов (пероральные контрацептивы, фибраты, цефтриаксон, соматостатин, никотиновая кислота);
- Сопутствующие заболевания и состояния (ожирение – склонность к образованию жёлчных камней у лиц с индексом массы тела более 30 выше в 3 раза, сахарный диабет 2 типа, гипотиреоз, цирроз печени и т.д.);
- Беременность — риск развития ЖКБ повышается на фоне беременности, особенно при повторных беременностях (вероятность камнеобразования увеличивается в 10-11 раз). При беременноcти неоднородность жёлчи, или так называемый билиарный сладж, развивается у 20-30% пациенток, камни — в 5-12% случаев.
Существует так называемое правило 5F, описывающее пациентов с наибольшим риском образования камней:
1. Female (женский пол);
2. Fat (избыточная масса тела / ожирение);
3. Forty (возраст 40 лет и более);
4. Fertile (фертильные женщины – то есть беременные и рожавшие);
5. Fair (светлокожие блондинки).
Источники
- Nambapana MN., Wickramasuriya SS., Macelline SP., Samarasinghe K., Vidanarachchi JK. Algae-based antioxidant containing selenium yeast (Economase®) enhanced the growth performance, oxidative stability, and meat quality of broiler chickens. // Anim Biosci — 2021 — Vol — NNULL — p.; PMID:33902180
- Wu H., Sun H., Ma C., Lian L., Lu L., Xu L., Xu L. Effects of maternal dietary energy restriction on breast muscle fibre development in the offspring of broiler breeders. // Anim Biosci — 2021 — Vol — NNULL — p.; PMID:33902177
- Taniguchi S., Zhu Z., Matsuzaki M., Tsudzuki M., Maeda T. 5-aminolevulinic acid improves chicken sperm motility. // Anim Biosci — 2022 — Vol — NNULL — p.; PMID:33902172
- Li W., Geng Z., Zhou XH. Causal mediation analysis with sure outcomes of random events model. // Stat Med — 2022 — Vol — NNULL — p.; PMID:33902164
- Junqueira FMD., Nadal JAH., Brandão MB., Nogueira RJN., de Souza TH. High-frequency oscillatory ventilation in children: A systematic review and meta-analysis. // Pediatr Pulmonol — 2022 — Vol — NNULL — p.; PMID:33902159
- Webb C., Chang YH., Pockaj BA., Gray RJ., Stucky CC., Wasif N. Lymph node positivity and association with long-term survival for different histologies of appendiceal cancer. // J Surg Oncol — 2021 — Vol — NNULL — p.; PMID:33902156
- Fontao M., Schorer L., Ross T. . // Fortschr Neurol Psychiatr — 2021 — Vol — NNULL — p.; PMID:33902150
- Eddicks M., Eddicks L., Stadler J., Hermanns W., Ritzmann M. . // Tierarztl Prax Ausg G Grosstiere Nutztiere — 2022 — Vol49 — N2 — p.120-132; PMID:33902142
Как образуются камни в жёлчном пузыре?
Процесс камнеобразования достаточно хорошо изучен. Ключевыми звеньями являются:
- Повышение литогенности жёлчи (способность к камнеобразованию) — увеличение содержания в ней холестерина и билирубина.
- Нарушение сократительной функции жёлчного пузыря.
- Повышение давления в системе жёлчевыводящих протоков.
Муцин – природный гель, постоянно секретирующийся стенкой жёлчного пузыря, при повышении литогенности, начинает «вбирать» в себя кристаллы холестерина, формируя тем самым «ядро окаменения». Сформировавшаяся взвесь, при нарушенной сократительной функции, продолжает присоединять кристаллики солей, инкрустированные солями кальция. Таким образом жёлчные камни способны вырастать до 5-7 мм в год.
Клиническая картина и симптомы заболевания
Чаще всего первым признаком, заставляющим обратиться пациента к врачу, является болезненность в правом подреберье, различной интенсивности. Режущего или колющего характера, боль чаще всего постоянная, нередко отдает в правую лопатку, поясницу, предплечье. В некоторых случаях (при холецистокоронарном симптоме Боткина) она может иррадиировать за грудину, напоминая приступ стенокардии. Следует учитывать, что интенсивность боли ни в коем случае не является показателем тяжести процесса. Например, в некоторых случаях сильная боль может исчезнуть, а слабая болезненность вовсе не означает легкую форму заболевания.
Нередко состояние больного ухудшается после приема острых или жирных блюд, их употребление увеличивает потребность желчи для переработки пищи, что приводит к сокращению желчного пузыря. При любой форме болезни отмечается увеличение температуры тела. В виде непродолжительных подъемов температура повышается до 37-38°С, при этом часто пациент испытывает боль. Однако при остром приступе, сопровождающемся ознобом, температура может повыситься до 38-40°С.
Как протекает жёлчекаменная болезнь
Основными факторами, оказывающими влияние на течение болезни, являются характер питания и размеры конкрементов. Жёлчекаменная болезнь может протекать как в форме хронического камненосительства, так и в острой, а порой и в осложненной форме.
Откуда берется боль при жёлчекаменной болезни?
Сами по себе, конкременты жёлчного пузыря не вызывают никаких болевых ощущений и могут быть случайной находкой во время диспансеризации. При поступлении пищи в двенадцатиперстную кишку, раздражаются механорецепторы и вызывают сокращение жёлчного пузыря. Конкременты вклиниваются в шейку, вызывая при этом длительный спазм, который и проявляется болевым синдромом. При приеме спазмолитических препаратов, конкремент может «отойти» назад из шейки и приступ печеночной колики купируется. Если же конкремент останется в шейке, то на фоне обструкции начинает развиваться воспаление.
Хронический калькулезный холецистит – бессимптомное камненосительство. Размеры конкрементов могут варьировать от 2 – 3 мм до 5 см. Для этой стадии характерно почти полное отсутствие клинических проявлений болезни. Конкременты могут находиться в просвете жёлчного пузыря годами, не вызывая никаких симптомов. Однако, при погрешности, может возникать дискомфорт в правом подреберье, купируемый самостоятельно или на фоне приема спазмолитических препаратов.
Водянка жёлчного пузыря — возникает на фоне обструкции шейки жёлчного пузыря конкрементом, отключении последнего от попадания жёлчи. Пузырь заполняется слизью, секретируемой слизистой и не участвует в пищеварении.
Острый калькулезный холецистит – возникает при длительной обструкции шейки жёлчного пузыря конкрементом. Болевой синдром сохраняется на фоне неэффективного консервативного лечения. Пациента беспокоит рвота, не приносящая облегчения, боли могут ощущаться за грудиной – холецистокардиальный синдром, в правую лопатку. Поднимается температура тела, появляются ознобы. В стенке жёлчного пузыря начинают развиваться воспалительные изменения, которые проходят от катаральной формы, флегмонозную и гангренозную. На фоне последней может развиться перфорация жёлчного пузыря или абсцесс.
Холедохолитиаз и острый билиарный панкреатит. Холедохолитиаз развивается в результате миграции билиарного сладжа или мелких конкрементов из жёлчного пузыря в общий жёлчный проток. Попадая в холедох, мелкие конкременты беспрепятственно спускаются до сфинктера Одди, который представляет собой выпускной механизм — циркулярную мышечную манжету. Сладж и конкременты «вклиниваются» в сфинктер, вызывая его длительный спазм, вызывая нарушение оттока жёлчи — механическую желтуху. Кожные покровы, склеры пациента становятся насыщенного желтого цвета. Это состояние требует экстренной декомпрессии жёлчных путей – восстановления оттока жёлчи.
Повышение давления в общем жёлчном протоке способствует забросу жёлчи в главный панкреатический проток и внутрипротоковой активации ферментов панкреатического сока – пусковой механизм развития острого билиарного панкреатита.
Синдром Мириззи. Достаточно редкое осложнение жёлчекаменной болезни. Развивается в результате длительного камненосительства. Сначала формируется стриктура, потом пролежень между жёлчным пузырем и общим жёлчным протоком.
Синдром Мириззи представляет значительные трудности для хирургического лечения. Это связано с тем, что в человеческом организме не существует пластического материала для закрытия дефекта общего жёлчного протока. Хирургическое лечение синдрома Мириззи нередко сопровождается формированием анастомоза между тонкой кишкой и общим жёлчным протоком. При миграции конкремента в тонкую кишку может развиться острая кишечная непроходимость, требующая экстренного хирургического лечения.
На фотографиях в просвете резецированного участка тонкой кишки находится конкремент, вызвавший кишечную непроходимость.
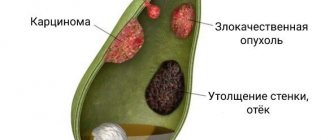
Основные виды камней
Желчные конкременты различаются по размерам, форме, цвету и химическому составу.
Размер
. В холедохе (общем желчном протоке) крупных одиночных камней не бывает, что обусловлено диаметром пузырного протока. Мелкие более лёгкие, покидают пузырь с током желчи. Большие остаются на дне под тяжестью собственного веса.
Форма.
Если в протоках обнаруживаются камни, имеющие «грани», можно утверждать, что они пришли из пузыря: такая форма появляется от тесного прилегания конкрементов друг к другу. В основном же форма желчных образований округлая, овальная.
Цвет
зависит от химического состава:
- холестериновые – преимущественно желтого, зеленоватого, золотистого цвета;
- билирубиновые (пигментные) – мягкие и окрашены в черный цвет;
- кальциевые (известковые) образования – белёсые, иногда поверхность их как скорлупа у яйца;
- при паразитарной или бактериальной зараженности – коричневые.
Классификация выстроена по преобладанию одного из химических элементов. При этом два других тоже присутствуют. Помимо основных, в структуру примешиваются погибшие клеточные элементы, белковые части и другие компоненты.
Как диагностировать жёлчекаменную болезнь?
Золотым стандартом диагностики жёлчекаменной болезни является ультразвуковое исследование брюшной полости. Этот метод позволяет выявить конкременты в жёлчном пузыре. Оценить их размеры, форму и локализацию. Важным показателем является толщина стенки жёлчного пузыря. В норме она не превышает 2-3 мм. Утолщение стенки является абсолютным признаком воспалительных изменений – острого холецистита. Важным критерием является диаметр общего жёлчного протока. При наличии конкрементов, его диаметр увеличивается с 3 – 6 до 20 мм.
Магнитно-резонансная томография позволяет увидеть внутри- и внепеченочные жёлчевыводящие протоки, а также главный панкреатический проток. К этому методу диагностики прибегают при подозрении о наличии конкрементов в общем жёлчном протоке. Это необходимо для планирования лечения.
Мультиспиральная компьютерная томография показана при развитии острого билиарного панкреатита. Этот метод диагностики позволяет выявить воспалительные изменения в поджелудочной железе, окружающих ее тканях.
Гастродуоденоскопия — этот метод диагностики особенно ценен при осложненной жёлчекаменной болезни, так как позволяет не только оценить желудок, двенадцатиперстную кишку, но поступление жёлчи через большой дуоденальный сосок. При необходимости гастродуоденоскопия легко превращается из диагностической манипуляции в лечебную. При помощи специальных инструментов можно «прокрасить» жёлчевыводящие пути и извлечь конкременты.
На рисунке стрелкой обозначен конкремент в общем жёлчном протоке. При помощи дуоденоскопа в двенадцатиперстной кишке выполнено рассечение сфинктера Одди. Введено рентгеноконтрастное вещество, позволяющее визуализировать конкремент. При помощи специальной корзинки, выполняется захват и извлечение конкремента.
Последствия холедохолитиаза
После проведенного лечения и при соблюдении рекомендаций врача пациент довольно быстро возвращается к привычной жизни. Однако, если несвоевременно обратиться за медицинской помощью, могут возникнуть осложнения.
- Наличие камней провоцирует воспалительные процессы, которые протекают тяжело и болезненно.
- Поскольку желчный и поджелудочный протоки соединяются перед вхождением в 12-перстную кишку, при закупорке устья камнем протоки раздуваются и возможно поражение поджелудочной железы. Острый панкреатит может закончиться смертью пациента.
- Сообщаясь с печенью, воспалённая желчевыводящая система нарушает функциональную активность и этого органа (а печень участвует в пищеварении, кроветворении, депонирует нужные вещества, утилизирует и дезактивирует ненужные и так далее). Как следствие – дисбаланс в работе практически всех систем организма.
Лечение жёлчекаменной болезни
Лечение жёлчекаменной болезни только хирургическое. Консервативное лечение, прием жёлчегонных препаратов способствует миграции конкрементов из жёлчного пузыря в общий жёлчный проток и может вызвать острый билиарный панкреатит и механическую желтуху.
В зависимости от доступа и используемого оборудования холецистэктомия может быть выполнена открытым способом, лапароскопическим – через проколы в передней брюшной стенке и роботическим методом с использованием аппарата DaVinci. Каждый метод имеет свои показания и ограничения.
Холецистэктомия из открытого доступа, данный вид оперативного вмешательства показан при наличии противопоказаний для выполнения лапароскопической холецистэктомии. Такие, как тяжелая сердечно-сосудистая или дыхательная недостаточность, спаечная абдоминальная болезнь, наличие внутренних билиодигестивных свищей, синдрома Мириззи.
Лапароскопическая холецистэктомия является золотым стандартом в лечении жёлчекаменной болезни. Этот метод малотравматичен, обеспечивает отличную визуализацию и функциональность. Современное высокотехнологичное оборудование позволяет снизить риск интраоперационных осложнений.
Одним из вариантов лапароскопической операции является роботическая холецистэктомия с использованием аппарата DaVinci. Позволяет с ювелирной точностью произвести выделение внепеченочных жёлчевыводящих путей, тем самым обезопасив пациента от грозного осложнения – пересечения общего жёлчного протока.
Особые категории пациентов
Особое внимание требуется пациентам пожилого и старческого возраста. Множество сопутствующих заболеваний могут стать причиной отказа от планового хирургического лечения в пользу хирургического лечения «по жизненным показаниям» в других клиниках. В нашей клинике накоплен большой опыт оказания помощи пациентам старшей возрастной группы. После предоперационного обследования и подготовки пожилые пациенты могут рассчитывать на выполнение хирургического пособия.
Повышенного внимания требуют пациенты, страдающие сахарным диабетом с высоким индексом массы тела. На фоне сахарного диабета значительно снижены репаративные возможности организма, что наряду с выраженным болевым синдром и длительным постельным режимом может привести к ряду нежелательных осложнений.
У обеих групп пациентов лапароскопическая холецистэктомия является операцией выбора, т.к. малоинвазивный доступ позволяет значительно снизить хирургическую травму, значительно ускорить процесс активизации пациента. Как правило, вставать с кровати можно через 3-4 часа после операции. Благодаря ранней активации значительно снижается риск развития сердечно-сосудистых осложнений, спаечной абдоминальной болезни. Использование специальных удлиненных инструментов позволяет выполнять лапароскопическую операцию пациентам с индексом массы тела более 40 кг/м.
Как выполняется лапароскопическая холецистэктомия?
На фотографиях подробно показаны этапы лапароскопической холецистэктомии.
На снимке запечатлен этап мобилизации шейки жёлчного пузыря, выделения ее из сращений с двенадцатиперстной кишкой.
На этом снимке, при помощи лапароскопического инструмента вскрыта брюшина в области шейки жёлчного пузыря и выполняется мобилизация пузырного протока.
На этом снимке выделен пузырный проток и на него наложена клипса.
После наложения двух клипс на остающуюся часть пузырного протока и одной на уходящую, можно выполнять его пересечении.
После пересечения пузырного протока выполняется выделение и клипирования пузырной артерии.
Теперь, когда пузырная артерия пересечена, остается только отделить жёлчный пузырь от ложа и извлечь из брюшной полости.
На этом снимке показано отделение жёлчного пузыря от ложа в области шейки. Кажущаяся простота выполнения требует очень аккуратной работы, чтобы избежать повреждения печени.
Финальный этап операции. Жёлчный пузырь отделяется от ложа и извлекается из брюшной полости.
Как выглядят конкременты жёлчного пузыря?
На фотографиях представлены удаленные жёлчные пузыри с извлеченными конкрементами. Внешний вид конкрементов разнообразный. Они отличаются по форме, размерами, внешнему виду и структуре.
Диагностика
В основе диагностики лежат результаты инструментальных исследований и данные анамнеза.
- Ультразвуковое исследование (УЗИ) верхнего отдела брюшной полости — проводится для диагностики желчнокаменной болезни и калькулезного холецистита. При исследовании помимо камней в желчном пузыре или протоках определяются размеры желчного пузыря, состояние его стенок, патология печени или поджелудочной железы.
- гастродуоденоскопия — позволяет определить заболевания желудка, пищевода и двенадцатиперстной кишки.
- ретроградная холангиография (рентген-исследование с применением контрастного вещества) проводится при наличии осложнений.
- трансгастральное УЗИ протоков необходимо при диагностике холедохолитиаза.
Осложнения после лапароскопической холецистэктомии
Самыми распространенными интраоперационными осложнениями являются пересечение пузырной артерии и общего жёлчного протока.
Кровотечение из пересеченной пузырной артерии останавливается клипированием и не вызывает технических трудностей у опытного хирурга.
Повреждение общего жёлчного протока требует выполнение реконструктивного вмешательства, сопряженного со значительными трудностями. В отдаленной перспективе такая хирургическая травма может привести к значительному снижению качества жизни и инвалидизации.
Выполнение холецистэктомии при помощи малоинвазивного и высокотехнологичного оборудования позволяет значительно снизить риски интраоперационных осложнений.
Симптоматика ЖКБ
Изжога может быть симптомом ЖКБ.
Зачастую, человек не догадывается о наличие ЖКБ до резких проявлений симптомов, которые требуют безотлагательных мер. Перечень распространенных симптомов этого заболевания:
- острая боль в месте правого подреберья;
- резкий приступ желчной колики;
- изжога;
- тошнота и рвота;
- вздутие живота;
- завышенная температура;
- желтизна кожи.
Запущенность заболевания может спровоцировать следующие осложнения:
- инфицирование желчного пузыря;
- сужение желчных протоков;
- образование хронических воспалительных процессов, приводящих к таким болезням как гепатит, холецистит, дуоденит, панкреатит.
Послеоперационный период
При неосложненном течении послеоперационного периода практикуется ранняя активизация пациента, спустя 3-4 часа после операции. Прием пищи разрешен на вторые сутки. Выписка из стационара производится на 3-4 сутки, и зависит от индивидуального порога болевой чувствительности. Снятие швов не требуется, так как кожные раны ушиваются косметическими швами и рассасывающимися нитками.
Возвращение к привычному образу жизни и физическим нагрузкам возможно на 10–14 сутки, после полного заживления кожных ран.
Внешний вид после лапароскопической холецистэктомии:
Трансвагинальная лапароскопическая холецистэктомия по методике N.O.T.E.S.
Рис. 6. Схема лапароскопической трансвагинальной холецистэктомии по технологии N.O.T.E.S.
Рис. 7. Вид передней брюшной стенки при лапароскопической холецистэктомии по технологии SILS.
С 2007 г. во Франции, а с 2008 г. в Российской Федерации практикуется уникальный метод удаления желчного пузыря — трансвагинальная холецистэктомия по технологии N.O.T.E.S.. Операция проводится без каких-либо проколов брюшной стенки, соответственно, отсутствуют послеоперационные рубцы. Суть хирургического вмешательства заключается в доступе к пораженному органу через небольшой прокол (1 см) заднего свода влагалища. Вмешательство выполняется с помощью лапароскопического инструментария и оптики, введенных в полость брюшины через этот доступ. После извлечения желчного пузыря через этот же доступ на прокол накладывают один шов. Синтетический шовный материал, используемый при этом, рассасывается в течение 3-4 недель.
Преимущества этого метода заключаются:
- в отсутствии болевого синдрома после проведения операции;
- двигательная активность пациента не нарушена;
- короткий реабилитационный период, госпитализация пациента длится всего один день;
- отличный косметический эффект;
Спустя 7-10 дней по операции человек может приступать к работе, заниматься спортом можно на 14 день. Среди ограничений в послеоперационный период следует назвать необходимость исключения интимных отношений в течение месяца. При этом органы половой сферы (матка, придатки и др.) при проведении трансвагинальной холецистэктомии не затрагиваются, поэтому их функциональность остается без изменений.
Какие вопросы можно задать доктору на приеме?
- Нужна ли мне операция?
- Можно ли растворить конкременты?
- Почему лучше не растворять конкременты?
- Можно ли удалить просто камни, а пузырь оставить?
- Как измениться моя жизнь после холецистэктомии?
- Будут ли ограничения в питании?
- Будет ли больно после операции?
- Какой будет наркоз?
- Когда я смогу употреблять жирную тяжелую пищу, алкоголь?
- Нужны ли перевязки после выписки из стационара?
Вы можете обратиться в клинику колопроктологии и малоинвазиной хирургии для диагностики и лечения жёлчекаменной болезни. Благодаря соверменным операционным и высококвалифицированному персоналу, в клинике проводятся все виды лечения жёлчекаменной болезни, в том числе роботические операции.
Возможно лечение по полису ОМС.
Запишитесь на консультацию и получите качественное лечение в ближайшее время.
Однопортовая лапароскопическая холецистэктомия SILS
Использование методики NOSE невозможно технически в тех случаях, если больные в прошлом перенесли множество оперативных вмешательств на органах малого таза. Поэтому был разработан не менее эффективный метод малоинвазивной холецистэктомии, который с 2008 г. применяется в Америке, а с 2009 г. такие операции стали проводится и отечественными хирургами. Речь идет об удалении желчного пузыря через прокол в области пупка (технология SILS).
Однопортовая лапароскопическая холецистэктомия
заключается в проведении операции с использованием специального устройства (порт), представляющего собой аппарат из мягкого пластика, который вводится в брюшную полость через прокол. Диаметр порта 23-24 мм. Именно через него вводятся лапароскопические инструменты, диаметр лапароскопа не превышает 5 мм. По завершении операции на небольшую рану накладывается косметический шов. Хирургическое вмешательство технологии SILS (однопортовая хирургия), в отличие от обычного лапароскопического доступа (многопрокольного), имеет ряд преимуществ:
- меньшее количество проколов на брюшной стенке;
- меньшая болезненность после операции;
- более короткий период реабилитации;
- косметический эффект лучше;
Особенно ощутимы преимущества этого метода проведения операции при множественных конкрементах в желчном пузыре — при обычной методике хирург должен увеличивать прокол для извлечения камней и больного органа.
Выбор подходящего метода хирургического лечения зависит от индивидуальных особенностей и состояния здоровья пациента. Обращение в клинику, где принимают квалифицированные и опытные специалисты, дает гарантию наиболее высокого результата лечения.