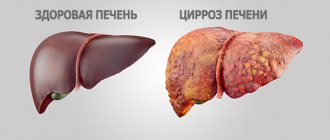
В частности, получить максимум информации о течении заболевания позволяют макропрепараты и микропрепараты. Макропрепарат дает возможность зрительно оценить состояние печени — изучают цвет, форму, размер органа, состояние сосудов, изменения в слизистой печени. Однако макропрепарат изучить можно только после смерти пациента.
Для изучения микропрепарата из органа берут элемент ткани, после определенных манипуляций и специальной подготовки его изучают под микроскопом.
При циррозе печени микропрепарат позволяет получить информацию о состоянии клеток органа. Оценивают структуру, цвет, нехарактерные новообразования, количество клеток фиброзной и функциональной ткани. В норме соотношение печеночных и фиброзных клеток составляет соответственно 90% на 10%, при данном заболевании количество клеток равное или наблюдается преобладание соединительной ткани.
Терапевтические мероприятия при циррозе зависят от этиологических факторов патологии, степени компенсации, активности, имеющихся осложнений и сопутствующих нарушений. Однако на сегодняшний день препаратов для лечения цирроза печени, способных полностью избавить от такой болезни, не существует.
Лекарства от цирроза печени помогают откорректировать последствия данного расстройства, предотвратить дальнейшее разрушение органа, нормализовать самочувствие больного человека. Полностью избавиться от такого заболевания можно только с помощью трансплантации (пересадки) органа.
Содержание:
- Как развивается алкогольный цирроз печени
- Классификация
- Симптомы болезни
- Особенности диагностики
- Чем лечить алкогольный цирроз печени
- Сколько живут с циррозом печени
Печень человека – главный орган, защищающий организм от воздействия ядов. Она принимает на себя основной удар алкоголя и обезвреживает токсины. В этой тяжёлой, а порой и неравной борьбе, она и сама постепенно разрушается. В итоге развивается воспаление – гепатит, который при продолжении алкоголизации и деструктивного влияния спирта переходит в алкогольный цирроз печени. Это осложнение является опасным для жизни и при отсутствии трезвости и адекватного лечения приводит к плачевным последствиям. Поэтому чем раньше больной приступит к избавлению от данного заболевания, тем больше шансов у него вернуть здоровье. Исцеление патологии входит в задачи основного курса противоалкогольного излечения. Запущенными стадиями занимаются врачи-гепатологи.
Нетрадиционное лечение
Для терапии данного расстройства применяют не только медикаменты, но и средства нетрадиционной медицины. Одним из наиболее эффективных растений является чистотел, при болезни цирроза печени применяют его следующим образом:
- Принимают сок чистотела в небольшом количестве перед каждым приемом пищи. Для того, что избежать возможных осложнений прием данного средства начинают с капли, постепенно доведя объем до 1-й чайной ложки. Курс лечения длится до получения стойкого терапевтического эффекта.
- Готовят настойку чистотела, принимают лекарство в течение 3-х месяцев по 15 капель в сутки.
Еще одним действенным народным средством, которое используется и в официальной медицине, является экстракт расторопши. Растение обладает гепатопротекторным, стабилизирующим, желчегонным эффектом, снижает концентрацию ферментов печени.
Также экстракт расторопши оказывает антиоксидантное действие, поддерживает работу печени, снимает спазмы.
Применяют средство трижды в день, по 1-й таблетке перед приемом пищи. Продолжительность лечебного курса около 2-х месяцев.
Помимо применения лекарственных препаратов и народных средств для успешной терапии цирроза печени необходимо полностью отказаться от спиртных напитков и придерживаться строгой диеты.
Как развивается алкогольный цирроз печени
Данный болезненный процесс приводит к гибели клеток – гепатоцитов. На их месте появляется фиброзно-соединительная ткань, составляющая суть цирротических изменений. В составе классификации всех имеющихся циррозов алкогольные занимают от 30 до 50%. Этанол, поступая в кровь, обезвреживается гепатоцитами. Выделяющиеся при детоксикации свободные радикалы разрушают клеточные мембраны органа. Страдают от деструкции и сосуды. Последующий их спазм и гипоксия ведут к усугублению разрушения. Погибшие зоны замещаются фиброзными образованиями. Основные функции печени постепенно и прогрессирующе утрачиваются. В запущенных стадиях они необратимы. Помочь больному может только трансплантация. В результате наблюдения за пьющими людьми было выявлено, что цирротический процесс развивается у 35% алкоголиков. Чаще заболевание встречается у мужчин, тяжелее протекает у женщин.
Патогенетическая терапия
У значительной части больных этиологические факторы ЦП остаются неустановленными. Данные пациенты используют терапию, направленную на купирование первичных патогенетических механизмов патологического процесса: снижение уровня железа при гемохроматозе и меди при болезни Вильсона–Коновалова; назначение иммуносупрессоров при ЦП, развившегося в исходе аутоиммунного гепатита и др. Ведущая роль в прогрессировании ЦП принадлежит персистенции воспалительно-некротических процессов и связанного с ними повышенного фиброгенеза. Механизмы, поддерживающие постоянную активность ЦП, включают действие этиологических факторов; повышение функциональной нагрузки на гепатоциты, накопление в них токсических субстратов, ведущих к усилению перекисного окисления липидов (ПОЛ), нарушению стабильности клеточных мембран; нарушение кровоснабжения паренхимы печени (узлов регенерации) за счет капилляризации синусоидов и уменьшения сосудистого русла; включение аутоиммунных механизмов.
Теоретически основная цель патогенетической терапии ЦП в конечном итоге сводится к прерыванию процессов фиброгенеза и резорбции фибротической ткани в печени [10]. Известно, что основной продуцент компонентов соединительной ткани в печени – это активированные стеллатные клетки. Ведущими регуляторными субстанциями, участвующими в активации, пролиферации и миграции этих клеток, являются трансформирующий фактор роста 1β, тромбоцитарный фактор роста, фактор роста фибробластов, эпидермальный фактор роста, фактор некроза опухолей α, тромбин, продукты ПОЛ и некротизированных гепатоцитов, ацетальдегид, компоненты желчи, накапливающиеся при холестазе и др.
В связи с тем что препараты, регулирующие фиброгенпродуцирующую функцию стеллатных клеток, все еще находятся на стадии экспериментальных исследований, для предупреждения прогрессирования фиброза широкое распространение получили лекарственные средства, условно обозначенные термином “гепатопротекторы”, обладающие антиоксидантным, цитопротективным и антифибротическим эффектами. Основными гепатопротекторами с доказанной клинической эффективностью, использующимися в терапии больных ЦП, являются УДХК (Урсосан, Урсофальк), эссенциальные фосфолипиды (Эссенциале форте Н, Эслидин), в состав которых помимо фосфодилхолина входит метеонин, стимулирующий синтез эндогенных фосфолипидов, силимарин (Легалон), адеметионин (Гептрал). Механизмы действия всех указанных гепатопротекторов включают: 1) повышение детоксикационной функции гепатоцитов в результате увеличения запасов глютатиона, таурина, сульфатов и активации ферментов, участвующих в окислении ксенобиотиков; 2) стабилизацию и репарацию структур клеточных мембран, обусловленных блокадой и связыванием продуктов ПОЛ; 3) непрямой антифибротический эффект, опосредованный купированием некрозов гепатоцитов и снижением содержания в печеночных клетках субстратов ПОЛ. В то же время показано, что эссенциальные фосфолипиды и силимарин обладают прямым антифибротическим эффектом, обусловленным снижением активности ферментов, участвующих в синтезе компонентов соединительной ткани и/или стимуляцией активности коллагеназ в печени [11, 12]. Для разрешения внутрипеченочного холестаза используются два гепатопротектора – УДХК и адеметионин, которые восстанавливают транспортные системы для компонентов желчи, способствуют выведению ксенобиотиков из гепатоцита в желчь и току желчи по внутрипеченочным желчным протокам. При этом точкой приложения адеметионина является преимущественно лобулярный (гепатоцеллюлярный и каналикулярный), УДХК – лобулярный и экстралобулярный (дуктулярный) холестаз.
К основным факторам, определяющим выбор гепатопротектора при хронических заболеваниях печени, включая ЦП, относятся степень активности патологического процесса, патогенез некрозов гепатоцитов (усиление ПОЛ, иммунные или аутоиммунные реакции), наличие холестаза, необходимость проведения длительной антифибротической терапии [13]. Определенное значение имеет этиология заболевания, особенно если не представляется возможным проведение этиотропной терапии.
При стабильном компенсированном течении ЦП в отсутствие осложнений ПГ и существенных отклонений в биохимических пробах печени препаратами выбора являются гепатопротекторы с прямым антифибротическим эффектом: эссенциальные фосфолипиды (Эссенциале форте Н, Эслидин) и стандартизированный силимарин (Легалон). Важная роль придается также УДХК, которая дополнительно обладает противовоспалительным, иммуномодулирующим действиями и антиапототическим эффектом, что особенно важно при вирусных ЦП.
В настоящее время продолжительность антифибротической терапи четко не определена. Однако известно, что сроки протеолиза свежих накоплений экстрацеллюлярного матрикса, которые возникают в ходе некрозов гепатоцитов, составляют 6 и более недель [14]. Следовательно, если удается ликвидировать или блокировать действие этиологического фактора, антифибротическая терапия назначается в среднем на 3 месяца. При развитии ЦП терапия, направленная на замедление темпов фиброзирования, должна быть постоянной. С учетом многофакторного патогенеза некрозов гепатоцитов при ЦП препараты с антифибротическим эффектом целесообразно чередовать и даже сочетать, при этом каждый них принимается не менее трех месяцев. Примерная схема чередования препаратов при ЦП: Эссенциале форте Н 2 капсулы 2 раза в день 3 месяца, затем Легалон 140 мг 2 раза в день 3 месяца, затем Эслидин 2 капсулы 2 раза в день 3 месяца, затем Урсосан 10–15 мг/кг/сут (250–500 мг 2 раза в день) 3 месяца и т. д. При наличии у пациентов биохимических признаков холестаза (повышение в сыворотке крови уровней щелочной фосфатазы и γ-глутамилтранспептидазы независимо от содержания билирубина) препаратом выбора является УДХК (Урсосан или Урсофальк) в дозе 15 мг/кг/сут, разделенной на 2–3 приема, которая принимается длительно – минимум до разрешения холестаза.
При появлении или нарастании признаков декомпенсации процесса, обусловленных токсическими влияниями (алкоголь, лекарства, включая травы) или наличием аутоиммунных реакций, что сопровождается развитием гипербилирубинемии, гипоальбуминемии, гипергаммаглобулинемии, возможно повышением уровня аминотрансфераз, а также осложнений ПГ, первоочередной задачей терапии является быстрое снижение активности процесса. С этой целью используются глюкокортикостероиды, которые блокируют выработку провоспалительных цитокинов, стабилизируют клеточные и лизосомальные мембраны, связывают свободные радикалы, индуцируют продукцию протеинов и др. [15].
Нами в течение многих лет для достижения быстрого эффекта и предупреждения побочных явлений используется курсовая пульс-терапия преднизолоном в дозе 3 мг/кг × 6 (210–360 мг) или метилпреднизолоном – 500 мг внутривенно 1 раз в день в течение 3 дней. Пульс-терапия преднизолоном повторяется с интервалом в 3–5 дней, в среднем проводится 2–4 курса. При наличии показаний в последующем продолжается оральный прием преднизолона 40–20 мг/сут с пошаговым снижением дозы до 5–10 мг в неделю. При наличии биохимических признаков холестаза одновременно назначают Урсосан 15 мг/кг/сут в течение 3 и более месяцев в сочетании с 10–15-дневным внутривенным введением адеметионина (Гептрал) 800 мг/сут, в отсутствие холестаза – эссенциальные фосфолипиды или Урсосан 10 мг/кг/сут, прием которых продолжается не менее 3 месяцев. Всем пациентам также показано парентеральное (предпочтительно внутривенное) введение витаминов группы В, в первую очередь витамина В12 по 1000 мкг/сут 10–14 дней с последующим снижением дозы [16]. Следует отметить, что стероидная пульс-терапия является общепризнанным методом для быстрого купирования воспалительных реакций, обусловленных избыточной продукцией провоспалительных цитокинов, а также аутоиммунного генеза, особенно для больных, имеющих противопоказания к длительному лечению глюкокортикоидами [17].
При невозможности проведения этиологической терапии вирусных ЦП основная роль отводится УДХК – Урсосан 10 мг/кг/сут в течение 6 и более месяцев. Однако при наличии стеатоза печени препаратом выбора являются эссенциальные фосфолипиды: Эссенциале форте Н или Эслидин 2 капсулы 2 раза в день до разрешения процесса. Следует отметить, что УДХК и другие гепатопротекторы малоэффективны при декомпенсированном ЦП, основным методом терапии которого является пересадка печени.
Классификация
Болезнь разделяется по изменениям в органе и по тяжести. Выделяются следующие виды цирроза:
- Мелкоузловой.
- Крупноузловой.
- Смешанный.
Стадии алкогольного цирроза печени:
- Компенсированная – без выраженных признаков.
- Субкомпенсированная – с начальными проявлениями, но с сохранением функций.
- Декомпенсированная – сопровождающаяся частичным, а затем и полным отказом функционирования.
Асцитический синдром
При развитии асцитичексого синдрома помимо применения медикаментозных средств больному необходимо придерживаться диеты с пониженным содержанием натрия. Каждый день определяют диурез (суточная норма 0,5-1л), выполняют регулярные взвешивания больного и контролируют электролитные показатели. Если объем суточного диуреза менее 300 мл, врач назначает прием мочегонных средств.
При циррозе печени и развитии асцита наиболее действенными диуретиками являются антагонисты альдостерона — верошпирон и альдактон. Ежедневная доза — до 200 мг, по прошествии 7-10 дней ее уменьшают до 100 мг в сутки, далее диуретики выполняют поддерживающую функцию — до 75 мг в сутки, такую дозировку препарата применяют несколько месяцев и даже лет. Если использование антагонистов альдостерона не приносит ожидаемого терапевтического эффекта, назначают прием тиазидовых мочегонных (фуросемид, лазикс). Данные средства применяют через день по 40-80 мг в сутки.
Симптомы болезни
Как таковая симптоматика на ранней стадии компенсации отсутствует. На этом основании выявить цирротический процесс достаточно непросто. Поэтому первые несколько лет заболевание не определяется. Начальные подозрения появляются на фоне гепатита с увеличенными размерами органа. При компенсации больной предъявляет жалобы на:
- Сниженный аппетит и тошноту.
- Исхудание.
- Слабость.
- Отрыжку, изжогу, метеоризм.
- Неприятные ощущения в правом подреберье.
При осмотре пациента определяется увеличение размеров границ печени. В стадии субкомпенсации выявляется:
- Выраженный астенический синдром: постоянная слабость и повышенная утомляемость, апатия, депрессия.
- Сильное истощение с отвращением к еде.
- Пониженное артериальное давление.
- Тахикардия.
- Покраснение кожи лица, кистей и стоп.
- Видимое увеличение и прощупывание при пальпации околоушных желёз.
- Специфическое ожирение: худые конечности и отложение жира в области живота, бёдер.
- Гинекомастия у мужчин.
- Атрофия яичек, бесплодие, импотенция.
- Изменение пальцев в виде барабанных палочек.
- Желтизна кожи с сосудистыми звёздочками.
- Контрактуры мышц ладоней с постепенной утратой их функций.
Для декомпенсации характерны:
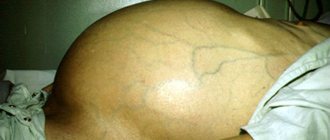
- Признаки портальной гипертензии с асцитом – скоплением жидкости в брюшной полости.
- Прямокишечные геморроидальные и эзофагальные (пищеводные) кровотечения.
- Желтуха с печёночной недостаточностью, увеличением селезёнки.
- Рвота, полное отсутствие аппетита, постоянный понос.
- Коматозное состояние.
- Печёночная энцефалопатия с изменением личности и нарушениями сознания.
При пальпации живота выявляется резко уплотненная печень. На запущенный процесс указывают высокие цифры трансфераз. Цирроз часто осложняется нарушением работы лёгких, сердца, поджелудочной железы. Со стороны нервной системы появляется полинейропатия.
Симптоматическая терапия
Для снижения и поддержания портального давления на минимально возможном уровне, а также для профилактики портальных кризов используется ряд препаратов, уменьшающих объем циркулирующей крови (спиронолактон, фуросемид), объем сердечного выброса (неселективные β-адреноблокаторы – пропранолол или надолол), тонус портальной и коллатеральных вен (вазопрессин или соматостатин), повышающих тонус висцеральных артерий (вазопрессин или соматостатин/октреотид). Традиционно большинству пациентов ЦП назначается постоянный прием пропранолола 10 мг 3–4 раза в день с последующей коррекцией дозы, которая считается адекватной при урежении частоты пульса на 30 % от исходной в сочетании с нормальным артериальным давлением (АД). При наличии противопоказаний или развитии побочных эффектов при приеме пропранолола используются препараты других групп.
Особенности диагностики
При выявлении цирротических изменений учитывается имеющаяся симптоматика. Дополнительно у больных берут клинический и биохимический анализ крови.
В них определяется:
- Анемия.
- Реже лейкоцитоз.
- Снижение тромбоцитов.
- Увеличение гамма-глобулинов.
- Рост АСТ (больше) и АЛТ.
Важную роль играют данные УЗИ. На них выявляются уменьшение размеров органа, очаги фиброза. Еще более точную картину даёт компьютерная томография. С её помощью оценивается не только структура, но и патологические изменения близлежащих анатомических образований. К информативным методам относится эластография, а самым точным является биопсия печени. Все полученные данные исследуются по специальной шкале Чайлд-Пью, позволяющей точно установить фазу заболевания: компенсированную, субкомпенсированную, декомпенсированную.
Эпидемиология гепатита В
По данным Всемирной организации здравоохранения (ВОЗ), до двух миллиардов человек (30% населения) во всем мире инфицированы вирусом гепатита В. Из них от 300 до 500 миллионов являются носителями вируса, то есть источником инфекции.
Инфекция HBV – самая большая проблема в развивающихся и бедных странах Африки к югу от Сахары, Китае и странах Юго-Восточной Азии. В слаборазвитых странах большинство инфекций происходит в перинатальном периоде или в раннем детстве. В развитых странах наиболее распространена передача половым путем. По оценкам, от 500 до 700 тысяч человек ежегодно умирают от инфекции HBV, и это состояние связано с острым и хроническим заболеванием печени.
Гепатит B – девятая по частоте причина смерти в мире.
Последнее время заболеваемость (количество новых случаев) начала падать. Наибольшее снижение было зарегистрировано среди подростков и молодых людей, что можно объяснить вакцинацией этой возрастной группы.
Чем лечить алкогольный цирроз печени
Терапия подразумевает обязательность полного отказа пьющего от приёма спиртного. Только в этом случае возможно добиться положительного результата. Второе важное условие для исцеления – подбор специальной диеты. В пище должны доминировать продукты, содержащие полноценный комплекс белков, витаминов. Исключается жареное, копчёное, солёное, консервация. Этим целям лучше всего соответствует пятый печёночный стол. Медикаментозная терапия включает:
- Длительное применение гепатопротекторов.
- Урсодезоксихолиевую кислоту.
- Поливитамины. После инъекционного курса их продолжают давать в таблетках.
- Гормонотерапию.
- Адеметионин – средство наилучшим способом восстанавливающее и стимулирующее гепатоциты, предохраняющее их от разрушения. Оно способно улучшать отток жёлчи, обладает детоксикационными свойствами и защищает мозг от воздействия ядов. Ему свойственен эффект антидепрессанта.
- Ингибиторы протеаз. С их помощью уменьшаются воспалительные явления, предупреждается процессы фиброза.
Лечение осложнений включает устранение причины портальной гипертензии (повышенного давления в системе печёночной вены) за счёт ограничения кровотока в венах пищевода. Для этого назначают:
- Гипофизарные гормоны.
- Нитраты.
- Бета-блокаторы.
- Мочегонные.
Для кишечной детоксикации и улучшения процессов пищеварения выписывают лактулозу. При появлении асцита вводятся большие дозы диуретиков, альбумин. Избыток жидкости из брюшной полости под воздействием препаратов активно выводится почками. При формировании печёночной энцефалопатии проводится:
- Активная детоксикация.
- Антибактериальная терапия.
- Назначение специальной диеты с минимизацией белка.
При полной печёночной несостоятельности рекомендовано лечение пациента в хирургическом стационаре с целью трансплантации органа.
Путь передачи и группы риска
Источником инфекции являются люди. У инфицированных людей вирус в количестве, достаточном для заражения чувствительных контактов, обнаруживается в:
- крови;
- слюне;
- спинномозговой жидкости; сперме;
- вагинальных выделениях
- других жидкостях организма.
Передача вируса от человека человеку происходит при парентеральном контакте с кровью и другими инфицированными жидкостями организма:
- половой контакт;
- тесный семейный контакт (через кожу и слизистые оболочки);
- внутривенная инъекция наркотиков;
- при перинатальной передаче от инфицированной матери ребенку;
- переливание крови и производных крови (больше не является таким значительным источником инфекции, поскольку кровь проверяется на наличие вируса гепатита B) и трансплантация тканей и органов;
- в медицинских и других учреждениях, контактирующих с инфекционным материалом (инфицированные иглы, хирургические инструменты, во время нанесения татуировок, пирсинга, иглоукалывания и т.д).
Ключевым источником заражения являются люди – носители вируса, но не имеющие симптомов – бессимптомные носители. Важно отметить, что около 30% людей не имеют никаких симптомов!
Сколько живут с алкогольным циррозом печени
Прогностические ожидания зависят от стадии болезни, полного отказа от алкоголя, возраста пациентов, выполнения диетических рекомендаций и имеющихся осложнений. Чем более запущенная форма заболевания, тем хуже выживаемость.Ответ на вопрос клиентов наркоклиник: вызывает ли алкоголь цирроз печени, всегда однозначный – да.
Текст проверен врачами-экспертами: Заведующей социально-психологической службы МЦ «Алкоклиник» врачом психиатром-наркологом Серовой Л.А.
НЕ НАШЛИ ОТВЕТ?
Проконсультируйтесь со специалистом
Или позвоните:+7 (495) 798-30-80
Звоните! Работаем круглосуточно!