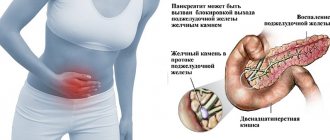
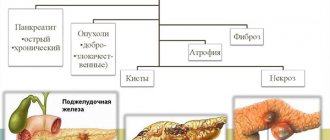
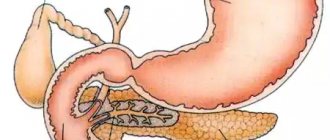
Хронический панкреатит (ХП) – длительное воспалительное заболевание поджелудочной железы, с проявлениями в виде необратимых измененийструктуры органа, которые вызывают боль и/или стойкое снижение его функции.
Поджелудочная железа осуществляет важные функции:
- секрецию большинства пищеварительных ферментов
- выработку инсулина (гормона, при недостаточности которого развивается сахарный диабет)
В мире наблюдается тенденция к увеличению заболеваемости острым и хроническим панкреатитом, за последние 30 лет — более чем в 2 раза.
Причины развития панкреатита
Наиблее часто встречающаяся причина развития хронического панкреатита — употребление алкоголя, причем качество и сырье, из которого сделан напиток, не имеют значения.
Другие причины
- Токсины и факторы метаболизма:
- злоупотребление алкоголем
- курение
- повышенное содержание кальция в крови (развивается у больных с опухолью паращитовидных желез)
- избыточное питание и употребление жирной пищи
- дефицит белков в пище
- действие медикаментов и токсинов
- хроническая почечная недостаточность
- Закупорка протока поджелудочной железы:
- камнями, находящимися в этом протоке
- вследствие нарушения работы сфинктера Одди
- перекрытие протока опухолью, кистами
- посттравматические рубцы панкреатических протоков (осложнение эндоскопических процедур: папиллосфинктеротомии, удаления камней и т.д.)
- Патология желчного пузыря и желчевыводящих путей.
- Патология двенадцатиперстной кишки.
- Последствие острого панкреатита.
- Аутоиммунные механизмы.
- Наследственность (мутации генов, дефицит 1-антитрипсина и т.д.).
- Гельминты.
- Недостаточное поступление в поджелудочную железу кислорода из-за атеросклероза сосудов, питающих кровью этот орган.
- Врожденные аномалии развития поджелудочной железы.
- Идиопатический хронический панкреатит (причину установить не удается).
Классификация и виды
Создано множество классификаций панкреатита по разным признакам.
В соответствии с международной классификацией болезней выделяют:
- острый панкреатит (код МКБ-10 К85);
- хронический панкреатит алкогольного происхождения (код МКБ-10 К86.0);
- другие хронические панкреатиты (код МКБ-10 К86.1).
Варианты острого панкреатита:
- отечный с быстро развившимся нарушением функции железы;
- некротический (панкреонекроз) – более тяжелая форма, сопровождающаяся распадом тканей органа под влиянием собственных ферментов.
Виды хронического воспалительного процесса поджелудочной железы:
| Разновидность | Причина | Особенности |
| Обызвествляющий (кальцифицирующий) | Употребление алкоголя | Хроническое повреждение мельчайших панкреатических протоков вызывает образование в них пробок, постепенно обызвествляющихся |
| Обструктивный | Желчнокаменная болезнь, опухоль, рубцовая деформация | Возникает при сдавлении крупных протоков; клетки повреждаются вторично вследствие повышения внутрипротокового давления |
| Паренхиматозно-фиброзный | Аутоиммунный процесс, рецидивирующее воспаление | Встречается редко, сопровождается распространенным поражением железистых клеток |
Хронический панкреатит может протекать бессимптомно, но чаще наблюдается чередование ремиссий и обострений. Во время ремиссии пациент не предъявляет жалоб. Обострение хронического воспалительного процесса сопровождается возникновением симптомов болезни.
Симптомы панкреатита
- боль в животе: обычно боль локализуется в эпигастрии и отдает в спину, усиливаясь после приема пищи и уменьшаясь в положении сидя или наклоне вперед
- тошнота, рвота
- диарея, стеаторея (жирный кал), увеличение объема каловых масс
- вздутие, урчание в животе
- потеря массы тела
- слабость, раздражительность, особенно «на голодный желудок», нарушение сна, снижение работоспособности
- симптом «красных капелек» — появление ярко-красных пятнышек на коже груди, спины и живота.
При появлении подобных симптомов рекомендуется пройти обследование для исключения хронического панкреатита.
Осложнения хронического панкреатита
При отстутствии лечения к возможным осложнениям хронического панкреатита относятся:
- сахарный диабет
- недостаточность витаминов (преимущественно А, Е, D)
- повышенная хрупкость костей
- холестаз (с желтухой и без желтухи)
- воспалительные осложнения (воспаление желчных протоков, абсцесс, киста и т.д.)
- подпеченочная портальная гипертензия (накопление жидкости в брюшной полости, увеличение селезенки, расширение вен передней брюшной стенки, пищевода, нарушение работы печени)
- выпотной плеврит (скопление жидкости в оболочках легких)
- сдавление двенадцатиперстной кишки с развитием кишечной непроходимости
- рак поджелудочной железы.
Степени тяжести хронического панкреатита
Различают три степени тяжести хронического панкреатита:
Легкая степень
- обострения редкие (1-2 раза в год), непродолжительные
- боль умеренная
- уменьшения массы тела нет
- нет диареи, жирного стула
- копрологические исследования кала в норме (нет нейтрального жира, жирных кислот, мылов)
При легкой степени тяжести хронического панкреатита обычно не требуется длительных курсов приема лекарственных препаратов, так как изменение образа жизни и отказ от вредных привычек зачастую предотвращают возникновение рецидивов.
Средняя степень
- обострения 3-4 раза в год, протекают с длительным болевым синдромом
- может появляться повышение амилазы, липазы в крови
- периодические послабления стула, жирный кал
- есть изменения в копрограмме
При средней степени тяжести хронического панкреатита, необходима строгая диета, более длительные курсы терапии, постоянное наблюдение лечащего врача.
Тяжелое состояние
- частые и длительные обострения с выраженным, длительным болевым синдромом
- частый жидкий стул, кал жирный
- падение массы тела, вплоть до истощения
- осложнения (сахарный диабет, псевдокисты и т.д.)
При тяжелом течении хронического панкреатита необходима постоянная поддерживающая терапия, более сильные лекарственные препараты и строжайшая диета. Зачастую пациенты нуждаются в тщательном наблюдении не только врача гастроэнтеролога, но и врачей других специальностей (эндокринолога, хирурга, диетолога). Возникающие обострения, а также осложнения заболевания несут угрозу жизни пациента и, как правило, являются показанием для госпитализации в стационар.
Наличие хронического панкреатита, вне зависимости от степени тяжести, требует немедленного обращения к врачу, так как без лечения и изменения образа жизни, процесс будет неуклонно прогрессировать.
Особенности приема лекарств при панкреатите
При панкреатите строго противопоказано любое самолечение, даже прием обезболивающих препаратов. Врач определяет способ лечения, подбирает лекарства и их дозировку строго индивидуально для каждого пациента. Длительность лечения зависит от формы заболевания, его тяжести, а также от реакции организма пациента на тот или иной препарат. Важно не забывать о лекарстве: принимать медикаменты регулярно и в строго отведенное для них время.
Фото: pressfoto / freepik.com
Диагностика панкреатита
В Клинике ЭКСПЕРТ существует алгоритм диагностики хронического панкреатита, который включает:
Лабораторные методы:
- выполняются клинический, биохимический анализ крови (особое значение имеет уровень ферментов поджелудочной железы в крови – амилазы, липазы)
- копрограмма — оценивается наличие в кале определенных веществ (жиры, мыла, жирные кислоты и т.д.). В норме они должны отсутствовать, а при хроническом панкреатите, из-за недостаточной выработки железой ферментов для расщепления этих веществ, остаются непереваренными и определяются в кале
- эластаза кала – фермент поджелудочной железы, уровень которого при недостаточной ее работе, снижается
- в определенных случаях важно определение маркеров рака
- При подозрении на наследственный генез заболевания, проводится генетическое обследование больного.
Инструментальные исследования
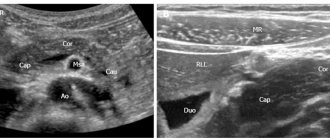
- УЗИ брюшной полости. Оцениваются признаки воспаления ткани поджелудочной железы, наличия камней в протоках, кальцинатов, кист, опухолей железы. Дополнительно определяются изменения со стороны других органов желудочно-кишечного тракта для исключения осложнений заболевания, а так же сопутствующей патологии.
- Эластография поджелудочной железы. Позволяет определить есть ли фиброз (уплотнение) поджелудочной железы, что является критерием тяжести структурных изменений органа.
УЗИ с эластографией здоровой поджелудочной железы - ФГДС. Визуализация двенадцатиперстной кишки необходима для оценки наличия воспаления в ней, а также косвенных признаков панкреатита. Требуется исключить воспаление и патологические образования (опухоль, дивертикул) области большого дуоденального соска (через него в двенадцатиперстную кишку поступает секрет поджелудочной железы, при его закупорке нарушается отток этого секрета, что ведет за собой воспаление тканей железы). Визуализация желудка и пищевода нужна для исключения эрозий, язв, воспаления в них. Патологические изменения в этих органах часто сочетаются с хроническим панкреатитом, являясь взаимно отягчающими состояниями.
- Дополнительно могут быть назначены КТ и МРТ брюшной полости с холангиографией, РХГП. Необходимы для подтверждения диагноза, а также назначаются при подозрении на наличие патологических образований в поджелудочной железе, закупорке протоков железы камнем, опухолью или кистой.
Лечение панкреатита
Основным лечением хронического панкреатита является диета и отказ от вредных привычек, изменение образа жизни, а также лекарственные препараты:
- средства, снижающие выработку желудком соляной кислоты (ингибиторы протонной помпы)
- ферментные препараты
- спазмолитики
- при наличии боли – анальгетики, НПВС; если боль чрезвычайно сильная и не устраняется этими препаратами, назначаются наркотические анальгетики.
Необходимо выявление в ходе первичного обследования патологии других органов ЖКТ (желчно-каменная болезнь, хронический холецистит, гастрит, дуоденит, язвенная болезнь, гепатит, синдром избыточного бактериального роста, дисбиоз кишечника, болезни почек и др.), так как эти заболевания могут являться причиной и/или усугубляющими факторами хронического воспаления поджелудочной железы. В этом случае необходимо лечение других заболеваний желудочно-кишечного тракта. Решение о срочности и порядке лечение того или иного сопутствующего заболевания принимает лечащий врач.
Если лекарства, принимаемые больным по поводу других заболеваний, могут способствовать развитию болезни, решается вопрос о замене препаратов.
Все виды лекарственной терапии должен назначать и обязательно контролировать врач гастроэнтеролог.
При выявлении какого-либо механического препятствия оттоку желчи больному показано хирургическое лечение.
Сколько длится приступ?
Хронический панкреатит в фазе обострения может сопровождаться сильнейшими болями и значительным ухудшением состояния здоровья. Однако не у всех пациентов болевые ощущения такие резкие, но вместо этого они страдают другими симптомами: отсутствием аппетита, высокой температурой, рвотой, поносом и др.
Но, сколько длится острая фаза? Медики не дают однозначного ответа, так как на длительность приступа влияют многие факторы, например, причины, которые повлекли за собой развитие данной патологии или же наличие сопутствующих недугов. В среднем при обострении панкреатита приступ длится 1−2 часа и больше суток.
Прогноз
Хронический панкреатит представляет собой серьезное заболевание. Однако, при следовании рекомендациям врача-куратора по профилактике обострений (соблюдение диетических рекомендация, профилактические курс лечения и пр.) хронический панкреатит протекает «спокойно», без частых обострений и имеет благоприятный прогноз выживаемости.
При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Протекание острого периода
К сожалению, избавиться от хронического панкреатита полностью невозможно, так как это заболевание не поддается лечению. Как часто может он обостряться, зависит от образа жизни пациента. Если он строго следует всем рекомендациям врачам вне обострения и постоянно придерживается лечебной диеты, то острые периоды возникают крайне редко.
Погрешности в питании являются главной причиной обострения панкреатита
В тех же ситуациях, когда больной не соблюдает диету и пренебрегает профилактикой, это становится причиной прогрессирования болезни и частому её обострению. При этом наблюдается не только ухудшение общего состояния, но и появление симптомов, характерных для коллапса и токсического шока. К ним относятся:
- слабость;
- побледнение кожных покровов;
- головокружения;
- приливы холодного пота;
- снижение артериального давления;
- кислородное голодание;
- температура.
При появлении всех этих симптомов больного нужно в срочном порядке доставить в медицинское учреждение. Если же ему не будет оказана своевременная врачебная помощь, это может стать причиной не только осложнений болезни, но и летального исхода.
Профилактика и рекомендации
Профилактика основана на устранении факторов риска, провоцирующих болезнь:
- своевременное лечение заболеваний, провоцирующих возникновения панкреатита
- устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма)
- обеспечение рационального питания и режима дня.
Питание при хроническом панкреатите
При панкреатите все блюда делаются из нежирного мяса и рыбы – и то только в отварном варианте. Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Полностью исключить следует:
- все виды алкоголя, сладкие (виноградный сок) и газированные напитки, какао, кофе
- жареные блюда
- мясные, рыбные, грибные бульоны
- свинина, баранина, гусь, утка
- копчености, консервы, колбасные изделия
- соленья, маринады, пряности, грибы
- белокочанная капуста, щавель, шпинат, салат, редис, репа, лук, брюква, бобовые, сырые непротертые овощи и фрукты, клюква
- сдобные мучные, черный хлеб
- кондитерские изделия, шоколад, мороженое, варенье, кремы
- сало, кулинарные жиры
- холодные блюда и напитки
Продумать основы питания при хроническом панкреатите, составить диету и учесть пожелания и привычки пациента поможет квалифицированный врач диетолог.
Питание и диета
В первые несколько дней необходим голод, можно только пить воду – очищенную без газа, или кипяченую. В дальнейшем диету постепенно расширяют, назначают стол № 1а, как при обострении язвенной болезни желудка. Разрешаются продукты, богатые белком – нежирное мясо – говядина, кролик, индейка, в виде паровых тефтелей или суфле, отварная нежирная рыба, паровой белковый омлет, обезжиренный творог, протертые вязкие каши. Из напитков можно пить чай, отвар шиповника, компот из черной смородины.
Все блюда готовят либо на пару, либо в отварном виде, тщательно измельчают либо протирают. Порции небольшие, по объему не превышающие количество, помещающееся в одной горсти. Количество приемов пищи – от 6 до 8 раз в день.
Из меню исключаются экстрактивные вещества, усиливающие секрецию – крепкие бульоны, грибы, кофе, какао, шоколад, маринады, копчености. Все продукты, требующие усилий от поджелудочной железы – жирное, жареное, соленое, острое, приправы и специи, консервы, сливки, сметана, жирный творог, сало – придется отставить. Нельзя фастфуд, газировки, разноцветные леденцы и шоколадные батончики, чипсы, сухарики, орешки – все, чем мы привыкли перекусывать на ходу. Безусловное, категорическое, не обсуждаемое табу на алкоголь. И на пиво. И на безалкогольное, в том числе.
Обычно диета решает около 70% проблем, возникающих при обострении хронического панкреатита. Стоит дать железе покой – и воспаление начнет затихать. Главное – выдержать необходимое время, и не «сорваться», когда все начало налаживаться и перестало болеть.
Часто задаваемые вопросы
При хроническом панкреатите поджелудочная железа отмирает?
Хронический панкреатит представляет собой заболевание, характеризующееся воспалением и дистрофией с последующим развитием соединительной ткани в органе и нарушением пищеварительной и эндокринной функции. «Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
Отчего развивается панкреатит, если я не пью?
Действительно, в большинстве случаев развитие панкреатита обусловлено действием алкоголя, но существуют и другие факторы: желчнокаменная болезнь, заболевания печени, характеризующиеся нарушением образования и оттока желчи, заболевания желудка и 12-перстной кишки, наследственность, сбой в иммунной системе, нарушение кровоснабжения органа, фоновые заболевания: вирусные гепатиты, гемохроматоз, муковисцидоз и пр.
Можно ли вылечить панкреатит?
Хронический панкреатит потому и называется хроническим, что полностью не вылечивается, но правильная врачебная тактика позволяет достичь многолетней ремиссии.
Может ли панкреатит привести к развитию сахарного диабета?
Да, длительное течение панкреатита может привести к развитию не только нарушению пищеварительной функции поджелудочной железы, но и изменению эндокринной с развитием сахарного диабета, особенно при наличии наследственной предрасположенности к сахарному диабету.
Важно ли соблюдать диету при панкреатите?
Соблюдение диеты является основополагающим фактором для достижения ремиссии.
Патогенез заболевания
Воспалительные явления в ПЖ постепенно приводят к дегенеративным изменениям ее структуры, склерозу тканей и облитерации протоковой системы. Этот процесс обычно протекает волнообразно. Обострение сменяется ремиссией, вместо железистой ткани, которая вырабатывает ферменты, появляется соединительная. Постепенно ферментов становится недостаточно, в первую очередь снижается, экзокринная функция ПЖ (выработка ферментов пищеварения), а затем эндокринная функция (снижение выработки инсулина).
Симптомы панкреатической ферментативной недостаточности появляются при поражении нормальной ткани ПЖ на 90%.
Триада симптомов хронического панкреатита
- кальцификация поджелудочной железы;
- сахарный диабет;
- стеаторея характерны для далеко зашедшей стадии заболевания. Стеаторея появляется, когда продукция липазы поджелудочной железой падает ниже 16% ее нормального уровня.
Нарушение обработки и всасывания пищевых веществ при хроническом панкреатите приводит к плохому усвоению белков, жиров и витаминов. В результате могут развиться истощение, астения, нарушения метаболизма костной ткани, свертывающей системы крови.
Истории лечения
История №1
Пациентка Х., 52 года, обратилась в Клинику ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула. Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Настоящие жалобы возникли впервые. Кроме того, 20 лет назад в период беременности пациентке говорили о наличии густой желчи при УЗИ. В дальнейшем пациентка не обследовалась, так как ее ничего не беспокоило. При проведении лабораторно-инструментального обследования были выявлены изменения в анализах крови: повышение СОЭ, активности панкреатической амилазы, а при УЗИ – множественные камни в желчном пузыре. После купирования болевого синдрома пациентка была направлена на плановое оперативное лечение – удаление желчного пузыря. После успешно проведенной операции, пациентка продолжает наблюдение у гастроэнтеролога, соблюдает диетические рекомендации, жалоб не предъявляет, показатели нормализовались.
История №2
Пациент Б., 56 лет, обратился в Клинику ЭКСПЕРТ с жалобами на периодический интенсивный болевой синдром опоясывающего характера без видимых причин, сопровождающийся тошнотой и поносом. На предыдущем этапе обследования были выявлены диффузные изменения структуры поджелудочной железы, что было расценено как хронический панкреатит. Пациент при этом вел здоровый образ жизни, не употреблял алкоголь и жирную пищу. Назначенное лечение ферментными препаратами существенного эффекта не оказывало. При попытке выяснить причину развития панкреатита врач гастроэнтеролог Клиники ЭКСПЕРТ исключил ряд заболеваний, способных привести к развитию хронического панкреатита (ЖКБ, язвенную болезнь, нарушение обмена железа и пр.) и обратил внимание на иммунологический сдвиг в лабораторных анализах. Это послужило основанием проведения углубленного иммунологического обследования, позволившего установить, что причиной поражения поджелудочной железы был сбой в работе иммунной системы – аутоиммунный панкреатит. Было назначено патогенетическое лечение, влияющее на механизм развития заболевания – глюкокортикостероиды по схеме, на фоне которого при контрольном обследовании признаки иммунного воспаления были устранены. В настоящее время пациент получает длительную поддерживающую терапию под наблюдением врача-куратора, жалоб не предъявляет. При контрольном УЗИ органов брюшной полости признаки отека поджелудочной железы не определялись.