ГастритуНет.ру » Болезни желудка » Строение » Анатомия » Отделы желудка
Несмотря на простоту анатомического строения, желудок имеет несколько функциональных отделов. Переходя из отдела в отдел, пищевой комок перемалывается, после чего поступает в двенадцатиперстную кишку и толстый кишечник. Одним из таких сегментов является пилорический отдел желудка, который выполняет не только пищеварительную функцию.
- 1 Особенности и анатомические характеристики
- 2 Патологии пилорического отдела желудка
- 3 Полезное видео
- 4 Профилактические мероприятия
Особенности и анатомические характеристики
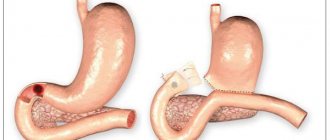
Пилорический отдел или привратник условно является нижней частью желудка. Снизу пилорический отдел соединяется с двенадцатиперстной кишкой пилорическим жомом или сфинктером — кольцевидной мышечной перегородкой, которая отвечает за попадание полупереваренного пищевого комка в отделы тонкого кишечника раньше времени.
Кроме того, пилорический сфинктер пропускает необходимый объем желудочного сока, отделяет твердую пищу от полужидкой.
По своей форме пилорическая часть желудочной полости напоминает расширенный овал, который сужается к двенадцатиперстной кишке. Анатомия может немного изменяться, повторяя индивидуальные физиологические параметры человеческого тела. Пилорический отдел иначе называют дном желудка, отвечающим не только за пищеварительную, но и за ряд прочих функций:
- скопление, обработка и дальнейший транспорт пищевого комка в нижние отделы пищеварительной системы;
- обработка пищевого комка особыми расщепляющими ферментами (химозин, липаза, пепсин) и соляной кислотой;
- выработка фактора Касла — особого компонента, который всасывает, соединяет и проводит по организму витамин B12;
- всасывание некоторых видов солевых соединений, глюкозы и воды:
- выработка гормонов, отвечающих за функциональность всей пищеварительной системы.
Важным аспектом в функциональном предназначении пилорического отдела желудка является компенсаторная возможность в случае хронической почечной недостаточности или сильных интоксикациях. В момент выраженного нарушения функции этих органов в пилорическом отделе начинается секреция и экскреция особых ферментов, отвечающих за изгнание токсинов из плазмы крови.
Регуляция выделения и распределение соляной кислоты способствует антибактериальной обработке пищевого комка, убивая условно-активную патогенную микрофлору. Помимо пищеварительных гормонов, в пилорическом сегменте желудка вырабатывается серотонин, гастрин, соматостатин, эндорфины. Пилорические железы отвечают за эндокринную функцию органа, влияют на метаболические процессы в организме.
Обратите внимание! Взаимодействие со всей пищеварительной системой приводит к серьезным заболеваниям только лишь при незначительном функциональном сбое определенных систем.
Анатомия
По сравнению с другими отделами желудка, размер пилорической части небольшой, ее длина составляет от 4 до 6 см. Она имеет форму воронки или расширенного овала и сужается книзу. Анатомические особенности могут немного варьировать с учетом индивидуальных физиологических параметров тела конкретного человека.
ГДЕ НАХОДИТСЯ
Пилорический отдел расположен в нижней части желудка в месте его перехода в 12-перстную кишку (ДПК). По высоте он находится на уровне 12-го грудного и 1-го поясничного позвонков, смещен к позвонокчнику. От тела желудка с внутренней стороны отделен поперечной бороздкой, от ДПК – привратником.
СТРОЕНИЕ
Отдел делится на две части:
- пещера – широкая часть, соединенная с телом желудка;
- канал – более узкая часть, соединяется с ДПК и примерно равна ей по ширине.
Строение желудка
Пилорический отдел имеет хорошо развитую мускулатуру, причем чем ближе к ДПК, тем толще мышечный слой. Со стороны большой кривизны желудка он слегка выпуклый, а со стороны малой – вогнутый. Внутри его слизистая оболочка покрыта складками, образующими своеобразные дорожки для облегчения продвижения химуса.
Железы
В нижнем отделе имеются специальные железы. Строение у них трубчатое, концевые отделы сильно разветвлены и извиты, впадают в желудочные ямки. Состоят из клеток, которые защищают слизистую оболочку от кислого желудочного сока.
Пилорические железы продуцируют пищеварительные ферменты и гормоны (серотонин, соматостатин, эндорфины). Вырабатываемый ими секрет имеет щелочную реакцию.
Привратник
Пилорическая часть заканчивается привратником. Это сфинктер, представляющий собой кольцеобразную мышцу со средним диаметром 1–2 см. Он имеет извилистую венозную сеть, обеспечивающую кровоснабжение. В расслабленном состоянии сфинктер пропускает небольшие порции переваренной в желудке пищи в ДПК, в сжатом положении он закрыт и не препятствует преждевременному прохождению еще недостаточно подготовленного пищевого комка в расположенные ниже отделы пищеварительного тракта.
Расположение привратника
ОСОБЕННОСТИ У ДЕТЕЙ И НОВОРОЖДЕННЫХ
Строение пищеварительного тракта у новорожденных и детей младшего возраста отличается от взрослых людей. К моменту родов дно желудка и его кардиальный отдел развиты не так хорошо, как пилорический, что объясняет частые срыгивания и рвоту. Тонус его гладкой мускулатуры у грудных детей повышен, что иногда становится причиной развития пилороспазма. Привратник расширен.
Желудок взрослого и ребенка
Ось желудка у новорожденных располагается горизонтально, а вертикальной, как у взрослого человека, становится только к 7–10 годам. Постепенное изменение положения оси начинается с того момента, как ребенок начинает передвигаться.
Интересно: Обнаружить желудок у плода как локальное расширение передней кишки веретенообразной формы становится возможным только на третьей неделе гестации. Формирование пилорического сфинктера начинается с 12-й недели.
Патологии пилорического отдела желудка
Заболевания привратникого отдела желудка всегда переносятся тяжело, так как сильно нарушается транспорт пищевого комка по органам ЖКТ. Застойные явления, сопутствующие им процессы гниения и большая секреция желудочного сока часто провоцируют следующие патологические состояния с тенденцией быстрой их хронизации:
Язвенно-эрозивное поражение
Язвенное поражение желудка на фото выглядит как эрозии. Основными причинами патологии является несоблюдение правил нормального здорового питания, поражение Хеликобактер Пилори, вредными привычками, в частности, злоупотребление алкоголем.
Регулярное агрессивное воздействие на слизистые оболочки провоцируют истончение слизистого эпителия, вплоть до перфоративных процессов, прободением с множественными инфекционными последствиями. Основными симптомами патологии являются:
- появление ночных голодных болей;
- следы крови в каловых массах;
- боли при приеме пищи и после в процессе активных пищеварительных процессов;
- снижение массы тела;
- рвота, тошнота;
- развитие железодефицитной анемии;
- дегтярный нестабильный стул.
Прободение и перфорация являются основными осложнениями язвенного процесса. Без своевременной хирургической помощи повышаются риски летального исхода из-за острого перитонита, генерализованного воспалительного процесса.
Важно! Лечение патологии обычно хирургическое с длительным восстановительным лечением антибиотиками, соблюдением лечебной диеты в соответствии с кислотностью желудочного сока.
Сужение или стеноз привратника
Сужение сфинктеральных отделов привратника или пилоростеноз — осложненное течение язвенной болезни. Патология может быть вызвана и анатомическими особенностями желудочных отделов. Механизм развития стеноза заключается в формировании язвенной болезни с последующим рубцеванием слизистой функционирующей ткани. Симптомы выражаются пропорционально нарушению функции привратника и проявляются следующими клиническими проявлениями:
- повышенное газообразование;
- метеоризм;
- запоры, болезненные дефекации;
- гнилостная отрыжка и неприятный запах изо рта;
- тошнота, рвота;
- признаки хронической интоксикации.
Стеноз лечится только оперативным путем. При стенозе привратникового отдела проводят эндоскопическую или лапаротомическую операцию. Во время манипуляции иссекается рубцовая ткань, приводящая к сужению просвета сфинктера нижнего отдела желудка.
Онкологическая трансформация клеток
Риски раковой опухоли желудка обусловлены полипозными очагами, регулярными активными воспалительными процессами, осложненным течением язвенной болезни и эрозивного поражения слизистой. Регулярное применение лекарственных препаратов, а также их неадекватный прием в обход врачебному назначению.
Немаловажную роль в малигнизации клеток опухоли играет наследственная отягощенность. Если у близких родственников есть в анамнезе рак желудка, то риски онкологии значительно возрастают. Основными симптомами онкологии являются:
- сильные боли неясной локализации в эпигастрии, подложечной области;
- ощущение застоя пищевого комка;
- гнилостное разложение пищи при застойных явлений;
- рвота, тошнота;
- общее недомогание;
- резкое снижение веса;
- внутрижелудочные кровотечения.
Распространенной причиной предрака является появление пристеночного полипозного очага в области дна желудка. Озлокачествление полипа под воздействием множественных факторов нередко становится причиной малигнизации клеток опухоли.
Обычно к предраку относят хронический язвенный гастрит с высокими рисками прободения и перфорации стенок желудка. При появлении первых же симптомов важно незамедлительно обратиться к врачу.
Обратите внимание! Лечение только оперативное, на последних стадиях орган не подлежит сохранности. Запущенные случаи онкологии с проникновением метастаз внутрь органов опухоль уже неоперабельная.
Поражение желудочных отделов желудка, включая пилорический, может быть обусловлено травмой (разрывы после сильного ушиба, в результате перелома грудной клетки), химическим ожогом (случайное проглатывание щелочи, ядов, бытовых растворов), тяжелым воспалительным процессом внутри организма, хронический дисбактериоз после отравлений, антибиотикотерапии.
Диагностика заболеваний привратника
При появлении боли в животе, изжоги, отрыжки, тошноты, необходимо посетить гастроэнтеролога. После сбора осмотра и сбора анамнеза врач назначит необходимые методы исследования.
Как дифференцируют патологии привратника:
- рентген желудка;
- УЗИ органов брюшной полости;
- гастроскопия;
- изучение электрической активности мышц при помощи энтерографии.
Для оценки общего состояния организма назначают клинический анализ крови и мочи.
Профилактические мероприятия
Основная профилактика воспалительных заболеваний сводится к соблюдению общеохранного режима, а также к соблюдению специальной диеты на все время ремиссии между обострениями.
Другой специфической профилактики против заболеваний привратникового отдела желудка не существует, однако снизить риски развития патологий помогут следующие мероприятия:
- соблюдение здорового образа жизни;
- исключение табака, алкоголя;
- своевременная реакция на появление любой нетипичной симптоматики;
- применение лекарственных препаратов только по назначению врача;
- соблюдение охранительного режима при обострении хронических патологий;
- лечебная диета при обострении или тяжелых воспалительных болезнях;
- снижение стрессовой нагрузки на организм.
Регулярные сбои в функции пищеварительной системы с годами приводят к хроническим заболеваниям. Отсутствие адекватной своевременной помощи нередко становится причиной патологии, вплоть до жизнеугрожающих состояний. Запущенные патологии желудка обычно устраняются оперативным путем.
Прогноз при заболевании зависит от степени тяжести патологического процесса, своевременной диагностики и распространения воспалительных очагов.
Профилактика
Для предотвращения развития заболеваний пищеварительной системы необходимо соблюдать простые профилактические меры.
Как избежать проблем с привратником желудка:
- правильно и регулярно питаться;
- соблюдать режим дня;
- отказаться от пагубных пристрастий;
- носить удобную просторную одежду;
- не голодать, избегать строгих диет.
Предотвратить развитие осложнений, избежать хирургического вмешательства поможет периодическое обследование и диагностика.
При нарушении функций привратника развиваются различные патологи пищеварительной системы, заболевания имеют разные причины происхождения, отличаются симптомами и методами лечения. Но профилактики и диета одинакова для всех болезней сфинктера.
Патологии
Распространенными патологиями в пилорическом отделе являются стеноз, язва, эрозия, образование полипов. Они протекают намного тяжелее, чем те же заболевания в теле желудка, что связано с нарушением перемещения пищи, развитием застойных и гнилостных процессов. Чаще всего эти болезни сразу переходят в хроническую форму.
СТЕНОЗ
Стеноз – это сужение просвета привратника. Причиной его развития часто становится язвенная болезнь желудка, когда мышечная ткань вследствие рубцевания язвы заменяется соединительной. Клинические симптомы зависят от степени нарушения проходимости пищевого комка. Если функция привратника сохраняется, то возникает чувство тяжести после еды, которое со временем проходит.
Стеноз привратника
В тяжелых случаях, когда формируется полная непроходимость, начинаются застойные явления, гнилостные процессы, приводящие к переполнению желудка, газообразованию, отрыжке с неприятным вкусом, тошноте, рвоте после еды. Из-за отсутствия поступления питательных веществ организм истощается, человек чувствует слабость, присутствуют симптомы интоксикации. Лечение в данной ситуации проводится только оперативным методом.
ПОЛИПОВИДНАЯ ГИПЕРТРОФИЯ
О полиповидной гипертрофии слизистой говорят, когда в ходе гастроскопии на ней выявляют множественные наросты железистой структуры доброкачественной природы. Как правило, их обнаруживают случайно, так как, если размер наростов небольшой, то заболевание протекает бессимптомно.
При больших размерах патологических образований повышаются риски желудочных кровотечений, что проявляется рвотой с примесями крови или дегтеобразным калом. Отмечаются болевые приступы в животе, нарушается эвакуация пищи в тонкий кишечник. Тяжелым осложнением болезни считается злокачественное перерождение полипов, что приводит к необходимости хирургического лечения.
ЯЗВА
Язва представляет собой дефект слизистой оболочки с трофическими нарушениями. К ее развитию чаще всего приводит инфицирование бактерией Helicobacter pylori. Однако возможны и другие причины. Язвенная болезнь проявляется в виде болей, которые исчезают после приема пищи, а через время возникают снова. Опасным осложнением язвы является ее прободение и перфорация желудка, что чревато летальным исходом.
Введение
Хирургическое лечение пилородуоденальных язв на протяжении многих лет остается чрезвычайно важным, интересным и во многом противоречивым разделом хирургической гастроэнтерологии. Определенный успех, достигнутый благодаря возможностям современной фармакотерапии, позволил в значительной мере снизить количество плановых оперативных вмешательств, однако по-прежнему, как и четверть века назад, количество экстренных операций по поводу осложненных форм язвенной болезни остается на прежнем уровне, а по некоторым сообщениям, даже возросло [2, 6-8].
В выяснении сущности пилородуоденальных язв, особенностей этиологии, патогенеза и диагностики большую роль играют методы фиброгастродуоденоскопии (ФГДС), а также светооптические и электронно-микроскопические исследования биоптата [2-5].
Применение методов прижизненного морфологического исследования позволяет связать изменения структур с состоянием их функций, т.е. получить структурно-функциональную характеристику процесса, судить о его динамике под влиянием хирургического лечения. При этом успешно решается вопрос о тактике лечения [3, 4]. Это реализовало бы окончательные положения концепции упреждающего хирургического лечения, позволяющие предотвратить развитие опасных для жизни осложнений пилородуоденальных язв [6, 8]. Однако до настоящего времени, несмотря на имеющиеся исследования, этот вопрос нельзя считать окончательно решенным. Причина в том, что патологические изменения слизистой желудка и двенадцатиперстной кишки в ближайшем и отдаленном периоде после селективной проксимальной ваготомии (СПВ) и резекции желудка освещены неполно и противоречиво.
Цель исследования — изучение результатов СПВ и резекции желудка с учетом морфофункциональных изменений слизистой желудка у больных с пилородуоденальными язвами до и после оперативного лечения.
Материал и методы
За последние два десятилетия в отделении хирургической гастроэнтерологии Научного центра хирургии им. М.А. Топчибашева оперированы 743 больных в возрасте от 16 до 80 лет c неосложненными пилородуоденальными язвами. У 477 (64,2%) больных язва локализовалась в двенадцатиперстной кишке, у 266 (35,8%) — в пилорической части желудка. Всем больным до операции произведена эзофагофиброгастродуоденоскопия (ЭФГДС).
При этом в пилорической части желудка или луковице двенадцатиперстной кишки обнаруживали дефекты слизистой в виде язв, различных по форме (округлые, овальные, полигональные) и размерам (от 0,3×0,5 до 1,0×1,5 см). Дно язв гладкое, иногда мелкозернистое, края неравномерно утолщенные в виде валика. Вокруг них слизистая резко гиперемирована, отечна, встречались участки сероватого цвета. Местами слизистая истончалась, здесь был четко виден ее сосудистый рисунок, а при прикосновении прибором эти участки легко кровоточили. По мере удаления от язвы эти изменения исчезают. У 137 (18,4%) больных обнаружена язва в стадии обострения. Воспалительный вал вокруг язвы и фиброз глубоких слоев стенки часто изменяли нормальную анатомию пилородуоденального канала. Проведенное до операции терапевтическое лечение этих больных дало частичный эффект — значительно снизилась воспалительная инфильтрация вокруг язвы.
На основании данных эндоскопического исследования до операции установлено, что у 539 (72,5%) больных язвы были хроническими, у остальных 67 (9%) больных — в стадии рубцевания.
При исследовании слизистой желудка до операции у большинства больных (585, или 78,7%) наблюдались различные формы хронического гастрита с эрозией слизистой в теле и антральном отделе желудка. Морфологические изменения проявлялись сочетанием дистрофических изменений железистых элементов и нарушением секреции слизи в поверхностном эпителии, а также гиперпластическими и атрофическими процессами с воспалительной инфильтрацией межуточной ткани и перестройки желез (хронический гипертрофический гастрит). У 158 (27%) больных при гастроскопии выявлены утолщение, отек и гиперемия слизистой желудка с мелкими кровоизлияниями (поверхностный гастрит). При исследовании под микроскопом обнаруживали изменения преимущественно поверхностного эпителия.
После осмотра слизистой желудка и двенадцатиперстной кишки проводили эндоскопическую биопсию. Для этого использовали щипцы, имеющиеся в наборе гастрофиброскопа. Биоптат брали из кардиального, фундального, пилорического отделов желудка и вокруг язвенного дефекта. Светооптически исследовали парафиновые срезы, окрашенные гематоксилином и эозином в сочетании с толуидиновым синим, по Ван-Гизону реактивом Шиффа в комбинации с азур-эозином по Романовскому, проводили импрегнацию срезов серебром по Гомори.
Учитывая, что визуальные исследования слизистой при сопутствующих гастритах не всегда соответствуют морфологическим данным, у 159 (21,4%) больных проводили гистологические и гистохимические исследования гастробиопсийного материала.
Морфологическое состояние слизистой желудка изучено у 80 (50,3%) больных с пилородуоденальными язвами до и в различные сроки после СПВ с дренирующими желудок операциями и без них (пилоропластикой по Гейнеке-Микуличу, Финнею и гастродуоденостомией по Жабуле) и у 79 (49,7%) пациентов до и после резекции желудка.
Весь клинический материал был условно разделен на следующие группы:
1) биоптаты, взятые у больных с пилородуоденальными язвами до СПВ, — 160 от 40 больных;
2) биоптаты, взятые у больных с пилородуоденальными язвами до резекции, — 100 от 25 больных;
3) биоптаты, взятые у больных после СПВ с дренирующей желудок операцией и без нее, — 160 от 40 больных и при их осложнениях — 40 от 10 пациентов;
4) биоптаты, взятые у больных после резекции желудка, — 216 от 54 больных и при их осложнениях — 32 от 8 больных.
Результаты и обсуждение
При морфологическом исследовании слизистой желудка до СПВ у 40 (25,1%) больных с пилородуоденальными язвами в биоптатах из области дна желудочные ямки сглажены. Покровный эпителий в состоянии умеренно выраженной белковой дистрофии. Вещества мукополисахаридной природы локализуются преимущественно в апикальных частях клеток. Собственно слизистая гиперемирована, отечна, с диффузной полиморфно-клеточной инфильтрацией с преобладанием лимфоидных элементов.
Тела и концевые отделы желез имеют различную форму и величину, плотно прилежат друг к другу, оплетены тонкими коллагеновыми и эластическими волокнами. Слизистые (добавочные) клетки содержат значительное количество гранул мукоидного секрета, имеют уплощенное ядро в базальной части клеток. Встречаются фигуры митоза. В главных железистых клетках ядра расположены в центре, белковый секрет (пепсиноген) — в апикальной части.
Париетальные клетки располагались в верхних отделах фундальных желез, число их составляло 48,36±1,47 (сравнение различных параметров слизистой до и после операции представлено в табл. 1 и 2).
В биоптатах, взятых из тела желудка до СПВ, слизистая с неравномерно расположенными желудочными ямками. Призматический эпителий местами слущен, отдельные клетки в состоянии дистрофии, в них отмечается снижение секреции слизи, а гранулы секреторного вещества располагаются лишь в самых апикальных частях клеток. В секреторных отделах желез преобладают слизеобразующие клетки, цитоплазма которых заполнена гранулами ШИК-положительного материала, в просветах желез гранулы секреторного материала. Концевые отделы желез образованы главными клетками с участками больших, набухших обкладочных клеток.
В гастробиоптатах из антрального отдела желудка до СПВ фрагменты слизистой с неглубокими желудочными ямками с отсутствием слизи на их поверхности, отмечаются резкие дистрофические изменения покровного этипелия.
Гранулы секрета в одних эпителиальных клетках занимают всю апикальную часть, в других незначительное количество гранул располагается вдоль апикальной мембраны. Собственно слизистая склерозирована, отечна, пропитана свежими эритроцитами на фоне резкого полнокровия сосудов. Воспалительно-клеточный инфильтрат построен из лимфоцитов, гистиоцитов со значительной примесью плазматических клеток. Большая часть секреторных клеток с признаками дистрофии. Цитоплазма слизеобразующих клеток нагружена зернами и гранулами ШИК-положительного материала.
Таким образом, у этих больных наблюдаются патоморфологические изменения слизистой желудка, характерные для поверхностного гастрита.
Морфологическая картина у 20 (50%) больных до СПВ характеризовалась развитием различных форм гипертрофического гастрита. Покровный эпителий высокий, призматический с большим количеством гранул ШИК-положительного материала. Отмечается выраженная пролиферация эпителия желез дна, тела и пилорического отдела желудка. На отдельных участках слизистой дна и тела желудка отмечаются явления пилоризации желез. В некоторых наблюдениях на фоне гипертрофического гастрита отмечаются явления микрополипоза с очаговым разрастанием слизистой.
Следует отметить, что из 40 обследованных больных до СПВ у 7 (7,5%) выявлена нормальная слизистая. У этих больных язва располагалась на передней стенке двенадцатиперстной кишки и имела диаметр около 0,3 см.
В биоптатах из области язвенного дефекта в большинстве случаев слизистая двенадцатиперстной кишки с высокими воронками, выстланными однослойным цилиндрическим эпителием в состоянии дистрофии и некробиоза (щеточная кайма не выражена), в пределах которого встречается незначительное количество бокаловидных клеток, что указывает на снижение секреторной функции покровного эпителия. В области крипт единичные клетки Панета, секреторный материал которых дает слабую ШИК-положительную реакцию. Таким образом, в биоптатах из слизистой двенадцатиперстной кишки наблюдается картина хронического воспаления со снижением секреторной и нарушением всасывательной функции покровного эпителия и незначительной редукцией дуоденальных желез.
У 40 больных пилородуоденальными язвами в биоптатах, взятых до резекции желудка, наблюдалась картина, характерная для различных форм хронического гастрита (табл. 3).
Из таблицы видно, что до резекции желудка у 3 (12,5%) больных обнаружена нормальная слизистая, за исключением области язвы; у 5 (20%) — хронический поверхностный гастрит; у 6 (25%) — хронический диффузный гастрит; у 6 (25%) — умеренный атрофический гастрит; а у 4 (17,5%) — выраженный атрофический гастрит. По нашим данным, хронический гастрит в непосредственной близости от язвы определяется у 78 (93,4%) больных. Что касается локализации изменений слизистой у больных язвой пилорической части желудка вне зоны язвы, то на основании нашего материала можно говорить о преобладании поражения слизистой оболочки в виде либо антрального, либо диффузного гастрита. Антральный гастрит выявлен у 20 (50%), диффузный — у 16 (40%) больных. Характерно, что изолированное поражение слизистой фундального отдела при язвенной болезни желудка встречается очень редко (3,5% наблюдений).
У 3 (8,3%) больных язвой пилорической части желудка до операции в биоптатах, взятых в антральном отделе, обнаружены небольшие скопления эпителия кишечного типа (метаплазия кишечного типа).
Таким образом, до резекции желудка наблюдался хронический гастрит без атрофии желез всех отделов желудка, преимущественно антрального (50% наблюдений), с атрофией желез в этой зоне желудка (20%) и энтеролизаций покровно-ямочного эпителия (8,3%).
Через 2-3 нед после операции у всех 30 обследованных отмечены явления поверхностного и глубокого гастрита. Гастрит после СПВ не имеет специфических черт и протекает с теми же морфологическими признаками, что и гастрит при язвенной болезни, однако изменения свидетельствуют о резко выраженном воспалении. Толщина слизистой после СПВ, дополненной дренирующей желудок операцией, увеличивалась до 1131+62,53 мкм, толщина железистого слоя — до 219+8,7 мкм.
После изолированной СПВ количество клеток в одной железе составляло 116,74+l,07, отношение главных и париетальных клеток (ОГПК) — 1,45, после СПВ с пилоропластикой по Финнею — 120,56+1,13 и 1,10 соответственно, после СПВ с гастродуоденостомией по Жабуле — 112,33+0,43 и 1,6. У больных, которым СПВ дополняли пилоропластикой по Гейнеке-Микуличу, выявлено значительное увеличение в железах количества слизеобразующих клеток (ОГПК равнялось 0,6).
Через 3-6 мес после СПВ с дренирующей операцией и без нее выявлено, что у 15,7% обследованных слизистая желудка гипертрофирована, у остальных близка к норме. Морфологическая картина характеризовалась нерезко выраженными явлениями лимфоидно-клеточной инфильтрации в поверхностном эпителии.
В пептических (главных) клетках дна и тела желудка отмечалось значительное содержание РНП. Париетальные (обкладочные) клетки без видимых изменений. Пилорические железы содержат умеренное количество ШИК-положительной слизи, которое заполняет апикальные отделы клеток желез.
Через 1-2 года после СПВ без дренирования у 10 больных в гастробиоптатах отмечается неравномерное чередование желудочных ямок, покрытых высоким цилиндрическим эпителием. Кое-где обнаружена очаговая пролиферация покровного эпителия. В слизистой выявляется умеренно выраженная лимфоидно-гистиоцитарная инфильтрация. Железы пилорического отдела желудка обычной конфигурации, клетки местами расширены наподобие «бокаловидных» и содержат большое количество ШИК-положительной слизи.
Структура слизистой желудка через 1-2 года после СПВ с дренирующими желудок операциями изменялась неоднозначно. В целом отмечается положительная динамика по сравнению с картиной до операции и в раннем послеоперационном периоде, однако иногда изменения в теле желудка прогрессируют и приводят к развитию умеренной атрофии. Толщина слизистой тела желудка после всех видов операций уменьшалась по сравнению с таковой в раннем послеоперационном периоде, уменьшались также толщина железистого слоя и глубина желудочных ямок. Атрофические изменения слизистой тела желудка через 1-3 года после операции отмечены у больных с задержкой начальной или полной эвакуации желудочного содержимого. После СПВ с пилоропластикой по Финнею атрофические изменения наблюдались лишь в единичных полях зрения, в то время как после пилоропластики по Гейнеке-Микуличу и гастродуоденостомии по Жабуле — вплоть до развития умеренного атрофического гастрита. Кроме того, очевидна тесная связь между изменениями слизистой и нарушениями моторно-эвакуаторной функции желудка. Выбор оптимальной дренирующей желудок операции, обеспечивающей адекватное его опорожнение, оказывает существенное влияние на положительную динамику морфологических изменений слизистой желудка.
Морфологическая картина слизистой желудка к 4-му году после СПВ у 15 больных характеризуется снижением интенсивности воспаления. Поверхностный эпителий сохраняет цилиндрическую форму, клеточные границы более четко выражены. Железы дна и тела желудка расположены ровными параллельными рядами без признаков деформации. В главных железистых клетках, вырабатывающих пепсиноген, и в париетальных (обкладочных) дистрофических изменений не отмечается. Железы пилорического отдела без видимых изменений по сравнению с предыдущим сроком наблюдения.
У больных с гипертрофическим гастритом до операции к 4-му году после СПВ изменения в целом идентичны наблюдавшимся через 2 года. Однако выраженность воспалительно-клеточных изменений проявляет тенденцию к снижению. В основном на границе пилорического и фундального отделов имеются очаговые скопления лимфоидно-гистиоцитарных элементов.
Изучение состояния слизистой желудка в отдаленные сроки после операции (от 1 года до 4 лет) показало, что прогрессирования сопутствующего гастрита не происходит.
Чрезвычайно важно, что, вызывая снижение избыточной секреции слизи, СПВ сохраняет на определенном уровне секрецию защитных муцинов, которых достаточно для оказания протективного действия на слизистую. Ни в одном наблюдении нами не выявлено острых эрозивно-язвенных поражений, свидетельствующих о снижении защитных свойств слизистой.
Как свидетельствуют данные наших морфологических исследований, у больных после СПВ снижается активность кислото- и ферментообразования клеток собственных желез, а также интенсивность воспалительно-клеточной инфильтрации стромы слизистой, угнетаются пролиферативные процессы железистых элементов и снижается избыточное слизеобразование.
Патоморфологическое исследование в динамике проведено у 54 больных, которым была выполнена резекция желудка по поводу язвы его пилорической части (24) и язвы двенадцатиперстной кишки (30). Методом Бильрот-II оперированы 44 больных, методом Бильрот-I — 10 больных.
Наиболее общим результатом исследований слизистой культи желудка являлось частое обострение ее атрофии с течением времени независимо от метода резекции желудка (табл. 4).
Из табл. 4 следует, что в отдаленные сроки после резекции желудка изменения в строении слизистой его культи обнаруживаются у большинства пациентов. Как правило, это хронический гастрит. Нередко отмечается сочетание дистрофических и воспалительных изменений. Атрофические процессы выявляются только в 18,5% наблюдений. Через 3-6 мес, а также первые годы после операции Бильрот-II в слизистой культи желудка сравнительно быстро развивается гастрит или усугубляются дооперационные легкие степени гастритов, через 3-4 года эти изменения превращаются в тяжелые. Таким образом, гастрит культи желудка является преимущественно следствием операции. Резкое и полное прекращение выделения гастрина в связи с антрумэктомией, по-видимому, является непосредственной причиной столь быстрого возникновения гастрита культи желудка. Следует отметить, что изменения слизистой культи после операций, произведенных методами Бильрот-II и Бильрот-I, совпадают. Это проявляется довольно частым и быстрым возникновением гастрита в обоих случаях. Исходя из этого, маловероятно, чтобы рефлюкс желчи был причиной гастрита слизистой культи, так как после проведения операций по вышеуказанным методикам условия для рефлюкса желчи неодинаковые.
В заключение следует отметить, что данные морфологического изучения слизистой культи желудка свидетельствуют о сравнительно быстром возникновении гастрита в послеоперационном периоде или усугублении воспалительных изменений, которые через 3-4 года превращаются в тяжелые. Усиление воспалительного процесса в культе желудка, по-видимому, является следствием самой операции. Через 1 год после СПВ с дренирующей желудок операцией или без нее восстанавливается нормальная структура слизистой желудка. После резекции желудка, как правило, возникает хронический гастрит культи желудка с выраженными явлениями дистрофии, а также кишечной и псевдопилорической метаплазии.
Таким образом, в условиях локального язвенного дефекта в патологический процесс вовлекается вся стенка двенадцатиперстной кишки. Изменения в слизистой складываются из двух компонентов: воспалительно-склеротического и компенсаторно-приспособительного. Последний касается преимущественно железистых структур, которые в процессе компенсаторной перестройки проходят ряд стадий. Вероятно, именно стадия компенсаторной перестройки эпителия в значительной степени определяет прогноз болезни. Язвенная болезнь характеризуется развитием наиболее выраженного процесса энтеролизации в пилороантральном отделе желудка. Селективная проксимальная ваготомия не ведет к атрофии железистого аппарата желудка. Она способствует уменьшению патоморфологических изменений слизистой желудка, имевшихся до операции. Умеренно или слабо выраженное воспаление слизистой желудка сохраняется в течение года после селективной проксимальной ваготомии. После этой операции отсутствуют существенные изменения в секреторных клетках пилорических желез.