Содержание:
- Причины болей в животе при похмелье.
- Гастрит у алкозависимых.
- Язвенная болезнь желудка у алкоголиков.
- Можно ли вылечиться дома?
- Лечение в условиях стационара.
- Заключение.
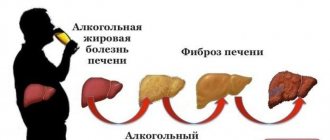
Во время запоя все отделы пищеварительной системы первыми принимают на себя «удар» от агрессивного воздействия спиртного. Поэтому боль в желудке после запоя ощущают большинство людей в период похмелья, когда набирает силу абстинентный синдром (он называется по-другому синдромом отмены).
Запой — это обострение хронического алкоголизма. При данном заболевании страдает не только желудок, систематическое потребление спиртосодержащих напитков приводит к сбою работы всех органов и систем (ЖКТ, головного мозга, нервной системы и др.). В желудочно-кишечном тракте нарушается работа пищевода, желудка, печени, поджелудочной железы, желчного пузыря и кишечника.
Введение
Химические ожоги остаются самым распространенным приобретенным заболеванием пищевода в детском возрасте. Дети в отличие от взрослых принимают химическое вещество в малом количестве. Однако случайный прием даже одного глотка концентрированного отравляющего вещества может привести к тяжелому рубцовому поражению пищевода с различными осложнениями, длительному лечению, неоднократным операциям, инвалидизации.
К ранним последствиям химических ожогов пищевода (ХОП) относят отек гортани, экзотоксический шок, кровотечение, некроз стенки пищевода или желудка, медиастинит и формирование рубцового стеноза. Поздние осложнения ХОП: гастроэзофагеальный рефлюкс (ГЭР), грыжа пищеводного отверстия диафрагмы (ГПОД), нарушение моторики, кандидоз, малигнизация в отдаленном периоде [6, 14, 15, 21, 25, 29, 31].
Рубцовый стеноз пищевода (РСП) — основная проблема, с которой сталкиваются детские хирурги при химических ожогах. Результат лечения по существу определяется характером прижигающего вещества [1, 2, 9, 10, 15-17, 23, 24, 29, 31]. Особенно тяжелые поражения наблюдают при ожоге концентрированными щелочами [12, 15-17, 18, 23, 29, 31].
В настоящее время наиболее распространенными химическими веществами, случайно выпиваемыми детьми, являются уксусная эссенция и щелочные растворы, используемые в быту для очистки стеклокерамических поверхностей или труб (Крот, Шуманит, аккумуляторная жидкость, каустическая сода, другие вещества). Весьма редко в этиологии ожогов верхнего пищеварительного тракта играют роль технические кислоты. В последние годы растет число детей с поражением пищевода в результате проглатывания дисковых батареек, которые, помимо ожога пищевода, приводят к формированию трахеопищеводных свищей, кровотечению [22, 30].
Существуют «нехирургические» способы профилактики формирования РСП: раннее промывание пищевода и желудка [4, 23], гормонотерапия [4, 28], «местное» воздействие лекарственных средств [4, 11], применение озона, лазертерапии, аппербарической оксигенации, физиотерапевтических методов [4, 6]; лечение ГЭР [1, 6, 14, 25, 29, 31 и др.].
«Хирургическая» профилактика сужений пищевода при ожогах в раннем периоде (до 4-6 нед) включает стентирование [7, 8, 26], раннее профилактическое бужирование [3, 9, 10, 19].
Для того чтобы судить об эффективности того или иного метода лечения ожога, необходимо точно знать, у кого будет стеноз пищевода. Как известно, РСП возникает исключительно при ожоге III степени [1, 9, 10, 13, 15-17], поэтому крайне важно выделять именно эту группу пациентов.
В клинике детской хирургии РГМУ на базе ДКБ №13 им. Н.Ф. Филатова за более чем 60-летний период накоплен большой опыт лечения детей с ХОП. Разработке и совершенствованию методов диагностики и лечения ХОП в разные годы были посвящены работы С.Д. Терновского, О.В. Благовещенской, С.И. Воздвиженского, Н.И. Кондрашина, Ю.Ф. Исакова, Э.А. Степанова, В.И. Гераськина, С.С. Мостовой, Г.С. Васильева, А.Ю. Разумовского и др.
В течение многих десятилетий в нашей клинике совершенствовалась эндоскопическая дифференциальная диагностика ХОП II и III степени, уточнялись показания к проведению профилактического бужирования, внедрены другие методы дилатационной терапии и др.
Материал и методы
Ежегодно в ДКБ №13 им. Н.Ф. Филатова обращается около 200 детей с подозрением на химический ожог пищеварительного тракта.
За 22-летний период в клинику поступили 4252 ребенка с подозрением на ХОП (табл. 1).
При первичной эзофагоскопии ожог пищевода был исключен у 65,3%, ХОП II-III степени выявлен у 20,8% детей. Ожог пищевода III степени (рубцовый стеноз) диагностирован у 5,9% пациентов, обратившихся в клинику с подозрением на химическую травму пищевода. Изолированный ожог желудка III степени выявлен в 0,19% наблюдений.
Пациенты в возрасте от 1 года до 3 лет составили 82%. Мальчики (69%) традиционно преобладают над девочками (31%). Все пациенты приняли химическое вещество случайно, из-за недосмотра взрослых.
Причиной ожога пищевода III степени явились уксусная эссенция (67%), щелочь (28,6%), кристаллы марганца (2%), батарейки (1%), неизвестное вещество (1,4%). В этиологии изолированных ожогов желудка были технические кислоты и концентрированные щелочи.
Следует подчеркнуть, что за последнее десятилетие, по данным нашей клиники, количество больных с ожогом пищевода III степени, вызванным уксусной эссенцией, увеличилось почти в 2 раза, а число ожогов, вызванных щелочью, выросло более чем в 3,5 раза. Примечательно, что за последние годы нет тяжелых ожогов, вызванных кристаллами марганца, что связано с запретом продажи этого препарата в аптеках Москвы. Однако в последние десятилетия прослеживается тенденция к увеличению числа детей с поражением пищевода дисковыми батарейками.
За период 1985-1995 гг. в ДКБ №13 им. Н.Ф. Филатова находились 530 детей с ХОП II-III степени. Больным проводили традиционное лечение, принятое в нашей клинике после внедрения в практику фиброволоконной техники [10, 13, 15-17, 19].
За период с 1996 г. по настоящее время используем новую тактику лечения, при которой мы отказались от раннего профилактического бужирования у всех детей с ХОП II-III степени после внедрения в нашем отделении метода бужирования по струне-проводнику. Следует подчеркнуть, что бужирование по металлической струне-проводнику в нашей стране было разработано и внедрено в хирургическую практику у взрослых больных в 1965 г. в РНЦХ Э.Н. Ванцяном и Р.А. Тощаковым [5].
Была принята следующая тактика. После купирования общих симптомов ожога детей выписываем. Их госпитализируем повторно через 4-6 нед с момента ожога для проведения контрольной ФЭГДС. При появлении дисфагии больных госпитализируем раньше. При подтверждении ожога III степени начинаем бужирование. Первое бужирование пищевода проводим по струне-проводнику. Используем полые термопластичные бужи Neoplast (Франция), в настоящее время применяем бужи . Через 2-3 дня после бужирования по струне-проводнику переходим на бужирование «вслепую» по схеме, принятой в нашей клинике для лечения ХОП III степени.
Если у больных в остром периоде отмечались стойкая дисфагия, интоксикация, которые свидетельствуют о глубоком поражении пищевода, а также о формировании протяженного стеноза пищевода (ожог щелочью), то выполняем гастростомию по Кадеру для последующего бужирования за нить.
Всем больным с РСП проводим комплекс обследований для выявления ГЭР. Больным с ГЭР назначаем медикаментозную антирефлюксную терапию. В части наблюдений при развившейся ГПОД выполнена лапароскопическая гастрофундопликация по Ниссену.
Результаты применения новой тактики зависели от химического агента, вызвавшего ожог пищевода III степени.
Результаты
Все дети с ХОП III степени, вызванной уксусной эссенцией, после бужирования пищевода по струне-проводнику под наркозом переведены на прямое бужирование. Эффективность дилатационной терапии составила 100%. Перфорации пищевода не было, ни в одном наблюдении не потребовалось гастростомии или реконструктивных операций. Все дети выздоровели.
У 43% больных с ожогом пищевода III степени, вызванным щелочью, развился протяженный стеноз пищевода. Дилатационная терапия у этих пациентов оказалась неэффективной, им выполнена колоэзофагопластика. Перфорация пищевода при бужировании произошла в 5 наблюдениях, в том числе в одном произвели ушивание разрыва пищевода, в одном — наложение шейной эзофагостомы, в трех — экстирпацию пищевода. В последующем всем выполнена колоэзофагопластика. Тем не менее у 57% больных с ожогом пищевода III степени, вызванным щелочью, дилатационная терапия оказалась эффективной. Наиболее агрессивными щелочами явились Крот, каустическая сода, концентрированный раствор Белизны и Шуманит.
Трем больным с изолированным поражением желудка выполнена резекция по Бильрот-I. Одному ребенку с тотальным некрозом желудка (ожог паяльной кислотой) на 3-и сутки произведены экстирпация желудка, наложение подвесной энтеростомы, затем эзофагоэнтероанастомоза по Ру.
Обсуждение
В 40-е годы XX столетия у детей преобладали тяжелые ожоги щелочами, например каустической содой (едким натром), конторским клеем и нашатырным спиртом. На протяжении последующих 50-60 лет характер прижигающих веществ сменился в сторону менее агрессивных. Число ожогов пищевода щелочью значительно сократилось в связи с прекращением применения едкого натра в быту. Стали преобладать химические ожоги уксусной эссенцией. Выросло число ожогов глотки и пищевода, вызванных кристаллами марганца.
Количество больных с химическими ожогами пищевода за последние годы увеличилось. Это связано с производством химической промышленностью новых щелочесодержащих средств в красивых бутылочках, используемых для очистки стеклокерамики и труб, а также с продолжением выпуска концентрированной уксусной кислоты, небрежным хранением взрослыми химических веществ в быту.
В последние десятилетия увеличилось число детей с поражением пищевода дисковыми батарейками, что обусловлено ростом количества электронных игрушек и приборов. Частота попадания дисковой батарейки в пищевод составляет около 10 на 1 млн населения в год, а 1 из каждых 1000 случаев проглатывания батарейки вызывает серьезные травмы [22].
Кнопочные аккумуляторы содержат тяжелые металлы, такие как ртуть, серебро, литий и концентрированную щелочь. Механизм повреждения при попадании батарейки в пищевод включает коррозионное воздействие вытекающего электролита, токсическое воздействие, внешнее действие тока, некроз в результате давления [30]. При попадании в пищевод элемента питания в результате коррозивного воздействия вытекающего электролита и давления возможен химический ожог и некроз слизистой с формированием в последующем рубцовой стриктуры, перфорации, пищеводно-трахеального соустья и даже аортопищеводного свища [22, 30, 31]. При попадании дисковой батарейки в пищевод некроз тканей и перфорация стенки могут возникнуть уже в течение 4-6 ч. При обнаружении элемента питания, учитывая высокий риск угрожающих жизни осложнений, показано экстренное удаление.
Долгое время ригидную эзофагоскопию считали противопоказанной при химическом ожоге у детей из-за опасности травмы и кровотечения. Целесообразность применения диагностической эзофагоскопии в остром периоде ХОП у детей была обоснована в работах Э.А. Степанова. Благодаря ригидной эзофагоскопии, начиная с середины XX столетия, стало возможным дифференцировать в остром периоде большие группы детей, не имеющих ХОП и больных с ожогом I степени, а значит, избавить их от профилактического бужирования [20].
Начиная с 50-х годов прошлого столетия в нашей клинике принята методика раннего профилактического бужирования пищевода всем детям с ожогом II-III степени [3, 9, 10, 19, 20]. По публикациям нашей кафедры, на 1978 г. метод был эффективен в 97% наблюдений [19].
Однако из-за невозможности дифференцировать ХОП II и III степени в раннем периоде профилактическое бужирование начинали всем больным с фибринозными наложениями. Это приводило к так называемому «напрасному» бужированию пищевода у больных с ожогом II степени [10, 15-17, 19, 28]. Кроме того, раннее бужирование создает риск перфорации пищевода, замедляет репаративные процессы, наносит эмоциональную травму ребенку [7, 8, 26].
Внедрение современной фиброволоконной эндоскопии в детскую практику (80-е годы) позволило выработать новый подход к диагностике и лечению ХОП. В нашей клинике были разработаны эзофагоскопические признаки, позволяющие дифференцировать ХОП II и III степени в остром периоде [10, 13, 15-17]. Эндоскопическими признаками, указывающими на возможность формирования сужения пищевода (III степени), являются циркулярные, грубые, серые фибринозные наложения, по снятии которых подлежащие ткани длительно кровоточат, а само снятие затруднительно; ригидность стенок пищевода при раздувании воздухом.
Также было установлено, что заживление стенки пищевода при ожоге II степени не всегда укладывается в «традиционные» 3 нед, а может затягиваться до 4-6 нед и более без образования рубцов, суживающих просвет пищевода.
Разработанные эндоскопические критерии дифференциальной диагностики ХОП позволили улучшить диагностику степеней ожогов пищевода в раннем периоде и применить дифференцированный подход к бужированию детей с ХОП II и III степени в остром периоде. У 50,5% больных диагноз ожога пищевода II степени был установлен точно и раннее бужирование им не проводили [10, 15-17].
Идея отказа от раннего бужирования при ХОП у детей существовала давно. Однако, отказавшись от профилактического бужирования, мы «сознательно» получаем группу больных с формирующимися стриктурами пищевода.
В нашей клинике было принято: если при ожоге II-III степени профилактическое бужирование вовремя не начато (в первые 7-10 дней после ожога) или проводилось неправильно, то прямое бужирование опасно и противопоказано. Таким пациентам в течение 4-6 нед с момента ожога дилатационную терапию не проводили. Затем при подтверждении формирующегося стеноза пищевода накладывали гастростому и приступали к бужированию за нить (с 6-й недели после ожога).
Внедрение бужирования пищевода по струне-проводнику позволило нам отказаться от профилактического бужирования. Метод дает возможность безопасно дилатировать формирующийся РСП и избавить от «напрасного» бужирования большую группу детей с ожогом II степени (табл. 2).
Несомненное преимущество бужирования по струне-проводнику над бужированием за нить — отсутствие необходимости в гастростомии. Затем переходим на поддерживающее бужирование уже восстановленного просвета пищевода по схеме, принятой в нашей клинике для ведения больных с ХОП III степени.
Однако мы считаем, что больным с протяженным стенозом пищевода, вызванным растворами щелочей, показано наложение гастростомы и бужирование за нить. При неэффективности этого лечения необходима пластика пищевода.
Изолированные поражения глотки, по данным нашей клиники, в 98% наблюдений возникали после ожога кристаллами марганца. При ожогах другими веществами стеноз глотки сочетается со стенозом нижележащих отделов пищеварительного тракта. Дети с рубцовым стенозом глотки составляют 0,5% всех больных с рубцовым сужением пищевода [2]. Внедрение в детскую токсикологическую практику пролонгированной назотрахеальной интубации (ПНТИ) повысило эффективность лечения при тяжелых химических ожогах гортаноглотки. Метод ПНТИ, по данным ДКБ №13 им. Н.Ф. Филатова, способствовал снижению частоты осложнений в 4,5 раза и является альтернативой ранней трахеостомии при тяжелом ожоге гортаноглотки с нарушением дыхания.
Принципиальными считаем следующие особенности бужирования у детей со стенозом глотки: проведение бужирования за нить бужами больших размеров независимо от возраста (№44-60 по шкале Шарьера); большие размеры бужей соответствуют размерам глотки ребенка; прямое бужирование при стенозе глотки бужами таких размеров у детей невозможно.
Разработан метод эндоскопической ультрасонографии пищевода с целью ранней диагностики глубины поражения пищевода [1].
Большинство специалистов по лечению химических ожогов у детей и взрослых отмечают значительное влияние ГЭР на результаты лечения РСП [1, 14, 15, 25, 29, 31]. При ХОП развивается рубцовое укорочение пищевода, возникают вторичная кардиальная грыжа пищеводного отверстия диафрагмы, недостаточность кардии и рефлюкс-эзофагит. Больным назначают комплексную антирефлюксную терапию на фоне поддерживающего бужирования, включающую блокаторы протонной помпы. Постоянный ГЭР способствует дальнейшему прогрессированию рубцевания. В подобных ситуациях эффект бужирования бывает только временным, так как воздействие забрасываемого желудочного сока способствует быстрому повторному рубцеванию [25, 29, 31]. При этом показана антирефлюксная операция.
В качестве этапного лечения стенозов пищевода у детей предложено использовать биодеградабельные стенты [27].
В нашей клинике были пересмотрены размеры бужей, и в настоящее время при лечении РСП мы используем бужи больших размеров (табл. 3).
Таким образом, эндоскопическими критериями ожога пищевода III степени в отличие от II степени в первые недели являются наличие циркулярных фибринозных наложений; ригидность стенок при инсуффляции воздухом; грубые, серые фибринозные налеты на ожоговой поверхности, по снятии которых подлежащие ткани длительно кровоточат, а само снятие затруднительно.
При ожоге II степени показана специализированная терапия, направленная на местное лечение и купирование общих симптомов отравления. При ожоге III степени, кроме названного выше лечения, показано бужирование пищевода.
Бужирование «вслепую» при рубцовых стенозах пищевода противопоказано. Прямое бужирование возможно в качестве раннего профилактического при ХОП II-III степени или как поддерживающее при уже восстановленном просвете пищевода другими методами дилатации.
Использование бужирования пищевода по струне-проводнику позволило при ожоге III степени осуществлять процедуру с 4-6-й недели, когда уже начинается рубцовый процесс в стенке пищевода, и такая тактика позволила заменить раннее бужирование и дилатацию за нить с предварительным наложением гастростомы.
При ожоге III степени, вызванном уксусной эссенцией, применение новой тактики оказалось эффективным у 100% детей. Все дети после дилатации по струне переведены на бужирование «вслепую» по схеме лечения ожогов III степени. Ни в одном наблюдении не потребовалось выполнения гастростомии.
В половине наблюдений при ХОП III степени возникла необходимость в гастростомии и бужировании за нить. При протяженном стенозе показана пластика пищевода.
При наличии ГЭР показана медикаментозная антирефлюксная терапия. При формировании грыжи пищеводного отверстия диафрагмы или при неэффективности консервативного лечения показана гастрофундопликация.
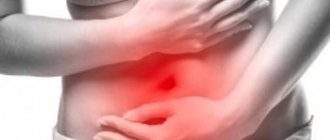
Причины болей в животе при похмелье
Каждый, кто пробовал крепкие спиртосодержащие напитки, чувствовал жжение в ротовой полости и в пищеводе. Так реагируют слизистые оболочки на раздражающее действие этилового спирта. Это небольшой химический ожог, который не наносит большого ущерба при редком употреблении.
У людей с химической зависимостью дело обстоит иначе. При регулярном употреблении этанол и продукты его распада находятся в желудке постоянно, разъедая его слизистую и вызывая болезненность. После вывода из запойного периода алкозависимые испытывают еще более сильный дискомфорт.
Известно, что слизь, которая вырабатывается в желудке, обладает защитными свойствами от различного рода агрессивных воздействий (соляной кислоты желудочного сока, веществ, попадающих с пищей и напитками). Регулярное потребление спиртного нарушает выработку защитной слизи, поэтому соляная кислота, пепсин и сам этанол «набрасываются» на слизистую оболочку и разрушают ее. Наличие болезненности свидетельствует о серьезных повреждениях желудочной стенки.
Причины и характер симптомов
Больше других органов последствия от употребленного алкоголя испытывает на себе желудок человека. На следующий день боль сопровождается тошнотой, изжогой, чувством тяжести, неприятным привкусом во рту, головной болью. Причины, которые могут вызывать боль в животе после пьянки:
• усиленная выработка желудочного сока при замедленной секреции желудка; • быстрое всасывание токсических веществ в кровь, вызванное повышенным количеством желудочного сока; • снижение защитных функций стенок желудка; • постепенное разрушение капилляров.
Уже имеющиеся хронические заболевания органов пищеварения также могут провоцировать приступы болезни и вызывать боль и дискомфорт в желудке под негативным влиянием алкоголя.
В результате воздействия алкоголя могут возникнуть следующие заболевания:
• гастрит; • ожог желудка и пищевода; • острое отравление; • панкреатит.
Гастрит у алкозависимых
Зависимый может испытывать боль в области желудка как в процессе запоя, так и после него. Причем при запое анестезирующее (обезболивающее) действие этилового спирта попросту заглушает боли. После запоя, когда поступление этанола в организм прекращается, начинает чувствоваться боль.
При алкогольном гастрите на эндоскопическом исследовании доктора наблюдают картину воспаления слизистой оболочки желудка, возможно появление небольших кровоточащих эрозий.
Люди жалуются на боль в области желудка, тошноту. Иногда возникает рвота, нарушается стул (чаще всего появляются запоры). Болевые эпизоды могут носить как острый, так и ноющий характер. Если не проводится адекватная терапия гастрита, могут появиться изъязвления. В ряде случаев происходит перерождение тканей и возникает опухолевый процесс.
Ожоги пищевода. Статья-обзор
Иванова Елена Юрьевна
Оториноларинголог
25 апреля 2021
Химический ожог пищевода у детей занимает особое место в практике отолоринголога.
Ожогам пищевода обычно сопутствуют ожоги полости рта, глотки. Они могут быть термическими или химическими.
Термические ожоги в свое время делятся на ожоги, вызываемые парами и газами и ожоги, вызываемые горячими жидкостями. Химические ожоги глотки и пищевода как по течению, так и по последствиям являются более тяжелыми.
Наиболее часто встречается химические ожоги слизистой полости рта, глотки и пищевода в возрасте от 1 до 2,5 лет. А также нельзя забывать и про подростков.
Почему именно этот возраст?
В годик ребенок начинает ходить, познавать мир самостоятельно. Познают мир дети не так, как взрослые. Яркие, красивые упаковки хочется взять в руки, покрутить, а если получиться открыть «неопознанный объект», то и попробовать «на язык».
ВНИМАНИЕ РОДИТЕЛЯМ!!! Оградите своего ребенка от боли, страха и мучений…
Что для этого нужно сделать?
Проверить, все ли сильнодействующие чистящие средства стоят для ребенка в недосягаемом месте. «Мистер Мускул», «Крот» должны стоять в недосягаемом для ребенка месте, т.к. порой последствия трудно себе представить. Капля жидкости «Крот» вызывает сильнейший ожог полости рта, гортани, пищевода, иногда ребенку достаточно облизать крышку данного средства. К сожалению, это приводит к рубцовому сужению пищевода, что требует постоянного бужирования, а в отдельных случаях и пластики пищевода.
Симптомы: обычно затруднено глотание, появляется повышенное слюноотделение, иногда рвота. Срочно вызывайте «Скорую помощь». В полости рта, глотке, пищеводе слизистая оболочка гиперемирована , на ней некротические налеты, которые легко кровоточат. Через несколько дней эти признаки стихают, и наступает мнимое улучшение (чаще на 8-12 дней). Ребенок начинает есть не только жидкую, но и твердую пищу. Однако через 2-4 месяца развивается сужение пищевода.
У ожогов прослеживается сезонность: весной, как правило, в марте начинают готовить на дачу рассаду. Иногда для лучшего роста используют различные жидкие удобрения и «марганцовку».
Кристаллы «марганцовки» вызывают сильнейшие ожоги. Дети из любопытства, а в первую очередь, по недосмотру, засыпают себе в рот красивые кристаллы. Кристаллы «марганцовки», как правило, попадают на мягкое небо, слизистую щек, миндалины, а иногда и на надгортанник. Необходимо срочно промыть рот с аскорбиновой кислотой, отек слизистой нарастает в течение 2-х часов.
Осенью делают заготовки. Осторожно, уксусная эссенция!
Растения дома.
Покупая домашние растения, если дома маленький ребенок, обязательно проконсультируйтесь с цветоводами. Например, сок дифенбахии, который содержится в листьях, вызывает ожоги полости рта.
Уважаемые родители, берегите своих детей и оградите от опасностей, окружающих их дома и на даче.
Язвенная болезнь желудка у алкоголиков
Существует ошибочное мнение, что крепкий алкоголь может вылечить желудок. Однако это не соответствует действительности, спиртное, как анестетик, несколько приглушает болевые импульсы и создает иллюзию благополучия. Но во время запоя разрушение стенок желудка происходит настолько интенсивно, что могут образоваться значительные по размеру и глубине изъязвления.
После запоя алкозависимые жалуются на острые режущие боли в эпигастрии (верхней части живота). Наиболее сильно боль проявляется на голодный желудок и через 1-1,5 часа после еды. Голодные болевые эпизоды — это один из верных признаков, позволяющих заподозрить наличие язв.
Помимо болей, зависимый может испытывать тошноту, встречается также рвота с кровью. Общая слабость объясняется как кровопотерей, так и нарушением микроциркуляции крови в желудочной стенке. Язвенный процесс сопровождается изменением стула (запоры, поносы). Ни в коем случае нельзя игнорировать и оставлять близкого без медицинского осмотра, если у него есть описанные симптомы.
Самое опасное осложнение язвы— это кровотечение. Оно может проявляться как внешне (рвота с кровью, черный кал), так и внутренне. При внутреннем кровотечении возможно резкое падение артериального давления, нитевидный пульс и даже потеря сознания. При такой симптоматике нужно немедленно вызвать скорую помощь, поскольку возможен летальный исход.
Публикации в СМИ
Химические ожоги пищевода вызывают концентрированные щёлочи и кислоты. Причины. Случайный или преднамеренный (с суицидальной целью) приём внутрь концентрированных кислот (уксусная эссенция, аккумуляторный электролит) или щёлочей (нашатырный спирт, каустическая сода).
Патогенез • Местное действие •• Кислоты вызывают коагуляционный некроз с образованием плотного струпа, препятствующего проникновению вещества вглубь и уменьшающего проникновение его в кровь •• Щёлочи вызывают колликвационный некроз, способствующий переносу и распространению щёлочи на подлежащие первично неповреждённые ткани • Общетоксическое действие с развитием полиорганной недостаточности (прежде всего печёночно-почечной).
Патологическая анатомия • Ожоги щёлочами характеризуются более глубоким и распространённым поражением стенки пищевода • Наиболее выраженные изменения возникают в местах физиологических сужений • Стадии ожога •• I — гиперемия и отёк слизистой оболочки •• II — некроз и изъязвление слизистой оболочки •• III — образование грануляционной ткани •• IV — рубцевание • К концу первой недели некротизированные участки отторгаются образуя изъязвления. Поверхностные язвы эпителизируются в течение 1–2 мес, глубокие — в течение 2–6 мес с образованием соединительной ткани.
Клиническая картина • I стадия (острая) — 5–10 сут •• Боль в области рта, глотки, за грудиной, в эпигастральной области •• Гиперсаливация •• Дисфагия •• Шок в ближайшие часы после травмы •• Ожоговая токсемия, симптомы которой начинают превалировать через несколько часов • II стадия (мнимого благополучия) — 7–30 сут. В результате отторжения некротизированных тканей глотание становится несколько более свободным. Осложнения: •• пищеводные кровотечения •• перфорации стенки пищевода •• сепсис • III стадия (образование стриктуры) — от 2 до 6 мес, иногда годами. На стенке пищевода образуются различной протяжённости участки с вялым течением процессов заживления, раневые поверхности покрыты струпом, легко кровоточат. Дисфагия до степени полной непроходимости пищевода; ларингоспазм, кашель, удушье, обусловленные попаданием пищи в дыхательные пути.
ЛЕЧЕНИЕ Диета. Рекомендуют жидкое, зондовое и парентеральное питание. Консервативное лечение • Наркотические анальгетики — тримеперидин, омнопон • Промывание полости рта и желудка р-рами антидотов в первые часы после попадания химического вещества в пищевод • Обильное питьё (вода, молоко) с последующим вызыванием рвоты в качестве первой помощи на месте происшествия • Обязательное раннее (в первые часы) промывание желудка (объём жидкости от 1 до 5 л в зависимости от возраста) • Интенсивная противошоковая терапия • Антигистаминные препараты с выраженным седативным действием (прометазин, хлоропирамин) • Дезинтоксикационная терапия • При развитии ОПН — экстракорпоральное очищение крови • Инфузионная терапия с форсированным диурезом, антибиотикотерапия • ГК • Рыбий жир, растительное масло внутрь • Раннее начало (2 мес после ожога) бужирования пищевода в течение 1–1,5 мес в сочетании с ГК и лидазой • В стадии образования стриктуры бужирование — основной метод лечения •• Слепое •• Полыми рентгеноконтрастными бужами по металлическому проводнику •• Под контролем эзофагоскопа •• По принципу бужирование без конца (бужирование с последовательным увеличением диаметра бужей в течение одной процедуры с использованием гастростомы — бужи проводят через ротовую полость, пищевод и гастростому) •• Ретроградное (через гастростому).
Хирургическое лечение • При сегментарных стриктурах — частичная пластика пищевода • При обширных стриктурах — тотальная пластика пищевода с предгрудинным или внутригрудинным расположением трансплантата из тонкой или толстой кишки. Осложнения • Рубцовое сужение пищевода • Внутрисосудистый гемолиз при ожогах уксусной эссенцией • Аспирационная пневмония • Психоз • Сепсис.
МКБ-10 • T28.6 Химический ожог пищевода
Можно ли вылечиться дома
Не секрет, что алкозависимые не только не признают наличие у них проблем с алкоголем, но и очень неохотно обращаются к медикам по другим поводам. Даже при сильных болевых ощущениях они могут категорически отказаться от профессиональной терапии.
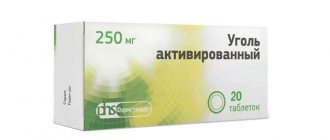
Родственники зачастую не понимают тяжести состояния больного, поэтому пытаются помочь ему собственными силами. После окончания запоя, когда появляются рези в эпигастральной области, можно дать доступный аптечный сорбент (Энтеросгель, активированный уголь и др.). Желательно употреблять в пищу нежирные бульоны, обильное питье, соблюдать щадящую диету.
Многие пытаются облегчить положение больного, давая ему слабительные препараты и вызывая рвоту. Это позволяет вывести остатки алкоголя, которые еще не всосались в кровь.
Но самолечение все же нежелательно, поскольку лишь квалифицированный специалист сможет поставить правильный диагноз и назначить адекватную терапию. Поэтому при болях районе эпигастрия неизвестного характера следует обратиться к гастроэнтерологу (это специалист, который лечит заболевания желудочно-кишечного тракта).
Что делать если болит желудок после алкоголя?
Главные принципы лечения последствий принятия алкоголя – это устранение похмельного синдрома и избавления человека от болевых ощущений, а также быстрейшее выведение токсинов и профилактика обезвоживания организма.
На время лечения, чтобы успокоить слизистые желудка, пациент должен обязательно отказаться от употребления алкоголя, соблюдать щадящую диету, принимать назначенные лекарственные препараты.
Пациенту необходимо оказать первую помощь, чтобы он мог избавиться от неприятных последствий. Если симптомы отравления сохраняются на протяжении длительного времени, в рвотных массах наблюдается кровь, необходимо обязательно вызывать скорую помощь.
Медикаменты
Лечение предусматривает прием лекарственных средств, которые помогут купировать приступы боли и направлены на восстановление нормального состояния слизистых оболочек.
Препараты, с помощью которых можно лечить последствия принятия алкоголя: • средства со спазмолитическим действием (Папаверин); • сорбенты для выведения шлаков (активированный уголь, Смекта); • средства для нормализации работы органов пищеварения (Лоперамид); • противорвотные препараты (Мотилиум); • обезболивающие средства (Но-шпа).
Для снятия похмелья и устранения боли многие принимают небольшую дозу, якобы для выравнивания уровня алкоголя в крови. Подобные методы «лечения» не только не приносят пользы, но могут даже усугубить ситуацию.
Народные средства
Народная медицина также располагает рядом рецептов, которые могут снять боль без лекарств. Их легко приготовить в домашних условиях. Ингредиенты для рецептов можно найти в любом доме и в домашней аптечке.
К действенным народным способам относятся: • чай, заваренный из листьев смородины; • настойка, приготовленная из цветов ромашки; • употребление масла льна или облепихи.
Лечение в условиях стационара
Поскольку рези в районе эпигастрия (особенно после запоя) могут быть вызваны рядом причин, после запоя сначала необходимо провести тщательное обследование.
Врач производит осмотр и опрашивает человека (или его родственников). Важно знать, сколько времени длился запой, какое примерно количество спиртного употребил зависимый, имеются ли сопутствующие заболевания.
В инструментальном исследовании важную роль играет фиброгастродуоденоскопия (ФГДС). Доктор может сразу определить источник болевых импульсов, наличие гастрита, язв или опухоли.
Исходя из данных осмотра, опроса, лабораторных и инструментальных исследований, гастроэнтеролог делает назначения. В комплексную терапию входит постановка капельниц (состав определяется в каждом случае индивидуально), препараты, уменьшающие кислотность желудка, ферменты, холинолитики. По показаниям назначаются слабительные и мочегонные средства.
Медицинские интернет-конференции
Актуальность: По данным ВОЗ, количество острых и хронических отравлений у детей в экономически развитых странах увеличивается из года в год, причиной гибели 20% детей в возрасте до 15 лет являются экзогенные интоксикации. В нашей стране за последние 5 лет количество отравлений у детей удвоилось (ежегодный прирост 3—15 %). Среди нозологических форм более 80 % составляют отравления лекарственными веществами, препаратами пищевой и бытовой химии, при этом максимальное количество отравлений (от 77,2% до 85%) приходится на возраст от 1 года до 3 лет. Случайное употребление детьми различных химических веществ часто сопровождается развитием ожогов верхних отделов пищеварительного тракта (ВОПТ) различной степени тяжести. В последние годы отмечена тенденция роста числа химических ожогов пищевода у детей, что объясняется ростом количества и видов агрессивных веществ, а также их легкодоступностью для потребителя.
Цель: изучить исходы поражения верхних отделов ВОПТ вследствие случайного употребления детьми различных химических веществ.
Материалы и методы: По данным архива КБ им. С.Р. Миротворцева СГМУ проведен ретроспективный анализ 612 историй болезни детей в возрасте от 9 месяцев до 15 лет, госпитализированных с подозрением на пероральное отравление различными химическими веществами и лекарственными препаратами (2009 – 2013 гг.). Признаки отравления диагностированы в приемном покое у 544 детей, направлены на лечение в детское отделение реанимации и интенсивной терапии (ДОРИТ). В связи с подозрением на химический ожог ВОПТ 68 детей экстренно госпитализированы в детскую хирургическую клинику (ДХК). В условиях ДХК всем детям (100%) выполнено общеклиническое лабораторное обследование (ОАК, ОАМ, ЭКГ); инструментальное обследование проведено 43 (63,2%) пациентам: ФГДС – 38 (55,8 %) больным, рентгеноскопия верхних отделов пищеварительного тракта (ВОПТ) с Susp. BaSO4 – 5 (7,3 %) пациентам. Дети консультированы ЛОР-врачом и педиатром. Глубина поражения тканей при ожоге пищевода (эндокопическая картина) оценивалась согласно классификации (С.Д. Терновский, Э.Н. Ванцян, 1971). Использовались как консервативные, так и оперативные методы лечения (бужирование пищевода бужами COOK, наложение гастростомы).
Результаты. Все пациенты, госпитализированные в ДХК, приняли химическое вещество случайно, из-за невнимательности взрослых. Распределение по полу: 45 мальчиков (66,2%), 23девочки (33,8%); по возрасту: до 1 года – 1(1,5%) ребенок; от 1 года до 3 лет — 54 (79,4%) человека; от 3 до 6 лет – 10 (14,7%) человек; 6 до 9 лет – 3(4,4%) человека (диагр.1) ;средний возраст пациентов – 2,17±0,12 лет.
Ожог слизистой пищевода констатирован при употреблении уксусной эссенции (уксусной кислоты) у 36 (52,9%) детей, щелочи – у 10 (14,7%) больных, кристаллов перманганата калия – у 17 (25%) пациентов, других химических вещества (клей, нашатырно-анисовые капли, нашатырный спирт, настойка йода и т.д.) – у 5 (7,4%) детей.
Химические ожоги слизистой ВОПТ кислотой и щелочью клинически проявлялись отечностью и гиперемией губ, гиперемией и кровоточивостью слизистой ротовой полости, гиперсаливацией; при употреблении кристаллов перманганата калия — окрашиванием слизистой полости рта и языка в черный цвет. В тяжелых случаях отмечалось наложение фибрина на слизистой ротовой полости, дисфагия, дисфония – у 8 (11,7%) человек. Осложнений в виде острой почечной и печеночной недостаточности у этих детей не зарегистрировано.
Первичная ФГДС выполнена 47 (69,1%) больным, 4 пациентам проведено рентгеноскопическое исследование ВОПТ с Susp. BaSO4 в срок от 1 до 7 дней. Родители 12 детей отказались от эндоскопического обследования (ФГДС). Эндоскопическая картина ожога I степени диагностирована у 12 детей (25,5%), II степени — у 8 пациентов (17%), III степени — у 11 больных (23,4%), в 16 случаях (34,1%) ожог пищевода эндоскопически не подтвердился (диагр.2). В результате ФГДС верифицирована локализация ожоговой поверхности: ожог слизистой верхней трети пищевода диагностирован у 12 больных, ожог слизистой средней трети пищевода — у 4 детей, ожог на границе верхней и средней трети пищевода – у 3 больных, ожог на границе средней и нижней трети пищевода – у 1 ребенка, ожог слизистой нижней трети пищевода – у 2 пациентов.
Первичная ФГДС не проводилась 21 пациентам. У 5 детей отсутствовали клинические признаки химического ожога ВОПТ.
Стеноз пищевода как осложнение химического ожога вследствие случайного употребления химических веществ диагностирован у 14 (45,2%) больных. Всем пациентам со стенозом пищевода проводилось лечебное бужирование по струне-проводнику, бужами Cook, а в тяжелых случаях (III степень ожога) – в сочетании с наложением гастростомы.
Химические ожоги слизистой пищевода сопровождались воспалительными изменениями в гемограмме (ускорение СОЭ — 17,2±2,05 мм/ч, лейкоцитоз – 13,3±1,7*109/л). Все дети получили консервативное лечение: промывание желудка, ранняя антибактериальная терапия для профилактики вторичного инфицирования, с целью ускорения эпителизации слизистой перорально облепиховое масло, короткие курсы курс глюкокортикостероидов (5-7 дней), обволакивающие средства (альмагель), инфузионная терапия как компонент противошоковой терапии (по показаниям). Для удаления невсосавшихся кристаллов перманганата калия и уменьшения прижигающего действия вещества на ткани слизистую полости рта обрабатывали тампоном с 1% р-ром аскорбиновой кислоты.
Выводы:
1. ФГДС является определяющим методом диагностики, верифицирующий диагноз «Химический ожог пищевода».
2. У каждого третьего ребенка, обследованного эндоскопически, – 22 человека (32,3%), диагностирован ожог слизистой оболочки пищевода вследствие случайного употребления различных химических веществ. 3. Симптомы поражения слизистой, выявленные при осмотре полости рта и глотки, не являются достоверными признаками степени тяжести повреждения слизистой пищевода и желудка.
4. Случайное употребление детьми агрессивных химических средств (кислоты, щелочи) может привести к формированию рубцового стеноза пищевода, что отрицательно влияет на качество жизни ребенка.