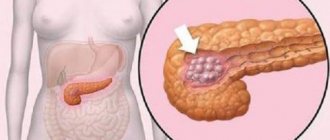
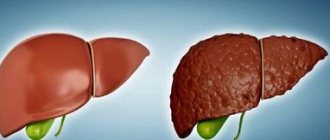
«Жирная печень» — заболевание, которое характеризуется избыточным накоплением жира в печеночных клетках.1 У этого заболевания несколько имен — жировой гепатоз, стеатоз, жировая дистрофия, но каждое из них означает только одно — с ним не стоит шутить, и его ранняя диагностика, равно как и последующее лечение, должны быть своевременными и всесторонними.
Для начала стоит запомнить, что жировой гепатоз печени может быть связан с алкогольным или неалкогольным повреждением печени.2 Дальше мы будем говорить о неалкогольном повреждении. В последнее время количество пациентов с неалкогольной жировой болезнью печени (НАЖБП) значительно увеличилось. Так, по статистике, в 2007 году НАЖБП была выявлена у 27% пациентов, в то время как в 2014 году эта цифра возросла до 37%. Таким образом, на данный момент НАЖБП занимает первое место по частоте среди хронических заболеваний печени.1
Причины жирового гепатоза
Выделяют три основные причины развития стеатоза печени:
- Ожирение. Если показатель индекса массы тела превышает 30, вероятность образования дистрофии составляет около 40%.
- Употребление алкогольных напитков. Причем гепатоз может возникать даже у людей, которые пьют немного, но ежедневно. Существует прямая зависимость между длительностью употребления алкоголя и выраженностью дистрофии печени и, как следствие, риском развития цирроза.
- Длительное применение медикаментозных препаратов с гепатотоксическим действием.
Реже гепатоз развивается на фоне заболеваний, протекающих с нарушениями метаболизма, к этой категории относятся гиперлипидемия, гиперхолестеринемия, сахарный диабет, тиреотоксикоз, микседема, синдром Иценко–Кушинга, злокачественные новообразования, хронические болезни желудочно-кишечного тракта, при которых нарушается процесс всасывания, и др.
Дистрофия печени может быть спровоцирована не только ожирением, но и неправильным питанием – перееданием, злоупотреблением жирной пищей и продуктами, содержащими гидрогенизированные жиры, простые углеводы.
Болезнь иногда диагностируется у людей, имеющих дефицит ферментов, участвующих в липидном обмене (наследственное заболевание).
Чаще всего к развитию стеатоза приводит не один фактор. В большинстве случаев наблюдается мультифакторность, например, употребление спиртных напитков человеком, который неправильно питается или принимает токсичные лекарства.
Лекарства для дезинтоксикации
Медикаментозные средства с дезинтоксикационным действием эффективно очищают клетки печени от токсических соединений, укрепляя их структуру и улучшая функционирование. Чаще всего при жировом гепатозе назначаются такие препараты:
- Полисорб
— эффективный энтеросорбент, который борется с ядовитыми продуктами распада, аллергенами, токсическими веществами; - Антраль
— применяется для лечения и профилактики воспалительных поражений печени; - Холосас
— сиро из ягод шиповника, содержащий повышенную концентрацию аскорбиновой кислоты и очищающий гепатоциты от шлаков.
Также к распространенным энтеросорбентам относятся Энтеросгель — действует против продуктов метаболизма и токсических веществ, Овесол — очищает печень и борется с застоем желчи, улучшая ее отток.
При лечении ожирения печени можно применять и другие препараты-энтеросорбенты — Атоксил, Полифепан, Тиосульфат натрия, активированный уголь.
С целью ускоренного выведения токсических веществ и предотвращения развития дисбактериоза назначаются дезинтоксикационные растворы для очищающих клизм. Чаще всего используются Нормазе или Дуфалак.
Классификация
По этиологическому признаку гепатоз делят на неалкогольную жировую болезнь печени и алкогольный стеатоз. Первый тип заболевания диагностируется всего лишь в 7–10% случаев.
Гепатоз бывает:
- первичным – вызван метаболическими нарушениями, например, ожирением или гиперлипидемией;
- вторичным – обусловлен воздействием на организм внешних негативных факторов, которые в дальнейшем приводят к нарушению обмена веществ, например, голоданием, длительным приемом кортикостероидов, резекцией кишечника.
Врачи учитывают и особенности отложения жира, по которым делят гепатоз на:
- диффузный;
- зональный;
- очаговый диссеминированный;
- выраженный диссеминированный.
Симптомы жирового гепатоза
Специфические признаки жирового гепатоза печени отсутствуют, даже когда уже имеются существенные морфологические изменения. В этом заключается коварность недуга и кроется серьезная опасность.
На начальной стадии могут возникать следующие неспецифические симптомы жирового гепатоза:
- общая усталость, астения, снижение трудоспособности;
- тяжесть в животе, нестабильность стула, дискомфорт в правом подреберье, тошнота, метеоризм, иногда рвота;
- увеличение массы тела;
- беспричинное повышение температуры тела в течение длительного периода времени;
- незначительное увеличение печени;
- кожный зуд.
По мере прогрессирования заболевания возможно желтушное окрашивание слизистых оболочек и кожных покровов. Нередко снижается артериальное давление, происходят обмороки. Отмечается склонность к геморрагиям (повышенная кровоточивость).
Выделяют 3 степени жирового гепатоза в зависимости от поражения:
- до 33% – I степень;
- 33–66% – II степень;
- более 66% – III степень.
Рекомендации по питанию
Диеты, походящей всем без исключения не существует. Больным с жировым гепатозом в первую очередь нужно уменьшить калорийность суточного рациона. Одной из рекомендаций может быть совет по ограничению потребления продуктов, богатых насыщенными жирными кислотами и замена их на продукты, содержащие мононенасыщенные или полиненасыщенные жиры (молоко, оливковое масло, рыбий жир).
Сбалансированность питания
Основные части пищи – белки, жиры, углеводы, вода, минеральные вещества и витамины, которые должны быть строго сбалансированы. Соотношение между белками, жирами и углеводами должно быть 1:1:4.
Белки животного происхождения должны составлять около 60 % от общего количества белков. Из общего количества жиров 20-25 % должны составлять растительные масла как источник полиненасыщенных жирных кислот.
Сбалансированность углеводов выражается в соотношении крахмала, сахара, клетчатки и пектинов. Сахара должны быть представлены фруктами, ягодами, молочными продуктами питания, медом. Крайне важно соблюдать сбалансированность витаминов и минеральных веществ, которые должны поступать в организм ежедневно в соответствии с суточной потребностью.
Режим питания
Это количество приемов пищи и интервал между ними а течение дня. Для здоровых людей 3-4 раза в день с 4-5 часовыми промежутками. При некоторых сопутствующих заболеваниях, например ожирении, необходимо принимать пищу 5-6 раз в день.
Питание при болезнях печени
Диета при жировом гепатозе должна быть щадящей и создавать максимальный покой печени. Необходимо уменьшить количество жиров и обогатить диету продуктами-источниками полноценных белков витаминов, снизить содержание сахара и увеличить количество жидкости. Прием пищи должен быть частым и небольшими порциями. Необходимо исключить жирные сорта мяса, копчености, пряности, острое, сдобное тесто. Абсолютно запрещен алкоголь.
Для того чтобы подобрать диету подходящую именно Вам, обратитесь к врачу.
вверх
Диагностика
Диагностика заболевания затруднена. Во-первых, у стеатоза нет специфических симптомов. Во-вторых, биохимические анализы не показывают существенных изменений. Иногда повышается активность сывороточных трансаминаз, однако этот показатель изменяется не у всех больных стеатозом. В связи с этим первоочередное значение имеет дифференциальная диагностика с гепатитами, обструкцией желчевыводящих путей, первичным гемохроматозом, гепатоцеребральной дистрофией.
Окончательный диагноз врач ставит на основе комплексного обследования и серии анализов, включая УЗИ, биопсию.
Чтобы выяснить причину возникновения жирового гепатоза, определяют уровень инсулина в крови, сывороточную концентрацию глюкозы, гормональный статус, антитела к цитомегаловирусу и вирусам гепатитов, маркеры аутоиммунного гепатита и др.
Результаты лечения стеатоза печени
Отзыв пациента:
» Уважаемая Белла Леонидовна!
Дорогие Нелли Николаевна Цурикова, Мушинская Кира Владимировна, девушки в регистратуре, врач-Узи диагностики огромное вам всем спасибо за организацию лечения моей болезни. вы в команде творите чудеса!Профессионалы высокого уровня и люди с большой буквы! Благодарен судьбе, что нашел вашу клинику, которая реально спасла мне жизнь и изменила ее на 180 градусов. Благодаря усилиям, квалификации и вниманию с вашей стороны, я стал абсолютно здоровым человеком. Сбросил вес за 9 месяцев на 23.5 кг, печень моя стала реальной фабрикой , которая теперь работает отлично!
В общем , желаю вашему коллективу всех благ. Не останавливайтесь! Вы реально делаете большое дело для людей, помогаете преодолеть серьезные заболевания.
В преддверии Нового 2022 года хочу пожелать и вам тоже здоровья, семейных радостей и любви! с наилучшими пожеланиями, ваш пациент из Казани» >>> — Рустем 05.12.2018 г.
Лечение жирового гепатоза
Лечение жирового гепатоза обычно комплексное, включающее диетотерапию, медикаментозную терапию и лечебную физкультуру.
Диета играет важное, а иногда и первостепенное значение в лечении стеатоза. Иногда, чтобы вылечить первую стадию, достаточно соблюдать диету. Благодаря существенному ограничению потребления жиров здоровые клетки, а их более 66%, самостоятельно выводят имеющийся в печени жир. Но и на поздних стадиях коррекция питания является обязательным условием. Рекомендуется готовить пищу на пару, употреблять больше зелени, овощей и обезжиренные молочные продукты, яйца, крупы, вегетарианские блюда.
Причина возникновения непосредственно влияет на то, как лечить жировой гепатоз.
Снижение массы тела – необходимое условие для пациентов с ожирением. Как правило, это помогает избавиться от инсулинорезистентности, что приводит к нормализации углеводного и липидного обмена. Но тут есть один важный нюанс – вес нельзя терять слишком быстро (допускается до 600 г в неделю), в противном случае есть риск прогрессирования жирового гепатоза.
При алкогольной жировой дистрофии успешное лечение возможно только при полном отказе от алкоголя. Пациентам рекомендуется консультация нарколога.
Липотропные препараты при жировом гепатозе назначают для ускорения выведения жира из печени. К этой категории относятся лекарства, которые нормализуют обмен холестерина и липидов, способствуют окислению жира и его мобилизации из печени: липоевая кислота, эссенциальные фосфолипиды, фолиевая кислота, витамины группы B.
Для предотвращения разрушения клеточных мембран и стимуляции регенерации гепатоцитов назначают гепатопротекторные лекарства при жировом гепатозе печени: бетаин, таурин, урсодезоксихолевую кислоту, глутаргин, фосфатидилхолин,
Часто назначаемые при жировом гепатозе таблетки, содержащие урсодезоксихолевую кислоту: Ливодекса, Гринтерол, Урдокса, Урсодез, Урсолив, Урсофальк, Эксхол, Экурохол.
Для устранения устойчивости к инсулину применяют тиазолидиндионы и бигуаниды.
Утилизацию жирных кислот улучшают физические нагрузки, поэтому они рекомендованы всем пациентам с этим заболеванием.
Чем опасна НАЖБП?
Жировой гепатоз, особенно в самом начале, может протекать практически бессимптомно, а имеющиеся симптомы не специфичны и, таким образом, затрудняют диагностику. Однако не стоит расслабляться — диагностировать жировой гепатоз важно при любом подозрении на наличие данного заболевания. Потому что это заболевание, развиваясь исподволь, практически не проявляя себя явно, тем не менее, повышает риск сердечно — сосудистой смерти в несколько раз — проще говоря, повышает риск развития инсультов и инфарктов.4 Кроме того, запущенный жировой гепатоз может привести, в конечном итоге, к развитию цирроза и отказу печени. Вероятность этого события невелика, однако, в случае его наступления, последствия могут оказаться фатальными. Дело в том, что при циррозе обычно требуется трансплантация органа, проведение которой может дополнительно затрудняться при наличии кардио-метаболических нарушений и заболеваний, сопровождающих часто жировой гепатоз.3
Стадии развития НАЖБП
- 1
Стадия жирового гепатоза (стеатоз)
Начальная стадия заболевания, часто протекающая бессимптомно
- 2
Неалкогольный стеатогепатит
Гепатоз с присоединившимся к нему воспалением печеночных клеток
- 3
Фиброз с дальнейшим переходом в цирроз
На этой стадии ткань печени начинает замещаться соединительной тканью, что ведет к нарушению структуры и, в конечном счете, нарушению работе органа.3
Жировой гепатоз беременных
Отдельно выделяют стеатоз печени, возникающий без существенной причины у женщин, вынашивающих ребенка. Острый жировой гепатоз беременных диагностируется у одной из 13000 женщин. Летальным исходом оканчиваются 20–25% случаев, по данным зарубежных авторов, и до 60%, по информации отечественных источников.
Болезнь прогрессирует быстро, в течение 2–3 недель. Возникает в основном на позднем сроке беременности – 32–36 неделе. Точную причину этой патологии установить до сих пор не удалось.
Симптомы, которые могут указывать, на острый жировой гепатоз у беременных: чрезмерная рвота, тяжело протекающие нервные расстройства, общая слабость, сонливость.
Единственный метод лечения – срочное родоразрешение. В течение 5 недель после родов болезнь регрессирует.
Препараты против ожирения
Важной частью терапии жирового гепатоза у мужчин и женщин считается снижение веса. Для этой цели применяются препараты, стимулирующие обмен веществ, ускоряющие обмен липидов, уменьшающие чувство голода. Препараты против ожирения тормозят усвоение калорий и их превращение в жировые клетки. Для нормализации веса применяются:
- Меридиа
— обеспечивает продолжительное чувство насыщения даже после небольших порций пищи и может применяться при сахарном диабете второго типа; - Метформин
— используется при ожирении на фоне сахарного диабета второго типа (при инсулиновой зависимости противопоказан); - Акомплиа
— воздействует непосредственно на точки головного мозга, «отвечающие» за голод и снижает потребность в еде; - Орлистат
— удерживает фермент липазу, тормозя поглощаемость жиров; - Сибутрамин
— уменьшает ощущение голода и задерживает усвояемость калорий.
Препараты для похудения назначаются не всегда — только в том случае, если соблюдение диеты и занятия спортом не принесли заметных результатов. Лучше не принимать такие медикаменты самостоятельно, они могут вызывать негативные побочные реакции.
Средства против ожирения нельзя принимать без консультации с врачом, так как они имеют множество противопоказаний — глаукома, артериальная гипертония, болезни простаты, неврологические расстройства и нарушения в работе щитовидной железы.
Профилактика
Профилактические мероприятия подразумевают:
- правильное питание, в частности ограничение жирных, острых, жареных и копченых блюд;
- умеренность в употреблении алкогольных напитков;
- правильный прием медикаментов;
- регулярные физические нагрузки.
Причиной накопления жира часто становится избыточный вес из-за малоподвижного образа жизни. Ученые доказали: если в течение 4 недель употреблять только фаст-фуд, почти наверняка возникнет это заболевание. В эксперименте принимали участие студенты-добровольцы. Причем первые признаки появлялись уже через 1 неделю такого питания. Поэтому большое значение имеют питание и контроль массы тела.
Для профилактики следует применять гепатопротекторы, особенно в периоды повышенной нагрузки на печень, например, при длительном употреблении алкоголя, лечении антибиотиками, соблюдении диеты, направленной на снижение веса.
Алкогольный гепатит и цирроз печени
Алкогольный гепатит соответственно Международным классификациям болезней печеночного органа делят на острый и хронический. Болезнь является одним из основных вариантов, наряду с алкогольным фиброзом, трансформируется в цирроз
.
Острый алкогольный гепатит — эпизоды острого токсического некроза (острая печеночная недостаточность алкоголиков), протекают крайне тяжело, часто представляют угрозу для жизни больного. Эта форма гепатита развивается у 30% больных, злоупотребляющих алкоголем не менее 3-5 лет, при этом играет роль недостаточное питание, наличие алкоголизма у родителей, снижение активности ацеталь- и алкогольдегидрогеназы, снижение антигена HLA В40.
Установлена зависимость недостатка антигена гистосовместимости HLA В40 с развитием хронического активного гепатита с последующим переходом в цирроз
. Эта форма гепатита (острый некроз) может развиваться на фоне
жировой дистрофии печени
, острых гепатитов, фиброза или цирроза. При
циррозе
развитие острого гепатита (некрозов) очень часто приводит к распадной (паренхиматозной) и шунтовой (портокавальной) печеночной энцефалопатии, что чаще всего заканчивается летальным исходом.
Гистологически наблюдается перивенулярное поражение гепатоцитов, баллонная дистрофия, их некроз, алкогольный гиалин (тельца Мэллори), лейкоцитарная инфильтрация, перицеллюлярный фиброз и т.д. Некроз гепатоцитов центра печеночных гексагональных долек.
Острый гепатит часто развивается у лиц молодого, среднего возраста после запоя с предшествующим длительным употреблением алкоголя. Характерно острое появление болевого, диспепсического синдромов, однако у некоторых больных заболевание может развиваться постепенно.
Наиболее частый желтушный вариант: нарастает резкая слабость, отсутствие аппетита, тошнота, рвота, желтуха, диарея, резкая потеря массы тела. Боли локализуются у правого подреберья, подложечной области. Может быть лихорадка.
При обследовании выявляется желтуха, гепатомегалия, лихорадка. Область расположения органа болезненна при пальпации, гладкая. У части больных увеличивается селезенка, появляется ладонный рубероид (эритема), кожные сосудистые звездочки, тремор рук (астериксис), что является признаком печеночной энцефалопатии, нарушение психики (заторможенность, возбуждение, галлюцинации), асцит, устойчивый к диуретикам. Отмечаются сопутствующие инфекции: пневмония, пиелонефрит, активный туберкулез. Холестатический вариант с кожным зудом, светлым калом, темной мочой встречаются редко. Кровь характеризует выраженная гипербилирубинемия, гиперхолестеринемия, повышение активности щелочной фосфатазы, гаммаглютамилтранспептидазы, незначительное повышение AST, ALT.
Выделяют молниеносный (фульминантный) острый алкогольный гепатит, который протекает тяжело, часто с неблагоприятным прогнозом, латентный вариант с бессимптомным течением. Всегда наблюдается лейкоцитоз со сдвигом влево, резкое увеличение СОЭ.
Прогностически неблагоприятными симптомами является печеночная энцефалопатия, гепаторенальный синдром, удлинение протромбинового времени более чем на 50%, рецидивы острого гепатита на стадии сформировавшегося цирроза. Прогноз наиболее благоприятен при латентной форме острого гепатита.
Выздоровление возможно при полном отказе от алкоголя, но это не всегда гарантирует отсутствие впоследствии цирроза
.
Хронический гепатит делят на персистирующий и активный легкой, средней, тяжелой степени, чаще всего представляющие собой стадии прогрессирования острого гепатита.
Хронический персистирующий гепатит гистоморфологически проявляется перицеллюлярным и субсинусоидальным фиброзом, тельцами Мэллори, баллонной дистрофией гепатоцитов. Подобная картина без прогрессирования фиброза может сохраняться 5-10 лет даже при умеренном употреблении алкоголя.
Хронический персистирующий гепатит сопровождается умеренными болями живота, вздутием, анорексией, неустойчивым стулом, отрыжкой, изжогой. Печеночный орган увеличен незначительно, уплотнен. Диффузное уплотнение, увеличение подтверждается данными УЗИ. Умеренно повышается активность гаммаглютамилтранспептидазы, трансаминаз сыворотки крови, а иногда тимоловой пробы.
Хронический активный гепатит имеет вышеописанную гистоморфологическую картину алкогольного гепатита с наличием более или менее выраженным активным фиброзом, склерозирующим гиалиновым некрозом. Воздержание от алкоголя на протяжение 3-6 мес. приводит к улучшению морфологической картины по типу хронического неалкогольного гепатита. Для хронического активного гепатита при наличии аутоиммунной деструкции паренхимы характерно прогрессирование процесса с переходом к циррозу
.
Клинические проявления более яркие, чем при персистируюшем гепатите. Чаще наблюдается желтуха, спленомегалия (при переходе в цирроз орган резко может уменьшиться). Значительно повышается билирубин, гаммаглютамилтранспептидаза, иммуноглобулин А, умеренно тимоловая проба, трансаминазная активность крови.
Прямых морфологических маркеров алкогольной этиологии заболеваний печеночного органа нет, но существуют изменения, достаточно характерные для воздействия этанола. Это алкогольный гиалин (тельца Мэллори), характерные ультраструктурные изменения гепатоцитов, звездчатых ретикулоэпителиоцитов. Гиалин — вещество белковой природы, синтезируемое гепатоцитом. При светооптическом исследовании он имеет вид эозинофильных масс различной формы (лентовидной, сетчатой, глобулярной, неправильной), которые локализуются обычно вблизи ядра цитоплазмы гепатоцитов. После гибели гепатоцита может располагаться внеклеточно. При трехцветной окраске по Мэллори скопления гиалина окрашиваются розовым цветом.
При электронно-микроскопическом исследовании биоптатов, взятых у больных хроническим алкоголизмом, алкогольный гиалин выявляется как фибриллярный или гранулярный материал. Фибриллы гиалина короче и толще нормальных тонофиламентов. Образование телец Мэллори в гепатоцитах описано при ряде заболеваний неалкогольной этиологии: сахарном диабете, индийском детском циррозе, болезни Вильсона-Коновалова, первичном билиарном циррозе, раке печени, после операции наложения кишечного анастомоза по поводу ожирения.
Характерные ультраструктурные изменения гепатоцитов и звездчатых ретикулоэндотелиоцитов отражают токсическое воздействие этанола на организм.
Изменения гепатоцитов представлены гиперплазией, вакуолизацией элементов гладкой цитоплазматической сети, образованием гигантских митохондрий, имеющих неправильную форму. Изменения звездчатых ретикулоэпителиоцитов свидетельствуют о несостоятельности их фагоцитарной функции: цитолемма их не образует выростов, единичные лизосомы с электронно-светлым содержанием.
Постоянно встречающимися морфологическими маркерами воздействия этанола на печень являются:
- жировая дистрофия гепатоцитов;
- очаги колликвационного некроза, поражающие центральные отделы долек;
- воспалительный инфильтрат, содержащий наряду с лимфоцитами и макрофагами большое число нейтрофильных лейкоцитов;
- перестройка структуры печеночного органа с образованием ложных долек преимущественно монолобулярного типа разделенных узкими фиброзными септами.
Важное диагностическое значение при хронических гепатитах (алкогольных, как любой другой этиологии) имеет проведение УЗИ органов брюшной полости (печени, селезенки и других органов), а также на предмет выявления асцита и размеров воротной вены. Ультразвуковая допплерография должна выполняться для исключения или установления степени выраженности портальной гипертензии. Традиционно продолжают применять при диагностическе радионуклидную гепатоспленосцинтиграфию.
Часто задаваемые вопросы про жировой гепатоз
К какому врачу обратиться?
На заболеваниях печени специализируется гепатолог.
Как определить жировой гепатоз?
К сожалению, специфические симптомы у болезни отсутствуют. Выявить отклонения позволяет комплексное обследование.
Можно ли вылечить стеатоз печени?
При грамотной и вовремя начатой терапии изменения в печени обратимы. Главное, строго соблюдать все предписания врача, придерживаться диеты, отказаться от алкоголя и «вредных» продуктов.
Причины стеатоза печени
Что является причиной стеатоза печени, почему по статистике Европейской ассоциации гепатологов эта болезнь распространена как эпидемия? Самое распространенное мнение – это неправильное питание и малоподвижный образ жизни. И это большая ошибка. Причина стеатоза – не в неправильном образе жизни, а в гормональных и метаболических изменениях, это болезнь, которая, помимо коррекции образа жизни, питания и физических нагрузок, также требует наблюдения у гепатолога и эндокринолога!