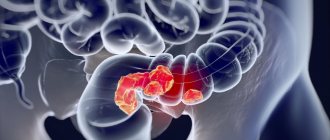
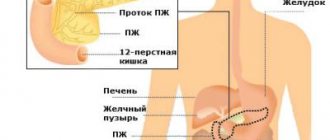
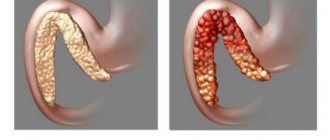
Кишечная непроходимость — это комплекс симптомов, который возникает в результате нарушения продвижения пищи по кишечнику. Это очень опасное состояние, которое может привести к летальному исходу, несмотря на лечение. Смерть может наступить от перитонита и некроза кишки. Критически важным является своевременная постановка диагноза и начало лечения.
Как видно из названия, тонкокишечная непроходимость возникает при нарушении прохождения пищи на уровне тонкого кишечника — 12-перстной, тощей и подвздошной кишок.
Причины и виды кишечной непроходимости
В зависимости от причин развития, выделяют следующие виды непроходимости кишечника:
- Динамическая или функциональная непроходимость — развивается из-за нарушения сократительной способности кишечной стенки, вызванной спазмами или параличами.
- Механическая непроходимость. Эта патология развивается из-за закрытия просвета кишки, в результате чего продвижение кишечного содержимого становится невозможным. Такие ситуации возникают при обтурации просвета кишки опухолью, гельминтами, конкрементами, перекрутом кишки при спаечных процессах и др.
Для разных отделов тонкого кишечника характерны свои причины развития непроходимости. Например, на уровне двенадцатиперстной кишки такое состояние возникает при раке головки поджелудочной железы или желчного протока, а также при раке 12-перстной кишки.
Непроходимость на уровне тощей и подвздошной кишок чаще возникает при грыжах, спайках, глистных инвазиях, обтурации инородными телами. Что касается опухолей, то в этом отделе кишечника они возникают редко. Тем не менее, вызвать непроходимость может сдавление кишки извне опухолью другой локализации, например, при канцероматозе брюшины, раке толстой кишки или желудка.
Механизм развития тонкокишечной непроходимости
Развитие кишечной непроходимости проходит в несколько этапов, при этом наблюдается каскад патологических реакций, которые оказывают системное действие на весь организм. На первом этапе, когда только произошла обтурация, кишка начинает усиленные перистальтические движения, которыми как бы пытается преодолеть место окклюзии. Это вызывает спазматические боли, которые то нарастают, то на непродолжительное время утихают.
По мере того, как в приводящем отделе кишки накапливается содержимое, этот отдел начинает перерастягиваться и перистальтика ослабевает, а затем и вовсе прекращается. Это свидетельствует о параличе кишечника и является грозным признаком.
Параллельно с этим нарушается пристеночное кишечное пищеварение ввиду нарушения питания энтероцитов (клеток, выстилающих поверхность кишки изнутри). Они постепенно отмирают, а их регенерация не происходит. В таких условиях на первый план выходит симбионтное пищеварение из-за активации кишечных бактерий. Оно не физиологично и приводит к активации процессов гниения и брожения, в кишечнике накапливаются продукты распада, оказывающие общетоксическое действие. По мере развития процесса в кишечной флоре начинают преобладать анаэробные бактерии, которые выделяют экзо- и эндотоксины. При всасывании в кровь они приводят к угненению работы нервной системы, нарушению микроциркуляции крови и развитию метаболических нарушений.
В результате такого воздействия, кишечная стенка становится проницаемой для этих бактерий, они начинают проникать в кровоток, приводя к развитию системных инфекционных процессов — перитонита и сепсиса.
Также одновременно с этим происходит нарушение водно-электролитного баланса. В нормальных условиях в кишечник взрослого человека поступает около 8-10 литров жидкости (здесь учитывается не только пища, но и слюна, а также секрет пищеварительных желез). При этом около 80-90% этой жидкости всасывается. Но при кишечной непроходимости нарушается реабсорбция, и жидкость скапливается в приводящем отделе кишки. Более того, из-за нарушения микроциркуляции происходит усиленная фильтрация жидкости, что приводит к ее выходу из тканей. Это увеличивет объем уже и без того перерастянутой кишки. В конце концов это приводит к рвоте, которая еще больше усугубляет общее обезвоживание организма и провоцирует развитие сердечной и почечной недостаточности.
Реабилитация
Основной целью в ранний послеоперационный период является восстановление нормальной функции желудочно-кишечного тракта. Количество времени необходимое для реабилитации будет определено лечащим врачом и зависит от объема оперативного вмешательства, возраста и общего состояния больного, наличия хронических заболеваний.
Большинство наших пациентов остается в клинике в течение пяти-семи дней после проведенной операции, вызванной кишечной непроходимостью. В этот период пациенты находятся под присмотром медицинской бригады, включающей хирургов, реаниматологов, врачей других специальностей и медицинских сестер.
После выписки из стационара необходимо помнить о важных вещах:
- Если не ухаживать за раной, то возможно ее инфицирование (покраснение, повышение местной температуры, отечность) и как следствие осложнения ее заживления. Поэтому необходимо помнить и следовать рекомендациям, которые даны лечащим врачом. При появлении кровянистых выделений — обратиться в клинику для обработки раны.
- Ранняя активизация пациента в послеоперационный период способствует снижению риска тромбоэмболических осложнений (например, инсульта, тромбоэмболии легочной артерии). При этом следует избегать тяжелого физического труда в течение 5-6 недель после операции.
- Необходимо придерживаться щадящей диеты на срок до шести недель после операции. Из рациона следует исключить еду, усиливающую перистальтику кишечника и газообразование (овощи, фрукты, мясные субпродукты, орехи, газированные напитки). Порции должны быть маленькими для более легкого усвоения пищи.
- Необходимо придерживаться лечения, назначенного лечащим врачом. Возможно назначение лекарств, способствующие адекватному обезболиванию. Также Ваш доктор может отменить некоторые препараты, которые Вы принимаете длительное время, на время реабилитации.
При возникновении вопросов по поводу обследования и лечения, всегда можно обратиться в GMS Hospital для консультации. Наши врачи всегда рады Вам помочь.
Симптомы тонкокишечной непроходимости
Симптомы кишечной непроходимости довольно специфичны и характерны:
- Боль. При острой кишечной непроходимости она возникает внезапно и имеет нарастающий характер. Наибольшего пика она достигает на фоне перистальтических сокращений, а затем на несколько минут может ослабевать. Через несколько часов от начала заболевания боль становится невыносимой. При отсутствии лечения утихает она где-то на 2-3 суток, когда уже развивается паралич кишечника. Это очень грозный признак, поэтому его называют симптомом могильной тишины.
- Рвота. При тонкокишечной непроходимости рвота развивается довольно быстро и связана она с рефлекторным раздражением ЖКТ.
- Вздутие живота. При кишечной непроходимости вздутие живота имеет характерные особенности — живот становится асимметричным, можно пропальпировать выпуклость приводящего отдела кишечника и даже видеть его перистальтические сокращения. При перкуссии слышится тимпанический звук.
В клинической картине тонкокишечной непроходимости выделяют три стадии:
- Ранняя стадия— она длится до 12 часов от начала возникновения первых симптомов. Главными симптомами этого периода являются нарастающая боль в животе и рвота (в ряде случаев она может отсутствовать).
- Промежуточная стадия длится от 12 часов до суток. На этой стадии симптомы нарастают, и разворачивается полноценная клиническая картина. Боль становится очень сильной и даже нестерпимой, живот увеличивается, развиваются симптомы дегидратации.
- Поздняя стадия — период после суток от начала клинических проявлений кишечной непроходимости. Состояние пациента стремительно ухудшается, нарастают симптомы интоксикации, увеличивается температура, отмечаются сдвиги кислотно-основного равновесия и электролитного баланса, возникает недостаточность сердечно-сосудистой и дыхательной систем. В это же время развивается перитонит и сепсис.
Диагностика кишечной непроходимости
Заподозрить наличие непроходимости кишечника можно на основании характерной клинической картины. При подозрении на такой диагноз пациент должен быть немедленно доставлен в стационар, при этом диагностические мероприятия должны проводиться одновременно с лечебными. Это необходимо, чтобы стабилизировать состояние пациента, восполнить нехватку жидкости в организме и предотвратить электролитные нарушения.
Для подтверждения диагноза проводят обзорную рентгенографию брюшной полости в положении лежа и стоя. При кишечной непроходимости будут отмечаться признаки расширения петель кишечника и заполнение его газами. Из дополнительных методов могут применяться следующие:
- Фиброгастродуоденоскопия позволит обнаружить непроходимость на уровне двенадцатиперстной кишки и в ряде случаев даже провести лечебные манипуляции, например, удалить желчные камни или установить стент, который будет поддерживать стенки кишечника в расправленном состоянии.
- Компьютерная томография. Она позволяет обнаружить опухоли брюшной полости, которые приводят к сдавлению и непроходимости тонкой кишки. Также определяются размеры опухоли, протяженность стеноза, взаимодействие новообразования с окружающими тканями, наличие метастазов.
- В ряде случаев диагноз выставляется только при проведении срочного оперативного вмешательства, например, лапаротомии или лапароскопии.
Вступление
Развитие послеоперационных осложнений напрямую влияет на результаты лечения хирургических больных в целом. Наиболее сложным в диагностическом плане и тяжелым по клиническим проявлениям среди послеоперационных осложнений является острая ранняя спаечная тонкокишечная непроходимость (ОРСТКН), возникающая у 0,09—6,7% пациентов, перенесших оперативные вмешательства на брюшной полости [1—15]. А среди всех осложнений, по поводу которых производилась релапаротомия, она составляет 8,3—14,3% [16—22]. Частота развития ОРСТКН колеблется от 50 до 93,3% от всех видов механической непроходимости неопухолевого генеза и от 9,1 до 27,3% от общего числа всех послеоперационных осложнений. Летальность при этой патологии наблюдается от 14,2 до 52,4%, достигая 55—68% у больных старше 60 лет с выраженной сопутствующей патологией [23—28]. S. Sajja (2004) и др. отмечают рецидивирующее течение заболевания в виде острой спаечной тонкокишечной непроходимости (ОСТКН) после перенесенных операций по поводу спаечной тонкокишечной непроходимости, где совокупный процент рецидивирования для пациентов, хотя бы раз перенесших тонкокишечную непроходимость, после 10 лет составил 18%, после 30 лет — 29% [14]. Хирургическое лечение снижает риск повторных эпизодов ОСТКН, но не риск повторных хирургических вмешательств. Общий процент рецидивов по поводу ОСТКН, по данным ряда авторов, варьирует от 19 до 53%. R. Stewart и соавт. [29] определяли раннюю послеоперационную тонкокишечную непроходимость (РПТКН) как стойкую дилятацию кишки и запор (английское слово «obstipation» переводится наиболее точно как «отсутствие стула», не является адекватной заменой, поскольку требует указания продолжительности, а в терапевтическом термине «запор» по определению заложено отсутствие стула в течение 3 дней, развившееся после восстановления моторики желудочно-кишечного тракта, в пределах 4 нед после лапаротомии, подтвержденные на повторной операции. Важно, что патогенез, диагностика, лечебная тактика и виды оперативных вмешательств у пациентов при ОРСТКН имеют некоторые отличия от пациентов, которые не имели операций на органах брюшной полости и у пациентов с поздней ОСТКН.
ОСТКН подразделяют на ОРСТКН — развивающуюся в течение первых 30 сут после хирургического вмешательства и позднюю ОСТКН — развивающуюся после 30 сут [2, 6, 7, 14, 25, 28, 30—35]. Эти сроки выбраны не случайно, так как соответствуют завершению процесса спайкообразования в брюшной полости. Спайки формируются после любого интраоперационного повреждения брюшины или же вследствие контаминации и инфекции брюшины. Эти состояния ведут к развитию воспалительного ответа с активацией системы комплемента и каскада коагуляции, дополняемых экссудацией богатого фибриногеном секрета. Тромбин превращает фибриноген в фибрин, прикрепляющийся к поврежденным поверхностям. Если на этой стадии не происходит деградации фибрина, начинается колонизация образовавшегося матрикса фибробластами и интенсивное образование коллагена, что приводит к превращению фибринозных спаек в фибриновые. Если фибрин деградирует без остатка, фибринозные спайки рассасываются и происходит полная регенерация мезотелия. Однако показано, что повреждение брюшины, вызванное хирургическим вмешательством или перитонитом, снижает фибринолитическую активность. Этот ранний баланс между образованием и деградацией фибрина в брюшинной полости во время и после оперативного вмешательства является, по-видимому, главным фактором, определяющим развитие послеоперационных спаек [5, 24, 36—41].
Дифференциальная диагностика ОРСТКН и острой ранней тонкокишечной непроходимости, вызванной другими причинами
В раннем послеоперационном периоде ОРСТКН особо следует отличать от послеоперационного пареза кишечника и функциональной, паралитической кишечной непроходимости, а также острой тонкокишечной послеоперационной непроходимости, вызванной другими причинами. [2, 6, 16, 42—48]. Многие пациенты после оперативных вмешательств на брюшной полости имеют признаки послеоперационного пареза кишечника, продолжительность которого зависит от ряда факторов: длительности и объема оперативного вмешательства, основного заболевания, по поводу которого выполнена операция, общего состояния пациента и его сопутствующей патологии (вмешательство может вызвать тяжелую гипоальбуминемию, что в свою очередь ведет к отеку кишки), имеющихся и приобретенных водно-электролитных нарушений, наличия и выраженности осложнений. Функция тонкой кишки восстанавливается через несколько часов после операции, чуть позже запускается перистальтика желудка; наконец, моторика толстой кишки активизируется через 48—72 ч после операции. Для спаечной тонкокишечной непроходимости, по данным S. Sajja, типична триада симптомов: схваткообразные боли в животе, рвота и полное отсутствие стула на фоне вздутия живота [14]. При этом, в случае ранней послеоперационной спаечной кишечной непроходимости существует «светлый промежуток», который длится 2—3 сут после операции. А при парезе и динамической острой кишечной непроходимости «светлого промежутка» не бывает. Используя это определение, авторы сообщают о частоте встречаемости заболевания в 0,7% на выборке в 8098 пациентов. P. Sykes и P. Schofield [49] использовали схожее определение: полная механическая ТКН, наблюдающаяся после оперативного вмешательства (в тот же эпизод поступления в стационар), подтвержденная на релапаротомии или аутопсии. J. Pickleman и R. Lee [50], с другой стороны, считали значимым наличие симптомов непроходимости в течение 7 и более дней, возникших в течение 30 дней с момента операции, или же как симптомы непроходимости, возникшие с 7-го по 30-й день с момента операции и продолжающиеся несколько дней. J. Quatromoni и соавт. [51] дополняли подобное определение клинических признаков рентгенологическим исследованием брюшной полости. E. Frykberg и J. Phillips [52] считали допустимой постановку диагноза РПТКН при наличии хотя бы одного из 4 стандартных клинических признаков кишечной непроходимости (боль в животе, рвота, дилятация петель, запор), подтвержденного рентгенографией. В другом проспективном исследовании S. Ellozy и соавт. [53] ставили диагноз РПТКН при возникновении спастических болей, рвоты и изменений на рентгенограмме после временной нормализации функции кишечника в 30-дневный послеоперационный промежуток — 9,5% пациентов имели подобную симптоматику. K. Siporin и соавт. [54] при ретроспективном анализе историй болезни 1475 пациентов после вмешательств на брюшном отделе аорты выявили встречаемость заболевания в 3%. Вероятно, можно считать, что определение R. Stewart и соавт. [55] не описывает реальной распространенности РПТКН, исключая случаи спонтанного разрешения непроходимости; большинством авторов использовалось определение S. Ellozy и соавт. [53].
Отличительной особенностью ОРСТКН является то, что она может возникнуть в любое время раннего послеоперационного периода, отличаясь значительной вариабельностью клинических симптомокомплексов. Большинство авторов указывают 3—8-е сутки от перенесенной первичной операции как наиболее часто встречаемые сроки развития ОРСТКН. А наиболее опасными сроками проявления послеоперационных осложнений и развития ОРСТКН считают 2—5-е сутки [2, 6, 10, 16, 23, 43, 56—60]. Только при активном динамическом наблюдении за больным удается выявить клиническую картину, не характерную для обычного, неосложненного течения послеоперационного периода [61—64]. Отсутствие достаточно достоверных критериев и способов диагностики ОРСТКН в раннем послеоперационном периоде нередко приводит к выполнению повторной операции в поздние сроки или, напротив, к проведению ненужной релапаротомии [7, 14, 25, 34, 65—68].
По данным ряда авторов, в эти сроки ранняя динамическая тонкокишечная непроходимость может возникать у 58,8—78,8% оперированных больных и также требует дифференциальной диагностики с ОРСТКН. Среди основных причин динамической непроходимости перитонит занимает стабильно ведущее место — 18,5—20,5%, а наиболее часто проявляется сочетанием нескольких причин — 30,4—32,5% (функциональная неполноценность кишечника, гемоперитонеум, гематомы, неадекватная декомпрессия или раннее удаление декомпрессии, эвентрация кишечника и др.) [9, 17, 24, 69].
ОРСТКН также необходимо дифференцировать с острой послеоперационной тонкокишечной непроходимостью механического происхождения, вызванной другими причинами. Любой дефект ткани в брюшной полости может быть потенциальной причиной тонкокишечной непроходимости вследствие развития внутренних грыж, пристеночного ущемления и особенно в троакарных дефектах передней брюшной стенки после лапароскопических операций [7, 8, 14, 17, 31, 32, 70]. Когда образуется дефект в брыжейке или в сальнике, «карманы» позади колостомы или энтеростомы, тонкая кишка может ущемиться в этих структурах, приводя к непроходимости [7, 10, 18]. У больных, оперированных по поводу ОСТКН, возможна не диагностированная или не устраненная в ходе первичной операции причина непроходимости, которая может привести к рецидивирующей тонкокишечной непроходимости. Фитобезоары тонкого кишечника, вызывающие непроходимость, зачастую носят множественный характер: ненайденные безоары могут стать причиной повторной непроходимости, требующей повторной операции, — подобное описано у 6 из 77 пациентов, которым проводилось лечение непроходимости, вызванной безоарами [52]. Аналогию можно провести и с операциями по поводу желчнокаменной кишечной непроходимости, при которой незамеченные внутрикишечные камни или повторное прохождение камня в кишечник через пузырно-тонкокишечный свищ может привести к РПТКН [71].
При оперативных вмешательствах, выполненных по поводу воспалительных заболеваний органов брюшной полости в экстренном порядке, возникает местная воспалительная реакция в виде интраабдоминального абсцесса или флегмоны, что может приводить к фиксации петель тонкой кишки между собой и со стенками брюшной полости, приводя к формированию воспалительных конгломератов и тонкокишечной непроходимости. Такие «септические» или «воспалительные» спайки были причиной РПТКН в 3 из 41 [51] или в 4% [53] случаев. В другом исследовании [49] интраабдоминальный абсцесс был обнаружен у 12 из 26 пациентов с РПТКН. Однако в таких случаях сложно определить, являлась ли непроходимость механической или паралитической.
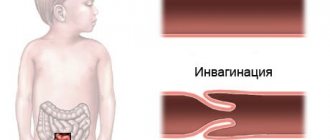
К числу других, редких, причин ОРПТКН относятся инвагинация и интрамуральная гематома тонкой кишки. Встречаются даже описания инвагинации культи червеобразного отростка после аппендэктомии [72]. Встречается также РПТКН после позадиободочной гастроэнтеростомии, чаще произведенной без резекции желудка, когда отводящая петля кишки инвагинирует в просвет желудка. Как и спонтанная интрамуральная гематома тонкой кишки у пациентов на антикоагулянтах, хорошо описанная причина тонкокишечной непроходимости, гематома стенки тонкой кишки или ее брыжейки вследствие оперативного вмешательства может манифестировать как РПТКН. Диффузно воспаленная, хрупкая кишка у пациентов, которым проводится оперативное лечение по поводу осложнений радиационного энтерита, крайне предрасположена к развитию ранних послеоперационных осложнений, в том числе — непроходимости. Аналогичным образом, оперированные пациенты с карциноматозом брюшины являются группой высокого риска персистирующей или рецидивирующей РПТКН, в особенности в тех случаях, когда при первой операции выявлены множественные непроходимые участки. Наконец, к РПТКН может приводить значительное число различных осложнений при кишечных анастомозах, включая стриктуры анастомоза вследствие его отека или негерметичности. Отграниченный затек вследствие очаговой негерметичности анастомоза, приводящий к развитию местного флегмонозного воспаления, зачастую является причиной этих состояний, однако редко бывает диагностирован [73].
Причины и риск развития ранней послеоперационной тонкокишечной непроходимости в зависимости от первичной патологии и первичной операции
Частота развития ОРСТКН зависит от ургентности выполнения первичного вмешательства, объема перенесенной операции, травматичности доступа и заболевания, по поводу которого оно выполнено [2, 7, 16, 32, 43, 61, 73]. Была прослежена зависимость частоты возникновения ОРСТКН от характера основного заболевания, по поводу которого было выполнено оперативное вмешательство. Данное осложнение чаще всего развивалось после операций по поводу атеросклероза брюшного отдела аорты и ее ветвей — 23,3%. На втором месте стоят больные, оперированные в связи с острой кишечной непроходимостью, — 13,3%. Несколько реже наблюдается у больных, оперированных по поводу закрытой травмы и проникающих ранений брюшной полости (8,7%) [14]. В исследованиях было показано, что вид предшествовавшего оперативного вмешательства, выполненного по поводу основного заболевания, также существенно влияет на частоту возникновения ОРСТКН. Согласно полученным данным, наиболее часто развивается после операций на кишечнике (30,1%), несколько реже возникает осложнение после аппендэктомий (17,9%) и вмешательствах на желчевыводящих путях (14,8%). Также следует отметить, что ОРСТКН чаще возникает после экстренных оперативных вмешательств (68,5%) по сравнению с плановыми операциями [9]. ОРСТКН встречается чаще (2,8—17,9%) после операций, выполненных лапаротомическим доступом по сравнению с лапароскопическими операциями, составляющими 0,04—1,6% наблюдений [2, 6, 8, 13, 23, 19, 38, 52, 74]. В проспективном исследовании R. Stewart и соавт. [29] наиболее частыми причинами РПТКН были операции при непроходимости по поводу паховой грыжи, операции на левой половине толстой кишки и прямой кишке и операции на тонком кишечнике. При аппендэктомии отмечается повышенный риск развития РПТКН при операциях по поводу гангренозно-перфоративного аппендицита, но без особенностей — при операциях по поводу неперфоративных форм. В когортном исследовании R. Andersson [75] среди 245 400 человек, перенесших открытую аппендэктомию, частота развития ТКН в течение 4 нед после операции составляла 0,4%, при этом факторами риска являлись перфоративный аппендицит, напрасная аппендэктомия и пожилой возраст больных. РПТКН является частым осложнением тотальной колэктомии, развиваясь у 12,3% пациентов после подвздошно-анально-резервуарной реконструкции [76] и у 5,5% пациентов после субтотальной колэктомии [77]. Удаление большого сальника при таких операциях, вероятно, увеличивает риск развития спаечной ТКН, стимулируя развитие спаек между тонкой кишкой и передней брюшной стенкой. По данным В.В. Рыбачкова и соавт. послеоперационный илеус у 125 пациентов часто развивался после аппендэктомии (22,0%), ушивания ран полых и паренхиматозных органов (18,1%), рассечения спаек (13,3%) и резекции желудка (12,2%) [45].
Малотравматичность лапароскопических вмешательств в плановой и неотложной хирургии брюшной полости в виде уменьшения развития спаечного процесса в брюшной полости и послеоперационных осложнений доказаны многочисленными публикациями [2, 7, 10—13, 18, 19, 73—78]. Мультицентровое исследование, проведенное во Франции [11], описывает распространенность ТКН после лапароскопических операций в 0,2%, причем РПСТКН составляет до 88% всех эпизодов непроходимости. Наиболее часто к РПСТКН приводили холецистэктомия, пластика грыж и аппендэктомия. В половине случаев причиной непроходимости являлись спайки, еще в половине — троакарные грыжи тонкой кишки. Все троакарные грыжи были связаны с применением 10- и 12-миллиметровых троакаров, а самой распространенной точкой их возникновения был пупок. В большинстве из этих случаев (66%) не производилось адекватное закрытие фасциального дефекта [11]. Более того, 5-миллиметровые троакары также могут служить грыжевыми воротами для тонкой кишки, что приводит к РПТКН [74]. Описан случай образования троакарной грыжи, приведшей к РПТКН, тотчас после удаления интраперитонеального дренажа [79]. Другой причиной РПСТКН после лапароскопических операций могут быть желчные камни, вышедшие в свободную брюшную полость при холецистэктомии — вокруг них зачастую образуется воспалительный инфильтрат, в который может быть вовлечена кишка. Также описаны случаи фиксации петель тонкой кишки к сеткам в области герниопластик [80]. Описан сходный случай с клипсой, наложенной при аппендэктомии [81].
Клиническая симптоматика течения заболевания
Клиническая симптоматика ранней ОСТКН отличается от поздней ОСТКН и имеет свои особенности проявления, особенно в 3—7-е сутки раннего послеоперационного периода. На этом этапе необходимо проводить дифференциальный диагноз с парезом желудочно-кишечного тракта, паралитической тонкокишечной непроходимостью и другими причинами механической непроходимости тонкой кишки [2, 4, 6, 10, 19, 82, 83]. Диагноз ОРСТКН обычно устанавливается с запозданием, или же клиническая картина трактуется как послеоперационный парез кишечника. Для механической тонкокишечной непроходимости в более позднем послеоперационном периоде типична триада симптомов в виде схваткообразной боли в животе, рвоты и полного отсутствия стула на фоне вздутия живота, так как для ОРСТКН в раннем послеоперационном периоде более характерна сглаженная клиническая картина, «размытая» за счет динамического компонента непроходимости, болей в области послеоперационных ран и анальгетической терапии. Можно привести пример исследования, в котором лишь 15 из 26 пациентов имели жалобы на боль в животе [52]. Рвота описывалась исследователями с частотой в 82% [50] и 20 из 26 случаев [52], но она отсутствовала в тех случаях, когда имелся ранее установленный назогастральный зонд. Полное отсутствие стула также нехарактерно: у пациентов зачастую скудно отходят газы, а порой бывает и стул, что вовсе не исключает РПТКН [49, 52]. Вздутие живота — единственный клинический признак, постоянно описываемый как связанный с РПСТКН, чему соответствует частота встречаемости в 76—81% [50, 52]. Хотя на фоне схваткообразных болей аускультативная картина «непроходимой» кишки заставляет заподозрить ТКН, ее крайне трудно дифференцировать с высокочастотными звенящими звуками и некоординированными элементами нормальной звуковой картины, характерными для послеоперационного пареза кишечника [49]. Некоторые авторы [52] считают, что выполнение операции целесообразно при наличии двух или более из упомянутых выше признаков; 20 из 26 пациентов с тремя или четырьмя признаками однозначно нуждались в оперативном лечении по поводу персистирующей РПТКН. Б.П. Шуркалин и соавт. (2010) клиническую симптоматику послеоперационного илеуса у 80 пациентов разделили на три ведущих синдрома, которые встречались с различной степенью выраженности симптомов: болевой синдром (самостоятельная боль различного характера и интенсивности, болезненность при пальпации, защитное напряжение мышц передней брюшной стенки, симптом Щеткина—Блюмберга); признаки нарушения пассажа по желудочно-кишечному тракту (вздутие живота, рвота, задержка стула и газов, аускультация кишечных шумов, симптомы Спасокукоцкого, Валя, Склярова, Обуховской больницы); признаки водно-электролитных нарушений (тахикардия, сухость слизистых оболочек, изменения в биохимии и электролитном составе крови) [10]. В.В. Рыбачков и соавт. [45] так охарактеризовали клиническую симптоматику ОРСТКН — особенности клинической картины заключаются в снижении частоты и изменении характера болевого синдрома, появлении симптомов раздражения брюшины, рецидивирующего пареза кишечника, снижении частоты диспепсических расстройств, выраженной тахикардии на фоне отсутствия температурной реакции и дисбаланса показателей гомеостаза.
Анализируя клиническую симптоматику по данным литературы, можно заключить, что ОРСТКН имеет стертую клиническую картину тонкокишечной непроходимости, отличающуюся от поздней ОСТКН. Она может проявляться разнообразным симптомокомплексом, характерным для многочисленных послеоперационных осложнений, возникающих в раннем послеоперационном периоде. Особенности клинической картины обусловлены развитием осложнения на фоне послеоперационной травмы, приеме разнообразных медикаментозных препаратов, прогрессировании основного заболевания и сопутствующей патологии. Все это требует тщательной оценки клинической картины заболевания в динамике и использования современных инструментальных методов исследования.
Диагностика ОРСТКН
Чаще непроходимость диагностируют в тех случаях, когда у пациента уже начали отходить газы или был стул, но затем эти явления прекратились. Однако зачастую у пациентов наступает спонтанное улучшение без выявленной причины. Если этого не происходит, необходимо выполнение инструментальных исследований брюшной полости для выявления характера патологии и планирования лечебно-диагностической программы. На сегодняшний день существует множество методов диагностики в раннем послеоперационном периоде: лабораторные исследования, лучевые, ультразвуковые и эндоскопические методы. Однако использование их на практике не всегда возможно ввиду сложности применения у тяжелых реанимационных больных или низкой информативности методов [14].
Обзорная рентгенография брюшной полости в положении стоя и лежа на спине обычно является первым лучевым методом исследования, назначаемым пациентам с признаками ОРСТКН или затяжным послеоперационным парезом кишечника. Растянутые петли тонкой кишки с уровнями жидкости и скудными объемами газового содержимого в толстой кишке позволяют заподозрить РПСТКН. Однако интерпретация обзорных снимков сложна; и послеоперационный парез, и РПТКН могут проявляться растяжением петель тонкой кишки и газом в толстой кишке. Клиническая достоверность данных обзорной рентгенографии колеблется в пределах от 19 до 73% [2, 52, 82—84, 37]. Рентгеноконтрастные исследования верхних отделов ЖКТ также применяются довольно часто. Если введенный перорально контраст не достигает толстой кишки, это подтверждает предположение о РПТКН, однако обратное не обязательно верно; контраст вполне может достигать толстой кишки у пациентов с непроходимостью, включая тех, которым требуется оперативное лечение по этому поводу. В одном из исследований [50] рентгеноконтрастный метод позволил локализовать участок непроходимости у 72% пациентов. В то время как рентгенологи обычно используют барий из-за его превосходных рентгеноконтрастных характеристик, клиницисты предпочитают водорастворимые контрастные формы, так как барий имеет тенденцию к застою в непроходимых отделах тонкой кишки, что затрудняет последующее КТ-исследование [16].
Исследование с препаратом гастрографин используется у пациентов с ОРСТКН, чтобы определить, может ли данный эпизод непроходимости разрешиться самостоятельно, или же требуется срочное оперативное вмешательство. Гастрографин («Schering AG», Берлин, Германия), гипер-осмолярный препарат, стимулирующий моторику кишки, и, способствуя разрешению симптоматики ОРСТКН, снижает вероятность хирургического лечения [85, 86]. Более того, введение гастрографина при непроходимости предположительно позволяет дифференцировать механическую непроходимость (контрастное вещество не достигает толстой кишки) от пареза кишечника (контрастное вещество достигает толстой кишки) [85] и ускоряет разрешение обоих состояний [85, 86]. Результаты исследования с гастрографином необходимо сопоставлять с клинической картиной, так как возможно прохождение контраста в области частичного или хронического сужения. Чтобы считать эпизод непроходимости разрешенным, необходимо убедиться в исчезновении всех его симптомов [2, 6, 16, 23, 56, 71].
В случаях, когда клиническая картина заставляет заподозрить инфекционный или септический характер пареза или РПТКН, показано применение абдоминального КТ с контрастированием гастрографином с целью уточнения лечебно-диагностической программы. КТ с пероральным контрастированием позволяет дифференцировать послеоперационный парез от РПТКН с чувствительностью и специфичностью 100%, в сравнении с 19 и 100% для клинического осмотра с обзорной рентгенографией. КТ имеет и другое преимущество — возможность визуализации интраабдоминальных причин пареза или РПТКН, таких как абсцесс, перианастомотическая флегмона или негерметичность анастомоза, гематома, панкреатит или некалькулезный холецистит. Она также позволяет выявить другие причины РПТКН — расхождение швов апоневроза, наружные или внутренние грыжи [14, 82—86].
Ряд авторов считают, что УЗИ самый эффективный способ диагностики кишечной непроходимости, который в перспективе полностью заменит традиционное рентгенологическое исследование [88—90]. В противовес этому мнению, Э.А. Береснева и соавт. (2004) [91], анализируя результаты использования разных лучевых методов при острой кишечной непроходимости (рентгенологического, УЗИ, радиоизотопного), пришли к выводу, что ни один из них не является абсолютным. Сонография имеет преимущество на ранних стадиях заболевания, в то время как рентгенологическое исследование эффективнее на поздних сроках непроходимости. Наибольшая диагностическая эффективность (90,3—97,8%) возможна только при их совместном использовании. Ультразвуковой метод позволяет не только констатировать ОСТКН, но и более достоверно определить уровень, причину, форму непроходимости, функциональное состояние и признаки нарушения кровоснабжения кишки [92]. S. Suri и соавт. [87] показали, что при УЗИ отмечена чувствительность исследования 83%, специфичность 100%, точность 84%, в то время как при рентгенологическом методе эти показатели значительно ниже: 77, 50, 70% соответственно. Диагностический алгоритм для РПТКН показан на риcунке [14].
Алгоритм ведения пациентов с ранней послеоперационной тонкокишечной непроходимостью (РПТКН).
Большинство авторов с целью успешной диагностики ОРСТКН используют комплексную диагностику этого заболевания с оценкой динамики клинической картины, показателей гомеостаза, данных рентгенологических и ультразвуковых исследований, и в обязательном порядке как завершающий метод диагностики используют диагностическую лапароскопию [1—4, 6—10, 14—17, 34—38, 65—68].
Диагностическая лапароскопия
Некоторые отечественные и зарубежные авторы доказали безопасность и эффективность применения лапароскопии в диагностике осложнений у больных в раннем послеоперационном периоде с диагностической точностью метода от 82 до 100% [2, 6, 10, 17, 19, 48, 62, 69, 83, 84, 93—98]. Диагностическая лапароскопия при послеоперационном илеусе состояла из трех этапов: обзорная лапароскопия, дифференциальная диагностика послеоперационной непроходимости (паралитическая или механическая), проведение детальной ревизии брюшной полости. При ревизии решались следующие задачи: оценивалась безопасность пункции брюшной полости и отсутствие травматических повреждений органов и тканей; подтверждалось наличие послеоперационного нарушения пассажа по желудочно-кишечному тракту; определялось наличие признаков заболеваний, прежде всего перитонита, которые могли быть причиной послеоперационного илеуса; определялась возможность дальнейшей лапароскопической ревизии брюшной полости. По их данным эффективность применения лапароскопии при послеоперационной кишечной непроходимости достигала 100% [10].
Таким образом, несмотря на многочисленные публикации, посвященные успешному использованию современных неинвазивных инструментальных методов (рентгенологический, УЗИ, КТ) в диагностике поздней ОСТКН, даже при их совместном использовании они не всегда могут ответить на все интересующие специалистов вопросы, особенно в диагностике ранней ОСТКН. Остается еще определенный процент диагностических ошибок и неточностей, которые могут увести от выбора правильной лечебной тактики, что ведет к ухудшению результатов лечения этой сложной и тяжелой категории пациентов. Диагностические алгоритмы, которые используются в зарубежных клиниках, не всегда могут соответствовать и использоваться в российском здравоохранении в связи с особенностями отечественной медицины в области оснащенности стационаров неотложной хирургической помощи. Поэтому поиск диагностических методов ОРСТКН сохраняет свою актуальность и на современном этапе развития медицины [6, 12, 14, 23, 35, 41, 52, 67, 99—101].
Лечебная тактика при ОРСТКН
Окончательно вопрос о лечебной тактике при ОРСТКН до настоящего времени не решен полностью и продолжает обсуждаться в медицинских кругах в нашей стране и за рубежом. ОРСТКН с ее особенностями клиники, диагностики и особенностями течения еще больше повышает необходимость правильных тактических решений относительно консервативного или хирургического лечения. Часть авторов стремятся к максимальному использованию возможностей консервативной терапии, другие авторы являются сторонниками активной хирургической тактики [2, 6, 16, 34, 96, 102—105]. Лечебный подход к лечению ОРСТКН, по мнению многих авторов, должен быть дифференцированным в зависимости от формы и выраженности непроходимости. Лечебная тактика при ОРСТКН может базироваться на выделении двух форм непроходимости: странгуляция и обструкция (простая). Странгуляционная форма проявляется клиническими признаками нарушения пассажа по кишечнику и признаками нарушения кровоснабжения в органе, и возникает при одновременном сдавлении просвета кишки и сосудов брыжейки тонкой кишки. Обструкция или («простая») форма характеризуется нарушением пассажа по кишечнику без признаков нарушения кровоснабжения в кишке. В первом случае показана экстренная операция в течение 2—3 ч от появления клиники ОРСТКН из-за опасности развития некроза тонкой кишки, а во втором случае возможно проведение консервативной терапии на протяжении от 24—48 ч и до 5—7 сут, по данным зарубежных авторов, при активном клинико-инструментальном наблюдении с последующим решением вопроса о срочном оперативном лечении [2, 6, 11, 13, 15, 19, 22, 25, 37, 41, 62—67, 71—73]. При ОРСТКН, осложненной перитонитом, С.А. Алиев и соавт. рекомендуют производить экстренную операцию через 2—3 ч после интенсивной предоперационной подготовки [16, 23, 27, 93].
Одним из основных факторов, определяющих тактику ведения пациентов с ТКН, является риск развития странгуляционной формы непроходимости. Хорошо известно, что надежность клинических и лабораторных данных в раннем определении странгуляции невысока, и их применение носит компромиссный характер [106]. Однако в отличие от поздней ОСТКН и других форм тонкокишечной непроходимости риск появления странгуляции крайне низок и наблюдается от 1,8 до 4,6% по данным ряда авторов [6, 14, 34, 106]. Следует напомнить, что риск странгуляции выше у пациентов с внутренними ущемлениями или троакарными грыжами и пристеночными ущемлениями, однако такая информация имеется только о единичных случаях заболевания в отсутствие данных на больших выборках [12, 58]. Если на 5-е сутки от лапаротомии у пациента по-прежнему присутствуют клинические признаки РПТКН или пареза кишечника, необходимо провести обзорные снимки брюшной полости. Если полученные данные позволяют предположить парез или РПТКН, исследование с гастрографином может быть использовано и для дифференцировки этих двух состояний, и для их разрешения. Если клиническая картина позволяет заподозрить одну из вышеупомянутых интраабдоминальных причин персистирующего пареза кишечника, или если, основываясь на особенностях перенесенного вмешательства, предполагается наличие странгуляции, показано выполнение КТ с интраабдоминальным контрастом гастрографином [14]. Необходима установка назогастрального зонда, если он еще не был установлен ранее, с целью предотвращения аэрофагии, декомпрессии желудка, облегчения тошноты и рвоты и для измерения объемов содержимого. Следует выполнить биохимические исследования и, при наличии отклонений, скорректировать их. Так как наиболее часто парез кишечника вызывают опиаты, их применение должно быть по возможности ограничено, вплоть до назначения специфических антагонистов [4, 7, 10, 13, 82]. Выраженная гипоальбуминемия может приводить к генерализованным отекам, которые распространяются и на кишку; такая отечная, вздутая кишка описывается термином «гипоальбуминовая энтеропатия» и не имеет нормальной моторики. Это состояние важно отличать от РПТКН [47].
Таким образом, лечебная тактика при ОРСТКН имеет два абсолютно противоположных варианта лечения этой сложной категории пациентов: активная — с необходимостью выполнения операции в первые 2—4 ч от появления клиники ОРСТКН и консервативная — с возможностью проведения консервативных лечебных мероприятий на протяжении от нескольких часов до 6—12 дней, включая эндоскопическую назоинтестинальную декомпрессию (ЭНИД), при соответствующих показаниях и противопоказаниях. Улучшить результаты лечения ОРСТКН можно только за счет дифференцированного подхода к срокам оперативного вмешательства в зависимости от формы кишечной непроходимости, ее тяжести и наличия осложнений. Применение современных эндоскопических технологий (эндоскопия и лапароскопия) еще больше усугубляет ситуацию в плане определения лечебной тактики и их возможностей в сложном алгоритме диагностики и лечения ОРСТКН. Несомненно, взвешенный и осмысленный подход использования современных технологий позволит определить их место в улучшении результатов диагностики и лечения ОРСТКН [2, 6, 10, 16, 22, 70, 82, 98].
Консервативная терапия ОРСТКН
Консервативная терапия, оценка сроков ее эффективности и время перехода к оперативному лечению имеют большое значение для результатов лечения больных с ОРСТКН. С одной стороны, консервативная терапия может являться самостоятельным и окончательным методом лечения, а с другой стороны, при ее неэффективности, является положительным фактором в предоперационной подготовке больного к операции [2, 16, 82]. Необходимость раннего восстановления двигательной активности кишечника обусловлена тем, что длительное угнетение моторики, даже при отсутствии механического препятствия, приводит к нарушению процессов секреции и всасывания, повышению проницаемости сосудов [50, 81] и повторному спайкообразованию [81]. Поэтому отсутствие двигательной активности кишечника может приводить к прогрессирующему ухудшению состояния пациента. По данным [2, 14, 25], во многих случаях нарушение моторной функции кишечника неоправданно объясняют его парезом, а не спаечной кишечной непроходимостью, что в свою очередь вынуждает придерживаться выжидательной тактики. В связи с этим, по мнению S. Sajja, диагностические мероприятия должны проводиться одновременно с терапевтическими. Если на 5-е сутки от лапаротомии у пациента сохраняются симптомы ранней послеоперационной спаечной тонкокишечной непроходимости или пареза кишечника, то необходимо выполнить обзорную рентгенографию органов брюшной полости с гастрографином [14].
При отсутствии признаков ишемии кишечника па
Лечение непроходимости тонкой кишки
Как мы уже говорили, лечение непроходимости начинается еще на этапе обследования пациента. Проводят инфузии регидратирующих растворов, восполняют потерю электролитов, аспирируют скопившееся в приводящем отделе кишки содержимое с помощью назогастрального зонда. При необходимости, назначаются антибиотики. Основным этапом лечения кишечной непроходимости является хирургическое вмешательство, которое должно быть произведено как можно раньше после установки диагноза. Допускает отсрочка операции на 2-3 часа для стабилизации состояния больного. Хирургическое вмешательство предполагает лапаротомию — вскрытие брюшной полости с последующей ревизией и устранением причин, вызвавших развитие непроходимости:
- Рассекают спайки.
- Ушивают грыжи.
- Удаляют камни или кишечных паразитов.
Во время операции обязательно оценивается жизнеспособность кишки. Если есть признаки некроза, проводят резекцию пораженного участка.
Наибольшие сложности представляет собой кишечная непроходимость, вызванная злокачественными новообразованиями. В этом случае операция носит более обширный характер. По возможности опухоль удаляется в пределах здоровых тканей. Если это невозможно, проводят паллиативные операции, например, накладывают обходные анастомозы.
При обширных новообразованиях или канцероматозе брюшины, анастамозы оказывают непродолжительный эффект и непроходимость рецидивирует. В таких случаях показано наложение стомы — отдел кишки, находящийся выше непроходимости, выводят на брюшную стенку. Кишечное содержимое будет выводиться в специальный мешок, калоприемник. Это психологически очень тяжелая операция для пациентов, но только она может спасти им жизнь.
В этих случаях по возможности проводится противоопухолевое лечение, и при стабильных результатах выполняются реконструктивные вмешательства.
Прогноз и профилактика при непроходимости кишечника
Прогноз определяется причиной непроходимости. Если она развилась в результате спаечной болезни, инвагинации кишки, наличия инородных тел, то прогноз благоприятный, хоть и есть определенные риски развития рецидива. Чтобы его предотвратить, проводят профилактические мероприятия — ушивают грыжи, лизируют спайки. Если причиной непроходимости послужила опухоль, то прогноз зависит от возможности ее радикального удаления. При обширных злокачественных процессах лечение носит паллиативный характер и направлено на облегчение состояния больного, продление его жизни и улучшение ее качества.
Запись на консультацию круглосуточно
+7+7+78
Преимущества лечения спаечной болезни брюшной полости в Швейцарской университетской клинике
- В нашей клинике работают опытные хирурги высшей квалификации, выполнившие сотни операций по разделению спаек брюшной полости.
- Клиника оснащена современным оборудованием, позволяющим выполнять сложнейшие вмешательства с минимальной кровопотерей, при этом риск интраоперационных осложнений при спаечной болезни брюшной полости минимален.
- Для профилактики появления спаек после операции и развития рецидивов в дальнейшем мы используем эффективные противоспаечные барьеры – безопасные и не вызывающие нежелательных эффектов.
- Способ операции при спаечной болезни подбирается индивидуально каждому больному – с учетом особенностей его здоровья.
- В распоряжении пациентов – возможность расширенного обследования и предоперационной подготовки, все виды лабораторной диагностики, а также палаты различной категории, в том числе для пребывания на дневном стационаре.