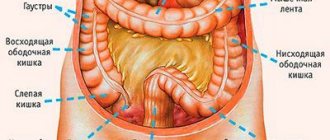
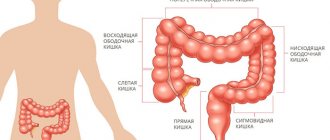
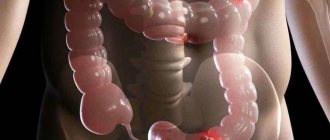
Немецкий хирург, профессор в университетской клинике в Грайфсвальде, Эрвин Пайр (Erwin Payr), описал клинику заболевания, которое обусловлено сужением толстой кишки в области ее перегиба в месте перехода поперечной в нисходящую ободочную кишку. Этот симптомокоплекс проявлялся схваткообразной болью в левом подреберье, связанной с нарушением проходимости кишечного содержимого и газов в области селезеночного изгиба толстой кишки. В последующем это заболевание (точнее синдром) было названо именем открывшего его ученого — синдром Пайра. Именем этого хирурга назван один из сфинктеров, расположенный чуть ниже селезеночного изгиба. Как показывают исследования, около 46% случаев хронического колостаза связаны с синдромом Пайра. То есть проблема довольно распространенная. Недостаточная осведомленность врачей в данном заболевании приводят к тому, что пациенты длительное время лечатся по поводу других диагнозов.
Пациенты с болью в левом подреберье часто лечатся по совершенно другим диагнозам.
Симптомы, которые наблюдаются при синдроме селезеночного угла
1. Боль в животе. Это самый распространенный признак синдрома Пайра. Боль обычно локализуется в левом подреберье. Иногда боль в животе по локализации напоминает сердечный приступ. Боль описывается пациентами как сильная и длится несколько минут. Эти боли могут повторяться по нескольку раз в течение нескольких недель и месяцев. Довольно характерно усиление боли при физической нагрузке и после обильного приема пищи. Многие пациенты отмечают усиление интенсивности боли с возрастом. И хотя ряд авторов относят синдром Пайра к клиническому варианту синдрома раздраженной кишки (IBS, Irritable Bowel Syndrome), все же имеются исследования, подтверждающие наличие воспалительных изменение при гистологическом исследовании стенки кишечника. 2. Запоры. Задержку стула отмечает большая часть больных. Продолжительность запоров может достигать 5 суток. Очевидно, от продолжительности запора зависит и интенсивность болевого синдрома. 3. Илеоцекальный рефлюкс. За счет перерастяжения толстой кишки может наблюдаться заброс содержимого толстой кишки в тонкую — толстотонкокишечный рефлюкс. Заброс может иметь и врожденную природу: при врожденной аномалии илеоцекального клапана и его недостаточности. При попадании толстокишечного содержимого в тонкую кишку (из-за существенной разницы в составе и количестве микрофлоры) возникает воспалительный процесс.Так называемый рефлюкс-илеит. Поэтому боли могут наблюдаться и в правых отделах живота. 4. Тошнота и рвота. Причины механизма рефлекторные. 5. Повышение температуры, головная боль, раздражительность. И если системная реакция, повышение температуры — довольно редкий симптом, то раздражительность и головная боль — постоянные спутники пациента с синдромом Пайра. При хронических болях и стрессе попробуй побудь спокойным… Плюс к нервному истощению добавляется интоксикация.
Обследование и диагностика
Для правильного определения стадии (стадирования) опухоли необходимо пройти предоперационное обследование.
Стандартное обследование при раке ободочной кишки включает в себя:
- Фиброколоноскопию (ФКС) с биопсией опухоли;
- Гистологическое исследование биоптата (полученного при ФКС);
- КТ грудной клетки и брюшной полости;
- Анализ крови на РЭА (онкомаркер).
В диагностически сложных ситуациях могут понадобиться дополнительные исследования, такие как виртуальная КТ-колоноскопия, ПЭТ-КТ и так далее. Однако в подавляющем большинстве случаев достаточно стандартного обследования, описанного выше.
Непосредственно операция по поводу рака ободочной кишки заключается в частичном удалении ободочной кишки, жировой клетчатки вокруг питающих сосудов (брыжейка) и лимфатических узлов 1,2, а иногда и 3 порядка, в этих компонентах заключается онкологичность операции. К сожалению, после резекции ободочной кишки не всегда возможно восстановить естественный ход кишечника к заднему проходу, в этих случаях выполняется колостомия («вывод» кишки на брюшную стенку). Однако при раке ободочной кишки вероятность формирования колостомы значительно ниже, чем при раке прямой кишки. Плановые резекции ободочной кишки относительно редко сопровождаются стомией, а в тех случаях когда это необходимо, как правило сохраняется возможность реконструктивной операции с восстановлением непрерывности толстой кишки.
Причины синдрома Пайра
Боль и дискомфорт в желудочно-кишечном тракте имеют много различных причин, боль в области селезеночного угла здесь никак не отличается. Вот ряд причин: 1. Выраженный изгиб толстой кишки в селезеночном углу. Может быть следствием колоптоза (низкого положения поперечной ободочной кишки). Колоптоз может быть как врожденной аномалией (например, длинной поперечной ободочной кишкой), так и наблюдаться у пациентов с избытком веса. Вообще колоптоз часто наблюдается у людей тучных. Почему толстый кишечник еще называют Intestinum Crassum в честь полководца Марка Лициния Красса (подавившего восстание Спартака), человека очень полного.
Длинная поперечная толстая кишка приводит к формированию очень сильного изгиба в селезеночном углу
2. Накопление газов. Считается, что это самая распространенная причина синдрома селезеночного изгиба и происходит это из-за избытка газов в толстом кишечнике. Для того, чтобы пациент избавился от дискомфорта, необходимо снизить газообразование и улучшить отхождение газов. 2. Вздутие живота. Здесь больше за счет соседних органов, например, желудка. Чрезмерное образование газов может быть вызвано плохим перевариванием пищи в желудке и тонком кишечнике. Или за счет т.н аэрофагии — проглатывания воздуха. Это довольно частая причина колик у новорожденных (аэрофагия при крике и плаче). Такое может возникнуть при быстром питье, жевании жевательной резинки, дыхании ртом. 3. Воспалительные заболевания кишечника (неспецифический язвенный колит и болезнь Крона). При этих заболеваниях довольно сильно страдает слизистая кишечника. 4. Пищевые отравления. Чаще всего вызывают различные бактериальные агенты (сальмонелла, стафилококк, клостридии, патогенные штаммы кишечной палочки). 5. Послеоперационный период. На фоне послеоперационного пареза (функционального ослабления перистальтики). Это может привести к болям в левом подреберье. 6. Различные препятствия. Обычно это рак нисходящего отдела толстой кишки. 7. Функциональное ослабление перистальтики при перитоните. 8. Кишечная непроходимость. 9. Изменение состава диеты. Присутствие в рационе большого количества короткоцепочечных углеводов: они могут держать воду в просвете кишечника и усиливать процессы брожения. Примеры: яблоки, чернослив, брюссельская капуста, черешня. Продукты, усиливающие метеоризм: картофель, соя, горох, брокколи, алкоголь.
Синдром раздраженного кишечника (СРК) в настоящее время определяется как хроническое функциональное расстройство, основным дескриптором которого является рецидивирующий абдоминальный болевой синдром, связанный с дефекацией в неразрывной ассоциации с нарушением частоты или формы (консистенции) стула [1]. Актуальность процесса активного изучения этой нозологической формы диктуется не только ее значительной распространенностью, но и существенным снижением качества жизни пациентов.
Постановка диагноза СРК зависит от тщательно выверенной интерпретации временных соотношений абдоминальной боли с преобладающим типом изменений характеристик дефекаций пациента. При этом авторы Римских критериев-IV (Rome-IV) подчеркивают, что хотя основной целью разработки «критериев» было предоставление готовой, легко применимой в практической работе структуры постановки диагноза СРК, по-прежнему нет идеального специфического только для данного заболевания теста [2].
Диагноз СРК устанавливается при соответствии жалоб пациента диагностическим критериям Rome-IV, при этом обязательно должны быть исключены симптомы «тревоги»: немотивированное снижение массы тела, ночная симптоматика, дебют в пожилом возрасте, постоянные абдоминальные боли как единственный симптом заболевания, семейный анамнез колоректального рака, целиакии, воспалительные заболевания кишечника, лихорадка, изменения органов при физикальном обследовании, кровь в стуле в отсутствие геморроя или анальных трещин, лейкоцитоз, железодефицитная анемия, ускорение СОЭ, изменения в биохимических показателях крови [3].
Хронический абдоминальный болевой синдром с нарушениями транзита по желудочно-кишечному тракту (ЖКТ), характерный для СРК, имеет сходство с симптомами, возникающими при массе заболеваний. В целом абдоминальная боль была и остается серьезной проблемой внутренних болезней и гастроэнтерологии [4]. Понимание механизмов, лежащих в основе формирования болевого синдрома, отчасти может помочь в установлении его причины и выборе пути его купирования. Наиболее частым механизмом абдоминальной боли служит висцеральная боль, которая вызывается повышением давления, растяжением, натяжением, расстройством кровообращения во внутренних органах и может быть результатом как органических, так и функциональных заболеваний. Боль обычно носит тупой, спастический, жгучий характер, не имеет четкой локализации. Она нередко сопровождается разнообразными вегетативными проявлениями: потливостью, беспокойством, тошнотой, рвотой, бледностью. Благодаря большому количеству синапсов между нейронами нередко возникает двойная иннервация, лежащая в основе иррадиации: отражении болевых ощущений при интенсивном висцеральном импульсе в области зон повышенной кожной чувствительности, в месте проекции других органов, иннервируемых тем же сегментом спинного мозга, что и вовлеченный орган [5].
Вариабельные характеристики абдоминального болевого синдрома при СРК [6, 7]:
- чаще всего боль диффузная, без иррадиации;
- локализуется в нижних отделах живота (чаще в левых отделах);
- при наличии т.н. газовых карманов в области печеночного или селезеночного изгибов боль может локализовываться в правом или левом подреберье;
- эпизоды острой боли часто налагаются на более постоянную тупую боль;
- прием пищи, как правило, провоцирует или усиливает боль;
- дефекация обычно облегчает боль, но может не полностью ее купировать.
Висцеральный генез болевого синдрома при СРК нередко сочетается с психогенными механизмами. Дефицит ингибирующих факторов и/или усиление нормальных входящих афферентных сигналов вследствие поражения центральных контролирующих механизмов и/или снижения синтеза биологически активных субстанция (брадикинин, серотонин, гистамин, простагландины и др.) приводят к изменению порога чувствительности сенсорных рецепторов либо напрямую их активируют. Те же процессы могут провоцировать или усугублять спазм гладкой мускулатуры кишечника, что в свою очередь вызывает раздражение ноцицепторов и ощущение боли [8].
Дифференциальный диагноз при СРК традиционно проводит с такими заболеваниями, как [9, 10]:
- воспалительные заболевания кишечника;
- микроскопические колиты;
- энтеропатии (целиакия, лактазная недостаточность);
- колоректальный рак;
- дивертикулярная болезнь кишеч-ника;
- паразитарные (инфекционные) колиты;
- гинекологическая патология (эндометриоз, рак яичников, воспалительные заболевания органов малого таза).
По нашему мнению, этот перечень необходимо дополнить еще одной патологией, о которой крайне редко вспоминают врачи-интернисты. Одной из причин абдоминального неблагополучия, включающего запоры, диарею и боли, может стать анатомическая аномалия развития толстой кишки.
В период эмбриогенеза нарушение развития толстой кишки может затронуть любые процессы ее формирования. По классификации Г.И. Воробьева и соавт. (1989), выделяют аномалии интрамуральной нервной системы, врожденную ангиодисплазию толстой кишки, врожденное удлинение толстой кишки, врожденное нарушение положения и фиксации толстой кишки, удвоение толстой кишки, сочетание различных аномалий [10].
Долихоколон – удлинение всей ободочной кишки или одного из ее отделов, представляет собой самую частую аномалию развития толстой кишки. Удлинение ободочной кишки диагностируется у каждого второго пациента, длительно страдающего запором. Частота выявления данного состояния у новорожденных составляет более 30%. По данным педиатрических исследований, данная аномалия встречается у 30–40% детей с хроническими запорами и болями в животе. У взрослых долихоколон встречается практически с одинаковой частотой в разных возрастных группах (от 23,8 до 31,0%) [11].
По анатомическому принципу долихоколон классифицируется исходя из отдела ободочной кишки, длина которого превышает среднестатистические значения.
Выделяют следующие виды долихоколона [10]:
- долихосигма;
- левосторонний долихоколон;
- долихотрансверзум;
- правосторонний долихоколон;
- субтотальный долихоколон;
- тотальный долихоколон.
С практической точки зрения большее значение имеет клинический принцип классификации, на основании которого долихоколон подразделяется на следующие формы [11]:
- долихоколон без клинических проявлений (бессимптомный долихоколон);
- долихоколон с нарушением транзита по толстой кишке;
- осложненный долихоколон.
К осложнениям долихоколон относятся заворот кишки, инвагинация и узлообразование. При этом заворот сигмовидной кишки прочно занимает 3-е место среди причин острой кишечной непроходимости, а летальность при развитии этого осложнения достигает 15%, в случае некроза – 46%.
Ведущее клиническое проявление долихоколона – картина запора. По данным М.Ф. Осипенко [12], диагностическая специфичность запоров при долихоколоне составляет 76%, чувствительность – 80%. Риск запоров существенно выше при наличии удлинения сигмовидной кишки по сравнению с другими вариантами долихоколон. При этом задержка стула до 3 дней часто не сопровождается другими жалобами, тогда как более длительный и выраженный запор сочетается с дискомфортом в животе, болями, метеоризмом вплоть до ухудшения общего самочувствия, социальной дезадаптации, развития приступов динамической кишечной непроходимости.
Абдоминальный болевой синдром – второй по значимости критерий долихоколона – чаще наблюдается у женщин. При этом возможно проявление абдоминального дискомфорта в виде диспареунии, что часто приводит к задержкам в установлении истинной причины болевого синдрома. Абдоминальные боли при долихоколоне вполне соответствуют критериям СРК: имеют связь с дефекацией, часто ассоциированы с изменениями консистенции стула. Определение ректальной чувствительности у лиц с запорами методом баллонно-дилатационного теста не выявило различий в группах пациентов с долихосигмой и СРК [12].
Наиболее информативным методом диагностики аномалий развития и положения толстой кишки является рентгенологический. Исследование позволяет сразу же определить положение толстой кишки в брюшной полости, форму и размеры всех ее отделов, подвижность при проведении исследования в положении больного стоя и лежа. Следующие клинические примеры продемонстрируют диагностическую ценность данного метода диагностики.
Клинический случай 1
Пациентка Д. 26 лет обратилась с жалобами на боли в нижних отделах живота без связи с актом дефекации, нарушениями стула; вздутие живота, «живот как каменный». При ирригоскопии (рис. 1) толстая кишка удлинена, образует дополнительные петли в области селезеночного и печеночного углов, поперечно-ободочный отдел опускается до уровня L4–L5. Восходящий отдел также удлинен, купол слепой кишки в малом тазу на уровне ректо-сигмоидного перехода. В вертикальной проекции (рис. 2) печеночный угол смещается до уровня крыла подвздошной кости, купол слепой кишки и часть поперечно-ободочной кишки в проекции малого таза.
Клинический случай 2
Пациентка Б. 37 лет на момент осмотра жалоб активно не предъявляет, периодически отмечает дискомфорт в мезогастрии, вздутие живота. Ранее была госпитализирована в связи с внезапно развившимся болевым приступом: вздутием живота, болями в правой подвздошной области. При обследовании данных за острую хирургическую патологию не выявлено, рекомендован прием спазмолитиков, эффект не стойкий. Через месяц вновь появились боли в мезогастрии, тошнота, вздутие живота. Нарушений стула не отмечает. При ирригоскопии (рис. 3) ободочная кишка удлинена, за счет поперечно-ободочного и восходящего отделов образует дополнительные петли в области селезеночного и печеночного углов, купол слепой кишки на уровне входа в малый таз, дополнительная петля печеночного угла опускается до уровня S1–S2. В вертикальной проекции (рис. 4) отмечается смещение правого фланка книзу, купол слепой кишки располагается на уровне ампулы прямой кишки.
Клинический случай 3
Пациентка С. 34 лет обратилась с жалобами на боли в мезогастрии, в нижних отделах живота, дипареунию, вздутие живота. Осмотрена гинекологом – без органической патологии. При ирригоскопии (рис. 5) толстая кишка удлинена за счет сигмовидной кишки, также удлинена поперечно-ободочная кишка, которая имеет дополнительные изгибы в области печеночного и селезеночного углов, центральная часть поперечно-ободочной кишки расположена над входом в малый таз.
Обсуждение
Выбор тактики лечения долихоколона основывается на клинической форме болезни. Бессимптомный долихоколон не требует консервативного или хирургического лечения, однако пациенты должны быть предупреждены о возможном развитии в дальнейшем медленнотранзитного запора и о потенциальной угрозе осложнений. Таким пациентам необходима первичная профилактика запора, прежде всего коррекция питания [13]. Диета должна быть физиологически полноценной, рекомендуется исключать из рациона продукты, усиливающие процессы гниения и брожения в толстой кишке, богатые эфирными маслами, экстра-активные вещества. Рацион больного должен обогащаться трудноперевариваемыми пищевыми волокнами, улучшающими пропульсивную моторику кишечника (пищевыми прокинетиками). Однако следует помнить, что состояние пациентов с долихоколоном на фоне высокошлаковой диеты может ухудшаться за счет усиления метеоризма и тяжести в животе.
Лечение долихоколона с нарушением транзита по толстой кишке должно проводиться в соответствии с принципами лечения медленнотранзитных запоров [14]. Помимо диетических мероприятий необходимо соблюдение водно-питьевого режима, проведение лечебной физкультуры, физиотерапевтическое лечение (накожная и ректальная электростимуляция толстой кишки, иглорефлексотерапия, лазеротерапия), а также медикаментозная терапия.
Медикаментозная терапия включает назначение средств, увеличивающих объем кишечного содержимого (препараты семян подорожника, мелкокристаллическая целлюлоза), осмотических слабительных препаратов (лактулоза, магния сульфат, полиэтиленгликоль), энтерокинетиков (тримебутин). При болевом синдроме показано добавление к терапии селективных спазмолитических препаратов (пинаверия бромид, мебеверин), возможно также использование антидепрессантов. Назначение каждого препарата должно быть обосновано с позиций эффективности и безопасности [2, 14].
В случае неэффективности консервативной терапии долихоколона, сопровождающегося нарушением транзита по толстой кишке, может быть рассмотрена возможность хирургического лечения [15]. Показанием к хирургическому вмешательству служит неэффективность консервативной терапии при выраженном нарушении качества жизни. Хирургическое лечение долихоколона подразумевает резекцию толстой кишки в объеме субтотальной резекции, реже – выполнение фиксирующих операций (мезосигмопликации, сигмопексии, цекопексии), однако последние, как правило, сопровождаются неудовлетворительными функциональными результатами.
Заключение
Несмотря на присутствие в Международной классификации болезней Q43.8, других уточненных врожденных аномалий кишечника в качестве отдельной, самостоятельной нозологической формы, долихоколон, как правило, не рассматривается, а диагностика и лечение этого состояния обсуждаются в рамках других болезней. Клинические проявления долихоколона по ряду основных маркеров соответствуют критериям такой распространенной функциональной патологии, как СРК. Однако долихоколон, будучи врожденной анатомической аномалией, не может быть отнесен к функциональной патологии, поскольку нередко сопровождается развитием осложнений, требующих неотложного хирургического вмешательства.
Пациенты с типичными симптомами СРК в отсутствие тревожных признаков обычно не нуждаются в проведении дополнительных инструментальных обследований. Однако при рефрактерном к терапии течении СРК есть смысл задуматься о проведении целенаправленного обследования – ирригоскопии, с целью объяснения истинной причины абдоминальных болей и нарушения транзита по ЖКТ. Объяснение генеза симптомов, прежде всего абдоминальной боли, приводит к установлению доверительных отношений между врачом и пациентом и способствует повышению приверженности лечению. Основное внимание в терапии должно уделяться устранению симптомов и восстановлению качества жизни пациентов.
Диагностика синдрома Пайра
Сейчас нет единой диагностической процедуры, которая точно может выявить и подтвердить синдром Пайра. 1. Сбор анамнеза. Как в студенческой истории болезни. Характерный «эскиз» в будущем диагнозе можно набросать после подробного распроса больного: как, где и что беспокоит. Нужно выявить связь боли с положением тела, приема пищи, движения. Как и при каких обстоятельствах появились симптомы. Необходима информация о сопутствующих заболеваниях. Поэтому расспрос пациента всегда был и будет на первом месте. 2. Осмотр. Пальпаторно можно определить локализацию боли в животе, ее характер и интенсивность. Иногда при перкуссии в области селезеночного угла, в левом подреберье может быть характерный «барабанный» звук. 3. Ирригография. Нет, не колоноскопия. Все же для распознавания болезни Пайра является решающим методом. Это рентгенологический метод диагностики, использующий сульфат бария в качестве контрастного вещества. Бариевую взвесь разбавляют физраствором в соотношении 1 к 3-м и вводят в прямую кишку (кишка предварительно очищается слабительными) под контролем рентгенэкрана. При этом обращают на форму и положение толстой кишки ( причем метод довольно наглядный). Снимки выполняются в положении лежа на спине (при заполненной толстой кишке) и стоя — после опорожнения. Внимание акцентируется на изгиб толстой кишки в селезеночном углу. 4. Колоноскопия. При этом методе можно выявить ряд заболеваний, приводящих к нарушению пассажа кишечного содержимого (в том числе аденокарциному толстой кишки). 5. Компьютерная томография и магнитно-резонансная томография брюшной полости.
Что такое рак ободочной кишки?
Рак ободочной кишки – злокачественная опухоль ободочной кишки. Также как и при новообразованиях других локализаций, для данного вида рака прогноз и шансы на излечение зависят от стадии заболевания. На ранних стадиях возможно удалить пораженный орган или его часть, на более поздних стадиях необходимо дополнить химиотерапией. Однако излечение возможно даже при метастатических формах (при наличии отдаленных «отсевов» опухоли в других органах, чаще всего в печени и легких). В зависимости от расположения метастазов, их количества и общего состояния больного, в некоторых случаях можно удалить не только первичную опухоль с регионарными лимфоузлами, но и метастазы. Однако, это возможно не во всех случаях метастатического рака.
Лечение синдрома Пайра
1. Коррекция диеты. Собственно — это первая рекомендация, которая дается пациенту с данной проблемой. Нужно избегать продуктов, способствующих метеоризму. Продукты с высоким содержанием жиров, крахмала и сахара необходимо ограничить. Рекомендуется увеличить в рационе количество клетчатки. Питание должно быть дробным, небольшими порциями. 2. Нормализация стула. Если диета не дает должного лечения, то рекомендуется мягкие слабительные средства. 3. Избегание проглатывания воздуха. Кроме того, что не жевать жевательную резинку и не пить газировки, врачи советуют принимать пребиотические добавки перед едой и тщательно пережевывать пищу. 4. Лекарственные средства. При болезни Пайра применяют: — Антациды. Уменьшают вздутие живота. — Спазмолитики. Даются для уменьшения боли в животе. — Антигистаминные средства. Некоторые используются для снятия боли и спазма кишечника — Метоклопрамид. Улучшает перистальтику и снимает боли в животе. 5. Физиотерапия. Болевой синдром снимается электрофорезом с новокаином на переднюю брюшную стенку, диатермию на поясничную область. Хороший эффект дает лечебная гимнастика.
Прогноз синдрома селезеночного угла
Прогноз на начальных этапах и при соответствующем лечении благоприятный. Эффект от оперативного вмешательства хороший, но имеется риск осложнений оперативных вмешательств. Напоминаю: не занимайтесь самолечением. Обращайтесь за помощью к врачу.
Если вы нашли опечатку в тексте, пожалуйста, сообщите мне об этом. Выделите фрагмент текста и нажмите Ctrl+Enter.
Метки: анатомия, сфинктер, толстая_кишка
- Похожие записи
- Когда нарушается баланс: интестинальная нейронная дисплазия
« Предыдущая запись
MRSA: что нас не убьет — сделает сильнее
Обсуждение: 4 комментария
- Дмитрий:
2018-08-09 в 07:11Спасибо за обзор. Всё четко и понятно. Возможна ли коррекция дефекта с помощью эндоскопа ?Пименяется ли гидроколонотерапия ?.Я врач- терапевт , и интерес не праздный. БУду благодарен за ответ .
Ответить
Doctor:
2018-08-14 в 00:25
Здравствуйте! Вы имеете в виду лапароскопические операции? Лапароскипическое лечение проводится. Тут два варианта: лапароскопическое низведение слелезеночного изгиба и резекция удлинненной поперечной ободочной кишки. Во втором варианте полностью миниинвазивно сделать технически очень сложно, поэтому принят двухэтапный метод. Мобилизация кишки проводится полностью лапароскопически, сам же анастомоз выполняется экстракорпорально. Если под эндоскопом Вы имели ввиду колоноскоп, то нет — «изнутри» не корректируется. К гидроколонотерапии отношусь довольно сдержанно. А вот сифонная клизма — наше всё )).
2018-11-06 в 13:48
У меня тоже синдром Пайра (диагностировали ирригографии), ну боль правил илеоцекалный областе, незначительный метеоризм даёт сылний бол. После операции до полностью выздоровления сколько месяц нужно?(если сделали анастомоз толстого кишка)
Ответить
- Doctor:
2018-11-09 в 19:35
Все зависит от конкретной ситуации. «Строгий» период после операции — около 1,5 месяцев (диета,ограничение физических нагрузок).
Стадии рака ободочной кишки
Независимо от того, где раковые клетки образовались изначально, рак может начать распространяться или метастазировать через ткани, лимфатическую систему или кровоток. Стадия рака прямой кишки показывает, насколько далеко прогрессировала болезнь, что поможет в выборе лечения.
Рак ободочной кишки имеет следующие стадии:
- Стадия I. На ней только внутренний слой стенок (слизистая оболочка) толстой или прямой кишки содержит раковые клетки. Рак не распространился на стенки органа.
- Стадия II. На ней раковые клетки уже распространились через внутренний слой стенки прямой или толстой кишки, но не дошли до лимфатических узлов или до близнаходящихся тканей.
- Стадия III. Раковые клетки распространились на лимфатические узлы (одному или нескольким), но еще не в другие органы. Чаще всего на этой стадии поражены от 3 до 4 лимфатических узлов.
- Стадия IV. Раковые клетки распространились в отдаленные органы, такие как печень или легкие.