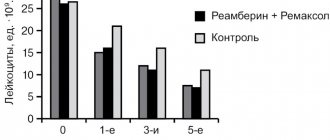
Перитонит – это процесс воспаления брюшины. При перитоните происходит нарушение функционирования органов вследствие сильной интоксикации организма. Соединительная ткань брюшины обволакивает все внутренние органы полости живота и служит ограничителем между внутренней средой брюшной полости и мышцами живота.
При воздействии болезнетворных микроорганизмов или химических агентов на поверхность брюшины, она способна выделять особые вещества, которые купируют этот процесс. Если же количество патогенных факторов велико, то брюшина вовлекается в воспаление и возникает перитонит. Перитонит – это очень опасное для жизни состояние. При его возникновении требуется неотложная помощь врача и срочное лечение, иначе возможен летальный исход.
Причины возникновения перитонита
Перитонит — очень серьезное состояние!
Перитонит классифицируют как первичный и вторичный. При первичном перитоните возбудителем являются микроорганизмы, которые попали в брюшину вместе с током крови из инфекционного очага в организме. При этом целостность брюшины сохранена.
Выделяют первичный перитонит:
- спонтанный детский первичный перитонит (чаще девочки до 7 лет);
- спонтанный взрослый первичный перитонит (вследствие асцита, побочный эффект гемодиализа);
- первичный перитонит у лиц, страдающих активным туберкулезом.
Вторичный перитонит сопровождается повреждением или разрывом всех слоев брюшины в результате проникающей травмы живота или нарушения целостности одного из внутренних органов.
Вторичный перитонит классифицируют на:
- перитонит, вызванный нарушением целостности внутренних органов;
- перитонит, вызванный проникающей или тупой травмой живота;
- перитонит, который развился в послеоперационном периоде.
Бывает третичный перитонит, который развивается в брюшной полости после уже имевшего место перитонита. То есть, по сути, это рецидив перитонита. К счастью, он встречается редко. Его особенностью является стертое течение, сильная интоксикация и отказ работы почти всех внутренних органов. Он возникает при сильном истощении защитных сил организма. Такой перитонит часто не отвечает на проводимую терапию и заканчивается смертью пациента.
Причины появления патологии
Первопричиной воспалительной реакции в тканях брюшной полости, которая приводит к перитониту, в большинстве случаев становится бактериальная инфекция (вызванная микрофлорой, находящейся в пищеварительном тракте). Провоцировать такое осложнение могут следующие грамотрицательные и грамположительные микроорганизмы:
- стрептококки;
- стафилококки;
- бактероиды;
- клостридии;
- синегнойная палочка;
- пептококки;
- протей;
- энтеробактер;
- эубактерии;
- фузобактерии.
В подавляющем большинстве случаев — по разным данным статистики в 60-80 % — воспаление брюшины вызывается не одним, а ассоциацией микробов. Чаще такой патологический процесс провоцируется кишечной палочкой или стафилококками. В более редких случаях причиной развития перитонита становятся такие возбудители, как пневмококк, палочка Коха (микобактерия туберкулеза), гонококк и гемолитический стрептококк. Учитывая вышеописанные факты вариабельности возможных возбудителей перитонита, при назначении лечения врач обязательно должен дождаться результатов анализа на чувствительность патогенной микрофлоры к антибиотикам.
Летальные исходы от воспаления брюшины могут достигать весомых значений — по данным статистики при гастроэнтерологических заболеваниях смерть от такого осложнения наступает у 20-30 % пациентов, а при тяжелых недугах такой показатель достигает 40-50 %. Можно вспомнить, что именно травматический перитонит после ранения брюшной полости стал причиной смерти А. С. Пушкина.
Процесс развития перитонита
Быстрота и тяжесть развития симптомов перитонита во многом зависит от состояния организма, от патогенности микробов, от наличия провоцирующих факторов.
Основные моменты развития перитонита, следующие:
- Парез кишечника, в результате которого нарушается функция всасывания, и организм теряет большое количество воды и электролитов.
- Обезвоживание и снижение давления в сосудах приводит к сильному сердцебиению, одышке.
- Скорость развития перитонита и массивность поражения брюшины зависит от количества патогенных бактерий, величины интоксикации.
- К интоксикации, вызываемой микробами, присоединяется аутоинтоксикация. В ответ на агрессию микроорганизмов, в крови выделяются антитела, которые атакуют липополисахаридную стенку бактерии. Активизируется система комплимента и выделяется множество активных веществ, действие которых проявляется интоксикацией.
Если организм человека ослаблен или микроорганизм обладает высокой патогенностью, то перитонит не ограничивается, а приобретает характер диффузного или распространенного. Особенно распространению способствует усиленная перистальтика, а также кровь и экссудат в брюшной полости.
Прогноз заболевания
Перитонит считается патологией с высоким уровнем летальности. Острый перитонит, который протекает в трёх фазах, менее всего опасен на реактивной стадии, здесь вероятность умереть не так высока. Что касается токсической фазы, по статистике уровень смертности составляет от 18 до 25%. При отсутствии нормального лечения и при переходе состояния в терминальную стадию, из 10 пациентов шанс выжить есть только у одного. При наличии осложнений перитонита, в том числе, токсического шока, полиорганной недостаточности, сепсиса, выживаемость составляет до 50%. Гнойные и разлитые перитониты приводят к смерти примерно 15% пациентов.
Клинические проявления перитонита
Начальные симптомы перитонита весьма разнообразны
Симптомы зависят от причины, вызвавшей заболевание, поэтому начальные признаки могут быть очень разнообразны. Но выделяют несколько последовательных стадий, в зависимости от времени появления симптомов.
Реактивная стадия
Развивается в первые сутки. Возникает сильная боль, больной может четко определить локализацию. Если причиной перитонита является прободение полого органа, то эту боль описывают как кинжальную. К примеру, прободение язвы желудка описывают как сильную резкую боль в эпигастральной области, разрыв аппендикса – как боль в правой подвздошной области.
Боль постепенно распространяется на другие области живота. Иногда, после возникновения, боль становится менее интенсивной и не так беспокоит больного. Так проявляется симптом мнимого благополучия. Через некоторое время боль возобновляется.
Лицо больного перитонитом очень типично. Оно бледное, иногда даже с землистым оттенком. Покрывается каплями пота в момент возникновения боли. Черты лица заостряются из-за обезвоживания. Сильнейшая боль заставляет больного принимать удобное положение, чтобы хоть как-то облегчить ее. Чаще человек лежит на боку с согнутыми ногами, всячески щадит живот, стараясь не напрягать его.
При осмотре такого пациента обнаруживают напряженные мышцы живота – доскообразный живот. Выражен симптом Щеткина-Блюмберга, при котором резкое отнятие кисти от поверхности живота в момент пальпации приводит к усилению боли.
Питание при перитоните
Диетотерапия представляет собой важное звено послеоперационной реабилитации после перитонита. Хирургическое вмешательство вызывает нарушение функциональности организма, поэтому запасы белков, жиров и углеводов истощаются. Поэтому рацион питания пациента после перитонита должен быть сбалансированным и включать в себя все элементы для нормализации энергетического обмена. Определение конечной диеты (состава, продолжительности) зависит от причины, которая вызвала перитонит. Послеоперационный период делится на несколько этапов, которые определяют характер питания пациента. Правилами основной диеты являются:
- Режим питания — должен состоять из 5 — 6 приемов пищи.
- Паузы между едой — не более 4 часов. Ужин — за 1 — 2 часа до отхода ко сну.
- Температура блюд — средняя. Исключается слишком горячая или холодная еда.
- Консистенция пищи — жидкая, кашицеобразная. В вареном виде еда может обладать более плотной структурой, чем каша, но должна подаваться в протертом виде.
- Рекомендуемая термическая обработка — варка или приготовление на пару. Также допускается использование духового шкафа, но без образования корочки на продуктах.
- Отдых после приемов пищи — по возможности, особенно в обеденные часы, после приема употребления пищи необходимо принимать горизонтальное положение на 15 — 30 минут.
- Прием жидкости — чай, молоко и другие напитки следует употреблять спустя 20 — 30 минут после еды. Количество жидкости, принимаемой за 1 раз не должно превышать 1 стакан.
Чтобы употребляемая пища не оказывала агрессивного воздействия на органы пищеварительной системы, необходимо исключить продукты, которые являются сильными возбудителями секреции.
Методы диагностики перитонита
Лечение перитонита — хирургический метод
Для того чтобы поставить диагноз перитонит, врачу необходимо основываться на данных клиники заболевания, истории болезни, внешних симптомов, данных осмотра больного.
Важны данные анализов крови и инструментальные данные.
Изменения гемограммы направлены на увеличение числа белых клеток крови, сдвиг формулы влево, увеличение СОЭ. Это универсальные признаки воспаления. Гемоглобин падает, снижается количество эритроцитов. Из-за сгущения крови нарушается ее свертываемость.
Основную роль играет УЗИ брюшной полости. Оно показывает первичную локализацию перитонита, пораженный орган и степень распространения процесса по брюшине. Чем раньше человек с симптомами перитонита обратится за помощью, тем больше у него шансов на выздоровление. Поэтому при заболевании, которое сопровождается лихорадкой, неукротимой рвотой, болями в животе, необходимо вызвать врача. Если он заподозрит перитонит, то срочно направит такого больного в стационар.
Публикации в СМИ
Перитонит — воспаление брюшины, сопровождающееся как местными, так и общими симптомами. Частота • Первичные перитониты возникают редко, приблизительно в 1% случаев острого живота • Вторичные перитониты — 15–20% всех случаев острых хирургических заболеваний и травм органов брюшной полости.
Классификации По причинам • Первичный: •• Гематогенный •• Лимфогенный •• Рer continuitatem (через маточные трубы) • Вторичный •• Инфекционно-воспалительный: ••• аппендикулярный ••• при воспалительных заболеваниях печени и внепечёночных жёлчных путей ••• при острой непроходимости кишечника ••• при тромбозе брыжеечных сосудов ••• при остром панкреатите ••• гинекологический •• Перфоративный: ••• язвы желудка и двенадцатиперстной кишки, а также язвы всего остального кишечника (язвенно-некротический энтероколит, тифозного, дизентерийного, туберкулёзного, онкологического и любого другого происхождения) ••• пролежни при обтурационной непроходимости кишечника, при инородных телах ЖКТ ••• странгуляционные борозды при странгуляционной непроходимости кишечника, грыжевых ущемлениях ••• некроз кишечника вследствие тромбоэмболии брыжеечных сосудов •• Травматический: при открытых и закрытых повреждениях органов брюшной полости •• Послеоперационный: ••• несостоятельность швов после операций на органах брюшной полости ••• инфицирование брюшной полости во время операции ••• дефекты наложения лигатур на большие участки сальника и брыжейки с последующим некрозом тканей дистальнее лигатуры ••• механическое повреждение брюшины, её высыхание ••• кровоизлияние в свободную брюшную полость при недостаточно надёжном гемостазе.
Клиническая • Острый перитонит — наиболее частое и грозное заболевание • Хронический перитонит. По характеру экссудата: серозный, фибринозный, гнойный, геморрагический, каловый, гнилостный, сочетания вышеперечисленных форм (например, серозно-фибринозный, фибринозно-гнойный и т.п.). По степени распространения воспалительного процесса по поверхности брюшины • Отграниченный перитонит (абсцесс или инфильтрат) •• Аппендикулярный •• Поддиафрагмальный •• Подпечёночный •• Тазовый •• Межкишечный • Диффузный перитонит •• Местный — в непосредственной близости от источника инфекции, занимает одну анатомическую область живота. Склонен к генерализации •• Распространённый — занимает две анатомические области живота и более •• Общий — тотальное поражение брюшины. По фазам развития • Реактивная (первые 24 ч) — в клинической картине превалирует местная симптоматика • Токсическая (24–72 ч) — фаза нарастающей интоксикации. Соответствует понятию эндотоксиновый шок • Терминальная (свыше 72 ч) — равнозначна понятию септический шок.
Этиология. Основная причина развития перитонита — инфекция. Микробный (бактериальный) перитонит • Неспецифический, вызванный микрофлорой ЖКТ •• Аэробы: ••• грамотрицательные: Escherichia coli, Pseudomonas aeruginosa, Proteus, Klebsiella, Enterobacter, Acinetobacter, Citrobacter; ••• грамположительные: Staphylococcus, Streptococcus •• Анаэробы: ••• грамотрицательные: Bacteroides, Fusobacterium, Veillonella; ••• грамположительные: Clostridium, Eubacterium, Lactobacillaceae, Peptostreptococcus, Peptococcus • Специфический, вызванный микрофлорой, не имеющей отношения к ЖКТ: Neisseria gonorrhoeae, Streptococcus pneumoniae, Streptococcus pyogenes, Streptococcus viridans, Mycobacterium tuberculosis. Асептический (абактериальный, токсико-химический) перитонит уже в течение нескольких часов становится микробным вследствие проникновения инфекции из просвета кишечника • Воздействие на брюшину агрессивных агентов неинфекционного характера: крови, жёлчи, желудочного сока, хилёзной жидкости, панкреатического сока, мочи • Асептический некроз внутренних органов. Особые формы перитонита • Канцероматозный • Паразитарный • Ревматоидный • Гранулематозный. Патогенез. Интоксикация, гипоксия, нарушения моторики ЖКТ, гемодинамики, метаболизма, иммунной защиты и полиорганная недостаточность. Патологическая анатомия. Характерны гиперемия, уменьшение блеска брюшины (до полного его отсутствия), фибринозные наложения, экссудация, развитие отёка и инфильтрации сальников, брыжеек, стенок кишечника. Сначала эти изменения наиболее выражены вблизи источника перитонита, затем постепенно распространяются на другие отделы или на всю брюшину.
Клиническая картина • Боль (самый ранний и постоянный симптом) •• Сначала боль локализуется в зоне источника перитонита, постепенно распространяется по всему животу, становится постоянной, плохо локализуется •• По мере нарастания интоксикации наступает паралич нервных окончаний брюшины, приводящий к уменьшению интенсивности боли •• При перфорации боль внезапная и интенсивная (кинжальная боль) •• Иррадиация боли в плечи или надключичные области (симптом Элеккера). • Напряжение мышц передней брюшной стенки •• Реактивная фаза — доскообразное напряжение •• Токсическая фаза — расслабление мышц. • Симптомы раздражения брюшины •• Щёткина–Блюмберга — при пальпации живота резкое отведение руки от передней брюшной стенки приводит к возникновению острой боли (положительный симптом). При доскообразном напряжении мышц передней брюшной стенки не всегда отчётливо выражен •• Менделя — выявление перкуторной болезненности при последовательном поколачивании согнутым пальцем по всей брюшной стенке (определение наличия и локализации болезненности) •• Воскресенского (симптом рубашки) — боль при быстром проведении ладонью по передней брюшной стенке (поверх рубашки). • Тошнота и рвота в начале заболевания носят рефлекторный характер, позднее становятся следствием пареза кишечника. К рвотным массам присоединяется примесь жёлчи, затем — содержимого тонкой кишки (каловая рвота). • Паралитическая непроходимость кишечника редко наступает в начале болезни, чаще возникает как следствие выраженной интоксикации.
Диагностика • Пальцевое исследование прямой кишки и влагалищное исследование — выраженная болезненность передней стенки прямой кишки или сводов влагалища (симптом Куленкампффа) • Лабораторные исследования: •• Положительный результат посева перитонеального экссудата •• Лейкоцитоз, нейтрофилёз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ •• Увеличение остаточного азота крови •• Сгущение крови по показателю Ht •• Метаболический ацидоз •• Дыхательный ацидоз • Рентгенологическое исследование •• Свободный газ под куполом диафрагмы (симптом серпа) при перфорациях или разрывах полых органов •• Чаши Клойбера, кишечные аркады, значительно расширенные петли кишечника при его непроходимости • УЗИ: наличие свободной жидкости, абсцессы • Пункция брюшной полости (лапароцентез). Противопоказана при обширном спаечном процессе в брюшной полости из-за опасности повреждения внутренних органов • Лапароскопия • Диагностическая лапаротомия показана, если вышеперечисленный комплекс мероприятий не позволяет устранить сомнения в диагнозе. Дифференциальная диагностика • Заболевания лёгких и плевры (пневмония, плеврит, повреждения лёгких и рёбер, гемо- и пневмоторакс) • Сердечно-сосудистые заболевания (стенокардия, ИМ, аневризма брюшной аорты и её ветвей) • Повреждения позвоночника и спинного мозга, туберкулёзный спондилит, опухоли и остеомиелит позвоночника • Эндокринные заболевания и метаболические расстройства (СД, тиреотоксикоз, острая надпочечниковая недостаточность, гиперкальциемия, гипокалиемия, уремия) • Инфекционные болезни (пищевые токсикоинфекции, вирусный гепатит, грипп, тонзиллит, скарлатина, дифтерия, дизентерия, брюшной тиф) • Заболевания мочеполовых органов (подвижная почка, мочекаменная болезнь, острый пиелонефрит, апостематозный пиелонефрит, паранефрит, гидронефроз, опухоли и амилоидоз почек) • Заболевания и повреждения передней брюшной стенки (гематомы, абсцессы, опухоли).
ЛЕЧЕНИЕ Диета. Парентеральное питание. В послеоперационный период по мере восстановления перистальтики назначается диета №0. Хирургическое (местное) — лапаротомия или релапаротомия. • Предоперационная подготовка. Лучше отложить операцию на 2–3 ч для целенаправленной подготовки, чем начинать её у неподготовленного больного •• Инфузионная терапия •• Катетеризация мочевого пузыря •• Подготовка ЖКТ ••• На ранних стадиях перитонита — однократное опорожнение желудка с помощью зонда ••• На поздних стадиях перитонита зонд следует ввести на продолжительный промежуток времени •• Антибиотик широкого спектра действия в/в. • Обезболивание — многокомпонентная сбалансированная анестезия с применением мышечных релаксантов и ИВЛ •• Спинномозговая анестезия •• Интраоперационная новокаиновая блокада рефлексогенных зон и корня брыжейки тонкой, поперечной ободочной и сигмовидной кишок. • Хирургическая тактика •• Оперативный доступ: срединная лапаротомия с аппаратной коррекцией доступа по методике Сигала •• Устранение или надёжная изоляция источника перитонита •• Интраоперационная санация брюшной полости: используют р-ры, предварительно охлаждённые до температуры 4–6 °С (интраоперационная локальная абдоминальная гипотермия) •• Декомпрессия кишечника: назогастроинтестинальная интубация тонкой кишки по Эбботту–Миллеру. Толстую кишку дренируют через анальное отверстие •• Дренирование брюшной полости: хлорвиниловые или резиновые трубки, многоканальные хлорвиниловые дренажи, дренаж из полупроницаемой гидратцеллюлозной мембраны •• Завершение операции: закрытый метод, полуоткрытый метод (плановые релапаротомии), открытый метод (перитонеостомия).
Консервативная терапия в послеоперационном периоде. • Адекватное обезболивание. • Сбалансированная инфузионная терапия. • Профилактика и лечение синдрома полиорганной недостаточности •• Адекватные лёгочная вентиляция и газообмен с ранней ИВЛ •• Стабилизация кровообращения с восстановлением ОЦК •• Нормализация микроциркуляции •• Коррекция метаболических сдвигов •• Выведение токсинов методами эфферентной хирургии: гемосорбция, гемодиализ, ультрафильтрация, лечебный плазмаферез, лимфосорбция, поэтажная сорбционная гемоперфузия брюшной полости, энтеросорбция, ксеноспленоперфузия, квантовая гемотерапия, экстракорпоральная оксигенация •• Профилактика и лечение почечной и печёночной недостаточности •• Поддержание иммунного статуса больного •• Парентеральное питание. • Антибактериальная терапия. Наиболее адекватный режим эмпирической антибактериальной терапии (до получения результатов бактериологического исследования крови или перитонеальной жидкости) — сочетание цефалоспоринов (цефамандол), аминогликозидов (гентамицин) и метронидазола. Пути введения: •• В брюшную полость через ирригаторы, дренажи •• Внутривенный, внутриартериальный (внутриаортальный), внутримышечный, внутрипортальный, эндолимфатический антероградный, эндолимфатический ретроградный, лимфотропный внутритканевый. • Иммунная терапия •• Пирогенал или продигиозан (не более 1 раза в 3–5 дня) •• иммуноглобулин •• антистафилококковый -глобулин •• лейкоцитарная масса •• антистафилококковая плазма •• левамизол •• тимоген.
• Восстановление функций ЖКТ •• Аспирация токсического содержимого через зонды, введённые в тонкую и в толстую кишки •• Двусторонняя паранефральная новокаиновая блокада по А.В. Вишневскому •• Антихолинэстеразные препараты (неостигмина метилсульфат, дистигмина бромид), ганглиоблокаторы (димеколония йодид, гексаметония бензосульфонат); антихолинергические средства (атропин), восполнение дефицита калия •• Различные виды клизм •• Физиотерапевтическая стимуляция кишечной моторики. • Гипербарическая оксигенация. Целесообразно сочетание с медикаментозным лечением. Течение и прогноз • Летальность при распространённом гнойном перитоните — 25–30%, при развитии полиорганной недостаточности — 85–90%.
МКБ-10 •• K65.0 Острый перитонит
Методы лечения перитонита
Лечится перитонит хирургическим путем. Операция назначается экстренно, после соответствующей подготовки больного. Хирург произведет вскрытие брюшной полости, ликвидирует причину возникновения перитонита, ушьет больной орган, произведет ревизию, промоет внутренние органы и брюшину антисептиком и физиологическим раствором. Если перитонит поразил большую часть брюшины, рану наглухо не зашивают, а проводят дополнительный лаваж брюшной полости на второй и третий день.
Осложнения
Перитонит у детей и взрослых опасен развитием полиорганной недостаточности и интоксикации организма. Среди осложнений острого процесса:
- обезвоживание;
- почечная недостаточность;
- токсический шок;
- легочные патологии;
- печеночная недостаточность;
- вторичные воспалительные процессы.
Перитонит после операции может сопровождаться образованием свищей и абсцессов внутренних органов, нагноением послеоперационных швов. Появление ряда осложнений возможно и далеко за пределами брюшной полости – окклюзии глубоких вен, воспаление легких и плевры, медиастинита.
Предоперационная подготовка и мониторинг
- Для удачного проведения хирургического вмешательства, необходимо провести предоперационную подготовку.
- Пациенту в обязательном порядке катетеризируют периферическую и центральную вену, мочевой пузырь, применяют премедикацию.
- На операционном столе вводят мидазолам (5 мг) и 10–20 мг церукала. Атропин вводить противопоказано, так как есть большая вероятность развития брадикардии.
- Вводят лекарства, которые способствуют понижению кислотности желудочного сока (около 40 мг омепразола или фамотидин/ранитидин 50 мг в вену).
- Во время операции проводят инфузионную терапию в количестве не менее 1,5 литра физиологического раствора, при необходимости добавляют плазму и препараты крови.
- Проводят искусственную вентиляцию легких, подают кислород.
В случае, когда больной ложится на операционный стол, и в желудке находится более 25 мл содержимого, существует реальная угроза аспирации. Так называется попадание содержимого желудка в просвет бронхиального дерева. Желудочный сок способен причинить ожог слизистой бронхов, трахеи. Осложнениями аспирации являются множественные ателектазы легких, бронхоспазм, дыхательная недостаточность и отек легких.
Аспирация малым количеством желудочного сока может впоследствии привести к аспирационной пневмонии.
Поэтому в анестезиологической практике у больных перитонитом не используются ганглиоблокаторы и холинолитики – препараты, способные снизить тонус нижнего пищеводного сфинктера.
Антибактериальную терапию проводят сочетанием антибиотиков, действующих как на Грам-плюс, так и Грам-минус бактерии. При внегоспитальном перитоните это внутривенное введение цефотаксима и метронидазола. При внутригоспитальном – цефепим и метронидазол. Если перитонит развился в больнице на фоне проводимой антибиотикотерапии, применяют карбапенемы.
Послеоперационный период
Антибиотикотерапия при перитоните — обязательна
В послеоперационном периоде могут возникнуть некоторые проблемы, связанные с нормальным функционированием кишечника, сильным болевым синдромом, развитием гнойных осложнений. Рекомендовано:
- наблюдение за больным, почасовая оценка частоты дыхания, пульса, диуреза, центрального венозного давления, дренажного отделяемого;
- проводится инфузионная терапия коллоидными и кристаллоидными растворами;
- для согревания больных инфузионные среды подогреваются до температуры тела;
- легкие вентилируют на протяжении 72 часов для достаточного снабжения кислородом органов и тканей;
- вводят раствор глюкозы через назогастральный зонд;
- раннее восстановление перистальтики кишечника;
- профилактика болевого синдрома. Используются наркотические анальгетики в сочетании с нестероидными противовоспалительными препаратами. Используют фентанил, морфин, кеторолак.