Согласно статистическим данным, ежегодно в мире фиксируется около 5 млн случаев холеры, из которых около 130 тыс. заканчивается летально.
В каких странах можно заразиться холерой?
Повышенный риск инфицирования холерным вибрионом есть у людей, проживающих или пребывающих в длительной командировке в следующих странах:
- Йемен.
- Ирак.
- Иран.
- Индия.
- Нигерия.
- Уганда.
- Мексика.
- Танзания.
- Бразилия.
Симптомы холеры
Большинство людей, инфицированных холерным вибрионом, не заболевают и даже не знают, что были заражены. Но при этом они выделяют бактерии со стулом в течение 7-14 дней, из-за чего все еще могут заразить других через загрязненную воду.
Больные холерой страдают от обезвоживания организма. Фото: PHIL CDC
Как правило, клинические проявления холеры представлены умеренной или выраженной диареей, которая мало чем отличается от расстройства стула другого происхождения. Реже развиваются более серьезные симптомы. Как правило, это происходит внезапно, спустя 1-3 дня после заражения.
Симптомами холерной инфекции могут быть:
- Выраженная диарея. Как правило, она является первым симптомом заболевания. Возникает чаще всего ночью или утром на фоне нормальной температуры тела и при отсутствии боли в животе. Изначально стул выглядит как при обычной диарее, но затем быстро приобретает специфический вид «рисового отвара» – мутно-белого, прозрачного с беловатыми включениями стула с примесями в виде хлопьев. Запаха при этом нет. Объем выделений может достигать 3 литров в сутки.
- Рвота. Присоединяется вскоре после диареи. Рвота имеет вид мутно-белой воды без запаха, иногда происходит «фонтаном». Часто возникает без предшествующего напряжения мышц брюшной стенки и тошноты, боли в животе. Сопутствующие проявления – урчание и дискомфорт в области пупка.
- Дегидратация (обезвоживание). В результате сильной потери жидкости вместе со стулом и рвотными массами развивается дегидратация. На ранних стадиях она проявляется общей слабостью и вялостью, но быстро переходит к более серьезным симптомам (табл. 1).
Таблица 1. Степени дегидратации при холере
| Степень дегидратации | Процент потери жидкости по отношению к массе тела | Симптомы |
| I | 1-3 % | Умеренная жажда Сухость слизистых оболочек рта Умеренный налет на языке белого цвета |
| II | 4-6 % | Сильная жажда Кожа бледная и сухая, ее упругость и эластичность снижены Резкая общая слабость Охриплость голоса, снижение его громкости Судороги в икроножных мышцах Повышенная частота сердцебиения и падение артериального давления |
| III | 7-10 % | Синюшный окрас кожи и слизистых оболочек Заостренные черты лица, глаза западают, кожа на руках сморщивается – «руки прачки» Человек может говорить только шепотом Судороги мышц по всему телу Мочеиспускание частично или полностью прекращается |
| IV | Более 10 % | Ранее упомянутые симптомы развиваются очень быстро Систолическое артериальное давление опускается ниже 60 мм рт. ст. Вместо рвоты возникает икота Снижается температура тела Темные круги вокруг глаз Западение живота Общие тонические судороги Развивается гиповолемический шок |
«Знать врага в лицо»: как избежать холеры
До 1817 года эта инфекция бушевала только в дельте Ганга, забирая жизни миллионов людей. Перемены в климате, развитие торговых отношений между Европой и Азией привели к тому, что заболевание распространилось за пределы Индии. Около сотни стран мира ежегодно регистрируют вспышки данной болезни. Несмотря на все усилия медицинского сообщества, одержать полную победу над ней всё ещё не удаётся.
Говорим о холере.
Что скрывается за диагнозом «холера»
Отнесённое к острым кишечным инфекциям, заболевание возникает при попадании в организм пищи, воды, обсеменённых бактерией Vibrio cholerae, которая является непосредственной причиной развития холеры. Характерной особенностью болезни является сильная диарея и многократная рвота, вследствие чего стремительно нарастает обезвоживание организма. ВОЗ (Всемирная организация здравоохранения) относит холеру к разряду карантинных инфекций, так как она имеет тенденцию к эпидемическому распространению и сопровождается высокой летальностью.
Передача возбудителя холеры обычно обусловлена низким уровнем условий проживания: отсутствием необходимого доступа к чистой воде и антисанитарией. Именно поэтому почти каждая развивающаяся страна сталкивается сегодня со вспышками инфекции или угрозой возникновения эпидемии холеры.
Типичная клиническая картина с признаками тяжёлого обезвоживания развивается у одного человека из пяти заболевших. В остальных случаях её практически невозможно отличить от других форм острой диареи.
Примечателен тот факт, что далеко не все лица, инфицированные возбудителем холеры, заболевают.
Передача возбудителя холеры обычно обусловлена
низким уровнем условий проживания:
отсутствием необходимого доступа к чистой воде и антисанитарией
Как распространяется холера
Резервуаром и источником инфекции является больной человек или транзиторный носитель инфекции, выделяющие бактерии наружу с рвотными и каловыми массами. Передаётся бытовым, водным и пищевым путём. Заметно увеличивается риск развития холеры при купании в грязных водоёмах, употреблении загрязнённой воды и сырых морепродуктов. Лица, страдающие гастритами с пониженной кислотностью, также подвержены заражению.
Подробнее о гастрите можно прочитать в нашей статье
Социальные катаклизмы, стихийные бедствия, военные действия обычно сопровождаются недостатком питьевой воды в регионе и разрушением систем канализации, а это идеальная почва для активизации холерного вибриона.
Как распознать холеру
Интенсивный позыв к дефекации, сопровождаемый дискомфортом в животе, понос, рвота – первые симптомы холеры. Для холеры характерен многократный жидкий стул (зачастую без боли в животе, до 20 раз в сутки и более) в виде «рисового отвара» — прозрачной жидкости с белыми рыхлыми хлопьями. Часто диарея и рвота отмечаются на фоне нормальной или даже пониженной температуры тела. Больные жалуются на ощущение сухости во рту и жажду. Потеря большого объёма жидкости приводит к уменьшению количества мочи. При выраженном обезвоживании (дегидратации) у больных отмечаются мучительные судороги всех скелетных мышц.
Нарушение водно-электролитного баланса в результате массированной потери жидкости приводит к изменению состава крови, увеличению частоты сердечных сокращений и пульса, учащению дыхания. С первых часов больные испытывают чувство вялости, раздражительности, что объясняется влиянием обезвоживания и токсинов на работу нервной системы.
Диагностика холеры подразумевает проведение лабораторных исследований следующих материалов:
— рвотных и каловых масс;
— предположительно инфицированной пищи, воды;
— смывов с посуды, мебели.
Для подтверждения диагноза используются такие методы исследования, как:
— микроскопия материала;
— бактериологический посев на питательные среды;
— реакция агглютинации противохолерной О-сывороткой;
— иммунофлюоресцентный анализ;
— выявление ДНК Vibrio cholerae методом ПЦР и др.
Лечение и профилактика холеры
Больные подлежат обязательной госпитализации в инфекционное отделение и размещению в индивидуальном боксе. Все выделения больного собирают в специальную ёмкость и оценивают их объём. Эти данные позволяют врачу рассчитать необходимое количество солевых растворов, использующихся для восполнения дефицита жидкости и электролитов. В зависимости от степени дегидратации больные принимают такие растворы внутрь мелкими глотками, либо они вводятся внутривенно капельно (струйно).
Антибактериальная терапия при холере предполагает использование антибиотиков тетрациклинового ряда, цефалоспоринов, нитрофуранов на протяжении 3-5 дней.
А как обстояло дело с лечением холеры во времена, когда ещё не было хорошо известных сегодня антибиотиков, нитрофуранов? Об одном из таких методов читайте здесь
Специфическая диета при холере не предусмотрена. В первые дни заболевания назначают стол №4, после восстановления кишечной деятельности рекомендовано увеличить в рационе количество калийсодержащих продуктов (курага, бананы, цитрусовые).
При своевременном и адекватном лечении прогноз благоприятный. Трудоспособность полностью восстанавливается в течение приблизительно 30 суток. При отсутствии адекватной медицинской помощи высока вероятность быстрого летального исхода.
Соблюдение санитарно-гигиенических норм в населённых пунктах, на предприятиях питания, в районах забора воды для нужд населения способствует предупреждению развития холеры.
Уберечься от холеры можно, следуя нехитрым правилам:
— необходимо своевременно и хорошо мыть руки с мылом;
— употреблять в пищу только доброкачественные, тщательно вымытые, подвергшиеся кулинарной обработке продукты;
— пить кипячёную или обеззараженную промышленными способами воду;
— для выезжающих в очаги с высоким риском заражения холерным вибрионом разработаны меры специфической профилактики холерной вакциной и холероген-анатоксином. Холерная вакцина имеет короткий (3 — 6 мес.) период действия.
Соблюдайте правила гигиены и будьте здоровы!
Севиля Ибраимова
Статья подготовлена при информационной поддержке специалистов «Клиника Эксперт» Воронеж
Редакция рекомендует:
Вирусы и бактерии – в чём принципиальное отличие?
Россия или Британия: кто на самом деле открыл пенициллин?
Жить по мечте. Великое открытие Луи Пастера
Когда обратиться к врачу?
Риск вспышки холеры в промышленно-развитых странах невелик. Даже в тех регионах, где он существует, вероятность инфицирования при условии соблюдения рекомендаций по безопасности пищевых продуктов минимален. Тем не менее случаи холеры отмечаются во всем мире.
Таким образом, если после посещения региона с недавно зафиксированными случаями холеры у человека появляется тяжелая диарея, это повод немедленно обратиться к врачу².
Особенности холеры у детей
В возрасте до 3 лет характерное для холеры обезвоживание переносится значительно тяжелее. Из-за этого у детей быстрее развиваются признаки нарушения работы нервной системы в виде резкой общей заторможенности, судорог и даже утраты сознания. При этом, в отличие от взрослых, температура тела у детей при холере часто повышается до 37,5-38,0°С.
Лечение холеры
Лечение больных с холерой проводится в стационарах инфекционного отделения, в изолированном боксе. В большинстве случаев пациенты нуждаются в постельном режиме. Основу лечения составляет коррекция водно-солевого баланса и антибактериальная терапия. Длительность лечения зависит от тяжести протекания холеры и составляет 3-5 дней.
Восстановление водно-солевого баланса
Важную роль в лечении занимает восстановление водно-солевого баланса, которое необходимо начать с первых часов развития заболевания. Необходимо компенсировать потерю жидкости в организме: объем поступающей жидкости должен в 1,5 раза превышать ее потери (рвотные массы, стул).
Регидратацию и коррекцию водно-солевого баланса важно начать как можно раньше. Фото: belchonock / Depositphotos
При 1-2 степени обезвоживания используются водно-солевые растворы, которые принимаются перорально. При 3-4 степенях дегидратации больные теряют возможность пить самостоятельно, из-за чего солевые растворы вводятся внутривенно струйно на протяжении первых нескольких часов, после чего их введение продолжают внутривенно капельно.
Как приготовить раствор для регидратации дома
В некоторых случаях нет возможности приобрести готовый раствор для пероральной регидратации. В качестве временной меры можно использовать приготовленный в домашних условиях аналог. Для этого нужно смешать:
- 1 литр бутилированной или кипяченой воды.
- 6 чайных ложек без горки (около 30 граммов) столового сахара.
- 1/2 чайной ложки без горки (около 2,5 граммов) поваренной соли.
Антибактериальная терапия
Для борьбы непосредственно с возбудителем заболевания назначаются антибиотики. При холере эффективными средствами считаются:
- тетрациклины: тетрациклин, доксициклин;
- фторхинолоны: ципрофлоксацин;
- макролиды: эритромицин;
- при непереносимости антибиотиков назначаются препараты из группы нитрофуранов (фуразолидон).
Историческая справка
В XIX веке холера начала распространяться по миру из своего первоначального резервуара – дельты реки Ганг в Индии. Шесть последующих пандемий забрали жизни многих миллионов людей на всех континентах планеты. Последняя (седьмая) пандемия началась в Южной Азии в 1961 году, в 1971 году достигла Африки, а в 1991 году – Америки. Сейчас холера является эндемическим заболеванием во многих странах¹.
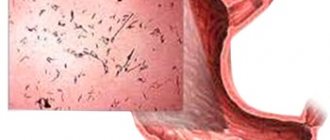
Возбудитель холеры
Эту инфекцию вызывает энтеропатогенный холерный вибрион (Vibrio cholerae). На сегодня открыто более 150 разных штаммов этой бактерии, которые различаются по своим микробиологическим признакам. Их делят на две группы – вариант А или В. Возбудителем холеры являются штаммы типа А. Это подвижная грамотрицательная бактерия, которая при попадании в просвет пищеварительной системы выделяет токсины – термостабильный эндотоксин и термолабильный холероген (энтеротоксин).
Vibrio cholerae: Холерный вибрион под микроскопом. Фото: wikipedia.org
Бактерия достаточно устойчива к неблагоприятным условиям окружающей среды, может спокойно выживать в проточной воде несколько месяцев, в сточных водах живет до 30 и более часов. Питательной средой для вибриона является мясо или молоко. Но бактерия гибнет под действием кипячения, дезинфицирующих веществ, солнечного света, высушивания. Чувствительна к антибиотикам из группы фторхинолонов и тетрациклинов.
Факторы риска
К холере восприимчивы все, за исключением младенцев, получивших иммунитет от кормящих матерей, ранее переболевших холерой. Тем не менее, определенные факторы могут сделать человека более уязвимыми для болезни или обусловить более тяжелое течение инфекции. К таковым относятся:
- Плохие санитарные условия. Антисанитария в местах проживания характерна для лагерей беженцев, бедных стран и районов, пострадавших от голода, войны или стихийных бедствий.
- Снижение или отсутствие кислоты в желудке. Бактерии холеры не могут выжить в кислой среде, а обычная желудочная кислота часто служит защитой от инфекции. Но люди с низким уровнем желудочного сока (например, дети, пожилые и люди, принимающие препараты для снижения секреции желудочного сока) лишены этой защиты.
- I (0) группа крови. Причины до конца еще не изучены, но вероятность развития холеры у людей с первой группой крови в два раза выше, чем у остальных².
Диагностика
Постановка диагноза проводится на основе сочетания данных истории болезни, клинических проявлений и результатов лабораторных исследований. При сборе анамнеза выясняются возможные пути инфицирования холерой (употребление в пищу потенциально зараженной воды или морепродуктов) и факторы риска – например, командировка в неблагополучные страны, области, районы за несколько дней до появления симптомов.
При лабораторной диагностике холеры используются следующие анализы:
- Общий анализ крови (ОАК). В нем отмечается умеренное повышение уровня эритроцитов и лейкоцитов, в том числе нейтрофилов. Также повышается насыщение эритроцитов гемоглобином, скорость оседания эритроцитов (СОЭ). При этом может падать уровень моноцитов.
- Общий анализ мочи (ОАМ). Помимо общего уменьшения объема выделяемой мочи по мере нарастания обезвоживания в ней может отмечаться повышение уровня патологических цилиндров и белка.
- Бактериологический посев. При подозрении на холеру с целью выявления возбудителя образец рвотных масс или испражнений сеется на питательную среду. Спустя 1-2 дня получают рост колоний. При подозрении на холеру исследование повторяется еще дважды.
- Экспресс-тесты с моноклональными антителами. Позволяют в течение 5 минут подтвердить факт инфицирования человека холерными вибрионами.
- Реакция непрямой гемагглютинации крови (РНГА). Дает возможность выявить наличие специфических антител в крови. Положительным результатом считается их диагностический титр 1:160. Тест информативен только с 5-го дня заболевания.
- Полимеразная цепная реакция (ПЦР). Позволяет выявить генетический материал (в данном случае – ДНК) возбудителя. Помимо выделений больного для исследования также может использоваться вода или продукты питания, которые являются потенциальным источником заражения.
Бакпосев при холере – один из методов диагностики. Фото: Nathan Reading / Flickr (CC BY-NC-ND 2.0)
Дифференциальная диагностика холеры проводится с другими заболеваниями, которые на ранних этапах могут сопровождаться похожими симптомами. К ним относятся:
- Острые кишечные инфекции: сальмонеллез, брюшной тиф, эшерихиоз (дизентерия), ротовирусная инфекция. Они также сопровождаются диареей, рвотой. Однако в отличие от холеры при них повышается температура тела, возникают боли в животе, а обезвоживание зачастую умеренное или вовсе отсутствует.
- Отравления. Симптомы интоксикации химическими веществами напрямую зависят от конкретного реагента. Однако в большинстве случаев они также проявляются рвотой, диареей и признаками нарушения работы ЦНС. При этом дегидратация, как правило, не возникает.
- Ботулизм. Острая инфекция, которая также приводит к нарушению работы ЦНС. При этом помимо судорог скелетных мышц страдает зрение и дыхание. В отличие от холеры часто возникает запор. Причиной инфицирования чаще всего становится употребление в пищу испорченных консервов или копченостей.
Что такое холера
Это особо опасная инфекция, поражающая весь организм. Особо патогенные холерные вибрионы поражают пищеварительный тракт на уровне желудка и тонкого кишечника, провоцируя тяжелейшие гастроэнтериты, выраженное обезвоживание, которое приводит к формированию дегидратационного шока.
Холера – крайне заразная инфекция, она провоцирует эпидемии, имеет высокий процент летальных исходов, поэтому отнесена по всему миру к категории карантинных и высокопатогенных.
На сегодняшний день вспышки холеры возникают в Африке, странах Юго-восточной Азии либо Латинской Америки. До 5 миллионов людей ежегодно болеют этой инфекцией, и около 100 тысяч людей гибнет.
Возбудитель и пути инфицирования
Возбудитель холеры – холерный вибрион (Vibrio cholerae), а именно две его серогруппы O1 и O139. Из них основными биотипами, которые вызывают вспышки заболевания, являются: О1 classica – классический биотип. О1 El Tor – преобладает в настоящее время. О139 Bengal – известен с 1992 года, причина крупной эпидемии в Бангладеш, Индии и рядом расположенных странах.
Источником инфекции является больной человек или носитель бактерии. Люди наиболее заразны в первые 7 дней с момента развития холеры – в это время они активно выделяют холерные вибрионы в окружающую среду. Насекомые и животные не являются переносчиками этой болезни.
Передача инфекции чаще всего происходит фекально-оральным способом. Инфицирование может происходить следующими путями:
- Поверхностная или колодезная вода. Загрязненные общественные колодцы – частая причина крупномасштабных вспышек холеры. Особому риску подвержены люди, живущие в тесноте в плохих санитарных условиях.
- Морепродукты. Употребление в пищу сырых или недоваренных морепродуктов, особенно моллюсков, может привести к развитию холеры.
- Сырые фрукты и овощи. Сырые неочищенные фрукты и овощи – частый источник инфекции в эндемичных регионах. Неразложившиеся удобрения или оросительная вода, содержащая неочищенные сточные воды, могут загрязнять продукты на поле.
- Зерна. В регионах, где широко распространена холера, рис и просо, загрязненные после приготовления и хранящиеся при комнатной температуре в течение нескольких часов, могут стать средой для роста бактерий холеры.
Риск развития эпидемии холеры наиболее высок в антисанитарных условиях. Фото: Olgatribe / Depositphotos
Публикации в СМИ
Холера — антропонозное, особо опасное острое карантинное инфекционное заболевание, протекающее с тяжёлой диареей, рвотой, приводящими к обезвоживанию организма.
Этиология. Возбудитель — подвижная грамотрицательная бактерия Vibrio cholerae (холерный вибрион, или запятая Коха). Выделяют 3 типа возбудителей — V. cholerae asiaticae (возбудитель классической холеры), V. cholerae eltor (возбудитель холеры Эль-Тор) и серовар О139 (Бенгал) (возбудитель холеры в Юго-Восточной Азии). Подвижность бактерий весьма выражена, и её определение (методом висячей или раздавленной капли) — важный диагностический признак. Деление клеток происходит очень быстро и на щелочной пептонной воде возбудитель даёт видимый невооружённым глазом рост уже через 6 ч. Быстро погибает при кипячении в кислой среде.
Эпидемиология. Холера — типичная кишечная инфекция. Единственный природный резервуар — больные и бактерионосители, основные пути передачи — водный и пищевой, реже контактно-бытовой. Факторы передачи: пищевые продукты, вода, объекты окружающей среды. Определённую роль играют мухи, способные переносить возбудитель с испражнений на пищевые продукты. Несмотря на то, что выделение возбудителя в окружающую среду происходит в течение короткого времени, большое число скрытых форм поддерживает циркуляцию возбудителя. Единственный исторический эндемичный очаг холеры — дельта Ганга и Брахмапутры. Выделяют 2 типа эпидемий холеры: эпидемии-вспышки с едиными источником инфекции и путями распространения, характеризующихся одномоментным появлением большого числа больных, и вялотекущие эпидемии с небольшой постоянной заболеваемостью и трудно выявляемыми путями передачи возбудителя. В большинстве случаев подъём заболеваемости наблюдают в тёплое время года.
Патогенез. В организме человека большая часть вибрионов погибает под действием кислой среды желудка, и лишь их небольшая часть достигает тонкой кишки. В ответ на проникновение бактерий кишечный эпителий выделяет щелочной секрет, насыщенный жёлчью (жёлчь — идеальная среда для размножения возбудителя). Клинические проявления холеры обусловлены образованием экзотоксинов • Экзотоксин (холероген) — термолабильный белок, молекула токсина включает 2 компонента: компонент В взаимодействует с моносиаловым ганглиозидным рецептором, что обусловливает проникновение в клетку компонента А. Компонент А составляют субъединица А1 (активный центр) и субъединица А2, связывающая оба компонента. Субъединица А1 катализирует рибозилирование гуанилзависимого компонента аденилат циклазы, приводит к повышению внутриклеточного содержания циклического 3,5-аденозинмонофосфата и выходу жидкости и электролитов из клеток либеркюновых желёз в просвет кишечника. Токсин не способен реализовать своё действие на любых других клетках. Бактерии серовара О139 также продуцируют экзотоксин с аналогичными свойствами, но в меньших количествах; токсинообразование кодируют как хромосомные, так и плазмидные гены • Определённую роль в поражениях, вызываемых биотипом Эль-Тор, играют гемолизины.
Клиническая картина
• Инкубационный период продолжается от нескольких часов до 5 дней (чаще 2–3 дня).
• У большинства инфицированных лиц заболевание протекает бессимптомно, либо возможна лёгкая диарея. Соотношение тяжёлых поражений к количеству стёртых проявлений для классической холеры — 1:5–1:10, для холеры Эль-Тор — 1:25–1:100.
• Клинически выраженные случаи характеризуются общим недомоганием, рвотой и развитием выраженного диарейного синдрома, отсутствием интоксикации (температура тела не повышается). Для последнего характерно выделение значительного количества (до 10 л/сут) водянистых, бесцветных испражнений. Другая характерная черта — сладковатый, рыбный (но не фекальный) запах испражнений.
• Тяжёлые случаи болезни обусловлены развитием обезвоживания: у больных резко снижается диурез с развитием ОПН. Характерна охриплость голоса или афония. Ведущий патогенетический фактор — гиповолемия и дефицит электролитов. Как следствие развиваются артериальная гипотензия, коронарная недостаточность, нарушение сознания и гипотермия. Подобное состояние определяют как холерный алгид (Алгид — симптомокомплекс, обусловленный обезвоживанием организма (потеря натрия хлорида, калия, бикарбонатов): гипотермия, гемодинамические расстройства, анурия, тонические судороги, выраженная одышка). Отмечают характерное проявление — facies hippocratica (запавшие глаза, заострённые черты лица с резко выступающими скулами). Продолжительность проявлений зависит от своевременно начатого, адекватно проводимого лечения и варьирует от нескольких часов до нескольких дней. При отсутствии лечения летальность больных в алгидной стадии может достигать 60%.
• Выздоровление сопровождается выработкой непродолжительного иммунитета, нередко отмечают случаи повторного заражения.
Методы исследования • Выделение и идентификация возбудителя; цели исследований — выявление больных и бактерионосителей, установление окончательного диагноза при исследовании погибших, контроль за эффективностью лечения больных и санации носителей, контроль над объектами внешней среды и эффективностью дезинфекционных мероприятий. Материалы для исследования — испражнения, рвотные массы, жёлчь, секционный материал (фрагменты тонкой кишки и жёлчный пузырь), постельное и нательное бельё, вода, ил, сточные воды, гидробионты, смывы с объектов окружающей среды, пищевые продукты, мухи и др. Наиболее объективные результаты даёт исследование проб, взятых до начала антибактериальной терапии • Анализ крови — признаки дегидратации (ацидоз, гипокалиемия, гипонатриемия, гипохлоремия, гипогликемия, полицитемия, незначительный нейтрофильный лейкоцитоз).
Дифференциальную диагностику проводят с различными тяжёлыми диареями (например, вызванными видами Salmonella, E. coli или энтеропатогенными вирусами), отравлением грибами, мышьяком.
Лечение • Этиотропная терапия •• Взрослым и детям старше 8 лет — доксициклин по 300 мг 1 р/сут, либо по 100 мг 2 р/сут или тетрациклин по 50 мг/кг/сут в течение 3 дней. В качестве альтернативного препарата возможно использование ципрофлоксацина в среднетерапевтической дозировке •• Детям до 8 лет — ко-тримоксазол (по 4 мг/кг триметоприма и 20 мг/кг сульфаметоксазола каждые 12 ч) или фуразолидон 5–10 мг/кг/сут в 4 приёма через 6 ч в течение 3 дней •• Беременным — фуразолидон по 100 мг 4 р/сут в течение 7–10 дней • Возмещение потери жидкости и электролитов в соответствии со степенью обезвоживания больного •• При лёгкой и среднетяжёлой формах — пероральная регидратация (р-р регидратационной соли [натрия хлорида 3,5 г, калия хлорида 1,5 г, глюкозы 20 г, тринатрия цитрата 2,9 г в 1 л воды], глюкосолана или цитраглюкосолана) •• При тяжёлой форме — введение солевых р-ров в/в (натрия ацетат+натрия хлорид+калия хлорид).
Синонимы • Азиатская холера • Эпидемическая холера • Диарея рисовым отваром
МКБ-10 • A00 Холера
Классификация
В клинической практике используется несколько классификаций холеры. Это обусловлено различиями в симптомах заболевания и подходах к лечению в различных случаях. Также некоторые формы болезни могут иметь нехарактерное для классической холеры течение.
В зависимости от развивающихся симптомов холера делится на такие формы:
- Типичная или желудочно-кишечная. Классическая форма холеры, сопровождающаяся расстройствами ЖКТ.
- Атипичная. Включает в себя несколько подвидов, которые существенно отличаются от типичного варианта заболевания. К атипичным формам холеры относятся:
- Молниеносная. Отличается чрезвычайно быстрым развитием с ярко выраженной рвотой и диареей, из-за чего быстро формируется сильное обезвоживание, а в течение 3-4 часов возникает дегидратационный шок.
- Сухая. Характеризуется резким ухудшением общего состояния человека. Еще до появления диареи может развиться коматозное состояние.
- Стертая. Отличается сравнительно легкими симптомами: частота дефекации в сутки составляет от 1 до 3 раз, а стул не видоизменен. Общее состояние при этом зачастую удовлетворительно, диагноз устанавливается только на этапе лабораторных тестов.
- Бессимптомная. Вариант инфицирования, который протекает без каких-либо клинических проявлений. Выявляется только после лабораторной диагностики.
Отдельно принято выделять вибрионосительство. Это состояние, при котором инфицированный человек выделяет в окружающую среду холерные вибрионы, но при этом признаков заболевания у него нет. У него могут быть следующие варианты:
- Реконвалесцентное. Отмечается у людей, которые восстанавливаются после перенесенной холеры.
- Транзиторное. Характерно для людей, которые пребывают в очаге вспышки холеры. Они заражаются, но их организм успешно справляется с инфекцией. Как правило, сохраняется не более 3 месяцев.
- Хроническое. Состояние, при котором холерные вибрионы сохраняют свою активность в организме и человек продолжает выделять их в окружающую среду более 3 месяцев.
В зависимости от состояния больного, выраженности поражения желудочно-кишечного тракта и степени дегидратации выделяют следующие степени тяжести холеры³:
- Легкая. Характеризуется накоплением в организме токсинов холерных вибрионов. Дефекация повторяется 3-5 раз в сутки, общее самочувствие остается удовлетворительным. Возникают незначительные ощущения слабости, жажды, сухости во рту. Болезнь длится 1-2 дня.
- Средняя. Интоксикация организма умеренная. При этом к диарее присоединяется рвота, которая не сопровождается тошнотой. Отмечается сильная жажда и другие признаки дегидратации. Стул до 15 раз в сутки, обильный. Могут наблюдаться единичные судороги мышц. Длительность заболевания – 4–5 дней.
- Тяжелая. Выраженные последствия сильной интоксикации организма. Отмечаются резко выраженные признаки дегидратации вследствие обильного (до 1–1,5 литра за одну дефекацию) стула с частотой до 35 раз сутки. Многократная рвота фонтаном. Болезненные судороги мышц конечностей и живота. Кожа кистей и стоп становится морщинистой («рука прачки»). Лицо принимает характерный вид: заострившиеся черты, запавшие глаза, цианоз губ, ушных раковин, мочек ушей, носа.
«Руки прачки» – характерный симптом холеры. Фото: PHIL CDC
Холера
Холера (cholera) — острая кишечная антропонозная инфекция с фекально-оральным механизмом передачи возбудителя, для которой характерно развитие острого гастроэнтерита с нарушением водно-электролитного баланса с быстрым развитием обезвоживания. Относится к особо опасным конвенционным болезням.
История и распространение. Холера существует с древнейших времен. До начала XIX в. заболевание регистрировалось в пределах полуострова Индостан и не проникало в другие регионы. Но с развитием торгово-транспортных отношений и туризма с середины XIX столетия холера стала выходить за пределы своего исторического очага. С 1817 по 1925 г. зарегистрировано шесть пандемий холеры. В 1872 г. возбудитель холеры Vibriocholerae был открыт Э. Недзвецким, но не был им получен в чистой культуре. В 1883 г. Р. Кох описал возбудителя болезни и выделил его в чистой культуре. С 1926 по 1960 г. холера регистрировалась в Индии и Пакистане и редко распространялась в другие регионы. С 1961 г. отмечено начало седьмой пандемии холеры, что связано с появлением нового возбудителя Vibrioeltor, который был выделен Ф. Готшлихом на карантинной станции Эль-Тор у паломников в 1905 г. С 1961 г. ВОЗ стала рассматривать холеру, вызываемую вибрионом Эль-Тор, как заболевание, которое не отличается по клинико-эпидемиологическим данным от классической холеры. В 90-е годы некоторыми исследователями прогнозировалась возможность начала 8-й пандемии холеры, что связано с регистрацией крупных эпидемий и вспышек, вызванных холерным вибрионом серогруппы О139 (синоним Бенгал, указывающий на его первое выделение на прибрежных территориях Бенгальского залива), в странах Южной и Юго-Восточной Азии. Однако эксперты ВОЗ высказали точку зрения, что угроза распространения инфекции маловероятна. После первых публикаций о холере Бенгал в Индии вибрион был выделен в ряде государств Азии: Бангладеш, Китае, Гонконге, Малайзии, Бирме, Непале, Сингапуре и Таиланде. Зарегистрировано 3487 случаев холеры, вызванной указанным возбудителем, больших вспышек в дальнейшем не наблюдалось. Регистрировались завозы холеры Бенгал без дальнейшего распространения в США, Германию, Англию, Данию, Эстонию, Россию, Японию, Кыргызстан, Узбекистан, Казахстан и Китай. Прогнозировать дальнейшее развитие распространения заболеваемости затруднительно, но известно, что эпидемические вспышки холеры Бенгал имеют место в Индии и Бангладеш.
Заболеваемость, смертность. С 1961 по 1992 г., по данным ВОЗ, в мире было зарегистрировано 2 826 276 случаев заболевания холерой, которые в большинстве вызывались вибрионом Эль-Тор. В том числе 48,1% случаев было отмечено в странах Азии, 25,7% — Америки, 26,8% — Африки, 0,2% — в Австралии, 0,2% случаев — в странах Европы. Летальность при холере в мире (1989–1998) была от 1,8% до 4,7%, с максимальными показателями в Азии — 5,7%, в Африке — 9,1%, в Америке — 2,1% и в Европе — 1,7%.
По данным ВОЗ, ежегодно отмечается 3–5 млн случаев заболевания холерой и 100 000–120 000 случаев смерти от холеры. Заболеваемость за период 2004–2008 гг. возросла на 24% по сравнению с 2000–2004 годами. В 2008 г. в 56 странах зарегистрировано 190 130 случаев заболевания, из них 5 143 со смертельными исходами. Однако многие случаи болезни остаются неучтенными из-за ограниченных возможностей эпиднадзора и опасений запрета на поездки и торговлю. Количество заболевших холерой оценивается ежегодно в 3–5 млн случаев заболевания и 100 000–120 000 случаев смерти.
Риск возникновения эпидемий холеры возрастает во время стихийных бедствий и катастроф, которые возникают в результате деятельности человека, а также в условиях переполненных лагерей для беженцев. В таких условиях часто возникают взрывные вспышки болезней с высокой летальностью. Так, например, в 1994 г. в лагерях для беженцев в Гоме, Конго, в течение одного месяца было отмечено 48 000 случаев заболевания холерой и 23 800 случаев смерти. Заболеваемость холерой такого масштаба отмечается редко, но она остается проблемой общественного здравоохранения и приводит к значительным экономическим и жизненным потерям. В 2001 г. ВОЗ и ее партнерами из Глобальной сети оповещения о вспышках болезней зарегистрирована 41 вспышка холеры в 28 странах.
Вспышки холеры продолжаются и сейчас. Классическая холера регистрируется в Индии, Пакистане, Бангладеш, холера Эль-Тор — в Таиланде, Индонезии и других странах Юго-Восточной Азии. Так, в 2010 г. в Гаити выявлено 60 240 случаев заболевания, из них с летальным исходом — 1415. Пакистан сообщил в октябре 2010 года о 99 случаях заболевания холерой, вызванных Vibrio choleraе 01. В настоящее время (2011 г.) в Гаити с симптомами холеры обратились — 426 785 человек, погибли — 6169, госпитальная летальность 1,7%. В Доминиканской республике число заболевших холерой — 15,8 тыс. человек, летальные исходы у 109. На Украине зарегистрировано 33 случая заболевания холерой и 24 случая вибриононосительства. У всех больных выделен вибрион 01 Эль-Тор Огава. Заболевания холерой зарегистрированы в 2011 году в Венесуэле, Пакистане, Непале, Индии, Иране, Нигерии, Сомали, Камеруне, Уганде, Демократической Республике Конго, Афганистане, Нигере.
В России отмечается стабилизация эпидемического процесса с 1988 г. и заболевания холерой носят в основном завозной и спорадический характер. За последние 20 лет выявлено более 100 случаев завоза в семь регионов страны. Тяжелой была эпидемия холеры в Дагестане в 1994 г., когда в результате заноса заболевания паломниками, которые совершали хадж в Саудовскую Аравию, заболело 2359 человек.
Этиология. Возбудитель холеры Vibrio cholerae — относится к роду Vibrio, семейства Vibrionaceae, серогруппа 01 биоваров cholerae (классический и eltor). В последние годы до 80% всех случаев холеры были вызваны вибрионом Эль-Тор. По антигенной структуре вибрионы холеры подразделяются на три серовара: Инаба, Огава и Гикошима. Холерный вибрион имеет форму запятой, благодаря наличию жгутика обладает хорошей подвижностью, аэроб, спор не образует, грамотрицателен, способен к очень быстрому размножению, оптимальная температура роста 37 °C. Хорошо растет на питательных средах, имеющих слабощелочную реакцию, разжижает желатин, разлагает крахмал, образует индол, восстанавливает нитраты в нитриты, лизируется специфическими фагами. Из факторов патогенности наибольшее значение имеет экзотоксин — холероген. Возбудитель содержит также эндотоксин, имеющий ведущую роль в развитии постинфекционного иммунитета. Вибрион погибает при кипячении, хорошо переносит низкие температуры и замораживание. Под влиянием света, воздуха и при высушивании холерные вибрионы гибнут в течение нескольких дней. Холерный вибрион чувствителен к хлорсодержащим дезинфицирующим средствам. В воде поверхностных водоемов, иле и в opганизме некоторых гидробионтов возбудитель не только длительно сохраняется, но и размножается. Штаммы, которые циркулируют во внешней среде, слабо вирулентны. На пищевых продуктах вибрионы сохраняются в течение 2–5 дней, на помидорах и арбузах под действием солнечного света вибрионы погибают через 8 ч. Заражение возможно при употреблении рыбы, раков, креветок, устриц, выловленных в загрязненных водоемах и не подвергшихся термической обработке. Вибрионы длительно сохраняются в открытых водоемах, в которые стекают канализационные воды и когда вода прогревается более 17 °С.
В последние годы регистрируются вспышки диарейных заболеваний, которые вызываются холерными вибрионами не О1, а О139 серогруппы. Течение заболевания по своим клинико-эпидемиологическим особенностям не отличается от холеры. Эксперты ВОЗ полагают, что распространение заболеваний, вызванных холерным вибрионом О139, становится реальной угрозой, идентичной той, что произошла с вибрионом Эль-Тор в 1961 г. Вибрионы по отношению к холерным фагам подразделяются на пять основных фаготипов. Отмечаются вибрионы, которые не агглютинируются поливалентной холерной сывороткой О, так называемые НАГ-вибрионы, которые по морфологическим и культуральным признакам, а также по ферментативной активности не отличаются от холерных вибрионов, имеют одинаковый с ними Н-антиген, но относящийся к другим О-группам. В настоящее время установлено свыше 60 серологических О-групп НАГ-вибрионов. Эти вибрионы могут вызывать холероподобные заболевания.
Эпидемиология. Источником инфекции являются больные типичной или стертой формой холеры, вибриононосители (реконвалесцентные, острые, хронические). Возбудитель выделяется в окружающую среду с испражнениями, особенно лицами с типичной формой болезни в первые 4–5 суток. Больные стертыми, атипичными формами болезни опасны благодаря активному образу жизни и контактам с окружающими. В этом же состоит и эпидемическая опасность вибриононосителей, однако хроническое носительство формируется крайне редко.
Механизм передачи — фекально-оральный, основной путь передачи — водный, реже пищевой и контактно-бытовой. Имеет значение не только употребление контаминированной возбудителем воды, но и использование ее для мытья посуды, овощей, фруктов, купание в загрязненных водоемах. Холера имеет склонность к эпидемическому распространению. Вспышки чаще возникают в теплое время года.
Восприимчивость человека к холере высокая. Чаще подвержены заболеванию лица с пониженной кислотностью желудочного сока, некоторыми формами анемии, глистными инвазиями и алкоголизмом. После перенесенного заболевания формируется типоспецифический антимикробный и антитоксический иммунитет, который сохраняется в течение одного года.
Патогенез и патоморфология. Возбудитель проникает в организм человека с инфицированной пищей или водой, преодолевает кислотный барьер, чему способствуют заболевания желудка, которые сопровождаются пониженной кислотностью. Наиболее тяжело протекает холера у лиц, злоупотребляющих алкоголем или перенесших резекцию желудка. В слабощелочной среде тонкой кишки вибрион адгезируется на кайме эпителиоцитов и размножается. Адгезируясь на энтероцитах, холерные вибрионы используют ферментные звенья последних для генерирования энергии синтеза собственных структур. До сих пор остается спорным вопрос, приводит ли сама по себе адгезия к кишечной секреции. Исследования с рекомбинантными, аттенуированными штаммами холерного вибриона, разработанными с целью получения оральных вакцин, показали, что эти штаммы хорошо адгезируются, но не вызывают диареи. Холерные вибрионы размножаются и выделяют холерный токсин. Различают три токсические субстанции: 1) эндотоксин (липополисахарид); 2) экзотоксин (холероген); 3) фактор проницаемости. Описаны также другие токсины холерного вибриона: zot, оказывающий влияние на плотные соединения клеток и регулирующих их проницаемость, а также добавочный токсин ace, вызывающий увеличение тока короткого замыкания в камере Юссинга. Вероятно, это токсин-блокатор натриевого насоса, о котором сообщал Филлипс еще в 60-х годах. Выявлено расположение генов этих токсинов на фрагменте хромосомы. В основе клинических проявлений холеры лежит синдром электролитной диареи. Развитие диареи заключается в гиперсекреторных процессах, которые обусловлены активацией фермента аденилатциклазы в эпителиальных клетках тонкой кишки под действием холерогена и накоплением цАМФ, приводящего к повышенной секреции воды и электролитов в просвет кишки. В исследованиях (D. Powelletal., 1994; CSeurs. G. Kaper., 1996) подробно описаны биохимические свойства и биологическое действие холерного токсина. Через систему циклических нуклеотидов он стимулирует секрецию хлора, тормозит абсорбцию эпителиоцитами электронейтрального хлористого натрия и модулирует их цитоскелет (микротрубочки), вызывает накопление внутриклеточного кальция. Это, в свою очередь, определяет повышение секреторного ответа, так как кальций стимулирует образование циклических нуклеотидов. Кальций и белок кальмодулин активируют фосфолипазу, которая вызывает фосфорилирование протеинов с увеличением проницаемости апикальных мембран энтероцитов крипт, что приводит к гиперсекреции воды и электролитов. На увеличение синтеза циклических нуклеотидов влияют брадикинин, каллидин, вазоактивный интестинальный пептид. Доказано, что диарея возникает также за счет высвобождения серотонина, который в свою очередь стимулирует образование простагландина Е2. Роль серотонина в качестве важнейшего медиатора гиперсекреции в тонкой кишке при действии холерного токсина доказывается успешным применением антогонистов серотониновых рецепторов. При холере имеет место изотоническое обезвоживание. По современным представлениям, холерная диарея обусловлена усилением секреции кишечного сока (ионов натрия, бикарбоната, калия хлора воды), ускорением физиологической десквамации энтероцитов, повышением проницаемости мембран, а также замедлением обратного всасывания ионов натрия, хлора и воды. У больных отмечаются: тяжелый метаболический ацидоз, сгущение крови, повышение ее удельного веса, ухудшение реологических свойств крови, гипокалиемия, повышение содержания белка и др. Потери жидкости с испражнениями и рвотными массами за короткий срок могут достигать объемов, которые не встречаются при диареях другой этиологии. Как следствие дегидратации развиваются значительная гемоконцентрация, гиповолемия, гипоксия, тромбогеморрагический синдром и острая почечная недостаточность. Включаются дополнительные механизмы защиты от обезвоживания и потери электролитов:
а) снижение температуры тела — это приводит к уменьшению естественной перспирации (в сутки теряется около 1,5 литров пота вместе с натрием, калием и другими электролитами); б) появляется сухость слизистых оболочек рта, глаз, мочеполовых органов (снижена секреция всех желез); в) развивается олигурия вплоть до анурии.
Однако эти механизмы защиты не спасают, так как коварство холерного вибриона в том, что его токсин (холероген), соединившись с рецепторами эпителиоцитов, вызывает продолжительную гиперсекрецию жидкости и электролитов из крипт тонкого кишечника в течение 18–24 часов. За этот период организм без лечения (регидратации) погибает.
У умерших часто выявляется «лицо Гиппократа»: запавшие глаза, черты лица заострены, землистый цвет кожи с синюшным оттенком. Часто наблюдаются «поза борца или боксера» и «рука прачки». Трупные пятна багрово-фиолетового цвета. Кровь имеет дегтеобразную консистенцию, которая напоминает смородиновое желе. Выявляются перераспределение крови и скопление ее в крупных венах, запустевание капиллярной сети. Почки уменьшаются в размерах, клубочки переполнены кровью, отмечается дистрофия извитых и проксимальных канальцев. Кишечник переполнен жидкостью. На всем протяжении пищеварительного тракта наблюдается экссудативный процесс, но признаков воспаления не наблюдается. В печени и миокарде дистрофические изменения.
Методом оптической и электронной микроскопии выявлены функциональные изменения в структурах сердца, почек, надпочечников, гипоталамических ядер и гипофиза. Однако все эти изменения являются вторичными, регуляторными, защитными и направлены на восстановление водно-солевого гомеостаза. Эти нарушения при холере никак не связаны с прямым токсическим влиянием на структуры внутренних органов, а обусловлены дегидратацией.
Именно такой подход к пониманию патогенеза холеры — признание первичности дегидратации и дисбаланса электролитов — позволил разработать патогенетическую регидратационную терапию, которая направлена на устранение основной причины патологии.
Клиническая картина. Инкубационный период длится от нескольких часов до 5 дней, чаще всего равен 1–3 суткам. Болезнь начинается остро среди полного здоровья, чаще в ночное время с появлением урчания, метеоризма и жидкого стула. Температура тела чаще нормальная, у части больных субфебрильная. Испражнения водянистые, представляют собой мутновато-белую жидкость с плавающими хлопьями и по внешнему виду напоминают «рисовый отвар» или типа «мясных помоев». Акт дефекации безболезненный. Затем присоединяется рвота желудочным содержимым, вскоре она становится водянистой и тоже напоминает рисовый отвар. Для холеры характерны обезвоживание, обессоливание и метаболический ацидоз, отсутствуют симптомы интоксикации. В регионах с жарким климатом, где происходит значительная потеря жидкости и электролитов с потом, а также когда снижено потребление воды из-за повреждений источников водоснабжения, холера протекает тяжело вследствие развития смешанного механизма дегидратации, который возникает из-за сочетания внеклеточного (изотонического) обезвоживания с внутриклеточной (гипертонической) дегидратацией. В таких случаях частота стула не всегда соответствует тяжести болезни. Клинические симптомы обезвоживания развиваются при не частых дефекациях, и в короткое время развивается значительная степень дегидратации, которая угрожает жизни больного.
У 80% людей холера протекает в легкой или умеренной форме. У 10–20% людей развивается тяжелая водянистая диарея с признаками дегидратации. В соответствии с классификацией холеры В. И. Покровского различают четыре степени обезвоживания: I степень предполагает потерю жидкости до 3% от массы тела, II степень — 4–6%, III степень — 7–9%, IV степень (декомпенсированное обезвоживание) — 10% и более.
Обезвоживание I степени выявляется наиболее часто, при этом многие симптомы болезни не выражены и заболевание носит абортивный характер. У некоторых больных отмечается продромальный период продолжительностью около суток, для которого характерны головокружение, недомогание, слабость, тошнота. Первым симптомом болезни является нарушение стула, который у 2/3 больных бывает водянистым и у 1/3 — кашицеобразным. У 5% больных стул может быть оформленным. Частота диареи от 5 до 10 раз в сутки. Длительность заболевания не более 3 суток. Испражнения не обильные. Рвота может быть примерно у половины заболевших. Кожа влажная, тургор сохранен. У 2/3 больных выявляется сухость слизистой оболочки рта. Нарушений гемодинамики нет.
Обезвоживание II степени регистрируется примерно у 20% больных. В большинстве случаев заболевания продромальный период либо не выражен, либо кратковременный. Заболевание характеризуется появлением жидкого стула, который быстро становится водянистым и у половины больных напоминает рисовый отвар. Рвота присоединяется в первые часы болезни, частота ее достигает до 10 раз в сутки. Общая потеря жидкости при II степени дегидратации в среднем составляет 5–6 л. Симптомы обезвоживания развиваются быстро. Характерны слабость, головокружение, обмороки, сухость во рту, жажда, осиплость голоса, снижение тургора кожи. У четверти больных отмечаются цианоз и акроцианоз. Температура тела нормальная либо субнормальная. Повышение температуры тела выявляется редко. Язык сухой. У половины больных отмечается тахикардия, у четверти — артериальная гипотония, в отдельных случаях олигурия. У некоторых больных появляются судороги икроножных мышц, кистей и стоп. При исследовании крови признаки гемоконцентрации минимальные (Ht = 0,46–0,50) вследствие компенсаторного разжижения крови. Электролитные изменения носят компенсированный характер. Чаще всего отмечаются компенсированный или субкомпенсированный метаболический ацидоз (рН 7,36–7,40; BE = -2,0–5,0 ммоль/л), гипокалиемия, гипохлоремия.
Обезвоживание III степени выявляется у 10% больных холерой во время вспышек. Начало заболевание острое, и симптомы дегидратации развиваются быстро — через 10–12 ч. Частота стула до 20 раз в сутки, испражнения имеют вид рисового отвара. Рвота обильная, более 20 раз в сутки, рвотные массы напоминают рисовый отвар. У больных нарастающая слабость, сухость во рту, жажда, возбуждение, раздражительность, судороги мышц конечностей (чаще всего икроножных). У трети больных температура тела субнормальная. Кожа сухая, бледная. Черты лица заострены, глазные яблоки запавшие, наблюдается симптом «темных очков». Снижение тургора кожи выявляется у подавляющего большинства больных.
Голос изменен, осипший и ослаблен, характерна речь шепотом. Тоны сердца глухие, отмечаются тахикардия и артериальная гипотония. В 3/4 случаев имеет место олигурия, в 1/4 — анурия. Умеренно выражена гемоконцентрация (Ht = 0,50–0,55), отмечаются декомпенсированный метаболический ацидоз (рН 7,30–7,36; BE = -0,5–10,0 ммоль/л), гипокалиемия, гипохлоремия. Состояние больных при отсутствии интенсивной терапии ухудшается и может привести к летальному исходу.
Обезвоживание IV степени — наиболее тяжелая форма холеры, которую называют алгидной. Такую форму течения заболевания более целесообразно называть декомпенсированным обезвоживанием, так как организм не способен самостоятельно поддерживать водно-солевой баланс и деятельность функциональных систем. Заболевание характеризуется бурным течением, непрерывным обильным стулом и рвотой, с развитием гиповолемического шока, который является одним из проявлений болезни. Иногда с развитием пареза кишечника диарея и рвота могут прекращаться и жидкость скапливается в просвете кишечника. У больных состояние прострации, сознание сохранено. Судороги, общий цианоз, снижение тургора кожи, сухость слизистых оболочек выявляются у всех больных. Отмечаются гипотермия, отсутствие периферического пульса и артериального давления, тахипноэ, анурия и афония. Кожа холодная, липкая на ощупь. Цианоз приобретает фиолетово-черную окраску. Черты лица больного заострены, глаза запавшие, синюшные круги под глазами (симптом «темных очков»), глазные яблоки обращены вверх, щеки вваливаются. Нос, скулы и подбородок резко выступают вперед — faсies cholerica. Лицо и облик больного выражают страдание. Судороги мышц становятся частыми, периоды расслабления почти не выражены. При судорогах пальцев кистей наблюдается спазм в виде «руки акушера». У некоторых больных выявляется «конская стопа» или стопа застывает в резко разогнутом положении. Судороги мышц диафрагмы вызывают мучительную икоту.
У больных гипотермия, температура тела снижается до 34,5 °C, кожа теряет эластичность — «руки прачки». Исход болезни определяют гемодинамические нарушения. Пульс нитевидный или не определяется, тоны сердца едва слышны, сердечные сокращения аритмичные. Дыхание учащено, поверхностное, аритмичное, 40–60 в минуту. В ряде случаев наблюдается дыхание типа Куссмауля. Анурия выявляется у всех больных. Для дегидратации IV степени характерны гемоконцентрация (Ht > 0,55), декомпенсированный метаболический ацидоз (рН < 7,30; BE превышает -10 ммоль/л), гипокалиемия (до 2,5 ммоль/л). При исследовании системы гемостаза выявляются усиление I и II фаз свертывания, повышение фибринолиза, тромбоцитопения. Для периферической крови характерны эритроцитоз (до 7 × 106 в 1 мкл), лейкоцитоз (до 30–60 × 103 в 1 мкл с нейтрофилезом и сдвигом лейкоцитарной формулы влево). Повышается уровень мочевины и креатинина. На ЭКГ выявляются признаки легочной гипертензии с диастолической перегрузкой правых отделов сердца и тахикардией.
Иногда возможно еще более быстрое развитие дегидратации. В этих случаях дегидратационный шок развивается в течение нескольких часов (одних суток), и такую форму заболевания называют молниеносной.
Сухая холера протекает без диареи и рвоты, но с признаками быстрого развития гиповолемического шока — резким падением артериального давления, развитием тахипноэ, одышки, судорог, афонии, анурии.
Наиболее тяжелое течение холеры наблюдается у детей до 3 лет. Дети хуже переносят обезвоживание, и у них возникает вторичное поражение центральной нервной системы (заторможенность, клонические судороги, конвульсии, нарушение сознания вплоть до развития комы). У детей трудно определить первоначальную степень дегидратации. Нельзя ориентироваться на относительную плотность плазмы вследствие относительно большого внеклеточного объема жидкости. Поэтому целесообразно при поступлении взвешивать детей для наиболее достоверного определения у них степени обезвоживания. Течение холеры у детей имеет некоторые особенности: частое повышение температуры тела, более выраженные апатия, адинамия, склонность к эпилептиформным припадкам, так как быстро развивается гипокалиемия. Заболевание длится от 3 до 10 дней, последующие проявления его зависят от адекватности регидратационной терапии. При возмещении потерь жидкости и электролитов нормализация физиологических функций происходит достаточно быстро и летальные исходы встречаются редко. Основные причины смерти при неадекватном лечении больных — это дегидратационный шок, метаболический ацидоз и уремия в результате острого некроза канальцев.
Наряду с тяжелым течением заболевания возможны стертые и субклинические формы болезни, которые выявляются при детальном обследовании носителей. В анамнезе у таких больных кратковременная диарея, стул 1–2 раза в сутки. Больных с субклинической формой заболевания выявляют в очагах холеры при обнаружении возбудителя в испражнениях, клинических симптомов заболевания у них нет, но при исследовании крови выявляется нарастание титра вибриоидных антител.
Осложнения. Среди осложнений, обусловленных нарушениями кровообращения регионарного характера: инфаркт миокарда, тромбоз мезентериальных сосудов, острое нарушение мозгового кровообращения. Частым осложнением является пневмония, очаговая или сегментарная, у лиц старческого возраста — гипостатическая. К осложнениям надо отнести острую почечную недостаточность с преобладанием преренальной формы. Эксикоз способствует развитию абсцессов, флегмон и рожи. Флебиты и тромбофлебиты обусловлены длительной внутривенной регидратационной терапией.
Диагностика. В типично протекающих случаях заболевания в эндемичных очагах холеры диагноз не вызывает трудности. Диагностика становится сложной, когда холера регистрируется в местности, где ее раньше не было, и должна быть обязательно подтверждена бактериологически. В очагах, где уже зарегистрированы случаи холеры, больные холерой и острыми кишечными заболеваниями должны выявляться активно на всех этапах оказания медицинской помощи, а также путем подворных обходов медицинскими работниками и санитарными уполномоченными. При выявлении больного с симптомами поражения желудочно-кишечного тракта принимаются срочные меры для его госпитализации.
Основным методом лабораторной диагностики холеры является бактериологическое исследование испражнений и рвотных масс с целью выделения возбудителя. Если невозможно доставить материал в лабораторию в первые 3 ч после взятия, то используют среды-консерванты (щелочная 1% пептонная вода и др.). Материал собирают в индивидуальные отмытые от дезинфицирующих растворов судна, на дно которых помещают меньший по размерам, обеззараженный кипячением, сосуд или листы пергаментной бумаги. Выделения (10–20 мл) с помощью металлических ложек собирают в стерильные стеклянные банки или пробирки, закрывающиеся плотной пробкой. У больных гастроэнтеритом можно брать материал из прямой кишки при помощи резинового катетера. Для активного взятия материала используют ректальные ватные тампоны, трубки.
При обследовании реконвалесцентов и здоровых лиц, контактировавших с источниками инфекции, предварительно дают солевое слабительное (20–30 г магния сульфата). Все пробы для исследования доставляют в стерильной герметизированной посуде с сопровождающим. Каждый образец сопровождается направлением, в котором указывают имя и фамилию больного, название образца, место и время взятия, предполагаемый диагноз и фамилию забравшего материал. Ориентировочным тестом является микроскопия фиксированных окрашенных мазков испражнений и рвотных масс. Скопления вибрионов имеют вид стаек рыб. Ускоренными методами исследования являются иммунофлуоресцентная микроскопия, метод раздавленной капли. Материалом исследования служат испражнения, рвотные массы, порции В и С желчи, секционный материал, вода, пища и другие объекты внешней среды. Для выделения и идентификации чистой культуры используют среды обогащения, элективные и дифференциально-диагностические среды. Результаты экспресс-исследования получают через 2–6 ч (ориентировочный ответ), ускоренного анализа через 8–22 ч (предварительный ответ), полного анализа через 36 ч (окончательный ответ). Используются в качестве ускоренных методов диагностики иммобилизация и микроагглютинация вибрионов холерной сывороткой, ответ получают через несколько минут. Все эти исследования проводятся комплексно. Применяются серологические исследования крови (реакция нейтрализации, иммуноферментный анализ) у больных с типичной клинической картиной холеры, если холерный вибрион из кала и рвотных масс не выделяется. Определяют титры агглютининов, вибриоцидных антител и антитоксинов. При наличии титров антител (агглютининов 1:40, вибриоцидных антител 10–4, антиэнтеротоксинов — 30 антитоксических ед., антимембранотоксинов — 50 антитоксических ед.) следует заподозрить холеру. Положительным является результат при нарастании титров антител в парных сыворотках в 4 раза. Серологические методы исследования являются второстепенными и используются для ретроспективной диагностики.
Наличие Vibrio cholerae в кале подтверждается с помощью проведения лабораторных исследований. Применение нового диагностического экспресс-теста (ДЭТ) позволяет быстро тестировать пациентов. ДЭТ в настоящее время находится в процессе утверждения ВОЗ с целью его включения в перечень предварительно квалифицированных продуктов. В то же время, в случае положительных результатов ДЭТ, ВОЗ предлагает проводить повторное тестирование всех образцов, используя классические лабораторные методы исследования для подтверждения. Если вспышка болезни подтверждена, то достаточно проводить клиническое диагностирование на основе стандартного определения случая заболевания ВОЗ с дополнительным проведением тестирования в отдельных случаях заболевания с регулярными интервалами.
Окончание статьи («Лечение») читайте в следующем номере.
Г. К. Аликеева, кандидат медицинских наук Н. Д. Ющук, доктор медицинских наук, профессор, академик РАМН Н. Х. Сафиуллина, кандидат медицинских наук А. В. Сундуков, доктор медицинских наук, профессор Г. М. Кожевникова, доктор медицинских наук, профессор
МГМСУ, Москва
Контактная информация об авторах для переписки
Осложнения
Без должного лечения холера может быстро привести к летальному исходу. В самых тяжелых случаях потеря большого количества жидкости и электролитов может стать причиной смерти в течение нескольких часов. В других случаях люди, не получающие необходимой помощи, могут умереть от обезвоживания и дегидратационного шока через 1-2 дня после появления первых симптомов холеры².
Хотя сильное обезвоживание считается наиболее опасным осложнением холеры, при этой патологии могут возникнуть и другие проблемы:
- Низкий уровень сахара в крови (гипогликемия). Низкий уровень сахара (глюкозы) в крови – основного источника энергии для организма – характерен для тяжелых форм холеры. Гипогликемия может сопровождаться судорогами, потерей сознания и приводить к смерти. Дети наиболее подвержены снижению уровня глюкозы при холере.
- Низкий уровень калия (гипокалиемия). Больные холерой на фоне диареи теряют большое количество электролитов, в том числе калия, в результате чего нарушается работа сердца и нервной системы, что создает угрозу для жизни пациента.
- Почечная недостаточность. Когда почки теряют свою фильтрующую способность, в организме накапливается избыточное количество жидкости, некоторых электролитов и продуктов метаболизма, что также опасно для жизни.
- Вторичная инфекция. На фоне холеры организм становится более восприимчивым к другим бактериям. Это может привести к таким осложнениям, как воспаление легких, абсцессы, сепсис.
Формы холеры
Врачи выделяют несколько форм холеры в зависимости от ключевого критерия классификации.
По особенностям клинической картины можно выделить следующие формы:
- типичная холера с поражением желудочно-кишечного тракта;
- атипичная форма (возможна у страдающих алкоголизмом, при беременности, на фоне иммунодефицитов, приема антибиотиков, вакцинации против холеры, голодания).
При атипичных формах можно выделить:
- молниеносное течение – быстро начинается, рвота и стул очень частые, шок от обезвоживания может наступать в первые 3 — 6 часов болезни;
- сухая форма с бурным началом и наступлением комы и токсикоза еще до начала диареи;
- стертая форма – начинается плавно, постепенно, диарея 1-3 раза за сутки с кашицеобразным стулом, легкой слабостью и недомоганием (поставить диагноз в этом случае можно только по лабораторным данным, либо в период эпидемии на основании данных о контакте с болеющим);
- бессимптомная форма – нет никаких клинических признаков инфекции, но холерные вибрионы определяются в анализах.
Вакцинация против холеры
Специфическая профилактика холеры представлена вакциной, которая принимается внутрь. На данный момент разработано и одобрено для использования три препарата⁴:
- WC/rBS. В состав входят убитые целые клетки холерных вибрионов.
- CVD 103-Hg-R. Разработан на основе живых ослабленных, генетически модифицированных холерных вибрионов.
- Vaxchora – ослабленная живая вакцина. На данный момент не зарегистрирована на территории России.
Вакцинация против холеры проводится людям, проживающим в эндемичных регионах и имеющим высокий риск заражения. Также она рекомендуется лицам, которые планируют путешествие в страны, где недавно были зарегистрированы вспышки холеры. При этом иммунизация проводится минимум за 10 дней до путешествия.
Полная программа вакцинации зависит от препарата и возраста человека и может включать 2-3 дозы, которые вводятся с интервалом в 1-2 недели. Полный курс вакцинации обеспечивают защиту от холеры в течение трех лет, тогда как одна доза дает кратковременную защиту.
Ни одна вакцина против холеры не обеспечивает 100% защиты, а вакцинация не заменяет стандартные меры профилактики и контроля, включая меры предосторожности в отношении продуктов питания и воды⁴.
Пути передачи холеры у взрослых
Основным источником возбудителей считаются больные люди либо носители бактерий. Очень много холерных вибрионов человек выделяет в течение первых дней с рвотой и стулом. Особенно сложно выявить тех людей, которые переносят холеру легко, так как они особенно опасны в плане распространения болезни. Поэтому в очагах, где обнаружена инфекция, проводится обследование всех людей, которые контактировали с больным, даже если у них нет ни единого симптома. Степень заразности пациентов постепенно уменьшается, к третьей неделе инфекции организм очищается от бактерий и человек выздоравливает. Но у некоторых переболевших носительство бактерий продолжается около года или больше. Этому обычно способствуют имеющиеся болезни.
Возбудители холеры могут передаваться через посуду и предметы быта, грязные руки, а также через зараженную воду и продукты питания. Кроме того, эти бактерии активно разносят мухи.
Восприимчивы к болезни люди любого возраста, но особенно тяжело она может протекать у детей, людей с анемией, принимающих алкоголь, имеющих паразитарные заболевания.
Прогноз и профилактика
При легкой и среднетяжелой форме заболевания прогноз относительно благоприятный. Однако даже в таких случаях без своевременного оказания помощи могут развиться осложнения, приводящие к смерти. После перенесенного заболевания у человека остается стойкий иммунитет.
Несмотря на то что холера редко встречается в странах Европы, риск заражения все еще сохраняется. Также дополнительные меры предосторожности стоит соблюдать при посещении стран с активными вспышками холеры среди населения. Для этого используется специфическая и неспецифическая профилактика.
К основным мерам неспецифической профилактики холеры относятся:
- Соблюдение правил личной гигиены. Необходимо часто мыть руки водой с мылом, особенно после посещения туалета и перед работой с пищевыми продуктами. Если мыло и вода недоступны, нужно использовать дезинфицирующее средство для рук на спиртовой основе.
- Употребление только качественной воды. Важно пить только безопасную воду, в том числе бутилированную, кипяченую или продезинфицированную. Ее нужно использовать даже для чистки зубов. Горячие напитки, напитки в банках или бутылках в целом безопасны, но перед тем, как открывать их, нужно обеззаразить внешнюю поверхность упаковки. Также не стоит добавлять лед в напитки, если нет уверенности в том, что он изготовлен из чистой воды.
- Питание только проверенной пищей. Нужно отдавать предпочтение самостоятельно приготовленной и горячей пище, по возможности избегать еды от уличных торговцев. Рекомендуется отказаться от суши, а также от любой сырой или неправильно приготовленной рыбы и морепродуктов. Важно употреблять в пищу фрукты и овощи, которые можно очистить самостоятельно, например, бананы, апельсины и авокадо.