Вирус Коксаки: «кто» это и насколько опасно
Признаки, к примеру, ротавирусного поражения хорошо знакомы каждому. Но что, если кишечная инфекция, помимо (или вместо) тошноты, рвоты и диареи, «дает» герпетическую ангину, сыпь, поражение нервной системы и ряд других серьезных нарушений? Болезнь распространена повсеместно и , при этом, недостаточно «известна». Итак, знакомьтесь, вирус Коксаки.
Одна «семья» — один характер
Вирус Коксаки получил свое название «в честь» маленького городка, расположенного в штате Нью-Йорк. Где в 1948 году, исследователи Гилберт Даллдорф и Грейс Сиклс выделили его, исследуя фекалии ребенка, больного полиомиелитом. Ученые искали способ лечения последнего и нового возбудителя «открыли» случайно.
Он получил название «вирус Коксаки типа А» и отнесен к группе энтеровирусов. Тип В был выделен годом позже, доктором Мелник и его коллегами. В результате заражения мышей материалом от детей, больных серозным менингитом. Сегодня серотипы А и В делят еще и на подтипы. И у вируса Коксаки типа А насчитывается не менее 23 «вариантов», а у серотипа В – не менее 6.
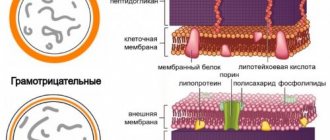
Правда все они имеют общие свойства и черты, характерные для всех представителей крупного семейства энтеровирусов. А это также: вирус полиомиелита, вирусы ECHO и ряд энтеровирусов, имеющих только «порядковое» название (68-101).
Отличительной чертой семейства является устойчивость во внешней среде.
Энтеровирусы:
- не разрушаются под действием 70% спирта, 5% лизола и 3% фенола,
- устойчивы к перепадам кислотности (pH от 3 до 10),
- в замороженном состоянии сохраняют активность несколько лет,
- при температуре +4 + 6 – несколько недель,
- при комнатной температуре – несколько дней.
Они прекрасно переносят многократное замораживание и размораживание. Но все же чувствительны к растворам хлора (с некоторой «оговоркой»), и совершенно не переносят температур выше 50С (гибель в течение 30 минут) и прямого ультрафиолетового облучения.
Энтеровирусы демонстрируют особое «пристрастие» к тканям дыхательной, пищеварительной, нервной и мышечной систем. За счет чего вызывают соответствующие симптомы.
«Где» можно встретить вирус Коксаки
Основной механизм заражения вирусом – фекально-оральный. Но для некоторых типов характерен и воздушно-капельный путь. Источником всегда служит больной человек или бессимптомный вирусоноситель.
Выделение возбудителя в окружающую среду (период «заразности») длится:
- 3-7 дней (с момента заражения) из носоглотки,
- и 3-4 и более недель — с фекалиями.
Инфицирование чаще происходит:
- при употреблении загрязненной пищи (чаще овощи и фрукты)
- воды (питьевой, при заглатывании воды из бассейна, природных источников),
- а также посредством «грязных рук», при контакте с обсемененными вирусом предметами быта.
Вирус «предпочитает» теплый влажный климат. Поэтому почти постоянно циркулирует в регионах тропиков и субтропиков. Что обуславливает высокий риск заражения на «курорте». Тогда как в умеренных широтах риск заболевание наблюдается, в основном, в летний и ранний осенний период. Хотя, по последним данным, на фоне пандемии ковида, сезонность инфекции Коксаки сдвинулась. И теперь «шанс» заразиться сохраняется вплоть до ноября.
Больше других инфекции подвержены дети, ввиду частого нарушения правил личной гигиены и особенностей иммунитета. А также «скученности» в детских садах и школах.
Тогда как взрослые чаще переносят инфекцию в легкой или бессимптомной форме. Однако и здесь нередки исключения.
Как заподозрить заражение
Входными воротами инфицирования, как уже было отмечено, всегда служат слизистые оболочки, дыхательной или пищеварительной систем. В инкубационном периоде (по мере «накопления» вируса), а это в среднем 4-6 дней, зараженный не испытывает никаких симптомов.
И лишь после окончания «инкубации» Коксаки начинает распространяться по другим тканям организма, параллельно провоцируя запуск иммунных механизмов.
Начало заболевания, если таковое протекает не бессимптомно, чаще сопровождается:
- резким подъемом температуры до 39-40С,
- явлениями интоксикации (головная боль, ломота в теле и прочие),
- болями в животе,
- тошнотой и рвотой (в том числе многократной),
- появлением болезненных герпесподобных высыпаний в области ротоглотки (герпетическая ангина)
- а также точечной красной сыпью на ладонях и подошвах (симптом «рот-ладонь-подошва»).
Пузырьки и сыпь могут появляться и на других частях тела. А наличие пузырьков всегда сопровождается резкой болезненностью. Сыпь, на первый взгляд, может напоминать ветрянку. Однако для ветрянки характерна особая этапность высыпаний: сначала появляются папулы (выпуклые образования на коже), затем они превращаются в пузырьки, со временем вскрывающиеся с образованием язвочек. Все «это» сопровождается зудом. И только потом происходит заживление.
Сыпь при инфекции Коксаки отличается плотной поверхностью и резкой болезненностью. Пузырьки не вскрываются. А со временем ссыхаются, оставляя темные пятна. У больных часто наблюдаются интенсивные мышечные боли. Может иметь место и конъюнктивит.
При этом, такое, «классическое», проявление инфекции более характерно для вируса Коксаки типа А. В ряде случае, единственным симптомом, к примеру, может быть только «странная», затяжная лихорадка или признаки ОРВИ с необычно высокой температурой.
А инфекция Коксаки типа В, помимо прочего, поражает печень, поджелудочную железу, сердце и плевру (оболочка легких), провоцируя соответствующие симптомы и осложнения.
Опасные осложнения
Инфекции, вызванные вирусом Коксаки, к счастью, осложнения дают не часто. Но при этом могут встречаться:
- менингит,
- энцефалит,
- миокардит (поражение сердца),
- перикардит (воспаление оболочки сердца),
- плеврит (воспаление серозной оболочки легких),
- недостаточность органов на фоне резкого обезвоживания,
- гепатит,
- судороги и параличи
Осложнения чаще наблюдаются на фоне недостаточности иммунитета или общей ослабленности организма (из-за хронических заболеваний или иных факторов). Что делает особо уязвимыми новорожденных, детей младенческого возраста, пожилых, онкобольных, ВИЧ-инфицированных и некоторые другие группы пациентов.
Диагностика инфекции Коксаки
Лабораторное выявление вируса Коксаки строится всего на двух анализах:
- ПЦР-тест фекалий, с целью обнаружения самого вируса (РНК)
- или анализ крови на антитела IgM к вирусу.
При этом, первый вариант используется, как основной. Поскольку, напомним, выделение возбудителя с фекалиями продолжается около 3-4 недель от момента заражения.
Тогда как к анализу на антитела чаще прибегают в качестве дополнительного. Когда необходимо провести дифференциальную диагностику с другими инфекциями, провоцирующими менингит и прочие патологии. А подтверждением диагноза служит прирост уровня антител не менее, чем в 4 раза в период между 4-5 и 14 днем болезни.
И после перенесенной инфекции сохраняется стойкий, а по некоторым данным, пожизненный иммунитет.
Чем лечить вирус Коксаки
Как таковых, препаратов против самого возбудителя, на сегодняшний день, не существует. И все терапевтические меры направлены на ликвидацию симптомов.
Среди применяемых лекарственных средств:
- «общие» противовирусные,
- жаропонижающие,
- антигистаминные,
- сорбенты,
- препараты, восстанавливающие водно-электролитный баланс («Регидрон» и прочие),
- местные антисептики
- и антибиотики, при наслоении бактериальной инфекции.
При этом, самолечение при инфекции Коксаки крайне нежелательно. И при подозрении на инфицирование и тем более при наличии подтверждающего ПЦР-теста, необходимо незамедлительно обратиться к врачу.
Клинический случай тяжелого заболевания пациента Л., 1 год 4 мес, представляет несомненный интерес как для педиатров, аллергологов, инфекционистов, так и для дерматовенерологов. Заболевание возникло остро во время пребывания ребенка с родителями на отдыхе в Египте и бурно развивалось в течение 4 сут. Изначально у пациента отмечался отягощенный преморбидный фон: с первых месяцев жизни ребенок страдает атопическим дерматитом, лечение которого не проводилось, имела место аллергия на отдельные пищевые продукты; привит только БЦЖ (в роддоме).
Заболел остро 26.03.10 — появился насморк и повысилась температура тела до 39 °С. Получал лечение панадолом.
27.03.10 — рвота 5—6 раз, жидкий стул 7 раз в сутки, температура тела сохранялась на уровне 39 °С. Лечение — панадол, эффералган, свечи с диклофенаком, антибиотик (не известен).
28.03.10 — сохранялись повышенная температура тела, диарея, в 21:00 в самолете (во время возвращения в Москву) больному внутримышечно введена литическая смесь — но-шпа, супрастин, анальгин по 0,2 мл. После этого на ягодице в месте инъекции в течение 4 ч развился инфильтрат с некрозом в центре, который увеличивался. По возвращении домой вызвана бригада скорой медицинской помощи, были рекомендованы солевые примочки.
29.03.10 ребенок был направлен участковым педиатром в Тушинскую ДГБ (ДГБ №7). Больной госпитализирован в отделение реанимации со следующим диагнозом: острая респираторная вирусная инфекция, постинъекционный абсцесс, аллергическая реакция.
Анамнез жизни.
Ребенок от второй беременности на фоне дюфастона, стимуляции овуляции, с угрозой прерывания на всех этапах беременности, первых срочных родов на 39-й неделе. Масса при рождении 3410 г, рост 52 см.
При поступлении в стационар состояние тяжелое. Сознание ясное. Вялый, сонливый, периодически отмечалось психомоторное возбуждение. В неврологическом статусе патологическая симптоматика не выявлена.
Кожные покровы и видимые слизистые оболочки бледные на смуглом фоне (загар), сухие. Слизистые яркие, сухие. Зев гиперемирован. Нарушения микроциркуляции умеренные. На коже проявления атопического дерматита в виде папулезных элементов с экскориацией. Тургор тканей снижен. Температура тела 37,6 °С.
Status localis.
На правой ягодице массивный распространенный некротический коричнево-серый очаг диаметром 7 см на гиперемированном основании, в его центральной части — геморрагическое пропитывание, имеются единичные геморрагические папулы. По периферии очага в верхних и нижних отделах располагаются пузырьки с прозрачным содержимым (рисунок, а, б).
Рисунок 1. Некротический очаг по типу феномена Артюса, развившийся на месте введения литической смеси. а — крупный план, б — общий вид.
Дыхание спонтанное, адекватное. Одышки нет, тахипноэ. Аускультативно дыхание проводится с обеих сторон, жесткое, выслушиваются хрипы проводного характера. Частота дыхательных движений — 30—35 в минуту. Кашель продуктивный, редкий. Гемодинамика компенсирована, тоны сердца приглушены, ритмичные. Частота сердечных сокращений — 140—145 в минуту, артериальное давление — 109/60 мм рт.ст.
Живот мягкий, не напряжен, подвздут, чувствителен при пальпации. Перистальтика кишечника усилена. Печень +2 см, эластической консистенции, селезенка не пальпируется. Стул обильный, водянистый, зеленоватого цвета. Моча насыщенная, прозрачная. Диурез снижен.
Лабораторное обследование.
Выполнены общий анализ крови и мочи (табл. 1, 2),
исследована свертывающая система крови (табл. 3).
Кислотно-щелочное равновесие, газы и электролиты крови в норме
Анализ кала на ротавирус
от 30.03.10 — положительный. Из кала высеяна
Klebsiela pneumonie
.
Посев из зева — Candida albicans
.
Ребенок получал следующее лечение
:
1) инфузионную терапию солевыми растворами, коррекцию электролитных нарушений;
2) терапию антибиотиком (клафоран 100 мг/кг/сут с пробным введением — 25% от разовой дозы);
3) сосудистую терапию, антигистаминные препараты;
4) гормонотерапию (преднизолон 5 мг/кг/сут);
5) сорбенты, пробиотики, ферменты;
6) иммунотерапию (кипферон);
7) местную терапию (2% водный раствор метиленового синего, спрей оксикорт или полькортолон 2 раза в сутки в течение 3 дней).
На фоне лечения состояние ребенка улучшилось. 01.04.10 пациент переведен из отделения реанимации в 1-е инфекционное отделение.
07.04.10 — состояние ребенка удовлетворительное. На коже правой ягодицы имеется эрозированная поверхность в стадии эпителизации. Ребенок выписан домой под наблюдение участкового педиатра с диагнозом ротавирусный гастроэнтерит средней тяжести, токсикоз с эксикозом I—II степени, токсико-аллергический дерматит.
Тяжесть состояния ребенка с отягощенным преморбидным фоном (атопический дерматит) обусловлена водно-электролитными нарушениями, интоксикацией на фоне текущего острого инфекционного гастроэнтерита.
Гастроэнтерит у детей младшего возраста часто вызывают некоторые мелкие вирусы, не размножающиеся в культуре клеток. К этой группе относятся и ротавирусы. Клиническая картина гастроэнтерита мало зависит от возбудителя и скорее определяется возрастом больного. У детей грудного и младшего возраста гастроэнтерит быстро приводит к обезвоживанию и электролитным нарушениям; летальность значительна. Лихорадка и рвота обычно появляются за 2 сут до начала поноса. У 40% больных отмечаются признаки поражения дыхательных путей. В остром периоде заболевания в каловых массах электронно-микроскопически удается выявить вирус [1].
Токсикодермия, или токсико-аллергический дерматит, обусловлен токсикоаллергическими механизмами развития. Частой причиной его возникновения являются медикаментозные препараты (антибиотики, анальгетики и др.), у детей младшего возраста — нередко пищевые продукты.
На коже и слизистых оболочках развивается острая воспалительная реакция с выраженным полиморфизмом эритематозных, уртикарных, папулезных, везикуло-буллезных и геморрагических эффлоресценций. Иногда развивается эритродермия. При тяжелых формах заболевания нарушается общее состояние ребенка (недомогание, заторможенность, повышение температуры тела до 39 оС и более).
По сути синдром Лайелла является наиболее тяжелой разновидностью токсикодермии с возможным серьезным исходом, поэтому эта нозология обязательно должна быть включена в круг дифференциальной диагностики.
Синдром Лайелла (токсический эпидермальный некролиз) — тяжелое токсикоаллергическое, лекарственно индуцированное заболевание, угрожающее жизни больного и характеризующееся обширной эпидермальной отслойкой и некрозом эпидермиса с образованием множества пузырей и эрозий на коже и слизистых оболочках [1—3]. Заболевание сходно с синдромом ошпаренной кожи (их вызывают одни и те же штаммы Staphylococcus aureus). Острое начало заболевания быстро приводит к тяжелому состоянию (температура тела 39—40 оС, сонливость, обильная диссеминированная сыпь по всему кожно-слизистому покрову — красные отечные пятна, пузыри разных размеров с тонкой дряблой покрышкой, эрозии кровоточащие, геморрагические корки и трещины, мучительная жажда).
Массивный некроз в области правой ягодицы можно расценить как развитие феномена Артюса (т.е. это местная гиперергическая воспалительная реакция с аллергическим некрозом сенсибилизированных тканей), как осложнение при введении определенных лекарственных средств (вероятнее всего, литической смеси). В основе феномена Артюса лежит преципитация комплекса «аллерген—антитело» в сосудистой стенке и тканях.
Среди лабораторных находок Klebsiela pneumonie, которая относится к «классическим» возбудителям нозокомиальных инфекций [4]. Ее значимость в патогенетическом аспекте невелика.
Таким образом, представленный сложный клинический случай благодаря своевременной диагностике и адекватной терапии имел благоприятный исход.