До недавнего времени холецистит считался болезнью взрослого населения. Но с каждым годом заболевание «молодеет», сейчас патология все чаще встречается у детей.
Этому способствуют неправильное питание, паразитарные инфекции и множество других факторов. Болезнь диагностируется при помощи УЗИ. Для ребенка заболевание опасно, так как приводит к серьезным осложнениям, при которых может понадобиться даже удаление желчного пузыря.
Поэтому при первых симптомах родители должны обратиться к врачу и начать лечение. Для терапии применяют лекарства, диету, лечение травами. При адекватной своевременной терапии прогноз благоприятный.
Определение понятия
Холециститом называется воспалительное заболевание желчного пузыря
Холециститом называется воспалительное заболевание желчного пузыря. Процесс развивается в стенках органа, сопровождается нарушением желчного оттока, ухудшением моторики желчного. При холецистите встречаются следующие патологические процессы:
- Гипер- или гипомоторика.
- Отключение пузыря вследствие перекрытия протоков камнями.
Воспаление только одного желчного встречается редко, обычно оно сопровождается холангитом (воспалением протоков) и вовлечением печени (гепатохолецистит).
Виды холецистита
Холецистит классифицируют по различным параметрам.
В зависимости от наличия конкрементов он бывает:
- калькулезный, при котором имеются конкременты, закупоривающие желчный проток;
- некалькулезный, или бескаменный.
Учитывая характер течения, выделяют:
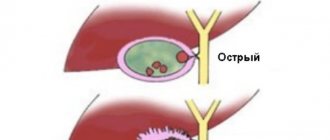
- острый холецистит — проявляется внезапным началом и бурной симптоматикой; чаще всего возникает при наличии камней в желчном пузыре;
- хронический, который характеризуется медленным, малосимптомным течением; наиболее характерен для детского возраста.
В зависимости от характера изменений стенки желчного пузыря при острой форме холецистит может быть:
- катаральный — имеет достаточно благоприятное течение, характеризуется поверхностными воспалительными изменениями стенки желчного пузыря;
- флегмонозный — характеризуется гнойным поражением всех слоев стенки желчного пузыря;
- гангренозный — наиболее тяжелая форма, при которой выявляются некротические изменения стенки, что чревато развитием осложнений.
Причины и факторы риска
У детей основными причинами заболевания являются бактериальные инфекции. Микроорганизмы с током крови из других органов проникают в желчный при таких хронических болезнях, как: гайморит, тонзиллит, кариес, пиелонефрит. Иногда развитию патологии способствуют и острые инфекции: грипп, сальнонеллез, кишечная инфекция, ангина.
Большую роль в развитии детского холецистита играют паразиты: лямблии, описторхи, аскариды. Также желчный воспаляется вследствие других заболеваний ЖКТ: гастрита, панкреатита, болезни Крона.
Нельзя сбрасывать со счетов и аномалии в строении органа, при которых происходит обратный заброс желчи. Воспалительный процесс может начаться из-за камней в желчном, но такие случаи в детском возрасте очень редки.
Неправильное питание может привести к холециститу
Факторами, провоцирующими появление болезни, являются:
- Неправильный режим питания: большие перерывы в еде, еда в сухомятку, большой процент углеводов и малое количество растительных волокон.
- Увлечение фастфудом, сладкими газированными напитками, жирными блюдами.
- У малышей до года к заболеванию приводит неправильный прикорм.
- Отсутствие физической активности, которое приводит к желчному застою.
- Эндокринные нарушения (диабет, заболевания щитовидки).
- Травмы органов ЖКТ.
- Аллергия на продукты питания.
- Чрезмерные физические и эмоциональные нагрузки.
- Отравление химическими веществами, грибами, длительное употребление лекарств.
Причины возникновения холецистита
Механизм развития данной патологии включает в себя следующие составляющие:
- Нарушение оттока желчи, вследствие чего возникает ее застой в желчном пузыре — холестаз. Исходом этого является сгущение желчи, возникают условия для образования желчных камней (конкрементов). Кроме того, из-за холестаза возрастает внутрипузырное давление, что приводит к нарушению барьерных функций стенки пузыря. Как следствие, повышается риск проникновения в желчный пузырь микроорганизмов.
- Инфицирование стенки желчного пузыря или непосредственно желчи. Проникновение инфекции может происходить восходящим путем — из просвета кишки через общий желчный проток, а также лимфогенным или гематогенным путем из очагов инфекции, находящихся в других органах (ротовая полость, почки, легкие и др.). Чаще причиной развития холецистита является бактериальная инфекция, однако возможно и развитие вирусного воспаления (аденовирус, энтеровирусы).
Существует достаточно много факторов, которые могут повлиять на развитие данной болезни, поскольку создают условия для возникновения холестаза и реализации механизмов, о которых шла речь ранее. Основные из них следующие:
- генетическая предрасположенность (наследственность);
- наличие врожденных аномалий желчного пузыря, желчевыводящих путей;
- дискинезия желчного пузыря, которая проявляется нарушением тонуса и моторики мышечной стенки пузыря и желчных протоков;
- инфекционные заболевания, поражающие печень (вирусные гепатиты, инфекционный мононуклеоз и др.);
- глистная инвазия (чаще всего лямблии, аскариды);
- наличие хронических или острых заболеваний желудочно-кишечного тракта (ЖКТ): дуоденит, панкреати, болезнь Крона, целиакия и др.;
- дисбактериоз;
- дуоденобилиарный рефлюкс, который характеризуется забросом панкреатических и желудочных соков в полость желчного пузыря;
- метаболические нарушения (сахарный диабет, ожирение);
- нарушение режима и характера питания (длительное голодание, переедание, чрезмерное потребление жирной и жареной пищи);
- малоподвижный образ жизни;
- опухолевые заболевания печени, поджелудочной железы.
Стадии и виды
У детей встречается острый и хронический холецистит. Острый развивается стремительно и сопровождается выраженной симптоматикой. Хронический — это следствие неправильного лечения острой стадии. Также он развивается на фоне хронических заболеваний.
По типу течения заболевание бывает:
- Латентным. Протекает практически бессимптомно.
- С частыми рецидивами (более 2 приступов за год).
- С редкими рецидивами (1 приступ).
Также встречаются следующие формы:
- Легкая.
- Средняя.
- Тяжелая.
- Осложненная.
Симптоматика
один из симптомов — дискомфорт в правом боку
У детей чаще встречаются латентная и хроническая формы заболевания. При латентной характерные признаки отсутствуют. У ребенка часто возникают головные боли, он быстро устает, плохо спит, у него снижен аппетит. Такие дети отличаются бледностью кожи и синяками под глазами.
Хроническая форма выражается в следующих симптомах:
- Подташнивание, отрыжка горечью.
- Метеоризм.
- Диарея или запор.
- Потеря веса, аппетита.
- Периодические тупые боли в правом боку.
Обострение хронического холецистита происходит в следующих случаях:
- Нарушение питания.
- ОРВИ.
- Стрессовая ситуация.
При обострении у ребенка возникают следующие признаки:
- Повышенная температура.
- Приступы тошноты и рвоты.
- Резкая боль в правом подреберье, иррадирующая в лопатку.
- Боли усиливаются после еды или физических нагрузок.
- Напряженная брюшная стенка.
- Бледная кожа, сухость во рту.
- Болевые приступы могут длиться от нескольких часов до нескольких дней.
Холелитиаз у детей — вопросы выбора терапевтической тактики
Ж
елчнокаменная болезнь (ЖКБ) в детском возрасте уже не является казуистикой. В связи с чем перед педиатрами возникает вопрос : «Какому методу лечения необходимо отдать предпочтение?. Чем предупредить прогрессирование заболевания?» Несмотря на огромный опыт накопленный терапевтами, гастроэнтерологами в области изучения холелитиаза, в педиатрии вопросы фармакотерапии ЖКБ находятся на стадии изучения, поскольку не представляется возможным экстраполировать наработанные интернистами данные в педиатрию; следует считаться с анатомо–физиологическими особенностями детей; учитывать особенности формирования и химический состав желчных камней. Современные достижения оперативной и эндоскопической техники позволяют провести пересмотр лечебной тактики у детей с холелитиазом.
Желчнокаменная болезнь у детей – это наследственно детерминированная болезнь печени и желчных путей, в основе которой лежит нарушение процессов желчеобразования и желчевыделения, сопровождающаяся хроническим воспалением с прогредиентным течением, закономерным исходом которого является склероз и дистрофия желчного пузыря.
Лечебная тактика
у детей с желчнокаменной болезнью в настоящее время включает в себя два диаметрально противоположных подхода. Одни авторы при обнаружении конкрементов в желчном пузыре предлагают проводить оперативное вмешательство, другие – придерживаются так называемой выжидательной тактики, рекомендуя консервативное лечение. И та, и другая точка зрения имеет ряд преимуществ и недостатков. С одной стороны, удаление желчного пузыря, выполняющего функцию резервуара для хранения желчи, позволяет избавиться от шокового органа. С другой стороны, даже при хорошо выполненном оперативном вмешательстве возможен риск интра – и послеоперационных осложнений, что имеет немаловажное значение [2,4,5,7].
Достаточно привлекательным выглядит возможность консервативного лечения холелитиаза, когда современный уровень фармацевтической промышленности предлагает столь многообещающий эффект от использования лекарственных средств, растворяющих желчные камни. К ним относятся препараты, содержащие хенодеоксихолевую (Хенофальк) и урсодеоксихолевую кислоты (Урсофальк). Однако их применение у детей ограничено несколькими факторами в число, которых входят особый механизм камнеобразования, возраст ребенка, высокая частота аномалий развития желчных путей, особенности химического состава желчных камней [1,6,8].
Особенности образования желчных камней в детском возрасте
У детей чаще выявляются билирубиновые камни и только в пубертатном и подростковом возрасте начинает преобладать холестериновый литиаз (табл. 1).
Кроме того, разделение на холестериновые и билирубиновые камни у детей условно – чаще встречаются смешанные по химическому составу конкременты. Этот факт указывает на то, что для детей не характерен гомогенный тип нуклеации, где в основе камнеобразования лежит механизм нарушения холестериногенеза (рис. 1.). Для образования билирубиновых и смешаных желчных камней необходимы дополнительные факторы (промоторы), которые играют роль триггеров камнеобразования. В генезе камнеобразования у детей ведущую роль играют три фактора: наследование специфических антигенов по системе HLA (B12 и B18), наличие аномалий развития желчных путей и асептического воспалительного процесса в стенке желчного пузыря. Все эти три фактора взаимообусловлены и сопровождаются нарушением перекисного окисления липидов, накоплением свободных радикалов кислорода, обусловливающих каскад патофизиологических процессов и биохимических нарушений закономерным исходом которых является не только образование желчных камней, но и прогредиентное, непрерывно–рецидивирующее воспаление стенки желчного пузыря. Процесс становится необратимым (рис. 2).
Рис. 1. Патогенез холестеринового литиаза ЖК — желчные кислоты; ЖП — желчный пузырь; ХС — холестерин
Рис. 2. Патогенез смешаных билирубиновых желчных камней ЖП — желчный пузырь; ПОЛ — перекисное окисление липидов; ХС — холестерин; ФЛ — фосфолипиды
Очевидно, именно этими причинами обусловлена низкая эффективность растворения желчных камней в детском возрасте. Согласно полученным собственным данным даже при наличии единичного холестеринового камня малых размеров, сохраненной функции желчного пузыря, полной проходимости желчных протоков растворения удается добиться не более чем у 5% детей. Кроме того, в течение двух лет после окончания терапии камни вновь рецидивируют. В связи с этим
консервативная терапия
у детей, страдающих желчнокаменной болезнью, может проводиться в следующих случаях:
1. Детям, имеющим противопоказания к оперативному лечению из–за наличия тяжелых сопутствующих заболеваний, где риск оперативного вмешательства превышает эффективность лечения (дети с тяжелыми врожденными пороками сердца, легких, гемолитическими анемиями, заболеваниями эндокринной системы и др.);
2. Перед и после планового оперативного вмешательства по поводу ЖКБ;
3. Детям с осадком в желчном пузыре.
Во всех случаях консервативная терапия начинается с обеспечения общережимных моментов. При обострении ЖКБ, проявляющейся приступом «острого живота»; подозрении на механическую желтуху – появлении темной мочи цвета «пива» и ахоличного стула; в случае желчной колики – необходима госпитализация больного.
В периоде ремиссии дети не предъявляют никаких жалоб. Тем не менее для них должны создаваться условия для соблюдения оптимального режима дня с ограничением, а иногда и исключением физических нагрузок. Это связано с тем, что при беге, прыжках, резких движениях, возможно перемещение конкрементов в желчных путях, следствием чего могут явиться обструкция их камнем. Однако и гиподинамия рассматривается, как один из неблагополучных факторов, способствующих камнеобразованию.
Диетические мероприятия
при ЖКБ направлены на механическое и химическое щажение пищеварительного тракта, предотвращение холекинетического действия пищи. Назначается стол № 5 по Певзнеру, в который добавляют пищевые волокна: овощи, фрукты, пшеничные отруби и др. Они связывают желчные кислоты в кишечнике, что способствует их синтезу в печени. При появлении клинических признаков возникает необходимость использования фармакологических средств.
Выбор лекарственных средств зависит от характера сопутствующих нарушений. Если они связаны с дискинезией желчевыводящих путей, то обычно уместно назначение спазмолитиков. Тем самым купируется не только клиническая симптоматика, но и предотвращаются условия, способствующие миграции конкрементов. Чаще назначается экстракт белладонны в сочетании с дротаверином. Следует помнить, что использование метамизола не всегда бывает эффективным. Если болевой приступ обусловлен спазмом сфинктера Одди, то более эффективными являются наркотические анальгетики типа промедола. Однако не следует использовать морфин, поскольку он, напротив, может привести к усилению болей. Эффективны при сильных болях периферические вазодилататоры типа нитроксолина, иногда достаточно положить валидол под язык.
Практикуемое при ЖКБ назначение желчегонных препаратов лишено четких научных обоснований и нередко приносит больше вреда, чем пользы. Это касается средств не только с кинетической, но и с холеретической активностью. Так, назначение холеретиков противопоказано при наличии конкрементов в общем желчном протоке и любом его сужении, с чем к сожалению врачи не всегда считаются. Исключение здесь составляют такие препараты, как ровахол, роватин, энатин, олиметин, содержащие растительные масла. Их положительный эффект связан не столько с желчегонным, сколько со спазмолитическим и противовоспалительным действием. Есть также данные, что монотерпены усиливают действие средств, вызывающих растворение желчных камней. Назначение их рекомендуется сочетать с литолитической терапией, а после успешного литолиза их используют длительно с профилактической целью.
Большим достижением последних лет является включение в лечение больных достаточно активных средств, способствующих растворению (литолизу) холестериновых желчных камней. С этой целью используются литолитические средства, содержащие хенодеоксихолевую кислоту – Хенофальк и урсодеоксихолевую кислоту – Урсофальк.
В настоящее время у детей предпочтение отдается средствам, содержащим урсодеоксихолевую кислоту. Они более эффективны и практически не обладают токсическим действием. Механизм действия урсодеохолевой кислоты представлен на рисунке (рис. 3).
Рис. 3. Действие урсодеоксихолевой кислоты
Урсофальк
, действующим веществом которого является урсодеоксихолевая кислота (УДХК), подавляет реабсорбцию гепатотоксичных эндогенных желчных кислот в тонкой кишке. Замещает их в пуле нетоксичной урсодеоксихолевой кислотой, уменьшает цитотоксическое действие агрессивных липофильных желчных кислот, снижает насыщенность желчи холестерином. Вызывает частичное, либо полное растворение желчных камней, обладает холеретическим действием и практически лишен побочных эффектов. Назначается по 10 мг на кг массы тела в сутки. Курс лечения составляет 24 мес. непрерывного приема препарата. Суточные дозы приема препарата представлены в таблице 2. Растворение желчных камней – длительный процесс, требующий особо добросовестного внимания больных детей и их родителей. Именно эта причина нередко лежит в основе безуспешного лечения. Эффективность существенно повышается, если Урсофальк принимают не 2–3 раза, а 1 раз в день – на ночь, когда увеличивается синтез холестерина (табл. 3). Если через 12 мес. не отмечается уменьшения размеров желчных камней, лечение прекращается. В дополнение к этой терапии подключают смесь терпенов, особенно при камнеобразовании в общем желчном протоке. Однако терпены менее эффективны при камнях, локализованных в желчном пузыре. Для вымывания небольших конкрементов из желчных протоков рекомендуется использовать дегидрохолевую кислоту. Она стимулирует образование жидкой, содержащей много воды желчи.
Литолитическую терапию необходимо сочетать с гепатопротекторами растительного происхождения
. Во избежание полипрогмазии предпочтение следует отдавать лекарственным средствам комбинированного действия.
Одним из таких препаратов является Гепатофальк Планта
, содержащий: флавоноид силибинин, обладающий гепатопротективным и антитоксическим действием; алкалоид хелидонин – желчегонным и спазмолитическим эффектами; куркумин, оказывающий противовоспалительное действие. Противопоказанием к его назначению при холелитиазе может быть только полная обструкция желчных путей.
У детей с холелитиазом следует избегать применения лекарственных сборов и трав, поскольку все они обладают мощным желчегонным эффектом. Это может повлечь за собой усиление двигательной функции желчных путей с развитием обструкции желчных ходов конкрементом. Возникающий приступ желчной колики приводит к необходимости выполнения оперативного вмешательства по экстренным показаниям. Поэтому фитотерапию следует активно назначать детям после проведенного оперативного вмешательства с целью профилактики рецидивов камнеобразования,
После успешного растворения желчных камней может отмечаться повторное их появление. Эти рецидивы являются результатом нарушения обмена веществ, сохраняющегося после отмены препарата. В этой связи рекомендуется длительное лечение малыми дозами УДХК, что приводит к выраженному снижению литогенного индекса желчи и предотвращению рецидивов камнеобразования.
Физиотерапия
Физиотерапия при желчнокаменной болезни должна быть направлена на улучшение оттока желчи и восстановление нарушенных функций организма, вовлеченных в процесс, повышение общей реактивности организма ребенка. Назначают парафиновые и азокеритовые аппликации, индуктотермию на область печени. На курс по 8–15 процедур. Можно использовать электрофорез магния, а также 1% раствор папаверина гидрохлорида, 0,2% раствор платифиллина гидротартрата. Показана индуктотермия. Однако не следует назначать тонизирующие процедуры – синусоидально модулированные токи. Полезно применение пресных или хвойных ванн с температурой 37–37.5С по 7–12 мин, через день. Курс 10–12 ванн.
Важным является санаторно–курортное лечение на курортах: Железноводск, Ессентуки, Горячий ключ.
Хирургические методы лечения
Хирургические методы лечения холелитиаза по–прежнему являются альтернативными. Их можно разделить на две группы: 1) щадящие, которыми являются эндоскопические вмешательства (лапароскопические, транспапиллярные и лапароцентезные операции); 2) операции, требующие стандартной лапаротомии [1,2,6,7].
У детей применяется 2 вида лапароскопических операций – лапароскопическая холелитотомия, когда удаляется конкремент из желчного пузыря и сохраняется желчный пузырь [5]; и холецистэктомия – при которой вместе с камнями удаляется желчный пузырь [7,21,34,35]. Наблюдения в катамнезе свидетельствуют, что хорошие результаты отмечаются у детей, оперированных до возникновения выраженной симптоматики холелитиаза. Оптимальным для хирургического лечения является осуществление принципа «операция при холелитиазе до возникновения осложнений».
Среди хирургических методов лечения холелитиаза большого внимания заслуживает лапароскопическая холелитотомия, впервые выполненная И.Д. Прудковым (1968). Для ее выполнения необходимо наличие ряда условий: подвижный и легко смещаемый желчный пузырь, толщина передней брюшной стенки не более 3 см, расположение желчного пузыря ниже реберной дуги. Однако удаление камней из желчного пузыря не исключает рецидивов камнеобразования, которые, по нашим данным, составляют до 34% в течение первых 6 мес после хирургического вмешательства.
Очевидно, следует согласиться с мнением большинства авторов, что желчный пузырь – не что иное, как резервуар для хранения желчи, и не опасен лишь до тех пор, пока сохранена его двигательная функция и в нем нет воспаления. Поэтому любое выявление конкремента в желчном пузыре (бессимптомное или болевое) следует рассматривать как повод к плановому щадящему оперативному вмешательству, ибо, как говорил Мейо: «Безопасный камень – это миф. Он всегда таит в себе опасность, которая может подстерегать больного в самый неожиданный период и может сопровождаться самыми разнообразными осложнениями». Эти закономерности подтверждены при наблюдении за детьми в катамнезе. Исследования морфологической структуры желчного пузыря у наблюдаемых нами детей выявили у всех оперированных наличие воспалительного процесса в нем. Обращало на себя внимание, что воспаление имело склонность к рецидивирующему течению с последующим развитием дистрофических и склеротических процессов как в собственной пластинке слизистой оболочки желчного пузыря, так и в мышечной оболочке (рис. 4). Такие морфологические изменения выявлялись как у детей с классической картиной желчной колики, так и в случаях наличия асимптомных молчащих желчных камней. Это подтверждает мысль, что бессимптомное камненосительство не является гарантией благоприятного течения холелитиаза. У детей, очевидно, следует говорить не о бессимптомном камненосительстве, а о латентном течении желчнокаменной болезни, которая рано или поздно проявляет себя болевой формой, приводящей к необходимости экстренного хирургического вмешательства.
Рис. 4. Межмышечный склероз стенки желчного пузыря. Окраска ГЭ, увеличение 400
При локализации камней только в желчном пузыре – холецистэктомия ведет к стойкому излечению холелитиаза. Очевидно, удаление шокового органа, функциональные и компенсаторные возможности детского организма приводят к нормализации ритма желчеотделения и желчеобразования, что, в свою очередь, позволяет восстановить как функциональное состояние печени, так и нормализовать процессы пищеварения. Следовательно, лапароскопическую холецистэктомию, выполненную в плановом порядке в ранние сроки заболевания, следует считать патогенетически обоснованной.
Результаты проведенных исследований позволили наметить пути терапевтической коррекции желчнокаменной болезни у детей. Алгоритм терапевтической тактики при ЖКБ у детей представлен на рисунке 5.
Рис. 5. Терапевтические подходы при выявлении желчных камней у детей (УДХК — Урсофальк; ГФ — Гепатофальк Планта)
Литература:
1. Баиров Г.А., Эргашев Н.Ш. Диагностика и лечение ЖКБ у детей// Клиническая хирургия.– 1989.– № 6.– C. 45–47.
2. Блинов В.Ю. Лапароскопическая холецистолитотомия и чресфисуральная эндоскопическая санация желчного пузыря, как метод лечения острого калькулёзного холецистита у больных с высокой степенью операционного риска.//Дисс. канд. мед. наук.– М.– 1990.– С. 123.
3. Галлингер Ю.И., Тимошин А.Д., Цацаниди А.К. Лапароскопическая холецистэктомия.//Хирургия.– 1993.–№6.– С. 34–39.
4. Запруднов А.М., Харитонова Л.А. Лечение детей с желчнокамен. болезнью (лекция) //Рос. вестник перинатол. и педиатрии, 2000, № 2
5. Калужских В.В. Отдалённые результаты органосохроняющей операции при хроническом калькулёзном холецистите.//Хирургия.– 1994.– №1. С. 18–20.
6. Карей М. Патогенез желчнокаменной болезни.// Фальк симпозиум «Новые направления в гепатологии».– С–Петербург, 1996. – С. 23–24.
7. Луцевич О.3. Лапароскопическая холецистэктомия.//М.– 1993. – С. 57–64.
8. Максимов В.А., Чернышев А.Л., Тарасов К.М. и др. Современные нехирургические методы лечения желчнокаменной болезни// Клиническая фармакология и клиническая медицина. – 1996. – C. 16–20.
Осложнения
При холецистите могут возникнуть спайки
Холецистит у детей приводит к серьезным осложнениям за короткое время. У малыша могут развиться такие последствия, как:
- Панкреатит.
- Спайки в желчном.
- Переход воспаления в гнойное.
- Развитие абсцесса.
- Разрыв органа и перитонит.
- Попадание бактериальной флоры в кровоток и последующий за этим сепсис.
Всё это очень опасно, поэтому важно не допустить или вовремя среагировать на осложнения. Ведь может дойти даже до летального исхода.
Диагностика
Острая форма обычно диагностируется по внешним признакам. Тяжелей всего обнаружить латентное течение, так как отсутствуют характерные признаки. Для постановки диагноза назначают следующие исследования:
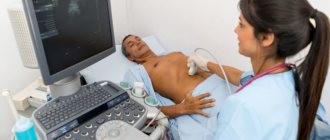
- УЗИ. Простой и информативный метод, позволяющий обнаружить изменения в органе.
- Рентген. Назначают для оценки толщины стенок.
- Биохимический анализ крови. Обращают внимание на следующие показатели: щелочная фосфатаза, трансминаза.
- ФГДС. Необходимо для подтверждения или исключения гастрита или язвы.
- Исследование крови на паразитов.
- Дуоденальное зондирование. Исследует состав желчи и моторику пузыря.
Диагностика холецистита
Начальным этапом диагностики является осмотр ребенка врачом, а также беседа с родителями и ребенком, в ходе которой доктор узнает все необходимые анамнестические данные, определяет основные жалобы, а также их характер и время, когда они возникли. Затем специалист проводит тщательное физикальное обследование, при котором у ребенка можно выявить характерные симптомы, которые определяются при заболеваниях желчного пузыря — так называемые пузырные симптомы. После проведенного осмотра и анализа анамнеза врач направляет ребенка на дополнительные лабораторные и инструментальные исследования.
Лабораторные методы диагностики включают в себя:
- Проведение общеклинических анализов (крови, мочи). В общем анализе крови отмечается увеличение лейкоцитов, нарастание скорости оседания эритроцитов (СОЭ), что свидетельствует о наличии воспалительного процесса в организме ребенка.
- Биохимия крови с определением печеночных проб, глюкозы и других необходимых для постановки диагноза показателей.
- Копрограмма.
- При подозрении на наличие у ребенка вирусного гепатита проводят анализ на гепатит.
Также для диагностики крайне важно проведение ряда инструментальных исследований:
- УЗИ органов брюшной полости — дает возможность оценить состояние и размеры желчного пузыря, определить наличие камней, толщину стенок.
- Рентгеноконтрастное исследование желчного пузыря (холецистохолангиография) — позволяет оценить в динамике работу желчевыводящей системы, а также обнаружить нарушения, выявить желчные камни.
- Дуоденальное зондирование, при котором получают три порции желчи с последующим микроскопическим, а также бактериологическим исследованием.
- При наличии показаний используют КТ, МРТ, ЭФГДС (эзофагогастродуоденоскопию).
Лечение
Оперативное лечение холецистита у детей проводят в исключительных случаях: большой размер конкрементов, закупорка протоков. В этом случае возникает опасность для здоровья и жизни малыша.
В остальных случаях применяют консервативное лечение, которое включает:
- Медикаментозную терапию.
- Лечение травами.
- Диету.
Смотрите видео о лечении холецистита у детей хирургическим методом:
Медикаментозная терапия
При обострении холецистита ребенку требуется постельный режим. Если его сотояние удовлетворительное, то лекарства можно принимать дома. При тяжелом состоянии необходима госпитализация. Для лечения назначают следующие группы препаратов:
| Спазмолитики (Но-шпа, Дротаверин) | Они расслабляют гладкую мускулатуру и снимают приступ боли. |
| Антибиотики группы макролидов или цефалоспоринов (Цетриаксон, Ципролет) | Необходимы для избавления от бактериальной микрофлоры. |
| Антигельминтные (Немазол, Фурозалидон). | Выводят глистов, паразитов. |
| Желчегонные (Отвар кукурузных рыльцев, Олахол). | Они способствуют оттоку желчи, но запрещены при калькулезной форме болезни. |
| Гепатопротекторы (Эссенциале, Эсливер Форте) | Восстанавливают поврежденные печеночные клетки, защищают печень от влияния микроорганизмов. |
| Успокаивающие средства (Новопассит, Тенотен детский) | Назначают, если ребенок плохо спит, беспокоится. |
Фитотерапия
Лечение травами входит в состав комплексной терапии. При снятии острого периода фитотерапию продолжают до полного излечения. Эффективными средствами являются:
- Ромашка и бессмертник. Две ложки смеси заваривают кипятком (500 мл), остужают, принимают по 50 мл 2 раза в день.
- 20 гр цветков календулы заливают кипятком, настаивают в термосе 8 часов, пьют по 14 стакана 2 раза в день до еды.
- Смешивают в равных пропорциях девясил, череду, мяту. Ложку смеси запаривают кипящей водой, остужают. Принимают по 50 мл трижды в день до приема пищи.
Из средств народной медицины хорошо зарекомендовали себя следующие:
- Сок красной рябины. Употребляют по 30-50 мл до еды до трех раз в сутки. Можно подсластить медом.
- Смесь соли и лимона. Сок одного плода разбавляют стаканом теплой воды, добавляют ложку соли. Употребляют по стакану в сутки, разделяя его на равные порции.
Диета
Правила питания
Диета — это основная составляющая терапии холецистита. Без нормализации питания невозможно избавиться от патологии. При обострении врачи рекомендуют даже голодать в течение суток. Затем переходят на стол №5.
Он предполагает исключение следующих продуктов:
- Жирного, жаренного, соленого, острого, копченого.
- Фастфуда, газировки, чипсов.
- Шоколада, конфет.
- Сдобной выпечки.
- Жирного мяса и рыбы.
- Жирных молочных продуктов.
- Орехов, грибов.
- Магазинных соусов, острых специй.
- Кислых ягод, фруктов.
- Бобовых.
- Овощей с острым вкусом: редька, редис, лук, чеснок.
Рацион малыша состоит из следующих продуктов:
- Нежирного мяса, рыбы.
- Обезжиренных молочных продуктов.
- Подсушенного хлеба.
- Тушеных овощей.
- Овощных супов.
- Каш на воде.
- Белковых омлетов.
Примерное меню на неделю:
Понедельник
| Завтрак | Каша пшенная |
| Ланч | Йогурт |
| Обед | Гречка, фрикаделька из кролика |
| Полдник | Запеканка из тыквы с творогом |
| Ужин | Пюре картофельное, помидорка |
Вторник
| Завтрак | Запеканка творожная |
| Ланч | Молочный пудинг |
| Обед | Суп-лапша на курином бульоне |
| Полдник | Сырники |
| Ужин | Куриная тефтелька, кабачок на пару |
Среда
| Завтрак | Творог |
| Ланч | Биточки рисовые |
| Обед | Котлета куриная на пару, пюре из картофеля |
| Полдник | Йогурт |
| Ужин | Макароны с сыром |
Четверг
| Завтрак | Каша рисовая |
| Ланч | Салат из фруктов |
| Обед | Макароны с индейкой |
| Полдник | Рисовый пудинг |
| Ужин | Овощная запеканка |
Пятница
| Завтрак | Омлет |
| Ланч | Сладкий фрукт |
| Обед | Рыбный суп |
| Полдник | Банан |
| Ужин | Рис с индейкой |
Суббота
| Завтрак | Сырники |
| Ланч | Молоко с печеньем |
| Обед | Рагу из овощей с курицей |
| Полдник | Салат из фруктов |
| Ужин | Тушеный картофель |
Воскресенье
| Завтрак | Каша овсяная |
| Ланч | Печеное яблоко |
| Обед | Суп-пюре тыквенный |
| Полдник | Компот из сухофруктов, сухарики |
| Ужин | Рыба отварная, тушеные овощи |
Методы лечения холецистита
Тактика лечения данной патологии в первую очередь зависит от того, с острым или хроническим холециститом имеют дело.
При хронической форме детям назначают специальную диету, обеспечивают постельный режим. Медикаментозное лечение состоит в назначении антибактериальных препаратов, противовоспалительных средств, спазмолитиков. Также в терапию включают препараты, влияющие на желчеобразование и желчевыделение, назначают дезинтоксикационную терапию.
При остром холецистите ребенок обязательно должен быть госпитализирован в хирургический стационар. При наличии таких тяжелых форм, как флегмонозный или гангренозный холецистит, требуется экстренное хирургическое вмешательство. После проведения операции детям назначается медикаментозное лечение и диета.
Клинические рекомендации
Министерством Здравоохранения разработан клинический протокол лечения холецистита. Помимо основного лечения, необходимо соблюдать следующие условия:
- Наблюдение ребенка в течение 2 лет после лечения.
- Сдача анализов и проведение УЗИ дважды в год.
- Устранение провоцирующих факторов.
- Санаторно-курортное лечение.
Лечение считается успешным, если обострений не наблюдается в течение 2 лет, восстановлены моторные функции желчного пузыря, отсутствуют признаки воспаления и дискинезии.
Последствия холецистита
При своевременном обращении за медицинской помощью прогноз холецистита благоприятный. В случае продолжительного игнорирования симптомов болезни возможно развитие следующих осложнений:
- распространение воспаления с поражением желчных протоков (возникновение острого холангита);
- перфорация, которая возникает при гнойном воспалении желчного пузыря с развитием перитонита;
- непроходимость кишечника;
- сепсис;
- после удаления желчного пузыря возможно развитие постхолецистэктомического синдрома.
Прогноз и профилактика
У ребенка должна быть умеренная физическая нагрузка и здоровое питание
Профилактика детского холецистита заключается в следующих мероприятиях:
- Соблюдение режима питания.
- Исключение вредной пищи.
- Нормализация физических и эмоциональных нагрузок.
- Своевременное лечение хронических заболеваний и паразитарных инфекций.
Если своевременно диагностировать болезнь и начать лечение, то прогноз благоприятный. При несоблюдении рекомендаций заболевание переходит в хроническую или осложненную форму, возникает риск осложнений и даже летального исхода.
Профилактика
Чтобы не допустить развития или обострения хронического холецистита, следует обеспечить правильный рацион ребенка, сбалансированный по питательным веществам и калорийности в соответствии с возрастными нормами, соблюдение режима приема пищи.
Не менее важно мотивировать детей на активный образ жизни, регулярные занятия физкультурой. Любое заболевание ЖКТ и выявленный гельминтоз должны своевременно и правильно лечиться.
По назначению врача при хроническом холецистите для предупреждения обострения проводятся 2-3 раза в год курсы профилактики: физиотерапевтические процедуры (электрофорез с никотиновой кислотой, сульфатом магния, аппликации с парафином), желчегонные средства (в зависимости от типа моторики желчного пузыря) и употребление минеральных вод (Ессентуки №17 и №4, Миргородская, Нафтуся, Славянская и др.). Их принимают в теплом виде от 1/3 до 1 стакана (доза зависит от возраста ребенка) трижды в день.