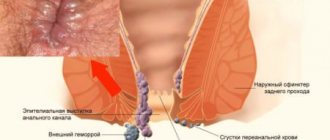
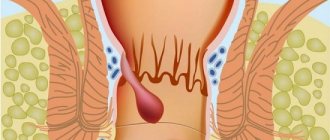
Анусом называется отверстие, через которое прямую кишку покидают каловые массы. В анусе выделяют устье (собственно отверстие) и анальный канал — небольшой участок, который находится ниже прямой кишки. Злокачественные опухоли в этой области встречаются редко.
- Причины и факторы риска рака ануса
- Классификация рака ануса
- Стадии рака ануса
- Симптомы
- Методы диагностики
- Лечение рака ануса
- Лучевая терапия при раке ануса
- Химиотерапия
- Прогноз выживаемости
Причины и факторы риска развития рака анального канала
Основной причиной, приводящим к развитию рака анального канала, считается ВПЧ – вирус папилломы человека. Инфицирование ВПЧ наблюдается у 9 из 10 больных раком ануса.
К факторам риска также относятся:
- инфицирование ВИЧ;
- иммунодепрессивные состояния, например, после пересадки органов;
- гомосексуализм;
- анальный секс;
- частая смена половых партнеров;
- курение.
Рак шейки матки не является фактором риска, но часто сопутствует раку анального канала, так как тоже может являться следствием инфицирования ВПЧ.
Признаки рака ануса
Первые симптомы рака заднего прохода легко спутать с другими заболеваниями прямой кишки, например, геморроем, поэтому нередко пациенты не осознают всей опасности заболевания и не обращаются вовремя к врачу.
Симптомы, при которых следует насторожиться:
- ощущение инородного тела в области заднего прохода;
- боль в анальной зоне;
- зуд и жжение в области ануса;
- капли крови после дефекации или в кале;
- анальное кровотечение.
При прогрессировании заболевания отмечается мацерация (мокнутие) в области заднего прохода, появляются изъязвления, увеличиваются паховые и перианальные лимфоузлы. На запущенных стадиях, при вовлечении в процесс анального сфинктера, развивается недержание кала. Также у женщин могут развиваться ректовагинальные свищи, при прорастании рака заднего прохода в уретру и простату у мужчин – нарушения мочеиспускания. Страдает общее состояние – больной теряет аппетит, худеет, появляется слабость.
Обращаться за медицинской помощью нужно при появлении первых симптомов рака ануса, чтобы поставить правильный диагноз и вовремя начать лечение.
Симптомы
Рак ануса может долго протекать без каких-либо проявлений. Когда появляются симптомы, многие больные считают, что это геморрой, не обращаются к врачам, лечатся народными методами. Беспокоят кровотечения из прямой кишки, зуд, в заднем проходе чувствуется «комок», который мешается. Стул становится тонким, как карандаш, потому что опухоль частично перекрывает просвет кишки. Чаще всего эти проявления, действительно, говорят о геморрое или другом доброкачественном процессе. Но всегда есть риск злокачественной опухоли, поэтому нужно как можно раньше посетить врача и провериться.
Классификация заболевания
В большинстве случаев (70-80%) опухоли анального канала представляют собой плоскоклеточный рак. В 10-15% случаев развивается аденокарцинома, на другие опухоли приходится не более 3-5%.
В свою очередь, плоскоклеточный (клоакогенный) рак подразделяется на:
- крупноклеточный неороговевающий;
- крупноклеточный ороговевающий;
- базалоидный.
Аденокарцинома анального канала может быть кишечного типа, а также развиться из анальных желез и свища прямой кишки.
К редким видам рака ануса относятся:
- мелкоклеточный рак;
- низкодифференцированный рак;
- нейроэндокринные опухоли;
- меланома анального канала;
- неэпителиальные опухоли;
- неклассифицируемые новообразования;
- вторичные опухоли.
Стадии рака анального канала
Для стадирования рака применяется TNM-классификация, в которой T – размер опухоли, N – состояние регионарных лимфатических узлов, M – наличие отдаленных метастазов.
TNM классификация
| Размер опухоли | ||
| Т | Tx | нет возможности оценить первичную опухоль |
| T0 | отсутствуют признаки первичной опухоли | |
| Tis | рак in situ | |
| T1 | менее 2 см | |
| T2 | от 2 до 5 см | |
| T3 | более 5 см | |
| T4 | любой размер, опухоль прорастает в соседние органы | |
| Регионарные лимфоузлы | ||
| N | Nx | нет возможности оценить регионарные лимфоузлы |
| N0 | метастазы в регионарных л/узлах отсутствуют | |
| N1 | присутствуют метастазы в периректальных л/узлах | |
| N2 | метастазирование в унилатеральные внутренние подвздошные и/или паховые л/узлы | |
| N3 | определяются метастазы в периректальных и паховых лимфоузлах и/или билатеральных внутренних подвздошных и/или паховых л/узлах | |
| Отдаленные метастазы | ||
| M | Mx | нет возможности оценить наличие отдаленных метастазов |
| M0 | отсутствуют | |
| M1 | присутствуют | |
Клиническое стадирование
Кроме того, существует клиническое стадирование, основанное на наиболее значимом компоненте классификации TNM. Согласно ему, выделяют следующие стадии заболевания:
- 0 – опухоль in situ, отсутствуют поражение регионарных лимфоузлов и отдаленные метастазы;
- I – опухоль до 2 см, метастазов в регионарных л/узлах и отдаленных органах нет;
- II – опухоль от 2 до 5 см или более 5 см, без поражения регионарных лимфоузлов и отдаленных метастазов;
- IIIA – опухоль менее 2 см, от 2 до 5 см, более 5 см, поражены регионарные л/узлы, отсутствуют отдаленные метастазы, либо опухоль любого размера с инвазией в близлежащие органы и ткани без поражения регионарных лимфоузлов и отдаленных метастазов;
- IIIB – опухоль менее 2 см, от 2 до 5 см, более 5 см, регионарные л/узлы поражены на уровне N2-3, либо опухоль любого размера с прорастанием в близлежащие органы и ткани и поражением регионарных л/узлов в стадии N1;
- IV – присутствуют отдаленные метастазы при любом размере первичной опухоли или ее отсутствии/невозможности оценить, и при любой степени вовлеченности (ее отсутствии) регионарных лимфоузлов.
Анальный зуд причины
Многие задаются вопросом – отчего появляется зуд в заднем проходе. Ниже представлены основные и самые распространённые причины зуда в заднем проходе, которые могут стать причиной дискомфорта людей всех возрастов.
Анальный зуд после дефекации может возникать из-за недостаточного соблюдения гигиены в области заднего прохода, что естественно приводит к столь неприятному ощущению жжения.
Периодический зуд в заднем проходе у пожилых людей является достаточно распространенной жалобой, которая объясняется последствием естественной сухости кожи. Зуд в заднем проходе может появиться по той же причине в случае обезвоживания организма.
Другая распространенная причина зуда в области анального отверстия это повышенная влажность в области заднего прохода. Такое состояние характерно для людей с повышенной потливостью, а также встречается у людей, страдающих от частых поносов или при недержании кала.
Существуют и другие причины бытового характера, которые могут привести к зуду и жжению анального отверстия. Постоянное использование жесткой мочалки, грубой туалетной бумаги, едких средств для мытья или плохо смываемого мыла, все это может привести к столь неприятному последствию как зуд в анальном проходе.
Использование некоторых медикаментов, среди которых определённые виды антигеморроидальных средств, гели и мази местного применения, противозачаточные свечи, также может вызвать дискомфорт.
Употребление некоторых видов пищи иногда становится причиной анального зуда, преимущественно от этого страдают любители острой пряной пищи. Входящие в состав таких продуктов компоненты могут вызывать раздражение слизистой оболочки.
Самой распространенной причиной частого и кратковременного зуда в заднем проходе является недостаточная гигиена в области заднего прохода. Что естественно приводит к раздражению кожи в этой зоне.
В редких случаях небольшой зуд в заднем проходе может быть следствием удаления волос в этой области.
Существует ряд заболеваний, течение которых сопровождается анальным зудом различной интенсивности:
- Проктологические заболевания: сфинктерит, проктит, анальная трещина, геморрой
- Гинекологические заболевания: воспаление наружных половых органов
- Вирусные инфекции: остроконечные кондиломы
- Грибковые заболевания: молочница, актиномикоз
- Дерматологические заболевания: себорея, плоский лишай, воспаление потовых желез, псориаз, атопическая экзема)
- Болезни, связанные с нарушением обмена (панкреатит, печеночная недостаточность, сахарный диабет и др.)
- Другие заболевания: бактериальные, глистные инвазии, лобковые вши, чесотка;
Кроме того, зуд в анальном отверстии может быть следствием невроза или возникать в результате употребления некоторых медикаментов.
Бывают случаи, когда нет возможности выявить причину зуда в анальном отверстии, тогда говорят об идиопатическом зуде, который вызван снижением сократительной функции сфинктера и выделение слизи из прямой кишки, которая и приводит к раздражению кожи вокруг заднего прохода.
Стоит отметить, что существует такое заболевание как хронический проктосигмоидит, течение которого может иметь скрытный характер. При этом единственным клиническим симптомом и будет покраснение и зуд анального отверстия. Возникновение анального зуда в данном случае происходит в результате резкого изменения кислотно-щелочного баланса сигмовидной и прямой кишки, а также присутствия в кале протеолитических ферментов, что приводит к росту в околоанальной зоне количества остаточного азота, оказывающего раздражительное воздействие на нервные рецепторы.
У многих возникает вопрос, каковы же симптомы анального зуда? Обычно единственным проявлением этого заболевания является как раз зуд вокруг анального отверстия. Если не оказывать должного внимания болям и зуду, в заднем проходе могут образовываться ссадины и расчесы, впоследствии кожа в этой области истончается и становится подверженной повреждениям. Микротравмы могут привести к инфицированию организма. Анальный зуд часто проявляется вечером или ночью, и тем самым провоцирует бессонницу.
Существует два основных типа анального зуда, которые классифицируются в зависимости от течения заболевания.
Острый и сильный анальный зуд преимущественно появляется внезапно и носит интенсивный характер, при этом в области заднего прохода наблюдается увлажнение кожи, что приводит к дополнительному раздражению.
Течение хронического анального зуда отличается медленным развитием с постепенным усилением дискомфортного состояния. При этом, как правило, кожа в области заднего прохода склонна к сухости.
Диагностика рака ануса
При первом обращении больного врач собирает анамнез жизни и болезни, проводит первичный осмотр. Доктор выяснит, имеется ли у пациента отягощенная наследственность по онкологическим заболеваниям, какими сопутствующими патологиями он страдает, как давно появились симптомы, по поводу которых пациент обращается, попросит подробно описать жалобы.
Первичный осмотр включает:
- общий осмотр – рост, вес, кожные покровы, слизистые, лимфатические узлы;
- осмотр перианальной области – наличие на коже опухолевых разрастаний, свищей, мокнущих участков, язв;
- пальпация паховых лимфоузлов – их консистенция, увеличение, спаянность между собой и с подлежащими тканями;
- пальцевое исследование прямой кишки – уточнение наличия, локализации, величины новообразования;
- для женщин – осмотр гинеколога с целью исключения распространения процесса на заднюю стенку влагалища, скрининг рака шейки матки (мазок по Папаниколау).
План обследования также включает анализы и инструментальные исследования. К ним относятся:
- развернутый клинический и биохимический анализ крови;
- анализ крови на онкомаркеры (виды необходимых онкомаркеров определяет врач в зависимости от подозрения на ту или иную опухоль);
- электрокардиография;
- рентгенография или компьютерная томография органов грудной клетки;
- УЗИ либо КТ с внутривенным контрастированием органов брюшной полости;
- эндоанальное УЗИ (с помощью тонкого зонда длиной около 30 см) или МРТ органов малого таза, на котором оцениваются размеры новообразования, глубина его прорастания, вовлечение в процесс сфинктера анального канала, изменения параректальных лимфатических узлов;
- колоноскопия с биопсией и дальнейшим исследованием биопсийного материала;
- при необходимости – биопсия паховых лимфоузлов.
Методы диагностики
При подозрении на рак ануса врач проводит осмотр, пальцевое исследование, затем эндоскопическое исследование: аноскопию или ректороманоскопию. Если на слизистой оболочке обнаружено патологическое образование, доктор проведет биопсию: удалит фрагмент подозрительной ткани и отправит в лабораторию для гистологического, цитологического исследования.
Для оценки стадии рака прибегают к дополнительным методам диагностики: ультразвуковому исследованию, МРТ, КТ, ПЭТ-сканированию, рентгенографии грудной клетки (для поиска метастазов в легких). Можно ли обнаружить рак ануса на ранней стадии? Есть скрининговые исследования, но они рекомендованы только для людей из группы повышенного риска:
- при предраковых изменениях в анусе;
- у гомосексуалов;
- при анальных бородавках (ВПЧ);
- у женщин, которые перенесли рак вульвы, шейки матки;
- у ВИЧ-инфицированных и после трансплантации органов.
Обнаружить злокачественную опухоль на ранних стадиях помогает пальцевое исследование прямой кишки, цитологический анализ. Иногда новообразование обнаруживают случайно, когда изначально пациента лечили от геморроя. Рак ануса редко метастазирует, чаще всего с ним можно успешно бороться.
Лечение рака анального канала
Тактика лечения вырабатывается с учетом нескольких факторов: типа и размера опухоли, стадии ее обнаружения, размера пораженной части ануса, глубины проникновения новообразования, наличия или отсутствия метастазов, поражения лимфатических узлов, возраста, общего состояния пациента, наличия сопутствующих заболеваний.
Для лечения может применяться один из методов или их сочетание:
- иссечение в пределах здоровых тканей или лазерная абляция (практикуют не все клиники);
- лучевая, или радиотерапия;
- химиотерапия;
- обширное хирургическое вмешательство;
- паллиативная терапия.
Стандартом лечения является лучевая либо комбинированная химиолучевая терапия опухоли и паховых лимфатических узлов. Плоскоклеточный рак анального канала имеет высокую радиочувствительность, поэтому применение лучевой терапии позволяет достичь устранения опухоли и при этом сохранить запирательную функцию сфинктера ануса.
В дополнение к лучевой терапии может назначаться химиотерапия препаратами в таблетированной форме или путем внутривенного введения. Химиотерапия, помимо воздействия непосредственно на опухоль, затрагивает метастазы в паховых лимфоузлах, однако имеет много побочных эффектов и тяжело переносится больными.
Лучевая терапия также показана при рецидивах опухоли в области тазовых лимфоузлов (если она не выполнялась ранее). Если радиотерапия в такой ситуации оказывается неэффективной, проводится лимфодиссекция — удаление лимфоузлов вместе с опухолью и подкожной клетчаткой в месте ее образования.
На ранних стадиях, при карциноме in situ возможно локальное иссечение опухоли в пределах здоровых тканей, не затрагивающее сфинктер.
Расширенное оперативное вмешательство показано пациентам с морфологически верифицированным рецидивом опухоли или ее продолженным ростом после химиолучевой терапии. Проводится не раньше 24 недель после завершения химиолучевой терапии. В таких случаях выполняется брюшно-промежностная экстирпация прямой кишки с выведением колостомы на переднюю брюшную стенку.
Лучевая терапия при раке ануса
Обычно сеансы лучевой терапии проводят 5 дней в неделю, курс лечения продолжается около пяти недель. Важно правильно направить излучение на область опухоли, чтобы оно минимально затронуло здоровые ткани. Перед началом облучения проводят тщательное планирование, в этом помогает МРТ, ПЭТ/КТ. В настоящее время применяются такие современные методики, как 3D-конформная лучевая терапия и интенсивно-модулированная лучевая терапия.
Если опухоль слабо реагирует на лучевую терапию, лечение дополняют брахитерапией — миниатюрный источник излучения помещают внутрь опухоли или рядом с ней. Это помогает подвести большую дозу без риска повредить здоровые ткани. Основные показания к лучевой терапии при раке ануса:
- В качестве основного лечения, в сочетании с химиотерапией.
- Рецидив опухоли в лимфатических узлах после перенесенного лечения.
- После операции, чтобы предотвратить риск рецидива.
- В рамках паллиативного лечения при раке с метастазами.
Прогноз заболевания
Прогноз выживаемости при раке анального канала в большей степени зависит от стадии, на которой выявлена опухоль, а также вовлечения в процесс регионарных лимфоузлов. Гистологическая форма новообразования влияет на выживаемость в меньшей степени.
При выявлении опухоли диаметром менее 3 см и своевременно проведенной химиолучевой терапии излечение достигается у 80% пациентов, при этом рецидивы возникают менее чем у 10%.
Хирургическое лечение позволяет добиться стойкой ремиссии: пятилетняя выживаемость 55-70% больных при отсутствии метастазов в регионарных лимфоузлах, 20% – при их наличии.
Отмечено, что прогноз хуже для мужчин, также заболевание протекает тяжелее и имеет худший прогноз у курильщиков и инфицированных ВИЧ.
Прогноз выживаемости
Рак ануса характеризуется достаточно высокими показателями пятилетней выживаемости. Если лечение начато на первой стадии, в течение 5 лет остается в живых 71–77% пациентов, на второй стадии — 59–67%, на третьей — 35–58%. Метастазы обнаруживаются редко, но если они есть, прогноз резко ухудшается. Такой рак плохо поддается лечению. Пятилетняя выживаемость среди таких пациентов составляет 7–15%.
| Подробнее о лечении в «Евроонко»: | |
| Проктолог-онколог | 5 100 руб |
| Приём химиотерапевта | 6 900 руб |
| Скорая онкологическая помощь | от 12 100 руб |
| Паллиативная терапия в Москве | от 44 300 руб в сутки |
| Консультация радиолога | 11 500 руб |
Запись на консультацию круглосуточно
+7+7+78
Профилактика рака заднего прохода
Для предотвращения возникновения рака анального канала следует в первую очередь соблюдать гигиену половой жизни – избегать частой смены половых партнеров, пользоваться презервативами, не практиковать анальный секс, периодически обследоваться на наличие инфекций, передающихся половым путем, и своевременно лечить их при обнаружении.
Здоровый образ жизни, отказ от алкоголя и курения, поддержка иммунитета будут полезными в профилактике любых заболеваний, в том числе злокачественных образований.
При обнаружении любых подозрительных симптомов – боль в области заднего прохода, слизистые или кровянистые выделения, чувство инородного тела – следует обратиться к проктологу. Ежегодную колоноскопию с профилактической целью рекомендуется проходить ежегодно всем людям старше 45 лет.
После лечения рака анального канала пациенты находятся под наблюдением проктолога или онколога. В первые 1-2 года рекомендуется посещать врача, который определит необходимый объем обследования, каждые 3-6 месяцев. В период 3-5 лет – 1-2 раза в год. После 5 лет с момента лечения показаны ежегодные консультации врача либо обращение при появлении жалоб.
Информация проверена экспертом
Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 21 год
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
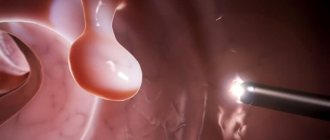
Гипертрофированные анальные сосочки. Лечение воспаления анальных сосочков
Воспаленные анальные сосочки, папиллит, фиброзно-анальные полипы — это острое или хроническое проктологическое заболевание, для которого характерны болезненность, интенсивный зуд в заднем проходе, ощущение постороннего предмета, дискомфорт и сложности вовремя дефекации, спазм сфинктера. Причиной воспаления становятся гипертрофированные анальные сосочки (папиллы) — анатомические узелковые внутрипросветные образования на уровне аноректальной линии, в норме не превышающие 1 см и имеющие бледно-розовую окраску. В обычном состоянии проктолог может их обнаружить рядом с морганиевыми криптами в ходе пальпации аноректальной области.
По форме папиллы классифицируются на два типа:
- конусообразные с широким основанием;
- шаровидные на узкой ножке.
Причина и симптомы папиллита
Проблемы начинаются, когда образования воспаляются, кратно увеличиваются в размерах, приобретают красно-багровый оттенок. На начальной стадии заболевания неприятные ощущения возникают лишь при дефекации. Когда болезнь долго прогрессирует, воспаленные анальные сосочки могут даже выдаваться из прямой кишки, что заметно усугубляет проблему. Также при разрастании до 3 см возможно их ущемление мышцами сфинктера, что сопровождается острой болью, распространяющейся в область копчика.
Запуск воспалительного процесса происходит в момент частого механического травмирования папилл каловыми массами и проникновения в ткани инфекции, что характерно для хронических запоров. Возможен иной путь, когда сосочки раздражаются под воздействием токсинов, выводимых организмом после отравления.
Пациенты отмечают следующую симптоматику:
- «инородное тело» в заднепроходном отверстии;
- боль, усиливающаяся при дефекации;
- жжение и отечность у основания ануса;
- образование эрозий;
- следы крови;
- появление слизи из заднепроходного отверстия в связи с ослаблением функции сфинктера.
К провоцирующим факторам воспаления анального сосочка можно отнести:
- неактивный образ жизни и нарушение кровообращения в малом тазу, в том числе, при ожирении, беременности;
- регулярные запоры и травматизация ректальной слизистой;
- пищевые отравления;
- злоупотребление очистительными клизмами;
- аллергия на состав белья, средства личной гигиены;
- чрезмерное употребление алкоголя;
- проктологические заболевания (криптит, геморрой, проктит).
Особенности диагностики
Гипертрофия анальных сосочков и развитие воспалительного процесса легко обнаруживаются врачом-проктологом при осмотре ректальной области. Большое значение имеет характер жалоб больного, так как папиллит может проявляться на фоне других проблем. Особенность диагностики в том, что увеличенные анальные сосочки по форме сходны с опухолевидными разрастаниями при полипозе прямой кишки. Также их можно спутать с так называемым сторожевым бугорком (признак хронической анальной трещины) или геморроидальным узлом. В связи с этим для постановки точного диагноза может быть проведен детализированный осмотр с зеркалами, а также назначена аноскопия.
Различия гипертрофированных анальных сосочков (папиллита) и полипоза:
- сосочки внешне бледные, покрыты многослойной плоской эпителиальной тканью;
- полипы в один слой покрыты цилиндрическим эпителием под цвет слизистой;
- папиллы располагаются примерно на уровне аноректальной линии;
- полипы прямой кишки всегда локализуются выше аноректального уровня.
Если на плановом осмотре проктолог обнаружил у вас папиллы, не следует паниковать — это нормально, если их внешний вид и локализация не выходят за рамки нормы. Если же они доставляют вам беспокойство, имеют признаки воспаления или выпадают из прямой кишки, то очевидна необходимость удаления гипертрофированных анальных сосочков. Это необходимо сделать, чтобы к одной неприятности не присоединились другие, более серьезные и потенциально опасные. В отдельных ситуациях может потребоваться гистологическое исследование, когда частичка ткани направляется в лабораторию для проведения анализа на злокачественное перерождение.
Лечение воспаления и гипертрофии анальных сосочков
Современная проктология применяет два вида лечения: медикаментозное и оперативное. При выборе тактики лечащий врач опирается не на факт наличия гипертрофированных папилл, а на причину их воспаления. Так, если образования воспалились на фоне геморроя, то следует лечить сначала его, а если им сопутствует проктит, то первостепенно лечение именно проктита. Как показывает практика клиницистов, при диагностике хронической анальной трещины (фиссуры) удаление анальных сосочков считается строгой необходимостью.
Медикаментозное лечение
При изолированном воспалении анальных сосочков лечение медикаментами приносит успех. В рамках терапии назначаются:
- специальная диета;
- теплые ванны, клизмирование с антисептическим, вяжущим, бактериостатическим действием;
- противовоспалительные суппозитории;
- антибактериальная терапия.
Операция по иссечению гипертрофированных анальных сосочков показана в редких случаях. Удаление рекомендуется если медикаментозное лечение не приносит результатов, папиллы большого размера, постоянно происходит выпадение анальных сосочков из ануса, их поверхность покрыта язвами. Также необходима хирургия, когда развитие папиллита произошло на фоне другого заболевания аноректальной слизистой.
Оперативная схема лечения гипертрофированных анальных сосочков
Наиболее успешными считаются два современных способа оперативного вмешательства:
- операция по методу Габриэля — хирург делает иссечение анального сосочка вместе с прилежащей криптой;
- криодеструкция воспаленных папилл — малоинвазивная операция с использованием жидкого азота для удаления анального сосочка.
Оперативное вмешательство делается амбулаторно в условиях специализированной проктологии, под местной либо внутривенной анестезией.
Прогноз
У большинства после медикаментозного лечения анальных сосочков фиксируется полный регресс симптомов, поэтому прогноз заболевания благоприятный. Сами по себе увеличение и воспаление папилл не угрожают жизни человека. Но следует понимать, что при данном диагнозе ни острый, ни хронический воспалительный процесс структур анального канала самостоятельно не возникают. При осложненном папиллите прогноз ухудшается. Чтобы предупредить развитие парапроктита, пектеноза и других серьезных недугов, нужно обследоваться, определить характер явления и принять нужные меры.
Профилактика папиллита
Чтобы не допускать рецидивов, которые приведут к новой необходимости хирургического лечения анальных сосочков, пациенту следует:
- тщательно ухаживать за перианальной областью;
- отказаться от «неправильного» питания, бороться с запорами;
- своевременно выявлять и лечить заболевания ЖКТ;
- отказаться от вредных привычек и нетрадиционного секса;
- быть в меру активным, не допускать застойных процессов в малом тазу.
После иссечения гипертрофированных анальных сосочков и при отсутствии патологических новообразований в прямой кишке пациент должен проходить ежегодное контрольное обследование.
Как лечить анальные сосочки, если они воспалились
На начальной стадии заболевание протекает бессимптомно или с минимальными симптомами. Поэтому в данном случае появление регулярного дискомфорта свидетельствует о том, что болезнь в разгаре. Если появились подозрения на то, что у вас воспалились анальные сосочки, не занимайтесь самодеятельностью. Это может быть чревато тяжелыми последствиями для здоровья и помехой дальнейшей качественной жизни. При любых дискомфортных ощущениях, а тем более при болях в области прямой кишки и анального канала, не откладывая запишитесь на прием к врачу. Чем раньше будет поставлен диагноз, тем легче восстановить здоровье!
Многие боятся хирургического вмешательства при осложненных гипертрофированных анальных сосочках, наслушавшись страшных историй. На самом деле сейчас применяются высокоточные малоинвазивные методы хирургии, поэтому риски минимальны по сравнению с перспективами на фоне отказа от лечения. Если для вас важно, чтобы операцию делал хирург-проктолог мужчина, обращайтесь в лучшую частную проктологию Ростова на ул. 2-й Пятилетки, 29/5. У доктора Толохяна за плечами более чем 20-летний опыт практической медицины, 16 лет стажа в проктологии/хирургии и сотни благодарных пациентов.