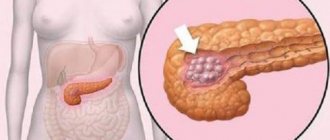
Но вернемся к характеристикам и симптомам патологии. Стеатоз – это заболевание, обусловленное нарушением фосфолипидного обмена, при котором происходит как внутриклеточное, так и внеклеточное отложение жировых капель в паренхиме печени.
В норме печень человека содержит 5-7% жира. Если этот процент достигает цифры 10 и выше (в самых тяжелых случаях этот процент поднимается до 50 – то есть половину паренхимы печени составляет жир), это является весомым основанием диагностировать жировую инфильтрацию. В этой статье мы обсудим стеатоз печени, симптомы и лечение этого заболевания.
Симптомы
Для того чтобы понять, что такое стеатоз печени, необходимо знать не только патогенез, но и симптомы болезни. Стеатоз печени и поджелудочной железы чаще встречается у женщин. Обычно заболевание развивается бессимптомно на протяжении довольно длительного периода, поэтому чаще всего проявляется у людей старше 40 лет. Симптомы заболевания во многом напоминают проявления гепатита:
- увеличение печени – ее края, выступающие на 3-4 сантиметра из-под реберной дуги,прощупываются при пальпации;
- пониженная работоспособность, быстрая утомляемость, раздражительность, апатия, ухудшение сна, рассеянность;
- тянущие боли в правом подреберье, которые объясняются увеличением печени растягивающей фиброзную капсулу;
- нестабильный стул, рвота;
- легкая иктеричность склер глаз (кожа обычно сохраняет свой нормальный цвет);
- неприятный запах кожи, а также зловонное дыхание;
- высыпания, зуд кожных покровов.
Постановка диагноза
Диагностика стеатоза поджелудочной осуществляется на основе жалоб пациента, его осмотра и проведения компьютерной диагностики – УЗИ, МРТ или КТ. В некоторых случаях делается биопсия.
Если во время обследования у человека был выявлен стеатоз, проверяют также состояние печени, так как этот орган чаще всего поражается при развитии этого недуга. И только после этого врач дает оценку общему состоянию больного, функционированию железы и других органов, а также определяется с дальнейшей тактикой лечения.
Этиология
Мы уже получили общее предстиавление о том, что такое диффузный стеатоз печени, и теперь самое время перейти к деталям. Причиной нарушения фосфолипидного обмена и вытекающего отсюда повышения уровня свободных жирных кислот в паренхиме печени обычно является неправильный образ жизни и питания в частности. Современный образ жизни большинства клерков предрасполагает к тому, чтобы много времени проводить сидя (как перед монитором, так и за рулем), неправильно питаться (благо, в супермаркетах большой выбор всяких вредных вкусностей), а также периодически принимать алкоголь.
Можно сказать, что стеатоз – болезнь ленивых людей.
Ожирение в изрядной степени способствует накоплению липидов в тканях печени. Добавим сюда плохую экологию, и получим портрет типичного пациента с ожирением печени: не слишком молодого, не слишком стройного и предрасположенного к алкоголю. Список предрасполагающих факторов выглядит примерно следующим образом:
наркотическая зависимость (производные морфина, метамфетамин, любые сильнодействующие психотропные вещества).- злоупотребление алкоголем;
- фармакологические препараты, обладающие побочным гепатотоксичным действием (противовоспалительные, гормональные, обезболивающие, антибиотики и антидепрессанты);
- врожденное нарушение обмена веществ (синдром мальабсорбции);
- нарушение усвоения белка и витаминов вследствие перенесенных операций (например, резекции тонкого кишечника);
- хронические заболевания ЖКТ, при которых ухудшается всасывание питательных веществ (чаще всего — колит, панкреатит);
- недостаточное количество белка в рационе (белок способствует нормальному усвоению жиров);
- хронические очаги инфекции в организме, выраженный дисбактериоз кишечника, сопровождающийся общей интоксикацией организма;
- сахарный диабет;
- общее ожирение;
Особое внимание следует обратить на неполноценное питание, сопряженное с недостаточным количеством белка в рационе.
На первый взгляд, вопрос не такой острый, как, например, злоупотребление алкоголем или наркотиками. Однако именно поэтому вопросам питания часто уделяется недостаточно внимания, что провоцирует жировую дистрофию печени. Вегетарианцы (и особенно веганы — наиболее радикальные представители движения) лишают себя животного белка, который помогает нормальному усвоению жира. Недостаток животной белковой пищи еще кое-как можно компенсировать творогом, молоком и сыром, однако веганы не приемлют даже такое питание, поэтому хронически недополучают аминокислоты. При этом в качестве компенсации нередко увлекаются сладкими блюдами, что также плохо отражается на состоянии печени.
Алкоголь занимает особую нишу среди факторов, способствующих развитию болезни. Большинство случаев жирового перерождения печени является именно следствием злоупотребления производными этанола. Алкогольный стеатоз печени часто заканчивается циррозом – необратимыми изменениями тканей печени.
Именно поэтому даже возникла специальная аббревиатура НАЖБП – стеатоз печени, не обусловленный употреблением спиртных напитков (дословно: Не-алкогольная Жировая Болезнь Печени).
Симптомокомплекс
Заболевание долгое время может иметь бессимптомное течение, особенно при очаговом поражении органа. Что касается диффузных изменений печени по типу стеатоза, то для них характерно появление неспецифических признаков:
- человек ощущает постоянную слабость, быстро устает при физической и умственной нагрузке;
- тошнота беспокоит в основном после приема пищи. Рвота наблюдается редко, может иметь примесь желчи;
- изменение психоэмоцинального состояния проявляется раздражительностью и апатией;
- из диспепсических расстройств стоит выделить отрыжку, горечь во рту, тяжесть в желудке и кишечную дисфункцию, которая обусловлена нарушением переваривания пищи;
- боль в печени. Ее характер и интенсивность могут быть различными, начиная от распирающей, ноющей и заканчивая выраженной коликой. Заметим, что паренхима не имеет нервных окончаний, вследствие чего не способна вызывать болевые ощущения. Однако при воспалении и отеке она увеличивается в объеме, тем самым растягивая фиброзную капсулу органа. Именно после раздражения ее рецепторов появляется неприятный симптом. Боль также способна распространяться в эпигастральную (наджелудочную) зону, иногда – на поясницу и живот;
- желтуха развивается при холестазе, то есть застое желчи. При нарушении ее продукции и продвижения по выделительным протокам билирубин в большом количестве проникает в кровеносное русло, что сопровождается желтизной кожи и слизистых. Также не исключено появление зудящих ощущений и изменение окраски испражнений;
- ухудшение аппетита.
На фоне стеатоза печени наблюдается снижение иммунной защиты организма, из-за чего человек больше подвержен инфицированию. Он часто болеет ОРВИ и страдает от обострений хронических болезней.
Тяжелым осложнением болезни является цирроз. Он развивается вследствие замещения погибших гепатоцитов соединительными волокнами. Таким образом, нефункционирующая площадь печени постепенно увеличивается, тем самым усугубляя органную недостаточность.
Патогенез
Скопление жировых капель в тканях печени может происходить вследствие нарушения естественного окисления свободных жировых кислот в митохондриях печени, а также из-за усиленного их образования и ускоренного поступления к гепатоцитам. По причине ослабленной выработки липопротеинов ухудшается выведение триглицеридов из печени. Накопление жиров в паренхиме печени может спровоцировать развитие воспалительных и даже некротических процессов. Прямой зависимости между этими двумя процессами до сих пор точно установить не удалось, однако принято считать, что толком к развитию воспалений и некроза тканей может стать прием гепатотоксичных веществ, способствующих высвобождению свободных радикалов и началу окислительных процессов. Кроме того, таким толчком может стать и выработка эндотоксинов (токсических веществ, вырабатываемых внутри организма), которая обычно имеет место при патологическом росте бактерий в кишечнике или наличии очага инфекции в других органах и тканях.
Развитие жировой инфильтрации может носить как диффузный, так и очаговый характер. Диффузный стеатоз печени характеризуется равномерным отложением жиров в паренхиме печени. Нетрудно догадаться, что для очаговой формы характерны очаговые отложения жира.
Кто подвержен заболеванию
В большинстве случаев стеатоз развивается при наличии сочетания следующих двух факторов:
- неправильного образа жизни;
- развития внутри организма какого-либо из перечисленных выше сопутствующих заболеваний.
К сожалению, мало того, что стеатоз сам по себе является весьма непростым заболеванием, он также провоцирует весьма быстрое развитие такой патологии, как цирроз печени. Вкупе две эти патологии разом способны убить даже во всех остальных отношениях здорового человека.
Возрастная категория, наиболее подверженная развитию стеатоза, представлена гражданами-представителями обоих полов:
- женщинами от 60 и старше;
- мужчинами от 50 и старше.
Дело в том, что граждане, дожившие до этого возраста, обычно уже не в силах отказаться от вредных привычек, например, от курения или выпивки, в то время, как их иммунитет давно ослабел, и не может сопротивляться поступающим токсинам. То же касается и вредной пищи, употребление которой в этом возрасте также опасно, как курение или питье спиртного.
Стеатоз в Международной Классификации Болезней
Единого кода по классификации МКБ-10 стеатоз печени не имеет. Цифровые значения кода меняются, поскольку стеатоз печени, симптомы которого варьируются в зависимости от форм заболевания, может давать разную клинику. Допускаются следующие варианты кода:
- К 73.0 – хронический гепатит;
- К 73.9 – хронический криптогенный гепатит (неясной этиологии);
- К 76.0 – жировая дистрофия печени, не упомянутая в иных рубриках;
- Изменения в печени по типу цирроза.
Как видно из списка, к стеатозу ближе всего код 76.0, однако он не всегда в полной мере отображает характер патологических изменений, происходящих в паренхиме печени, поскольку жировая инфильтрация может сочетаться как с прорастанием соединительной ткани, так и с воспалительными и некротическими явлениями.
Как диагностировать заболевание
Как и иные опасные заболевания, стеатоз не может быть диагностирован исключительно при первичном осмотре на основе показаний пациента, так как их, к сожалению, недостаточно.
Основные диагностические мероприятия будут проводиться посредством следующих категорий исследований.
Таблица 1. Исследования, проводимые для диагностирования стеатоза
| Инструментальная диагностика | Лабораторные исследования |
Инструментальная диагностика – метод, подразумевающий обследование больного посредством специализированной медицинской техники. Так, обычно проводят:
| Дальнейшие методы диагностики основаны на исследовании биологических жидкостей человеческого тела в условиях лаборатории. Так, на осмотр берут:
Целью обследований подразумевается определение уровня находящихся в организме специфических веществ, например, альфа-амилазы. |
Дополнительно при установлении диагноза «стеатоз» проверяют работу печени, так как именно на этот орган в первую очередь может перейти искомое заболевание, запустив процесс жировой инфильтрации его клеток.
Диагностика
Ввиду отсутствия яркой симптоматики зачастую накапливаемый жир в гепатоцитах (клетках печени) выявляется случайно (например, при плановом обследовании человека или в ходе диагностики по поводу иного заболевания). При обращении пациента к специалисту с жалобами на диспепсические расстройства и хроническую усталость врач первым делом изучает анамнестические сведения, сопутствующие болезни, а также особенности появления клинических признаков стеатогепатоза.
Он акцентирует внимание на алкоголизме, наличии заболеваний обмена веществ и эндокринной патологии. В ходе физикального осмотра проводится оценка кожных покровов, слизистых и пальпация (прощупывание) живота.
С целью дальнейшего обследования назначаются лабораторные анализы и инструментальные методы.
Лабораторная диагностика
Для изучения функциональной способности печени и других внутренних органов врач назначает биохимию. Она включает множество показателей, однако большее внимание уделяется трансаминазам. Они являются внутриклеточными ферментами, которые после деструкции гепатоцитов выходят наружу. Степень их повышения характеризует выраженность патологического процесса в печени.
Речь идет об аланинаминотрансферазе и аспартатаминотрансферазе. Кроме того, исследуется уровень щелочной фосфатазы, билирубина и белка. Изменения при стеатозе касаются протромбинового индекса, который постепенно снижается, а также холестерина и липопротеинов, увеличивающие свое содержание в крови.
Перечисленные показатели относятся к непрямым маркерам болезни. Что касается более точных, то они предоставляют информацию о количественном составе фиброзных волокон.
С диагностической целью разработано несколько биомаркеров. Фибротест включает:
- гаптоглобин;
- альфа-2 макроглобулин;
- гамма-глутамилтранспептидазу;
- общий объем билирубина;
- аполипопротеин А1.
В отличие от вышеописанного маркера, Актитест дополнительно включает АЛТ. Точность методики на начальной стадии фиброза составляет около 70%, в то время как при выраженных изменениях в печени она достигает 96%.
Фиброметр представляет информацию о количественном составе тромбоцитов, гамма-ГТ, трансаминаз, мочевины, а также протромбина и альфа-2 макроглобулина. Точность методики – приблизительно 87%.
В комплекс лабораторных исследований может быть включено определение уровня железы, поиск маркеров на вирусные гепатиты, а также антител (антинуклеарных и к гладкой мускулатуре).
Инструментальные методы
В диагностический комплекс также входят инструментальные методы, необходимые для визуализации и обследования печени:
- УЗИ – относится к доступным и информативным способам осмотра внутренних органов. Оно позволяет оценить объем, структуру, границы и кровоток, а также обнаружить дополнительные образования. В то же время УЗИ не дает возможности исследовать плотность и эластичность ткани, из-за чего требуется более точное диагностика;
фибросканирование – считается прямым методом, в процессе которого генерируются низкочастотные импульсы, что позволяет прицельно исследовать структуру печени. Диагностика проводится однократно в 3-6 месяцев (при 1-2 степени стеатоза), а также каждые 4-8 недель – при выраженных изменениях;- биопсия – относится к инвазивным исследованиям, поэтому не может часто повторяться. Под анестезией врач осуществляет забор материала (кусочек ткани печени), после чего отправляет его на гистологический анализ. Качество диагностики зависит от квалификации специалиста и участка органа, который был изъят. При неравномерном изменении структуры печени материал может быть забран из менее пораженной области, что приведет к неправильному определению стадии стеатоза.
Для первой степени болезни характерно скопление жира в гепатоцитах без изменения их структуры. Уже при второй – наблюдается дистрофия и формирование множественных кистозных образований, вокруг которых происходит уплотнение клеток. Третья степень проявляется участками соединительной ткани, полностью нарушающими структуру печени, что приводит к ее дисфункции.
3.Симптомы стеатоза поджелудочной железы и диагностика
Признаки начавшегося стеатопанкреатического процесса могут быть весьма смазанными и выражаться нерегулярными расстройствами пищеварительного процесса. В какой-то момент без видимых причин у человека возникают ранее не наблюдавшиеся явления:
- изжога;
- тошнота;
- метеоризм;
- аллергические реакции;
- диарея;
- боль в левом подреберье после приёма пищи.
Исследования уже на этом этапе позволяют выявить признаки тканевых изменений и функциональную недостаточность панкреаса: наличие жировых прослоек, метаболистический синдром, гиперамилаземию, снижение денситометрических показателей.
Диагностика при подозрении на стеатопанкреатит начинается со сбора анамнеза. Больной должен подробно изложить свои жалобы, желательно с указанием частоты, регулярности и тяжести тех или иных клинических проявлений недуга. Желательно описать характер болей, консистенцию стула, приносит ли облегчение рвота при наличии тошноты, как связана симптоматика с периодами приёма пищи и голодания. Лабораторные исследования позволяют уточнить предполагаемый диагноз. Они могут включать:
- исследование кала на наличие ферментов;
- анализ мочи и сыворотки крови;
- изучение состава панкреатического сока.
Инструментальные методы диагностики (УЗИ поджелудочной железы, лапароскопия и биопсия) выявляют структурные изменения тканей, объём и локализацию накопленного жира.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Лечение стеатоза
Лечить заболевание необходимо после постановки диагноза и с учетом сопутствующей патологии у пациента. На сегодняшний день нет определенных схем терапии при стеатозе. Лечебный процесс зачастую включает несколько направлений:
- диетическое питание согласно столу №5;
- коррекцию веса. Учитывая наличие ожирения у пациентов со стеатозом печени, требуется постепенное похудение путем соблюдения рекомендаций диетолога. Полный отказ от пищи или самостоятельное ее ограничение может привести к резкому ухудшению общего состояния пациента;
- коррекция гипергликемии, -липидемии и –холестеринемии с помощью диеты и лекарственных средств;
- отказ от алкоголя;
- отмена гепатотоксичных медикаментов.
Среди эффективных препаратов стоит выделить:
- Урсосан – основан на урсодезоксихолевой кислоте, которая является компонентом желчи. Он оказывает защитное действие на гепатоциты, снижает продукцию холестерина и уменьшает его всасывание в кишечнике. Также лекарство препятствует застою, нормализуя желчеотток. Оно усиливает активность ферментов поджелудочной железы и несколько снижает глюкозу в крови;
- Гептрал – имеет аминокислоты. Он обладает антидепрессивным, дезинтоксикационным и гепатопротекторным действием;
- Фосфоглив – лекарство с эссенциальными фосфолипидами, которые встраиваются в клеточную мембрану и предупреждают разрушение гепатоцитов;
- Гепа-мерц – защитное и дезинтоксикационное средство, в состав которого входят аминокислоты (аспартат, орнитин);
- Метформин – антидиабетический медикамент, который улучшает усвоение глюкозы. Он относится к группе бигуанидов. Прием лекарства сопровождается снижением тиреотропного гормона, холестерина, что необходимо для предупреждения поражения сосудов. Его основное действие заключается в блокировке синтеза глюкозы в печени и увеличении чувствительности инсулиновых рецепторов;
- Аторвастатин – назначается для снижения холестерина.
Как правильно питаться?
Диета при стеатозе поджелудочной железы является главной составляющей лечения. Питание должно быть малокалорийным, содержать физиологическую норму белка с резким ограничением жиров и углеводов. Необходимо учитывать и тот факт, что питание должно быть дробным — есть нужно 5–6 раз в день, но небольшими порциями. При соблюдении диеты больной должен употреблять вареную либо приготовленную на пару пищу. Категорически запрещается употребление жареного, жирного, соленого, копченого, острого. Нельзя также кислые и консервированные продукты. Необходимо отказаться от употребления алкоголя и табакокурения.
Из рациона необходимо убрать сладости и сдобу. Не рекомендуется употреблять молочные продукты с большой жирностью. Отдавать предпочтение стоит легким супам с крупой и овощной продукцией. Для приготовления каш лучше использовать рис, геркулес и гречку. Из овощей можно употреблять: картофель, кабачки, баклажаны, тыкву, редьку, огурцы, цветную капусту, помидоры. Специально разработанная система питания должна соблюдаться постоянно. Четкое следование лечебной диете поможет предотвратить осложнения и прогресс заболевания.
Чем опасен жировой гепатоз печени?
Без лечения стеатоз печени грозит развитием тяжелых осложнений. Они представлены:
- фиброзом. По мере отмирания клетки постепенно замещаются соединительными волокнами, что сопровождается рубцеванием органа. На этом фоне функционирование печени стремительно ухудшается;
- расстройством продукции и движения желчи по выделительным протокам, вследствие чего развивается холестаз и нарушается процесс пищеварения;
- стеатогепатитом, который характеризуется воспалением ткани печени на фоне ее жирового перерождения.
Отдельно следует выделить цирроз, который опасен своими проявлениями. На фоне белковой недостаточности наблюдается дефицит факторов свертывания, что чревато массивными кровотечениями. Кроме того, варикозным изменениям подвергаются пищеводные вены. Они становятся извитыми, а их стенки истончаются. Пациента начинают беспокоить выраженные отеки конечностей. Жидкость накапливается не только в тканях, но и полостях (плевральной, брюшной), что сопровождается характерной для плеврита и асцита симптоматикой.
При условии правильного лечения и соблюдения всех врачебных рекомендаций удается замедлить прогрессирование болезни и значительно улучшить общее состояние человека.
Подведем итоги
Такое заболевание, как стеатоз, хоть и не считается смертельным, все же является весьма опасным, так как в результате его развития человеческий организм теряет солидную часть «мощности» каждого органа. Иными словами, при смене полезных клеток на жировую ткань, орган перестает иметь возможность полноценно осуществлять возложенные на него функции и обеспечивать организм всем необходимым.
Чтобы избежать развития стеатоза, лучше всего соблюдать такие профилактические меры, как:
- правильное питание;
- регулярные физические нагрузки;
- здоровый образ жизни.
Врачи сходятся во мнении, что липоматоз – «вечное» заболевание, так как говорить о полнейшем восстановлении невозможно. Омертвевшие клетки не поддаются регенерации. Поэтому лечение направленно на то, чтобы попытаться приостановить дальнейшее замещение. Этому будет способствовать правильное питание и активный образ жизни.
Хронический алкогольный гепатит: признаки, симптомы, диагностика, лечение
Хронический алкогольный гепатит сопровождается более яркими клиническими и биохимическими проявлениями, чем стеатоз и фиброз печени. Патологический процесс протекает с развитием мелкоочаговых некрозов гепатоцитов, сопровождается фиброзирующей и воспалительной реакцией. Воспалительный инфильтрат состоит преимущественно из полиморфно-ядерных лейкоцитов. Клиническая картина хронического алкогольного гепатита характеризуется болью в области правого подреберья и диспепсическими нарушениями. Более выражены изменения лабораторных показателей. Нарастает активность аминотрансфераз, уровень гамма-глютамилтранспептидазы повышается в 3 и более раз, повышается содержание иммуноглобулина А крови. Дифференциально-диагностическими критериями хронического алкогольного активного гепатита и гепатита другой этиологии являются данные анамнеза, отсутствие в крови маркеров текущей вирусной инфекции (гепатиты A, B, С, D, F), обнаружение в биоптатах алкогольного гиалина. При продолжении приема алкоголя хронический алкогольный гепатит в течение 3 – 5 лет приводит к развитию алкогольного цирроза печени.
Острый алкогольный гепатит: признаки, симптомы, диагностика, лечение
Острый алкогольный гепатит возникает на фоне интенсивных и длительных запоев, сопровождается распространенными некротическими поражениями печеной паренхимы с выраженной воспалительной и значительной фиброзирующей реакцией. Некрозы локализуются в центре долек, могут простираться до портальных трактов (мостовидные некрозы) или поражать всю паренхиму нескольких прилежащих долек (мультилобулярные некрозы). Острый алкогольный гепатит обычно наслаивается на предшествующий стеатоз, фиброз печени или хронический алкогольный гепатит. Приводит к выраженному ухудшению клинической картины и значительно ускоряет формирование цирроза печени. Иногда острый алкогольный гепатит протекает с холестазом. Заболевание напоминает внепеченочную обструкцию желчевыделительной системы (отмечаются боли в животе, холестаз, характерные клинические и лабораторные признаки). Больные часто попадают в хирургические стационары, где иногда подвергаются ненужной операции. Может протекать тяжело, с желтухой, признаками портальной гипертензии, явлениями печеночно-клеточной недостаточности и даже с летальным исходом. Чаще всего отмечается форма средней тяжести, в некоторых случаях – без желтухи и выраженных симптомов. Формы средней тяжести острого алкогольного гепатита возникают на фоне недавнего интенсивного запоя, когда появляются анорексия, нарастающая слабость, тошнота, рвота, боли в верхней половине живота, диарея, быстрое похудание, умеренная желтуха, лихорадка (гипертермия) субфебрильного или фебрильного типа. При пальпации обнаруживается увеличенная, плотноватая, болезненная печень. Активность аминотрансфераз заметно увеличена, активность гамма-глютамилтранспептидазы превышает верхние границы нормы в 40 – 50 раз, активность щелочной фосфатазы увеличена более чем в 2 – 3 раза. В общем анализе крови может наблюдаться нейтрофильный лейкоцитоз до 10 – 25 х 10 в 9 степени/л с палочкоядерным сдвигом (до 20 – 30), повышение скорости оседания эритроцитов (СОЭ) до 30 – 50 мм/ч.
Алкогольный цирроз печени: признаки, симптомы, диагностика, лечение
Алкогольный цирроз печени имеет прямую связь с количеством ежедневно выпиваемого алкоголя (более 80 грамм в сутки) или продолжительностью алкоголизма (более 4 – 6 лет). Он развивается у 10 – 30% больных хроническим алкоголизмом. Генетическая предрасположенность и плохое питания являются способствующими факторами. У женщин алкогольный цирроз печени развивается при меньшем ежедневном приеме алкоголя и продолжительности алкоголизма.
Какие существуют симптомы цирроза печени? Наблюдаются следующие клинические признаки (симптомы) алкогольного цирроза печени. 1. Гепатомегалия (увеличение печени) с желтухой или без нее.
2. Спленомегалия (увеличение селезенки).
3. Портальная гипертензия с расширенными венами пищевода и нередко асцитом.
4. Анорексия.
5. Увеличение околоушных слюнных желез.
6. Атрофия яичек у мужчин.
7. Эректильная дисфункция (импотенция), нарушения эрекции.
8. Снижение либидо (снижение полового влечения).
9. Гинекомастия (увеличение молочных, грудных желез у мужчин).
10. Контрактура Дюпюитрена.
11. Миопатия (боли в мышцах, атрофия, слабость).
12. Полинейропатия.
13. Дрожание рук, век, языка.
14. Ладонная эритема (покраснение ладоней).
15. Сосудистые «звездочки».
16. Одутловатое лицо с набухшими веками и покрасневшей кожей.
17. Абдоминальные боли (боли в животе).
18. Эрозии и пептические язвы желудка и двенадцатиперстной кишки.
19. Камни желчного пузыря.
20. Хронический панкреатит.
Часто определяются азотемия, гиперурикемия, признаки анемии, тромбоцитемия, лейкопения (снижение количества лейкоцитов), коагулопатия. Прогноз определяется прекращением или продолжением алкоголизма.