1.Что такое варикоз вен пищевода?
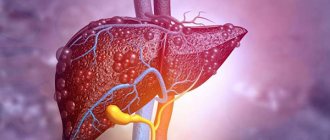
Варикоз вен пищевода
– это расширение кровеносных сосудов в пищеводе. Иногда вены расширяются и в желудке. Это заболевание не вызывает никаких неприятных симптомов, если не происходит разрыва и кровотечения из сосудов. В этом случае может наступить
портальная гипертензия
– опасное для жизни состояние.
Портальная гипертензия
– это увеличение давления в системе воротной вены (вены, по которой кров поступает от органов пищеварения в печень), что часто бывает связано с блокадой всего кровотока к печени. Повышение давления в воротной вене приводит к развитию крупных, опухших вен (варикоза) в пищеводе, желудке, прямой кишке и пупочной области. Варикозные вены хрупкие и легко разрываются. А при разрыве вены может произойти большая кровопотеря. Чаще всего причиной портальной гипертензии становится цирроз печени. Цирроз – это рубцевание печени при заживании повреждений печени, вызванных гепатитом, алкоголем и другими менее распространенными причинами. При циррозе рубцовая ткань может блокировать поток крови через печень и замедлить ее работу.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Результаты
Непосредственные результаты оперативных вмешательств приведены в табл. 2.
Таблица 2. Непосредственные результаты выполненных оперативных вмешательств в исследуемых группах при проведении вторичной профилактики кровотечения из ВРВ пищевода Примечание. Здесь и в табл. 3, 4: * — различия статистически значимы при p<0,05, высокозначимы при p<0,01.
Среднее время эндоскопических операций, выполненных по модифицированной методике, составило 8,2±0,9 мин, а по стандартной методике — 19,3±3,7 мин, что оказалось статистически значимым различием (p
<0,05) и объясняется количеством наложенных лигатур на ВРВ пищевода: 3,1±0,3 кольца в среднем в исследуемой группе и 7,8±1,7 кольца — в контрольной группе (
p
<0,05).
Через 4 ч после операции больным разрешалось пить только холодную воду, а со 2-х суток — потреблять протертую либо жидкую пищу. Учитывая, что на 6—7-е сутки происходит отхождение некротизированных лигатур и на их месте возникают поверхностные язвы, которые могут служить источником кровотечения, мы считаем целесообразным наблюдение и лечение пациентов в стационаре в течение 7—10 дней. В связи с этим срок госпитализации пациентов в исследуемой и контрольной группах был равен соответственно 9,2±1,6 и 9,6±2,9 сут, что составило статистически незначимую разницу (p>
0,05).
Все выявленные нами осложнения возникали в раннем послеоперационном периоде. Интраоперационных осложнений не отмечено.
В контрольной группе у 2 (5,5%) пациентов развилось кровотечение в 1-е сутки после операции. В 1 случае кровотечение было обусловлено соскальзыванием лигатуры. Гемостаз был достигнут с помощью установки зонда Сенгстакена—Блэкмора и консервативных мероприятий. В другом случае, при экстренной ЭГДС, было выявлено капельное подтекание крови из-под основания лигированного узла, в связи с чем был выполнен эндоскопический гемостаз — паравазальное склерозирование данной области 1% раствором этоксисклерола, а также проведена консервативная гемостатическая терапия с положительным эффектом.
Другие осложнения, выявленные у 5 (12,8%) пациентов в исследуемой группе и у 25 (69,4%) в контрольной группе, были связаны с лихорадкой — общей реакцией организма на наличие инородного тела в пищеводе (латексное кольцо).
Таким образом, различия в частоте выявленных в раннем послеоперационном периоде осложнений оказались статистически высокозначимыми (p
<0,01). Используемая нами модифицированная методика эндоскопического лигирования ВРВ пищевода снизила частоту их развития в 5,8 раза.
Статистически высокозначимыми оказались и различия в частоте возникновения дисфагии — у 8 (17,9%) пациентов в исследуемой группе и у 31 (86,1%) — в контрольной группе (p
<0,01), а также в развитии выраженного болевого синдрома — у 5 (12,8%) в исследуемой группе и у 29 (80,6%) — в контрольной группе (
p
<0,01). Такое различие обусловлено тем, что при стандартной методике лигирования, применяемой в контрольной группе, накладывалось большое количество латексных лигатур на варикозные узлы верхней трети пищевода, тем самым вызывая дискомфорт при глотании, а также загрудинные боли, снижая послеоперационные показатели качества жизни пациентов, чаще всего, в течение первых 3 сут. Применяемая нами модифицированная методика эндоскопического лигирования позволила снизить частоту развития дисфагии в 4,8 раза, выраженного болевого синдрома — в 6,2 раза.
Для оценки отдаленных результатов выполненной операции, а также решения вопроса о повторном лигировании, всем пациентам через 1 мес после операции выполнялись контрольная ЭГДС и комплексное обследование (табл. 3).
Таблица 3. Результаты проведенных оперативных вмешательств в исследуемых группах через 1 мес после выполнения операции
Важно, что все наши пациенты находились под динамическим наблюдением хирурга и гепатолога, соблюдая данные им рекомендации. Пациентам назначались препараты группы β-блокаторов под контролем пульса в пределах 60—66 уд/мин; в обязательном порядке назначалась антисекреторная терапия; дополнительно проводилась гепатопротекторная и противоанемическая терапия. Через 1 мес после выписки из стационара пациентам выполнялось лабораторное и инструментальное обследование.
Различия в средней степени выраженности ВРВ пищевода через 1 мес после операции в исследуемой (1,18±0,36) и контрольной (1,23±0,37) группах оказались статистически незначимыми (p
>0,05) (см. рис. 3, 4).
Рис. 3. ЭГДС-контроль через 1 мес после лигирования ВРВ пищевода по модифицированной методике (верхняя и средняя треть пищевода).
Рис. 4. ЭГДС-контроль через 1 мес после лигирования ВРВ пищевода по модифицированной методике (нижняя треть пищевода и эзофагокардиальный переход).
При контрольной ЭГДС через 1 мес после оперативного вмешательства у 3 (7,7%) пациентов в исследуемой группе и у 15 (41,7%) в контрольной группе были выявлены ВРВ желудка I типа (p
<0,01). Мы объясняем различия тем, что наложение большего количества лигатур в контрольной группе на венозные стволы в пищеводе, в частности на всем его протяжении, вызывало практически полное перекрытие венозного кровоснабжения, что препятствует адекватному оттоку крови из вен желудка в вены средней и верхней трети пищевода. В результате возникал больший приток крови к желудку с образованием ВРВ желудка. Таким образом, применяемая нами модифицированная методика лигирования уменьшила частоту возникновения ВРВ желудка в 5,4 раза.
Считаем, что, применяя модифицированную методику наложения латексных лигатур в области нижнего и дистального сегмента средней трети пищевода, мы сохраняем частичный коллатеральный отток крови из вен желудка в вены верхней и средней трети пищевода, тем самым уменьшая риск образования ВРВ желудка. Учитывая, что в верхней и средней трети пищевода толщина и эластичность венозной стенки больше, чем в нижней ее трети, риск возникновения ВРВ пищевода намного ниже, а риск развития кровотечения из них минимален.
Помимо этого, одним из важных ключевых моментов в профилактике образования новых ВРВ пищевода и желудка является проведение адекватного лечения в послеоперационном периоде, которое должно быть направлено в первую очередь на снижение давления в портальной вене.
В связи с диагностированием ВРВ пищевода III степени через 1 мес после лигирования был проведен повторный сеанс эндоскопического лигирования ВРВ пищевода 2 (5,1%) пациентам в исследуемой группе и 2 (5,6%) в контрольной группе.
Рубцовый стеноз пищевода, осложненный дисфагией III степени, наблюдался у 2 (5,6%) пациентов в контрольной группе. Этим больным было выполнено по 3 сеанса эндоскопического бужирования пищевода с положительным эффектом.
Если через 1 мес не было необходимости повторного лигирования, контрольная ЭГДС выполнялась пациентам через 6 мес (табл. 4).
Таблица 4. Результаты проведенных оперативных вмешательств в исследуемых группах через 6 мес после операции
Различия в степени выраженности ВРВ пищевода через 6 мес после эндоскопического лигирования не оказались статистически значимыми (p
>0,05). Степень выраженности ВРВ пищевода в среднем составила 1,46±0,53 и 1,48±0,61 в исследуемой и контрольной группах соответственно. Необходимость в повторном оперативном вмешательстве за этот период наблюдения возникла у 2 (5,1%) пациентов в исследуемой группе и у 4 (11,1%) в контрольной группе, что также не было статистически значимо (
p
>0,05).
У 1 (2,6%) пациента в исследуемой группе и у 4 (11,1%) в контрольной группе при контрольной ЭГДС через 6 мес после операции было выявлено первичное образование ВРВ желудка I типа (p
>0,05). Таким образом, через 6 мес наблюдения ВРВ желудка были диагностированы у 12 (30,8%) пациентов в исследуемой группе и у 29 (80,5%) в контрольной группе (
p
<0,01).
2.Каковы симптомы кровотечения из варикозно расширенных вен?
Как мы уже говорили, сами по себе варикоз вен пищевода не вызывает никаких неприятных ощущений. Но если происходит разрыв вены и начинается кровотечение, это опасно и требует неотложной медицинской помощи. Симптомами варикозного расширения вен пищевода или желудка и начала кровотечения из них может быть:
- Рвота с кровью;
- Черный или кровянистый стул;
- Низкое артериальное давление;
- Учащенное сердебиение;
- Шок (в особо серьезных случаях).
Посетите нашу страницу Гастроэнтерология
Виды желудочно-кишечных кровотечений
Содержание статьи
Тяжесть кровотечения может быть разнообразной: от микроскопической кровопотери до массивного кровотечения с выделением большого количество крови (обычно смесь крови, сгустков и, возможно, гематина) через рот или задний проход, что может привести к гиповолемическому шоку и смерти.
Микроскопическую кровопотерю можно обнаружить только в стуле с помощью специализированных лабораторных тестов. Также состояние можно выявить по результатам анализов периферической крови и по снижению уровня железа.
Желудочно-кишечные кровотечения подразделяются на:
- Кровотечения из верхних отделов желудочно-кишечного тракта
. Их источник находится между глоткой и связкой Трейца (дуоденальной связкой). Они причастны к 80% случаев кровотечений ЖКТ; - Желудочно-кишечные кровотечения из нижних отделов ЖКТ
. Их источник находится между связкой Трейца и прямой кишкой; - Скрытое желудочно-кишечное кровотечение
. Эта форма отличается от обычного кровотечения клинической картинойи требует проведения специфических диагностических процедур.
3.Лечение заболевания
Кровотечение из варикозно расширенных вен – это экстренное состояние, требующее неотложной медицинской помощи. Если кровотечение не взять под контроль, человек даже может умереть. В тяжелых ситуациях пациенту может потребоваться искусственная вентиляция легких, чтобы предотвратить заполнение легких кровью. Помимо остановки кровотечения лечение варикоза вен пищевода или желудка направлено на предотвращение повторных кровотечений. Вот какие процедуры могут использоваться для этих целей:
- Бандажирование.
В ходе этой процедуры гастроэнтеролог помещает маленькие резинки непосредственно над варикозно расширенными венами. Это останавливает кровотечение и позволяет справиться с варикозом. - Склеротерапия.
При склеротерапии врач вводит непосредственно в зону варикоза препарат для свертывания крови. - Трансъюгулярное внутрипеченочное портосистемное шунтирование
(TIPS) – это радиологическая процедура, во время которой стент (трубчатое устройство) помещается в печень. Стент соединяет печеночную вену с воротной веной. Эта процедура проводится путем введения катетера через вену на шее. А целью внутрипеченочного шунтирования является снижение повышенного давления в печени. - Дистальное спленоренальное шунтирование
— это хирургическая процедура, в ходе которой соединяется селезеночная вена и вена левой почки, чтобы уменьшить давление в варикозных венах и остановить кровотечение. - Трансплантация печени
– крайняя мера, к которой могут прибегать в случаях терминальной стадии заболевания печени и в состояних, серьезно угрожающих жизни и здоровью пациента. - Деваскуляризация
– это хирургическая процедура, в ходе которой удаляются кровоточащие варикозно расширенные вены. Деваскуляризация проводится, когда невозможно сделать шунтирование или другие меры не помогают справиться с кровотечением из варикозно расширенных вен пищевода или желудка.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Иммунохимические тесты
Иммунохимические тесты
Иммунохимические тесты (HemeSelect, FECA, I-FOBT и Hemoccult ICT), применяемые в рамках европейских стандартов, обнаруживают неденатурированный гемоглобин человека и дают положительный результат, когда он попадает в желудочно-кишечный тракт в количестве 0,3 мл/24 час.
Эти тесты не дают положительный результат, если источник кровотечения обнаружен в верхнем отделе желудочно-кишечного тракта — гемоглобин из этого источника денатурируется и разлагается до того, как достигнет стула.
Определение причины кровотечения — эндоскопические и рентгенологические методы
Сбор анамнеза и физикальное обследование выполняются гастроэнтерологом в соответствии с принципами лечения при анализе кровотечения из верхних или нижних отделов желудочно-кишечного тракта.
Дальнейшие тесты пациента с положительным результатом анализа крови в стуле включают:
- Анализ периферической крови — поиск признаков анемии;
- Эндоскопические исследования желудочно-кишечного тракта — эзофагогастродуоденоскопия и колоноскопия. Эти исследования помогают обнаружить возможный источник кровотечения. Колоноскопию можно считать достаточной, при отсутствии анемии или желудочно-кишечных симптомов.
Энтероскопия предлагает большие диагностические и терапевтические возможности в случае подозрительных изменений в тонкой кишке.
Когда эндоскопические исследования не помогают определить источник кровотечения, следует выполнить рентгенологическое исследование
тонкой кишки с оценкой фрагмента и, возможно, энтероклиза.
В сложных случаях проводят КТ или МРТ энтерографию и эндоскопическое исследование с помощью специальной капсулы со встроенной видеокамерой, которую пациент проглатывает, как обычную таблетку.
Лечение внутреннего кровотечения
Лечение внутреннего кровотечения производится в стационаре, выбор отделения зависит от источника внутренней потери крови: это может быть отделение общей хирургии, гинекологии, нейрохирургии и так далее.
Специалисты решают в данном случае три задачи:
- остановка внутреннего кровотечения;
- возмещение кровопотери;
- улучшение микроциркуляции.
В некоторых случаях для того, чтобы остановить кровь, достаточно прижечь кровоточащий участок, но чаще всего необходимо хирургическое вмешательство под наркозом. Конкретные действия хирурга, опять же, зависят от типа внутреннего кровотечения.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.