Болезни оперированного желудка (БОЖ) по сути своей ятрогенные заболевания, поскольку являются следствием хирургического вмешательства, при котором резко меняются анатомо-физиологические соотношения и взаимосвязи органов пищеварения.
В зависимости от характера выполненной операции выделяют два вида послеоперационных расстройств: постгастрорезекционные и постваготомические. За последние два десятилетия изменилось соотношение постгастрорезекционных и постваготомических расстройств, что отражает взгляды хирургов на тактику лечения осложненных и неосложненных гастродуоденальных язв. Так, в начале 90-х годов основным методом хирургического лечения язвенной болезни считалась селективная проксимальная ваготомия, которая проводилась как при осложненных, так и при неосложненных язвах.
В настоящее время в связи с возросшими возможностями фармакотерапии гастродуоденальных язв, резким снижением рецидивов заболевания после проведенной эрадикации Н.pylori больные с неосложненной язвенной болезнью практически не оперируются. Ваготомия как самостоятельный метод выбора сохранила свое значение только в небольшой группе осложненных гастродуоденальных язв. В связи с этим, а также с тем, что участились операции (резекции) по поводу рака желудка, современный врач чаще встречается с постгастрорезекционными расстройствами: демпинг-синдромом, гипогликемическим синдромом, синдромом приводящей петли, пептической язвой анастомоза, постгастрорезекционной дистрофией, постгастрорезекционной анемией.
Определение
Болезни оперированного желудка являются следствием хирургического вмешательства, при котором резко меняются анатомо-физиологические соотношения и взаимосвязи органов пищеварения, а также нарушаются нейрогуморальные взаимодействия пищеварительного тракта с другими внутренними органами и системами.
В зависимости от характера выполненной операции выделяют два вида послеоперационных расстройств: постгастрорезекционные и постваготомические.
Клинические варианты этих расстройств тесно связаны с типом проведенного хирургического вмешательства. Поэтому в каждом конкретном случае надо четко знать, какая операция проводилась пациенту.
Какие основные типы операций проводятся на желудке?
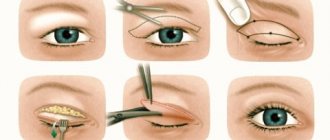
Резекция желудка. Существуют три основных вида резекции желудка: операция по Бильрот I, операция по Бильрот II (рис. 1) и операция по Ру. Все остальные предлагаемые операции являются их модификацией.
Ваготомия. Ваготомия может проводиться на разных уровнях n.vagus: стволовая, проксимальная, селективная проксимальная ваготомия.
Дренирующие операции. Ваготомия часто сопровождается дренирующими операциями. При стволовой ваготомии чаще всего накладывается гастроэнтероанастомоз. При селективной проксимальной ваготомии, которая обычно проводится по поводу пилородуоденального стеноза, производится пилоропластика.
Лучевые поражения кишечника
Лучевые поражения кишечника проявляются в виде колитов – воспалительного заболевания слизистой оболочки кишечника. Колиты преимущественно развиваются у пациентов, получающих терапию на область малого таза (матка, цервикальный канал, простата, прямая кишка, мочевой пузырь).
Колиты могут возникнуть на любом этапе лечения: во время начала лучевой терапии и в течении 3 месяцев после окончания лечения. Существуют и позднеотстроченные лучевые колиты, которые возникают в течение первого года после проведенной лучевой терапии.
Симптомы
К основным симптомам лучевого поражения кишечника относят: нарушение стула, диарея, ложные позывы к дефекации, боли по ходу кишечника и боли в заднем проходе, в зависимости от зоны, куда пациент получает лучевую терапию. При достаточно выраженном воспалении появляются следующие симптомы — недержание кала и газов, диспепсия, метеоризм, рвота, тошнота, снижение массы тела на фоне диареи.
Если в начале лучевой терапии, во время нее, после нее у пациента отмечается выделение крови с каловыми массами – стоит немедленно обратиться к врачу! Он назначит необходимые обследования и лечение.
Диагностика лучевых поражений кишечника
Исследования, которые позволяют определить степень поражения и назначить терапию:
- Сбор жалоб и анамнеза
- Лабораторные исследования
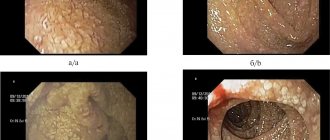
- ФКС — фиброколоноскопия (применяется при позднеотсроченном колите)
- Аноскопия (применяется при ранних поражениях, позволяет оценить степень воспалительной реакции прямой кишки)
- КТ/МРТ
- Ирригоскопия
- Фистулография (применяется только при наличии свища, на определение свищевого хода, это не рутинное исследование.
Эпидемиология
Практически после каждой операции на желудке и двенадцатиперстной кишке можно обнаружить функциональные и органические расстройства. Клинически значимые нарушения отмечают у 30–35 % больных, перенесших резекцию желудка, и у 15–34 %, перенесших ваготомию.
У больных, оперированных по поводу язвенной болезни, чаще встречаются демпинг-синдром и пептические язвы анастомоза, у оперированных по поводу рака желудка — постгастрорезекционная дистрофия и анемия.
В настоящее время в связи с возросшими возможностями фармакотерапии гастродуоденальных язв и прежде всего резким снижением рецидивов заболевания после проведенной эрадикации Н.pylori больные с неосложненной язвенной болезнью практически не оперируются. Ваготомия как метод выбора сохранила свое значение только при осложненных гастродуоденальных язвах.
Нарушение стула на фоне лечения (диарея/запор)
Диарея
Основные факторы, которые вызывают диарею (в зависимости от них подбирается терапия):
- проведение химиотерапии
- проведение лучевой терапии
- гастроэктомия (удаление желудка)
- ферментативная недостаточность
- нарушение всасывания макро и микроэлементов после обширных резекций тонкой кишки
- гипоальбуминемия (низкая выработка белка альбумина может приводить к отечности кишки)
- инфекционная диарея из-за снижения иммунитета на фоне противоопухолевой терапии
- синдром избыточного бактериального роста (особенно усугубляется после проведенного оперативного лечения и на фоне химиолучевой терапии)
- прием антибиотиков
- развитие псевдомембранозного колита
Любой из вышеперечисленных симптомов требует обращения к врачу для назначения терапии.
Если на фоне диареи, у пациента отмечается подъемы температуры, интоксикация, то необходимо дополнительное обследование на псевдомембранозный колит.
Диарея и недержание кала
После операций на органах, расположенных в малом тазу, у пациента может наблюдаться комбинация сразу двух синдромов – диареи и недержания кала. Чаще всего данное расстройство наблюдается у пациентов гинекологического профиля.
У больного может наблюдаться неоформленный или полуоформленный стул, а также фрагментная дефекация в течение дня, трудности с удержанием кала и газов после возникновения позывов на дефекацию. Иногда бывает ночное недержание кала.
Чтобы оценить состояние анального сфинктера специалисты назначают сфинктерометрию.
При лечении патологии применяется комбинация методов – лекарственная терапия, физиотерапия, физические упражнения.
Запор / задержка стула
Симптом может сопровождаться такими жалобами, как напряжение и/или боли в животе, натуживание, вздутие живота, твердый кал, ощущение неполного опорожнения кишечника, необходимость ручного пособия при опорожнении, отсутствие позывов на дефекацию или ложные позывы на дефекацию без опорожнения кишечника.
Причинами запора/задержки стула могут послужить:
- проведение химиотерапии
- проведение лучевой терапии
- хирургическое лечение
- спаечная болезнь
- канцероматоз
- усугубление заболеваний, уже имеющихся до установки онкологического диагноза
Если пациент наблюдает у себя запор или задержку стула, необходима консультация специалиста.
Методы диагностики, которые помогут установить причину запоров:
- фиброколоноскопия
- анасфинктерометрия (позволяет изучить тонус мышц тазового дна и тонус анального сфиктера)
- рентгеноскопия
- обзорная рентгенограмма брюшной полости
- лабораторные исследования (посевы кала и др.)
Если на фоне лечения задержка стула длится от 4 суток, а также отмечаются повышенное газообразование, тошнота и/или рвота, боли в кишечнике, то необходима срочная консультация специалиста!
Терапия запора/задержки стула
Традиционным методом лечения является медикаментозная терапия. В случае спаечного процесса может потребоваться хирургическое лечение.
Отметим, что противоболевая терапия может усугубить ситуацию.
Этиология и патогенез
В основе развития БОЖ лежат разнообразные нарушения анатомо-физиологической деятельности органов пищеварения. Имеется ряд общих предпосылок к возникновению БОЖ.
Существенный патогенетический фактор в развитии БОЖ — характер проведенной операции (объем и способ резекции желудка, селективность и полнота ваготомии) и заболевания, по поводу которого больной оперирован, а также сопутствующие болезни желудочно-кишечного тракта, которые могут снижать компенсаторные возможности организма и создавать благоприятные условия для развития БОЖ. Большое значение имеет предшествующее состояние диффузной нейроэндокринной системы, в первую очередь уровень гастроинтестинальных гормонов (холецистокинина, мотилина, вазоактивного интестинального полипептида, энкефалинов и др.), регулирующих деятельность желудочно-кишечного тракта. Следует также учитывать генетические факторы и влияние окружающей среды (семейные отношения, вредные привычки, особенности питания и образа жизни), которые могут сказаться на возможности адаптации в новых условиях.
Диагностика
Диагноз БОЖ ставят на основании комплексного анализа клинической картины, результатов рентгенологического и эндоскопического исследований, а также учета лабораторных данных. Значение этих методов для установления отдельных видов БОЖ неоднозначно. Диагностика демпинг-синдрома, гипогликемического синдрома, постваготомической диареи, как правило, основывается на характерной клинической симптоматике; ведущую роль в выявлении синдрома приводящей кишки, гастростаза и дисфагии после ваготомии играет рентгенологическое исследование, а для пептических язв — эндоскопия.
Характеристика отдельных видов болезней оперированного желудка. Постгастрорезекционные синдромы
Демпинг-синдром занимает ведущее место среди пострезекционных расстройств. Он встречается, по данным разных авторов, у 3,5–38 % больных, перенесших резекцию желудка по Бильрот II. Различие статистических показателей обусловлено отсутствием единых взглядов на сущность синдрома. Патогенез демпинг-синдрома сложен. В его развитии основное значение придается ускоренной эвакуации содержимого желудка и стремительному пассажу пищевых масс по тонкой кишке.
Попадание обладающей гиперосмолярностью пищи в тонкую кишку приводит к ряду нарушений:
— повышению осмотического давления в кишке с диффузией жидкости в ее просвет и, как следствие этого, уменьшению ОЦК;
— быстрому всасыванию углеводов, стимулирующих избыточное выделение инсулина, что вызывает сначала гипергликемию, а потом гипогликемию;
— раздражению рецепторного аппарата тонкой кишки, приводящему к стимуляции выделения биологически активных веществ (ацетилхолин, кинины, гистамин и др.), повышению уровня гастроинтестинальных гормонов (секретин, холецистокинин, мотилин, вазоактивный интестинальный полипептид и др.).
Клиническая картина демпинг-синдрома включает вазомоторный компонент (слабость, потливость, сердцебиение, бледность или гиперемию лица, сонливость, повышение АД, головокружение, иногда обморочное состояние) и гастроинтестинальный компонент (тяжесть и дискомфорт в эпигастральной области, урчание в животе, понос, а также тошноту, рвоту, отрыжку и другие диспептические явления). Эти явления возникают во время еды или спустя 5–20 мин после нее, особенно после приема сладких и молочных блюд. Продолжительность приступов — от 10 мин до нескольких часов.
По степени тяжести принято различать демпинг-синдром легкой, средней и тяжелой степени.
Демпинг-синдром легкой степени тяжести характеризуется эпизодическими, кратковременными приступами слабости, возникающими после приема сладких и молочных блюд. Общее состояние больного вполне удовлетворительное, работоспособность не снижается.
При демпинг-синдроме средней степени тяжести выраженные вазомоторные и кишечные нарушения возникают после приема любой пищи, особенно сладких и молочных блюд, вследствие чего больной вынужден принимать горизонтальное положение. Работоспособность снижается.
При тяжелом демпинг-синдроме почти каждый прием пищи сопровождают ярко выраженный и продолжительный приступ слабости, головокружения или обморочные состояния. Резко снижается работоспособность, больной становится инвалидом.
Диагностика демпинг-синдрома при наличии характерной симптоматики не вызывает затруднений. Быстрая эвакуация бариевой взвеси («сброс») из культи желудка и ускоренный пассаж по тонкой кишке, выявленные при рентгенологическом исследовании, характерная гликемическая кривая после углеводной нагрузки подтверждают диагноз.
Гипогликемический синдром (ГС) известен также как поздний демпинг-синдром и является, по существу, его продолжением. ГС встречается у 5–10 % больных.
Считается, что в результате ускоренного опорожнения культи желудка в тощую кишку попадает сразу большое количество готовых к всасыванию углеводов. В крови быстро и резко повышается уровень сахара, гипергликемия вызывает ответную реакцию системы гуморальной регуляции с избыточным выделением инсулина. Увеличение количества инсулина приводит к падению концентрации сахара и развитию гипогликемии.
Диагностика ГС основывается на характерной клинической картине. Синдром проявляется мучительным чувством голода, спастической болью в эпигастрии, слабостью, усиленным потоотделением, чувством жара, сердцебиением, головокружением, потемнением в глазах, дрожанием всего тела, иногда потерей сознания. Приступ возникает через 2–3 ч после еды и длится от нескольких минут до 1,5–2 ч.
Гликемическая кривая после нагрузки глюкозой у большинства больных отличается быстрым и крутым подъемом и столь же резким падением концентрации сахара в крови ниже исходного уровня.
ГС часто сочетается с демпинг-синдромом, но может наблюдаться и изолированно.
Синдром приводящей петли (СПП) возникает в 3–29 % случаев после резекции желудка по Бильрот II вследствие нарушения эвакуации дуоденального содержимого и попадания части съеденной пищи не в отводящую, а в приводящую петлю тощей кишки.
СПП разделяется на:
— функциональный, возникающий как следствие дискинезии двенадцатиперстной кишки, приводящей петли, сфинктера Одди, желчного пузыря;
— механический, обусловленный органическим препятствием (дефект операционной техники, перегиб петли, спаечный процесс).
Клинически СПП проявляется распирающей болью в правом подреберье вскоре после еды, которая стихает после достаточно обильной рвоты желчью. Иногда в эпигастральной области пальпируется растянутая приводящая петля тощей кишки в виде эластичного безболезненного образования, исчезающего после обильной рвоты желчью. Упорная рвота может приводить к потере электролитов, нарушению пищеварения и снижению массы тела.
Диагностика СПП основывается на рентгенологическом исследовании. Рентгенологическими признаками синдрома являются длительная задержка контраста в приводящей петле тощей кишки, нарушение ее перистальтики, расширение петли. Из-за частичной непроходимости рентгенологическая идентификация приводящей петли при приеме бария затруднена. В этих случаях растворимый контраст можно вводить с помощью катетера, проведенного через канал эндоскопа.
Пептические язвы (ПЯ) после резекции желудка могут образоваться в зоне анастомоза со стороны культи желудка, тощей кишки или в месте соустья. ПЯ развиваются у 1–3 % оперированных больных (Кузин Н.М., 1987).
Сроки развития ПЯ зоны анастомоза — от нескольких месяцев до 1–8 лет после операции. Причины их образования:
— экономная резекция;
— оставленный участок антрального отдела желудка с гастринопродуцирующими клетками;
— гастринома или другая эндокринная патология.
Клинические проявления ПЯ анастомоза напоминают симптоматику язвенной болезни. Однако заболевание обычно протекает с более выраженным и упорным болевым синдромом, чем до операции, нередки осложнения в виде кровотечений и пенетрации язвы.
Рентгенологическое и эндоскопическое исследования позволяют подтвердить диагноз. Как правило, язвы обнаруживают в месте анастомоза, вблизи него со стороны культи желудка, реже в отводящей петле тощей кишки напротив анастомоза.
Постгастрорезекционная дистрофия (ПД) чаще возникает после резекции желудка, выполненной по способу Бильрот II. Выраженные метаболические нарушения, которые могут быть отнесены к ПД, встречаются в 3–10 % случаев (Самсонов М.А. и др., 1984). В их патогенезе ведущая роль отводится расстройству пищеварения и всасывания вследствие недостаточности панкреатической секреции и поражения тонкой кишки. Диагноз ПД основывается в первую очередь на клинических данных. Больные жалуются на урчание и вздутие кишечника, диарею. Характерны симптомы нарушения всасывания: снижение массы тела, признаки гиповитаминоза (изменения кожи, кровоточивость десен, ломкость ногтей, выпадение волос и др.), судороги в икроножных мышцах и боль в костях, обусловленные нарушениями минерального обмена. Клиническая картина может дополняться симптомами поражения печени, поджелудочной железы, а также психическими расстройствами в виде ипохондрического, истерического и депрессивного синдромов.
У больных ПД выявляют гипопротеинемию вследствие снижения уровня альбуминов, нарушения углеводного и минерального обменов.
Постгастрорезекционная анемия (ПА) выявляется у 10–15 % больных, перенесших резекцию желудка. ПА встречается в двух вариантах:
— гипохромной железодефицитной анемии;
— гиперхромной В12-дефицитной анемии.
Причиной железодефицитной анемии в большинстве случаев служат кровотечения из пептических язв анастомоза и эрозий слизистой оболочки при рефлюкс-гастрите, которые нередко протекают скрыто. Развитию этого варианта анемии способствует нарушение ионизации и резорбции железа вследствие ускоренного пассажа по тонкой кишке и атрофического энтерита. После удаления желудка выпадает функция продукции внутреннего фактора, что резко понижает утилизацию витамина В12, а также фолиевой кислоты. Этому же способствует изменение состава кишечной микрофлоры. Дефицит данных витаминов приводит к мегалобластическому кроветворению и развитию гиперхромной анемии.
Дифференциальная диагностика ПА основывается на изучении периферической крови и костного мозга. В периферической крови при железодефицитной анемии наблюдаются гипохромия эритроцитов и микроцитоз, а при В12-дефицитной анемии — гиперхромия и макроцитоз. В мазке костного мозга при пернициозной анемии обнаруживают мегалобластический тип кроветворения.
Как часто отмечается демпинг-синдром
Такая картина может появляться после каждого приёма пищи, но во время завтрака она более выражена, в обед проявления чуть меньше, а в ужин ещё меньше. Симптомы могут длиться несколько минут, а могут продолжаться до трёх часов. Это далеко не всё, потому что у больного и в остальное время тоже отмечается слабость, но не такая интенсивная, а со временем развивается астенизация, в том числе, снижение потенции.
Частота развития демпинг-синдрома неизвестна, в специальной литературе указывают разные цифры – от 10 до 80%, всё зависит от того, насколько прицельно авторский коллектив, написавший статью, занимается его лечением. Если авторы статьи занимаются лечением пострезекционных осложнений, то частота высокая – они же специально собирают таких пациентов. Если научный материал подготовлен хирургами, то полноценная констатация демпинг-синдрома у оперированных больных далека от идеальной и реальной, как правило, отслеживается только тяжёлое течение.
В большинстве случаев синдром протекает легко с частично смазанными клиническими признаками, тяжёлое течение характерно для оперированных женщин. Опять-таки, толком неизвестно сколько бывает пациентов с тяжёлым по течению синдромом, предлагаются варианты от одного до десяти на сотню оперированных. Некоторые прооперированные пациенты, испытывающие слабость после еды, даже не подозревают о наличии лёгкого демпинг-синдрома, который можно было бы скорректировать, если бы диагноз был поставлен.
Постваготомические синдромы
Дисфагия — осложнение, характерное для раннего послеоперационного периода (появляется в первые 2 недели и самостоятельно исчезает через 1–2 месяца), однако может развиться и в более отдаленные периоды. Частота дисфагических расстройств после ваготомии составляет 3–17 % от числа оперированных больных. Причиной дисфагии в раннем послеоперационном периоде служат травма и отек стенки пищевода. Кроме того, денервация дистальной части пищевода вызывает временное нарушение функции кардии. Развитие дисфагии в более отдаленные от ваготомии сроки связывают с рефлюкс-эзофагитом и рубцовыми изменениями в зоне операции.
При легкой дисфагии рентгенологическим и эндоскопическим методами обычно не удается выявить никаких патологических изменений в пищеводе. У больных с более выраженными и стойкими дисфагическими расстройствами рентгенологически выявляют расширение и заостренное сужение дистального сегмента пищевода, а при эндоскопическом исследовании — рефлюкс-эзофагит.
Гастростаз может возникнуть после всех видов ваготомии. Даже после селективной проксимальной ваготомии (СПВ) у 1,5–10 % оперированных больных определяется замедленное опорожнение желудка. Двигательно-эвакуаторные нарушения желудка после ваготомии бывают двух видов: механические и функциональные. Механический гастростаз бывает обусловлен непроходимостью выходного отдела желудка в области пилоропластики или гастроэнтероанастомоза. Функциональный гастростаз возникает вследствие нарушения ритма перистальтической волны желудка, что приводит к некоординированным по времени и направлению движениям и механическому перерастяжению его стенок.
Клинически двигательно-эвакуаторные нарушения желудка проявляются ощущением полноты в подложечной области, тошнотой, эпизодической болью. При тяжелых формах гастростаза больного беспокоят почти постоянная боль и ощущения тяжести в верхних отделах живота, обильная рвота застойным желудочным содержимым. Рвота облегчает состояние больного, что побуждает вызывать ее искусственно. При рентгенологическом исследовании отмечают задержку контрастной массы в желудке, вялую и поверхностную перистальтику, а также увеличение размеров желудка.
Рецидивы язвы после ваготомии, в том числе и после СПВ, встречаются в 10–30 % случаев. Причиной рецидива язвы после ваготомии обычно являются недостаточная денервация желудка и сохраняющаяся высокая продукция HCl. Способствует возникновению рецидива и нарушение эвакуации из желудка.
Диагностика рецидива язвы после ваготомии представляет непростую задачу, поскольку в 30–50 % случаев они протекают бессимптомно. Поэтому больных язвенной болезнью, перенесших ваготомию, особенно в первые 5 лет после операции, необходимо 2 раза в год обследовать, чередуя эндоскопические и рентгенологические осмотры.
Диарея среди осложнений ваготомии занимает заметное место. Наиболее часто диарея встречается при стволовой ваготомии с дренирующими операциями и связывается с ненормально быстрым сбросом жидкости из желудка в тонкую кишку, изменением состава бактериальной флоры тонкой кишки, нарушением секреции и всасывания желчных кислот, что приводит к гипермоторике кишечника. Возникновение постваготомической диареи связывают также с ахлоргидрией, нарушением внешнесекреторной функции поджелудочной железы, атрофическими изменениями слизистой оболочки тонкой кишки.
Диарея проявляется жидким стулом 3–5 раз в сутки. Иногда понос провоцируется молочной пищей и углеводами, чаще диарея появляется неожиданно, сопровождается большим газообразованием и резким урчанием в животе. Императивность позывов причиняет больному значительные неудобства. Нарушение стула наблюдается в течение нескольких дней, такие циклы могут повторяться в течение месяца 1–2 раза.
Демпинг-синдром после СПВ наблюдается у 2–9 % больных, применение дренирующих операций увеличивает его частоту до 10–34 %. Однако тяжелые формы синдрома наблюдаются очень редко (Шалимов А.А и др., 1986). Патогенез постваготомического демпинг-синдрома по существу не отличается от пострезекционного: быстрое опорожнение желудка, переполнение пищей тонкой кишки, гиперосмолярность вследствие быстрого расщепления полисахаридов и обильное образование в кишечнике биологически активных веществ, ускоряющих перистальтику и влияющих на сердечно-сосудистую систему.
Диагностика постваготомического демпинг-синдрома не представляет трудностей и основывается прежде всего на анализе жалоб больного.
Клиническая картина
Пациентов беспокоят боли и тяжесть в правом подреберье, сопровождающиеся рвотой желчью, после которой болевые ощущения уменьшаются.
При легкой степени эти явления возникают I раз в 2 недели, при средней -2-3 раза в неделю, при тяжелой форме — несколько раз в день, при этом количество желчи достигает 500 мл, что обуславливает быстрое истощение больного.
При объективном обследовании можно выявить асимметрию живота за счет выбухания правого подреберья, исчезающую после обильной рвоты. Иногда отмечается легкая желтушность склер. Рентгенологически выявляется атоничная приводящая петля — бариевая взвесь в ней может находиться до 2 часов.
Профилактика и лечение
Профилактика болезни оперированного желудка
Важное место в предупреждении БОЖ занимает строгое соблюдение показаний к хирургическому лечению, оптимальный выбор метода операции и проведение технически грамотных реабилитационных мероприятий. Реабилитация больных должна осуществляться этапно.
В период предоперационной подготовки (I этап) больным ЯБ назначают противоязвенную терапию (диета № 1, антациды, антисекреторные препараты, эрадикацию при Нр-инфекции), при РЖ — общеукрепляющие мероприятия и симптоматическую терапию. Все это позволяет проводить операцию в более благоприятных условиях.
В раннем послеоперационном периоде (II этап) больному на 2 дня назначают голод, проводят активную аспирацию желудочного содержимого. Уже в этот период через зонд можно вводить средства для энтерального питания. Со 2–4-го дня при отсутствии признаков застоя в желудке больной должен придерживаться специальной диеты. Режим питания строится по принципу постепенного увеличения нагрузки на желудочно-кишечный тракт и включения достаточного количества белка. Как источник полноценного и легко ассимилируемого белка целесообразно использовать белковый энпит. К концу 1-й недели, если в результате операции не удалось добиться значительного снижения кислой продукции желудка, назначают антациды, а при необходимости — блокаторы Н2-рецепторов или ингибиторы протонового насоса.
Комплексная терапия, направленная на компенсацию нарушенных операцией функций различных систем организма, начинается спустя 2 недели после операции и длится 2–4 месяца (III этап). Важной составной частью комплексного лечения в этот период является диета. В Институте питания АМН РФ разработана специальная диета — Р (протертая), цель которой — способствовать уменьшению воспалительного процесса в желудочно-кишечном тракте, активизировать репарацию, а также предупреждать возникновение демпинговых реакций, гипогликемии, синдрома приводящей петли и т.д. Это физиологически полноценная диета с высоким содержанием белка (140 г), нормальным содержанием жиров (110–115 г) и углеводов (380 г), с ограничением механических и химических раздражителей слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта. Исключаются тугоплавкие жиры, экстрактивные вещества, легкоусвояемые углеводы, свежее молоко. Больные должны соблюдать режим дробного питания. По показаниям продолжается фармакотерапия: антациды, средства, нормализующие перистальтику (мотилиум, имодиум при диарее, дюспаталин).
В дальнейшем, даже если у больного отсутствуют признаки болезни оперированного желудка, следует в течение 2–5 лет (IV этап) придерживаться профилактических мер в питании: дробный прием пищи (4–5 раз в день), ограничение продуктов и блюд, содержащих легко всасывающиеся углеводы, свежего молока. Рацион должен быть достаточно разнообразным с учетом индивидуальной непереносимости продуктов. Больные с хорошим результатом операции, как правило, не нуждаются в какой-либо медикаментозной терапии.
Лечение болезни оперированного желудка
Лечение БОЖ может быть консервативным и хирургическим. Диетотерапия занимает ведущее место в консервативном лечении БОЖ. Пища должна быть разнообразной, высококалорийной, с большим содержанием белка, витаминов, нормальным содержанием жира и сложных углеводов при резком ограничении простых углеводов. Следует также учитывать индивидуальную переносимость продуктов и блюд. Больные обычно хорошо переносят отварное мясо, нежирную колбасу, котлеты из нежирного мяса, рыбные блюда, супы на крепких мясных и рыбных бульонах, кисломолочные продукты, овощные салаты и винегреты, заправленные растительным маслом. Наиболее непереносимыми пищевыми продуктами являются сахар, молоко, сладкий чай, кофе, компот, мед, сладкие жидкие молочные каши, выпечка из сдобного теста, особенно горячая. Прием пищи должен быть дробным, не менее 6 раз в день.
Подобная диета и режим питания обычно приемлемы при всех видах БОЖ. Однако имеется и ряд особенностей в их лечении, прежде всего это касается фармакотерапии.
При демпинг-синдроме начинать еду рекомендуется с плотных блюд, после приема пищи желательно лежать в постели или полулежать в кресле 30 мин. Фармакотерапия при демпинг-синдроме должна быть направлена на основные звенья его патогенеза.
Улучшение эвакуации желудочного содержимого достигается применением прокинетиков (мотилиум). Показано назначение имодиума (лоперамид) внутрь по 1–2 капсулы 1–2 раза в день. Препарат замедляет кишечную пропульсию и повышает тонус сфинктеров. Учитывая, что демпинг-синдром часто возникает у лиц с теми или иными проявлениями нейровегетативной дистонии, больным следует проводить терапию седативными и транквилизирующими средствами. Используют малые дозы фенобарбитала (по 0,02–0,03 г 3 раза в день), бензодиазепиновые производные, настой валерианы, пустырника. Заслуживает внимания назначение перитола (по 4 мг 3 раза в день за полчаса до еды).
В целом эффективность фармакотерапии у больных демпинг-синдромом весьма низкая, и поэтому разумные диетические рекомендации оказываются более полезными.
Особенностью лечения гипогликемического синдрома является необходимость купировать приступы гипогликемии. Больной вынужден носить с собой кусочек сахара или сухари для купирования первых признаков гипогликемии. Тяжелые приступы гипогликемии для этого синдрома нехарактерны, поэтому необходимость внутривенного введения 40 % раствора глюкозы встречается редко.
Для уменьшения симптомов нарушения эвакуации из приводящей петли больным следует рекомендовать после еды лежать на правом боку. Наряду с диетическими мероприятиями снизить проявления СПП могут повторные промывания желудка и дренирование приводящей кишки через эндоскоп. Для ликвидации воспалительного компонента и санации слепой петли от развившейся в ней микробной флоры показана антибактериальная терапия. С этой целью применяют эубиотики (интетрикс по 1 драже 3 раза в день), сульфаниламиды (сульгин, бактрим по 1 таблетке 2–4 раза в день) или антибиотики (ампициллин в дозе 0,5 г 4 раза в сутки внутримышечно, внутрь — тетрациклин в суточной дозе не более 1 000 000 ЕД, доксициклин (вибрамицин) по 0,1–0,2 г 1–2 раза в день). Курс лечения — 7–14 дней.
При пептической язве анастомоза или рецидиве язвы после ваготомии назначают комплексную противоязвенную терапию, принципы которой не отличаются от таковой при обострении язвенной болезни.
При гастростазе, возникшем в ранние сроки после ваготомии, лечение следует начинать с отсасывания содержимого желудка через назогастральный зонд. Больным с функциональным гастростазом в дальнейшем рекомендуется ограничивать прием жидкости, так как плотная пища в таких случаях стимулирует перистальтику. Улучшение эвакуации желудочного содержимого достигается также применением прокинетиков (мотилиум). При неэффективности терапии показано проведение бужирования анастомоза.
Хороший лечебный эффект при постваготомической диарее дает имодиум (лоперамид) внутрь по 1–2 капсулы 1–2 раза в день. Препарат замедляет кишечную пропульсию и повышает тонус сфинктеров. Для улучшения пищеварения используют ферменты поджелудочной железы, лучше переносятся препараты, не содержащие желчных кислот (креон, панцитрат, мезим форте), а также устойчивые в кислой среде желудка препараты, содержащие ферменты неживотного происхождения (юниэнзим с МПС).
Лечение синдрома мальабсорбции при постгастрорезекционной дистрофии, а также анемии проводят по общепринятым правилам.
При бесперспективности консервативного лечения БОЖ решается вопрос о хирургическом вмешательстве. Показанием к операции являются демпинг-синдром тяжелой степени и органический синдром приводящей петли.
Снижение массы тела (недостаточность питания)
Снижение массы тела у онкологического пациента возникает вследствие многих факторов: необходимо учитывать лечение пациента сейчас и в прошлом, состояние больного, объем операционных вмешательств и т.д.
Причины потери массы тела:
- Проведенное оперативное лечение (пострезекционные синдромы)
- Последствия проводимого лечения: ХТ/ЛТ; нарушение стула, тошнота, рвота, лучевые поражения слизистой, снижение аппетита/изменение вкуса.
- Нарушение проходимости/моторики желудочно-кишечного тракта
- Прогрессирование основного заболевания, хронический болевой синдром.
- Другие причины
Оценка недостаточности питания
В амбулаторной практике используются различные шкалы для оценки недостаточности питания.
Оценка ситуации должна включать в себя как минимум следующие вопросы:
- Какой объем веса потерял пациент от момента начала заболевания до момента приема у гастроэнтеролога?
- Сколько из этого веса было потеряно за последние 1-3 месяца?
- Принимал ли пациент какие-то препараты лечебного питания?
- Какую дополнительную терапию получает пациент?
- Получает ли на сегодняшний день препараты лечебного питания? Если да, то в какой дозировке и что именно?
Алгоритм назначения нутриционной поддержки
Данный алгоритм должен разрабатываться совместно со специалистом, поскольку пациент не может самостоятельно подобрать для себя адекватную терапию, которая поспособствует улучшению самочувствия и облегчению симптоматики.
Для алгоритма назначения нутриционной поддержки необходимо ответить на следующие вопросы:
- Сколько?
Для расчета энергетических потребностей пациента необходимо оценить имеющуюся недостаточность питания, риски прогрессирования недостаточности питания.
- Как?
Осуществляется выбор оптимального пути введения лечебного питания. Возможны следующие варианты: сиппинг (лечебное питание, которое пациент может употреблять самостоятельно), зондовое питание, комбинированная нутриционовая поддержка (совмещение парентерального и энтерального питания). Отдельно стоит рассматривать ситуации, когда у пациента есть стома (гастростома, энтеростома, эзофагостома): в этом случае введение препаратов лечебного питания может осуществляться через нее.
- Когда?
Определяется режим кормления, режим введения препаратов лечебного питания.
- Как долго?
Определяются сроки нутриционной поддержки пациента.
- Чем?
Осуществляется выбор препаратов для конкретной ситуации.
Методы оценки эффективности проводимой нутриционной поддержки
- Биоэлектрический импедансный анализ
- Двухэнергетическая рентгеновская абсорбциометрия
Эти методы часто используются в рутинной практике. Они позволяют оценить изменение состава тела на фоне нутриционной поддержки, оценить объем жировой массы, внеклеточной и внутриклеточной жидкости, косвенно оценить количество мышечной массы.
- лабораторно-инструментальная оценка показателей
- калориметрия
Эти методы редко используются в рутинной практике. Однако их достоинство в доступности – врач может осуществить оценку состояния тела прямо во время приема.