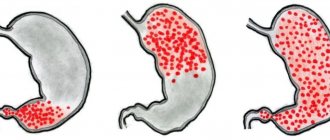
Летальность от злокачественных образований остаётся высокой, невзирая на возросшие возможности современной медицины. Колоректальный рак среди онкологических заболеваний занимает четвёртое место в России. Благодаря оснащённости новейшей диагностической аппаратурой врачи клиники онкологии Юсуповской больницы проводят скрининговые исследования, позволяющие выявить заболевание на ранней стадии опухолевого процесса.
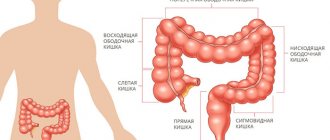
Толстая кишка имеет пять отделов. Опухоль может образоваться в слепой, прямой, сигмовидной, восходящей и нисходящей ободочной кишке. Наиболее распространённая разновидность колоректального рака – злокачественная опухоль прямой кишки. При наличии новообразования толстого кишечника небольшого размера пациентов в течение нескольких месяцев могут не беспокоить никакие симптомы. При прогрессировании опухолевого процесса пациенты обращаются к проктологам или гастроэнтерологам. После комплексного обследования пациентов консультируют онкологи Юсуповской больницы. Если злокачественный характер новообразования подтверждается, врачи клиники онкологии коллегиально определяют тактику ведения пациента.
Причины опухоли толстой кишки
Исследователи установили следующие основные причины рака прямой кишки:
- Генетическую предрасположенность;
- Пожилой возраст. После 55 лет возрастает вероятность развития злокачественной опухоли в толстой кишке;
- Хронические воспалительные заболевания в толстом кишечнике;
- Чрезмерное употребление жирных продуктов, пищи с рафинированными углеводами;
- Обменные заболевания;
- Полипы в толстой кишке;
- Низкая физическая активность. При нарушении баланса между физической нагрузкой и количеством потребляемых калорий возникает избыточная масса тела;
- Урбанизация. Колоректальный рак характерен для индустриальных стран, что специалисты связывают с характером питания;
- Табакокурение;
- Хронический алкоголизм.
Злокачественная опухоль толстого кишечника развивается в течение 12-15 лет. Для данного заболевания характерна поздняя выявляемость, что снижает вероятность благоприятного исхода. Современное высокоточное диагностическое оборудование, используемое врачами-онкологами Юсуповской больницы, позволяет при обращении пациента быстро выявить патологический процесс.
Микросателлитная нестабильность при колоректальном раке
Врачами-онкологами доказано, что микросателлитная нестабильность при колоректальном раке является в 5% случаев причиной развития заболевания. Микросателлитная нестабильность характеризуется склонностью ДНК к мутациям под действием различных факторов. В медицинской литературе описано два пути развития генетической нестабильности. Первый механизм развития колоректального рака связан с хромосомными нарушениями.
Злокачественные опухоли толстой кишки при активации второго пути связаны с нарушением процесса репарации. Мутации возникают в организме спонтанно, повреждения молекул ДНК могут быть вызваны химическими реагентами или физическими факторами. В процессе репарации ферментативные системы способствуют восстановлению участков ДНК.
Микросателлитная нестабильность при колоректальном раке характеризуется наличием в ДНК нескольких генов, мутации которых являются причиной фенотипических отклонений. В медицинской литературе подробно описан механизм развития колоректального рака под действием мутаций, что позволяет специалистам определять наиболее эффективные методы терапии.
Трудности диагностики рака толстой кишки связаны с тем, что заболевание в разных отделах толстого кишечника обусловлено различными причинами. Лечение колоректального рака основывается на результатах комплексной диагностики, которая является обязательным элементом помощи пациентам с раком толстого кишечника в Юсуповской больнице. В клинике онкологии трудятся высококвалифицированные специалисты. Они оказывают помощь даже тем пациентам, от которых отказались в других медицинских учреждениях.
Рак ректосигмоидного соединения лечение 1, 2, 3 стадии. Симптомы, признаки, метастазы, прогноз.
Ректосигмоидное соединение представляет собой переходную зону между сигмовидной и прямой кишкой на расстоянии от 13 до 17 см от кожноанальной линии при жесткой ректоскопии.
Эпидемиология
В цивилизованных, экономически развитых странах колоректальный рак является одной из наиболее распространенных злокачественных опухолей.
В структуре онкологической заболеваемости в мире колоректальный рак в настоящее время занимает четвертое место. Ежегодно в мире регистрируется около 800 тысяч вновь заболевших больных колоректальным раком, из них более половины (440 тысяч) умирает. Рак ободочной и прямой кишок является причиной смерти около 3,4 % лиц общей популяции и второй по частоте причиной смерти в США.
В европейской популяции риск развития колоректального рака составляет 4–5 %. Это означает, что в течение жизни один из 20 человек заболевает раком этой локализации.
Хотя во всех экономически развитых странах отмечается неуклонный рост заболеваемости колоректальным раком, тем не менее, этот показатель не является фатальным спутником цивилизации. Так, в некоторых штатах США среди белого населения за последнее десятилетие отмечается некоторое снижение заболеваемости колоректальным раком, в то время как среди цветного населения этот показатель неуклонно растет.
Это объясняется рядом предпринятых профилактических мер:
- изменение характера питания в результате усиленной санитарной пропаганды (уменьшение потребления животных жиров, увеличение потребления свежих фруктов и овощей, борьба с избыточным весом);
- ранней диагностики колоректального рака.
Виды метахронного рака
Симптомы рака прямой кишки зависят от локализации новообразования, его строения. Определение характера опухоли необходимо для определения тактики лечения, скорости и характера роста образований. По характеру роста выделяют следующие разновидности злокачественных новообразований толстой кишки:
- Экзофитный рак толстой кишки проявляется в росте опухоли наружу;
- Эндофитный рак толстой кишки характеризуется ростом новообразования внутрь;
- Смешанная форма (сочетает оба типа опухоли, в некоторых случаях представляет собой язву).
В онкологии применяют Международную гистологическую классификацию рака. Эпителиальные опухоли подразделяются на несколько видов:
- Тубулярная аденома сигмовидной, толстой кишки;
- Тубулярно-ворсинчатая аденома толстой кишки;
- Ворсинчатая опухоль прямой кишки или других отделов;
- Аденоматозный полип.
Данные новообразования доброкачественные, однако на их фоне может развиться рак толстой кишки. В связи с этим тубулярная аденома толстой кишки требует регулярного наблюдения. Выделяют следующие гистологические типы рака толстой кишки:
- Аденокарциному;
- Плоскоклеточный рак;
- Солидный рак;
- Меланому;
- Скиррозный рак;
- Перстневидно-клеточный рак.
В зависимости от степени дифференциации клеток, из которых состоит опухоль, выделяют следующие типы рака прямой кишки:
- Высокодифференцированные образования, в которых содержится более 95% железистых структур;
- Умеренно дифференцированные опухоли – имеют в составе от 50 до 90% железистых структур в клетках;
- Низкодифференцированные опухоли – железистые элементы занимают от 5 до 50 % клеток;
- Недифференцированные – содержат менее 5% железистых клеток.
Определение типа рака толстой кишки необходимо для выбора тактики дальнейшего лечения, поэтому в клинике онкологии Юсуповской больницы проводится высокоточная диагностика.
Записаться на приём
Лечение рака кишечника в отделении торакоабдоминальной хирургии и онкологии
Лечение в отделении проводится по программам ОМС, ДМС, ВМП, а также на платной основе. Наше отделение — это высококвалифицированные хирурги, современное оборудование, комфортные условия стационара и внимательный персонал. Читайте, как попасть на лечение в отделение торакоабдоминальной хирургии и онкологии РНЦХ.
Для записи на консультацию позвоните по телефонам:
+7 (499) 248 13 91 +7 (903) 728 24 52 +7 (499) 248 15 55
Отправьте заявку на консультацию, заполнив форму на нашем сайте и прикрепив необходимые документы.
Симптомы рака толстой кишки
Признаки рака прямой кишки и других отделов толстого кишечника на начальном этапе развития отсутствуют, поэтому заболевание обнаруживается случайно в ходе исследования кишечника или диспансеризации. Симптомы рака толстой кишки у женщин совпадают с общими проявлениями заболевания. Для того чтобы успешно вылечить колоректальный рак, симптомы на ранних стадиях не должны быть проигнорированы больным.
Комплексная диагностика с использованием высокоточного оборудования позволяет специалистам Юсуповской больницы устанавливать причины проблемы и выявлять нарушения на ранней стадии. На первичном приёме врач-онколог внимательно изучает симптомы колоректального рака у женщин, а также наследственную предрасположенность.
У мужчин опухоль прямой кишки, симптомы которой могут отсутствовать, развивается в 60% случаев. Признаки рака прямой кишки и первые симптомы становятся причиной обращения пациентов к врачам-онкологам на стадии, когда вероятность благоприятного прогноза снижена. Специалисты отмечают, что рак толстого кишечника имеет признаки и симптомы, одинаковые для женщин и мужчин.
Опухоль в толстом кишечнике небольшого размера на начальном этапе формирования не вызывает боли и неприятных ощущений. При увеличении размеров рак толстой кишки проявляется следующими симптомами:
- Болевыми ощущениями в области живота;
- Чувством тяжести;
- Повышенным образованием газов в животе;
- Нерегулярным стулом.
Если развивается рак ободочной кишки, первые симптомы могут длительное время не вызывать беспокойства у больного и ошибочно приниматься за расстройство желудка. В Юсуповской больнице диагностируют рак толстой кишки, изучают симптомы на ранних стадиях для разработки наиболее эффективной программы терапии.
Симптомы колоректального рака на ранних стадиях у женщин проявляются в снижении работоспособности, наличии интенсивной головной боли. На поздних стадиях опухолевого процесса возникают поражения внутренних органов, поэтому возникают общие симптомы:
- Анемия – развивается вследствие недостатка железа в организме в результате регулярных кровотечений. Проявляется бледностью кожи, слабостью, головокружением, ломкостью волос и ногтей. Приводит к нарушению функции внутренних органов;
- Снижение массы тела без видимых причин. Развитие опухоли всегда вызывает похудение. Потеря веса происходит из-за нарушения функций пищеварительной системы и обмена веществ.
Аппетит ухудшается при проведении химиотерапии или вследствие истощения всех ресурсов организма.
Рак толстой кишки восходящего отдела
Рак восходящего отдела толстой кишки часто характеризуется развитием анемии на ранних стадиях заболевания. Это связывают с нервнорефлекторным воздействием со стороны илеоцекального сегмента кишечника, которое приводит к нарушению кроветворения. Появляется недомогание, быстрая утомляемость, повышается температура тела. Все эти симптомы указывают на развитие негативных процессов в толстой кишке.
Метахронный рак толстой кишки
Метахронный рак толстой кишки чаще развивается после 50 лет. На первом месте стоит метахронный (множественный) рак сигмовидной кишки, на втором месте метахронный рак прямой кишки. Проявления первично-множественной формы рака многообразны, симптомы характерны для солитарной опухоли. Отмечается слабость, сильная боль, выделения с кровью и слизью из прямой кишки, потеря аппетита, быстрое похудение, запоры. Реже пациент жалуется на вздутие живота, тенезмы и жидкий стул.
Местные проявления рака толстой кишки
Если развивается рак сигмовидной кишки, первые симптомы болезни схожи с патологическим процессом в других отделах кишечника. Местными проявлениями рака толстой кишки являются:
- Дискомфорт в области живота, возникающий в результате нарушения микрофлоры;
- Чередование запоров и поноса;
- Слизь и кровь в каловых массах. Если развивается рак сигмовидной кишки, данные симптомы отличаются тем, что включения обволакивают каловые массы. При раке слепой кишки симптомы характеризуются смешением крови и каловых масс.
В Юсуповской больнице каждый обратившийся человек получает помощь вне зависимости от тяжести заболевания, поэтому первые признаки рака прямой кишки не остаются без внимания.
Анализы и диагностика рака кишечника
Говоря о том, как проверить кишечник на онкологию, следует отметить, что оптимальный метод диагностики должен выбирать врач. Как правило, диагностика на ранних стадиях проводится в процессе профилактического обследования или в ходе исследований, связанных с другими заболеваниями.
Чтобы проверить тонкий кишечник на наличие опухоли, чаще всего при подозрении на развитие онкологического заболевания кишечника назначают проведение колоноскопии с биопсией. Именно колоноскопия дает возможность провести детальное обследование толстого кишечника (прямой, ободочной, сигмовидной, слепой кишки).
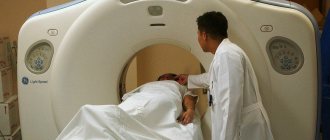
Чтобы проверить без колоноскопии состояние кишечника, применяется МРТ. Наиболее информативным методом, который дает возможность получить ответы на ряд важных вопросов, является ПЭТ-КТ. В частности, это исследование дает возможность определить, какая стадия болезни у пациента, есть ли у него метастазы, целесообразно ли проведение оперативного вмешательства и т. д.
Для установления диагноза обязательно проводится патоморфологическое исследование ткани. Оно дает возможность различить доброкачественную и злокачественную опухоли. При этом важно качественное проведение такого исследования, так как ошибки могут быть роковыми для больного.
Проводят также анализ на наличие скрытой крови. Для этого практикуют специальный тест.
Важным этапом обследования являются лабораторные исследования, в частности анализ крови, в процессе которого определяются онкомаркеры и другие показатели анализа крови. Говоря о том, какой онкомаркер показывает наличие в организме злокачественного процесса, следует отметить, что правильно расшифровать полученные данные может только специалист.
Другие показатели (СОЭ и т. п.) не являются определяющими во время диагностики, так как уровень СОЭ повышен далеко не у всех таких больных.
При необходимости практикуются также другие обследования: ректосигмоскопия, ирригоскопия и др. В ходе обследования проводятся также лабораторные исследования и др.
Стадии
Онкологи выделяют несколько стадий рака прямой кишки согласно классификации TNM.
T обозначает распространённость первичной опухоли в кишке:
- TX – недостаточно данных для оценки первичного очага опухоли;
- T0 – первичную опухоль в кишке определить не удается;
- Tis – опухоль растет в пределах слизистой оболочки;
- T1 – опухоль прорастает в подслизистую основу;
- T2 – опухоль прорастает в мышечный слой стенки кишечника;
- T3 – опухоль прорастает через все слои стенки кишки;
- T4 – опухоль прорастает в соседние органы.
N характеризует наличие раковых клеток в регионарных (находящихся рядом с опухолью) лимфоузлах;
- NX – недостаточно данных для оценки регионарных лимфатических узлов;
- N0 – лимфатические узлы не поражены;
- N1 – метастазы обнаружены в 1-3 регионарных лимфатических узла;
- N2 – метастазы обнаружены в 4 и более регионарных лимфатических узлах.
M говорит о наличии отдаленных метастазов в различных органах:
- М0 – отдаленные метастазы отсутствуют;
- M1 – отдаленные метастазы есть.
При постановке диагноза врачами-онкологами также используется другая классификация, согласно которой рак толстой кишки проходит 4 стадии:
- Первая стадия характеризуется прорастанием опухоли в стенку органа, при этом она не распространяется за его пределы. На данной стадии метастазы отсутствуют в региональных лимфоузлах, поэтому показатель пятилетней выживаемости превышает 90%. Тубулярная аденома толстой кишки с дисплазией 1 степени может развиваться у пациента бессимптомно;
- Вторая стадия – новообразование выходит за пределы кишечника, метастазы в лимфатических узлах не обнаруживаются. Рак прямой кишки 2 стадии характеризуется выживаемостью до 75%;
- Третья стадия характеризуется прорастанием опухоли в серозную оболочку и метастазированием в лимфатические узлы. Рак прямой кишки 3 стадии имеет благоприятный прогноз в 50% случаев;
- Четвёртая стадия терминальная. Опухоль поражает близлежащие органы, отмечается образование метастазов. Если диагностирован рак прямой кишки 4 стадии, продолжительность жизни снижена: в течение первых пяти лет удается выжить только 10% больных.
Рак прямой, сигмовидной кишки 4 стадии приносит пациентам болезненные ощущения и ухудшает психологическое здоровье. При лечении больных с раком прямой кишки 4 степени ежедневно с пациентами работает опытный психолог.
Симптомы рака по стадиям
Симптомы первой стадии развития рака толстой кишки появляются в виде периодического кишечного дискомфорта, запора или расстройства стула. На этой стадии происходит прорастание первичной опухоли слизистой и подслизистой оболочки кишки. Могут появляться прожилки крови и слизи в кале.
Признаки рака толстой кишки второй стадии также невыразительны: периодические запоры, расстройство стула, метеоризм, могут появляться боли в области живота, отрыжка, изжога, прожилки крови и слизи в кале.
К проявлениям третьей стадии рака толстой кишки относятся:
- Боль в области живота, желудка;
- Обильные выделения крови и слизи в кале;
- Метеоризм;
- Запоры, не поддающиеся лечению;
- Частая тошнота, периодически возникающая рвота.
Опухоль нередко обнаруживается во время пальпации, в зависимости от места ее локализации. При обследовании выявляются пораженные метастазами регионарные лимфатические узлы.
Симптомы четвертой стадии развития рака толстой кишки характеризуются сильными болями в области живота, кровью в кале, появлением гнойных выделений, вызванных воспалением самой опухоли, развитием абсцесса. Больной сильно худеет, теряет аппетит, развивается железодефицитная анемия, непроходимость кишечника.
Записаться на приём
Классификация
Понятие «Рак кишечника» объединяет ряд злокачественных заболеваний, при которых поражаются разные отделы кишечника. Однако чаще всего встречается именно колоректальная форма опухоли.
Существует несколько разных классификаций стадий такой формы. Наиболее простой считается следующая классификация:
- Первая стадия – опухоль распространяется исключительно на внутренние слои кишки. На этой стадии излечивается около 90% случаев болезни.
- Вторая стадия – опухоль активно увеличивается и распространяется сквозь стенку кишки на соседние органы и структуры.
- Третья стадия – патологический процесс распространяется на местные лимфоузлы (наблюдается метастазирование).
- Четвертая стадия – опухоль распространяется на печень, лимфоузлы, легкие, расположенные отдаленно от опухоли.
С учетом клинического течения болезни определяют такие формы онкологического процесса толстой кишки:
- Токсико-анемическая – доминируют общие признаки (анемия, лихорадка).
- Диспепсическая – преобладает дискомфорт в ЖКТ, похожий на симптомы гастрита или холецистита.
- Энтероколитическая – преобладают расстройства кишечника.
- Обтурационная – отмечается кишечная непроходимость, которая прогрессирует.
- Псевдовоспалительная – наблюдаются проявления воспаления брюшной полости, при котором отмечаются боли, повышение температуры, лейкоцитоз.
- Атипичная – наличие опухоли определяется при пальпации, при этом неблагоприятные симптомы практически не проявляются.
Метастазы
Перемещение патологического очага — распространенное явление при раке толстого кишечника. Рак прямой кишки 4 степени с метастазами трудно поддается лечению, усилия врачей-онкологов при этом направлены на улучшение качества жизни пациента и снижение негативного влияния при разложении повреждённых тканей.
Метастазирование злокачественного образования в толстом кишечнике осуществляется в следующие органы:
- В печень поступает кровь, питающая внутренние органы. Рак сигмовидной кишки 4 степени с метастазами в печени проявляется у больных скоплением жидкости в брюшной полости, тошнотой и рвотой, желтухой и общим истощением организма;
- Брюшина – тонкая плёнка, которая выстилает внутренние органы, после прорастания новообразования в органы в брюшине возникают очаги патологического процесса;
- При метастазировании рака в легкие больные испытывают сильные боли в грудной клетке, приступы кашля, одышку, происходит отделение крови при кашле.
Современное диагностическое оборудование позволяет онкологам Юсуповской больницы быстро выявить метастазы при раке толстой кишки и провести адекватную терапию. Рак ободочной кишки 4 стадии с метастазами в печень имеет неблагоприятный прогноз, однако опытные врачи-онкологи Юсуповской больницы оказывают пациентам паллиативную помощь.
Диагностика
Диагностика рака сигмовидной кишки выполняется в Юсуповской больнице. Пациентам проводят комплексное обследование. Ранняя диагностика способствует повышению выживаемости больных с онкологическими заболеваниями. Диагноз «Рак прямой кишки» ставится на основе данных многочисленных исследований. Проктолог выполняет пальцевое исследование прямой кишки.
При поражении прямой и сигмовидной кишки выполняют ректороманоскопию. Основной метод диагностики рака толстой кишки – колоноскопия. Это эндоскопическое исследование, которое позволяет врачу осмотреть все отделы толстой кишки и произвести забор материала для гистологического исследования. Колоноскопия обладает следующими преимуществами:
- Определение точного места локализации опухоли;
- Уточнение объёма поражения;
- Обнаружение синхронных предраковых или раковых поражений;
- Удаление полипов в процессе исследования.
В Юсуповской больнице для повышения точности диагностики врачи функциональной диагностики применяют хромоэндоскопический метод – слизистую оболочку окрашивают специальными красителями. Это позволяет выявить патологические изменения на ранней стадии, выбрать участки для прицельной биопсии. Если по анатомическим причинам не удаётся осмотреть правые отделы толстого кишечника и у пациентов имеются множественные аденомы, в дополнение к колоноскопии применяют ирригоскопию.
Рентгенологи Юсуповской больницы используют следующие методы исследования кишечника:
- Компьютерную томографию. Данный метод является высокоточным, он основан на получении множества послойных снимков определенного участка тела. Колоректальный рак, симптомы и диагностика которого являются достаточно сложными, может метастазировать, поэтому для определения вторичных очагов применяется компьютерная томография;
- Ирригоскопию с контрастированием бариевой взвесью. Метод основывается на введении сульфата бария в кишечник, после чего выполняется рентгеновское исследование. Данное вещество обладает способностью поглощать рентгеновские лучи. Бариевая клизма при рентгенографии позволяет визуализировать пораженный участок толстой кишки;
- Магнитно-резонансную томографию – применяется для визуализации исследуемой области. Данный метод является наиболее безопасным, так как в его основе находится применение электромагнитного излучения;
- Позитронно-эмиссионную томографию – позволяет уточнить границы распространения опухоли с помощью меченых радиоизотопов;
- Рентгеновское исследование грудной клетки – применяется для выявления метастазов в отдаленных органах.
Рентгенологические методы диагностики применяются для определения наличия опухоли в толстом кишечнике и ее локализации. В медицине также существуют методы для определения происхождения новообразования, его гистологического строения и характера нарушений в организме.
Вероятность развития колоректального рака высока у тех людей, родственники которых имеют данное нарушение. Существуют медицинские данные, в которых описано наличие в ДНК генов, отвечающих за развитие рака толстого кишечника. Активизация данных генов происходит при воздействии негативных факторов на организм, поэтому для выявления вероятности появления рака необходимо пройти генетическое тестирование. Как пройти скрининг колоректального рака, рассказывают пациентам врачи-онкологи Юсуповской больницы. Генетическое исследование направлено на выявление генетических нарушений, которые могут запустить патологический процесс.
При подозрении на рак толстой кишки проводится несколько лабораторных исследований:
- Анализ крови – необходим для выявления анемии, которая развивается в результате кровотечений при раке. Наличие патологического процесса подтверждается нарушениями антигенных рецепторов, находящихся на поверхности клеточной оболочки. Анализ крови позволяет точно установить степень развития очага поражения;
- Исследование каловых масс. При раке толстого кишечника в каловые массы попадает кровь, в небольших количествах она может быть незаметна для больного. Перед проведением диагностики пациенту требуется специальная подготовка, включающая отказ от употребления рыбы, мяса, свеклы. Скрытая кровь в каловых массах может присутствовать при различных заболеваниях, поэтому для точной диагностики применяются другие методы;
- Биопсия – взятие образцов тканей из опухоли и лимфоузлов.
Для подтверждения диагноза «рак толстой кишки» и верификации опухоли проводят морфологическое исследование материала, который получен в результате биопсии. В Юсуповской больнице исследование выполняют высококвалифицированные врачи-гистологи.
Описание микропрепарата при наличии аденокарциномы толстой кишки включает:
- Гистологический тип опухоли;
- Степень злокачественности;
- Уровень прорастания опухоли в стенку кишки и соседние органы;
- Наличие атипичных клеток на участке, расположенном между опухолью и краем резекции;
- Наличие или отсутствие сосудистой, или периневральной инвазии;
- Количество удалённых лимфатических узлов и их поражение раковыми клетками.
Ультразвуковое исследование позволяет визуализировать опухоль и подробно описать ее размеры, локализацию и выявить, произошло ли прорастание в близлежащие органы. Данный метод обладает высокой информативностью, однако установить, развивается ли колоректальный рак, позволяет скрининг.
Скрининг рака толстой кишки
Скрининговые исследования, которые проводят онкологи Юсуповской больницы, способствуют повышению выживаемости пациентов. Данные тесты позволяют выявить патологический процесс на ранней стадии, когда отсутствуют какие-либо симптомы. Скрининг рака толстой кишки осуществляется с использованием трех основных исследований:
- Колоноскопии;
- Анализа каловых масс на скрытую кровь;
- Визуального осмотра слизистой оболочки с использованием ректороманоскопа.
Дополнительными исследованиями являются:
- Введение в просвет кишечника при подозрении на тубулярную аденому, аденокарциному толстой кишки контрастного вещества с последующим рентгеновским исследованием;
- Генетический анализ каловых масс;
- Виртуальная колоноскопия.
Диагностика рака прямой кишки и патологического процесса в других отделах толстого кишечника в Юсуповской больнице обладает рядом преимуществ:
- Использование европейского оборудования, гарантирующего высокую точность результатов;
- Отсутствие очередей и посещение специалистов в удобное время;
- Доброжелательное и уважительное отношение персонала к каждому пациенту;
- Быстрая обработка результатов и постановка диагноза в минимальные сроки.
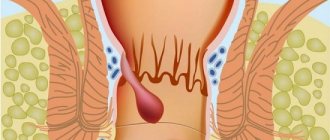
Врачи-онкологи рассказывают пациенту, как выглядит рак прямой кишки и каков прогноз при данном заболевании. В ходе осмотра врач информирует пациентов о том, как отличить геморрой от рака прямой кишки, предлагает пройти диагностику и начать лечение болезни.
Факторы риска в развитии колоректального рака.
1. Характер питания населения
Диетические факторами повышающие риск возникновения рака ободочной кишки являются:
- избыточное употребление животных жиров;
- употребление пищи с недостаточным содержанием растительной клетчатки;
- избыточное питание;
- употребление алкоголя (особенно пива).
- Пищевой рацион с избытком продуктов, содержащих красное мясо и животные жиры, бедный клетчаткой, является важным причинным фактором в возникновении рака прямой кишки.
Рацион с большим содержанием фруктов, овощей и богатых клетчаткой продуктов с низким содержанием насыщенных жиров призван обеспечить защиту слизистой толстой кишки от агрессивного воздействия желчных кислот и пищевых канцерогенов.
Понижают риск возникновения колоректального рака:
- употребление пищи с высоким содержанием растительной клетчатки;
- витамины D и C;
- кальций.
Генетические факторы
Большинство случаев рака прямой и ободочной кишки (колоректального рака) являются спорадическими, то есть не связанными с какими-либо выявляемыми на настоящий момент наследственными факторами.
Роль наследственно обусловленной мутации доказана в рамках двух синдромов: тотального (семейного) аденоматозного полипоза (САП) и наследственного неполипозного рака толстой кишки (синдром Линча).
Семейный аденоматозный полипоз — это менее частый, чем наследственный колоректальный рак, патологический процесс. Риск развития колоректального рака у пациентов с семейным аденоматозным полипозом составляет почти 100 %.
Семейный аденоматозный полипоз обычно характеризуется:
- сотнями колоректальных аденоматозных полипов в молодом возрасте (20—30 лет);
- аденоматозными полипами двенадцатиперстной кишки;
- множественными внекишечными проявлениями (блок 2-6);
- мутацией в опухолевом гене-супрессоре аденоматозного полипоза толстой кишки (АПТК) в хромосоме 5д;
- наследованием по аутосомно-доминантному типу (потомки пораженных болезнью имеют один из двух шансов унаследовать САП).
Вторым (после семейного аденоматозного полипоза) синдромом со значительным вкладом наследственной предрасположенности является наследственный неполипозный рак толстой кишки (ННРТК).
Для данного синдрома характерны следующие критерии:
- три случая рака толстой кишки (один из которых возник в возрасте до 50 лет) в 2-3 разных поколениях;
- два морфологически верифицированных рака толстой кишки в 2-3 разных поколениях и один или более случаев рака желудка, эндометрия, тонкого кишечника, яичников, уретры, почечной лоханки (один из случаев любого рака должен быть в возрасте до 50 лет);
- молодой возраст возникновения рака толстой кишки (до 50 лет) у обоих родственников в двух разных поколениях;
- наличие синхронных, метахронных опухолей толстой кишки у одного родственника и случай рака толстой кишки у второго родственника (один из случаев любого рака должен быть в возрасте до 50 лет).
Молекулярно-генетической причиной ННРТК являются наследственные мутации в ряде генов, но 95 % этих мутаций сосредоточенно в 2 генах — MLH1и MSH2. При выявлении мутации в указанных генах у пациента рекомендуется поиск данной мутации у его родственников.
Также рекомендуется динамическое наблюдение тех родственников, которые являются носителями мутаций для выявления возможного возникновения рака толстой кишки на ранней стадии, что несомненно приведет к более эффективному лечению.
Прочие факторы риска
- единичные и множественные аденомы (полипы) толстой кишки;
- неспецифический язвенный колит;
- болезнь Крона;
- рак женских гениталий или молочной железы в анамнезе;
- иммунодефициты.
Выявление полипов играет исключительно важную роль в предупреждении возникновения рака, так как рак толстой кишки чаще всего развивается из полипов, а не de novo. Риск перерождения полипа толстой кишки в рак велик: при полипе размером менее 1 см – 1,1 %, 1–2 см – 7,7 %, более 2 см – 42 %, в среднем – 8,7 %.
Хотя большинство полипов так и остаются доброкачественными, некоторые, если их не удалить, могут переродиться или трансформироваться в злокачественные (раковые) опухоли. Процесс трансформации полипов скорее всего обусловлен генетическими мутациями в клетках.
Бывают разные виды полипов, но считается, что только один вид способен превратиться в раковую опухоль. Этот тип полипов называется аденоматозные полипы. Пока Вы не сделаете специальное обследование (колоноскопию), Вы не можете быть уверены в том, что в Вашем кишечнике нет полипов, потому что полипы не вызывают никаких симптомов. Большие полипы или опухоли могут приводить к возникновению симптомов – кровотечение, кровь в стуле, анемия или нарушение проходимости кишечника. Эти симптомы достаточно редки и начинают появляться только тогда, когда полипы становятся очень большими или злокачественными.
Современные принципы скрининга колоректального рака
Своевременное выявление колоректального рака предполагает диагностику его на ранних, доклинических стадиях, когда отсутствуют всякие клинические проявления этого заболевания. Скрининг, или раннее выявление колоректального рака, проводится с помощью пальцевого обследования, гемоккультного теста и эндоскопического метода. При пальцевом исследовании прямой кишки возможно выявление до 70 % ректальных карцином.
Основанием для проведения гемоккульт-теста является то, что колоректальные аденомы и карциномы в той или иной степени кровоточат.
При проведении скрининга среди формально здорового населения от 2 до 6 % обследованных имеют положительный гемоккульт-тест. При дальнейшем обследовании пациентов, имеющих положительный гемоккульт-тест, колоректальный рак выявляется в 5–10 %, а железистые аденомы – в 20–40 % случаев.
В 50–70 % случаев тест бывает ложноположительным.
Сигмоидоскопия и тотальная колоноскопия являются важными составляющими скрининга колоректального рака. При использовании современных гибких сигмоидоскопов длиной 60 см удается выявить 55 % аденом и карцином сигмовидной и прямой кишки, развивающихся de novo. Чувствительность этого метода составляет 85 %. (в настоящее время Американская ассоциация врачей рекомендует проведение сигмоидоскопии каждые 3–5 лет, начиная с 50–летнего возраста, у лиц, не предъявляющих каких–либо жалоб на дисфункцию кишечника).
Симптомы рака ректосигмоидного соединения
На ранних стадиях развития (отсутствие прорастания в мышечный слой кишки, отсутствие регионарных и отдалённых метастазов) рак прямой и ободочной кишки излечим практически в 100 %.
Рак прямой кишки может проявляться выделением крови, слизи из заднего прохода, нарушением привычного характера стула. Возможно появление вздутий и болей в животе. Развитие рака может привести к похуданию, анемии, появлению болей в заднем проходе, болезненных позывов на дефекацию.
Большинству людей неудобно обсуждать функционирование своего кишечника, тем не менее, если Вы сами не скажете доктору о необычных симптомах, например, изменение формы стула, он никогда об этом не узнает и скорее всего даже не спросит!
Вот краткое перечисление того, на что нужно обращать внимание (большинство из этих симптомов встречаются у многих людей и не связаны с раком, тем не менее, позвольте это решить доктору):
- изменение режима и характера опорожнения кишки – единовременные или хронические поносы или запоры, неприятные ощущения при опорожнении кишки, изменение формы стула (тонкий, как карандаш, или тоньше, чем обычно), ощущение неполного опорожнения кишки;
- необычные ощущение, связанные с кишечником, такие как – повышенное газообразование, боль, тошнота, вздутие живота, ощущение переполнения кишечника;
- кровотечение (светло-красная или очень темная кровь в стуле);
- постоянная усталость;
- необъяснимая потеря веса;
- необъяснимый дефицит железа;
- необъяснимая анемия.
Однако на ранних стадиях рак может развиваться бессимптомно. Единственной возможностью выявить в таких случаях рак или предраковое заболевание (аденоматозный полип), является профилактические колноскопии.
Выполнить всем без исключения жителям страны колоноскопию не по силам даже очень развитым системам здравоохранения, кроме того, инструментальное исследование носит инвазивный характер, а значит, и минимальный риск развития осложнений. Поэтому в Беларуси, как и в большинстве социально ориентированных стран, проводятся так называемые скрининг-исследования кала на скрытую кровь. При выявлении положительной реакции такому пациенту показано выполнение колоноскопии.
Диагностика рака ректосигмоидного соединения
Основным методом установления диагноза является морфологический: так называемая биопсия, когда фрагмент ткани опухоли извлекается для микроскопического исследования.
Достичь опухоли в просвете кишки возможно с помощью эндоскопических исследований:
- ректороманоскопии (введение в задний проход негнущейся трубки на глубину до 28 см);
- колоноскопии (эластичнкая оптика на всю длину кишечника).
Для определения распространённости опухоли используются методики медицинской визуализации:
- УЗИ (в том числе и через просвет прямой кишки – трансректальное УЗИ);
- компьютерную томографию;
- магнитно-резонансную томографию.
Лечение рака ректосигмоидного соединения
Основным методом лечения рака ректосигмоидного соединения является хирургический – резекция ректосигмоидного соединения.
При резекции ректосигмоидногосоединения толстой кишки дистальный и проксимальный края отсечения кишки должны быть на достаточном расстоянии от опухоли: минимум 5 см на нефиксированном препарате. В едином блоке с опухолью удаляются все регионарные лимфатические узлы от устьев нижних брыжеечных сосудов.
Резекция ректосигмоидного соединения по Гартману (с формирование концевой колостомы) выполняется при осложнениях опухолевого процесса (кишечная непроходимость, перфорация опухоли) и декомпенсированным по сопутствующим заболеваниям состоянием больного.
В случаях распространения опухоли на прилежащие органы и ткани, выполняются комбинированные операции с удалением препарата в едином блоке, а при наличии отдаленных синхронных метастазов (в печени, легких, яичниках и т.д.) – одномоментное или поэтапное их удаление (что определяется консилиумом врачей).
Целесообразность проведения других методов лечения (лучевой и химиотерапии) определяется после стадирования заболевания, на основании получения окончательного морфологического заключения патоморфолога (примерно через 7-10 дней после операции).
Диспансерное наблюдение
Хирургическое удаление опухоли – это самое эффективное лечение рака прямой кишки. Даже после удаления всей раковой опухоли, в других органах и частях тела могут остаться раковые клетки. Эти скопления раковых клеток во время первой операции могут быть настолько маленькими, что их невозможно определить. Однако, спустя какое-то время они могут начать расти.
Возможность развития рецидива рака прямой кишок (возврата заболевания) зависит от стадии и особенностей течения заболевания. Появление рецидива опухоли может усложнить последующее лечение с помощью химиотерапии и/или лучевой терапии.
При ранней диагностике рецидива рака толстой и прямой кишок пациенты имеют большие шансы на проведение успешного лечения, в том числе хирургического.
Периодическое наблюдение за пациентами позволяет выявить образование новых полипов в толстой кишке у пациентов, которые ранее уже перенесли рак толстой кишки (после операции новые полипы образуются приблизительно у каждого пятого пациента, у которого ранее был обнаружен и пролечен рак толстой кишки).
Так как с течением времени полипы могут переродиться и стать злокачественными, очень важно обнаружить и удалить их, не дожидаясь этого.
Большинство рецидивов раковых образований обнаруживается в течение первых двух лет после хирургии, поэтому интенсивность мониторинга максимальна именно в этот промежуток времени и целью обследования является в первую очередь исключение развития возврата заболевания.
Вероятность появления рецидива рака по прошествии первых пяти лет после операции резко снижается. Основной задачей наблюдения в этот период является обнаружение новых полипов ободочной и прямой кишок.
При контрольном осмотре оценивается состояние вашего здоровья и назначается обследование: один раз в каждые шесть месяцев в течение первых двух лет после операции и 1 раз в год в последующие 3-5 лет и включает:
- физикальный осмотр;
- анализ крови на опухолевый маркер CEA или РЭА (аббревиатура названия карциноэмбрионального антигена или ракового эмбрионального антигена) – это особый белок, который обнаруживают в крови. При активном опухолевом процессе уровень этого белка в крови больных раком толстой и прямой кишок иногда может повыситься);
- колоноскопия (осмотр просвета толстой и прямой кишок);
- рентгенография органов грудной клетки;
- компьютерная томография;
- осмотр органов брюшной полости и таза с помощью ультразвука.
Лечение
Лечение колоректального рака консервативными методами невозможно, поэтому для удаления опухоли проводится хирургическое вмешательство. Если диагностировано новообразование, тактика лечения определяется степенью поражения толстого кишечника. Врачами-онкологами Юсуповской больницы для лечения колоректального рака используется дополнительно лучевая терапия или химиотерапия.
Вопросы многих пациентов, обращающихся к врачам-онкологам, связаны с тем, можно ли вылечить рак прямой кишки. Ранняя диагностика и своевременная терапия улучшают прогноз при данном заболевании, на начальных этапах развития патологического процесса вероятность благоприятного исхода высока.
Операции
Основной метод лечения рака прямой кишки – хирургический. Злокачественная опухоль стремительно распространяется, поэтому консервативные методы не позволяют остановить патологический процесс. Обследование перед операцией включает:
- Осмотр онкологом;
- Общий и биохимический анализ крови с оценкой функции печени и почек;
- Определение уровня онкомаркера РЭА;
- Выполнение колоноскопии;
- Компьютерную томографию малого таза, органов грудной и брюшной полости.
Разработано несколько типов операций в зависимости от стадии рака и его локализации. Хирурги клиники онкологии виртуозно выполняют следующие оперативные вмешательства на толстой кишке при наличии злокачественной опухоли:
- Лапароскопическую резекцию – данная операция является востребованной, так как она позволяет остановить патологический процесс с минимальным вмешательством;
- Брюшно-анальную резекцию – характеризуется удалением пораженного участка кишки, после чего хирург сшивает оба конца и удаляет участок кишки, располагающийся в заднем проходе;
- Внутрибрюшную резекцию – при данном методе осуществляется удаление пораженного участка кишки; во время вмешательства может быть выведена колостома на переднюю стенку живота;
- Обструктивную резекцию, или операцию по методу гартмана – проводится при высокой вероятности длительного заживления раневой поверхности. При данном методе хирург удаляет новообразование, после чего выводит колостому и ушивает другой конец кишки. В последующем возможно оперативное вмешательство по ушиванию колостомы.
Аденокарцинома сигмовидной кишки, лечение которой осуществляется хирургическим путем, на начальном этапе развития успешно поддается лечению. Врачи-онкологи Юсуповской больницы оказывают медицинские услуги высокого качества и обеспечивают психологическую поддержку каждого пациента.
Врачи Юсуповской больницы выполняют следующие операции при раке толстой кишки:
- Резекцию илеоцекального угла, при которой удаляют часть тонкой кишки и слепую кишку, накладывают первичный анастомоз (соединение тонкой и толстой кишки);
- Правостороннюю гемиколэктомию, во время которой удаляют терминальный отдел тонкой кишки и восходящую ободочную кишку с печеночным изгибом;
- Резекцию поперечной ободочной кишки с прилежащими лимфоузлами;
- Левостороннюю гемиколэктомию, когда удаляют селезеночный сгиб ободочной кишки и нисходящую часть ободочной кишки;
- Переднюю резекцию прямой кишки с удалением сигмовидной кишки и верхнего ампулярного отдела прямой кишки;
- Низкую переднюю резекцию прямой кишки – удаление верхнего и среднего ампулярных отделов прямой кишки с резекцией сигмовидной кишки.
Чаще всего при плановой ситуации онкологи формируют первичные анастомозы. Хирурги сшивают два конца резецированных фрагментов кишки. Во время экстренной операции вмешательство заключается в дополнительном выведении на переднюю брюшную стенку илеостомы или колостомы.
Когда пациенту предстоит прохождение предоперационной неоадъювантной химиотерапии или лучевого лечения при наличии признаков частичной кишечной непроходимости, для сохранения выделительной функции хирурги устанавливают внутрикишечные стенты при помощи колоноскопии. После проведения неоадъювантного лечения на заседании экспертного совета рассматривают вопрос о возможности проведения радикального оперативного вмешательства.
В случае изначального наличия отдалённых метастазов во время операции убирают первичную опухоль. Затем проводят адъювантное лечение (химиотерапию, лучевую терапию или совмещают эти методы). Такой подход позволяет предотвратить распад опухолевой ткани или развитие кишечной непроходимости.
Записаться на приём
Лучевая терапия перед операцией
Лучевая терапия – один из компонентов лечения рака прямой кишки. Ионизирующее излучение способствует разрушению опухолевых клеток, также его влиянию подвержены здоровые клетки. Радиационное воздействие до операции по удалению опухоли способствует устранению симптоматики. Если диагностирован рак сигмовидной кишки, лечение с использованием данного метода после операции улучшает прогноз.
Колостома
Лечение рака прямой кишки в ряде случаев требует создания колостомы, представляющей собой отверстие, через которое из толстой кишки выводятся газы и каловые массы. Искусственный анус выводят при наличии следующих показаний:
- Поражение большой части кишки;
- Воспалительный процесс после лучевой терапии;
- Нагноения и свищи в толстом кишечнике;
- Невозможность оперативного удаления опухоли;
- Высокая вероятность осложнений при удалении фрагмента толстой кишки;
- Прорастание образования в органы.
Больные, имеющие колостому, используют специальные контейнеры для сбора кала.
Паллиативная химиотерапия
Химиотерапевтическое лечение проводится препаратами, которые пагубно воздействуют на атипичные клетки, снижают вероятность образования метастазов. Химиотерапия при раке прямой кишки проводится до оперативного вмешательства или после операции. Химиотерапию применяют в качестве основного метода лечения при опухоли, которая не может быть удалена в ходе операции.
Данный метод лечения имеет побочные эффекты, проявляющиеся тошнотой, выпадением волос, диареей, воспалением слизистых и нейтропенией. Перед процедурой врачи-онкологи предупреждают пациентов о возможных последствиях. Постоянный лабораторный контроль уровня форменных элементов позволяет врачам Юсуповской больницы своевременно проводить коррекцию доз и препаратов.
Диета
Питание при раке прямой кишки должно быть сбалансированным. Повара Юсуповской больницы включают в рацион пациента продукты с высоким содержанием растительной клетчатки. Данная мера направлена на профилактику запоров, выведение токсинов. Лечебная диета при раке прямой кишки является дополнением к основной терапии.
Общие рекомендации по питанию при раке толстой кишки:
- Дробное питание 5-6 раз в день;
- Использование при приготовлении пищи свежих продуктов;
- Употребление отварной пищи или приготовленной на пару;
- Отказ от жирных сортов мяса, копченых и маринованных продуктов;
- Исключение из рациона газированных напитков и продуктов, усиливающих газообразование.
Диета при лучевой терапии прямой кишки требует исключения грубой, соленой пищи, которая раздражает слизистую оболочку ротовой полости. Питание при раке толстой кишки для пациентов Юсуповской больницы разрабатывается диетологом с учетом индивидуальных предпочтений. В рацион включаются свежие продукты
Причины и факторы риска
На возникновение рака кишечника влияет положительный семейный анамнез — его имеют приблизительно 25% лиц с колоректальным раком. При наличии наследственного неполипозного колоректальный рака (HNPCC) происходит прогрессирование до КРР в 80% случаев.
Учитываются наследственные синдромы:
- семейный аденоматозный полипоз: у 100% лиц к 40 годам развивается КРР,
- синдром Гарднера,
- синдром Турко,
- синдром Пеутца-Джегерса,
- синдром ювенильного полипоза.
Вероятность появления рака кишки больше в пожилом возрасте, а также в возрасте старше 40 лет.
Факторами риска также является ряд заболеваний:
- Колоректальные аденомы и зубчатые полипы.
- Воспалительные заболевания кишечника: хроническое воспаление → гиперплазия → неполипоидная дисплазия → неоплазия.
- Неспецифический язвенный колит и болезнь Крона.
- Эндокардит и бактериемия, вызванные S. gallolyticus.
- Сахарный диабет 2 типа.
- Ожирение.
- Облучения брюшной полости в детстве в анамнезе.
Большое значение имеет образ жизни и диета. Способствуют появлению опухолей кишечника:
- курение,
- употребление алкоголя,
- диета с высоким содержанием жира и низким содержанием клетчатки,
- употребление переработанного мяса.
Защитные факторы, снижающие риск развития КРР
- Длительное применение аспирина и других НПВС.
- Физическая активность.
- Диета с высоким содержанием клетчатки и овощей и низким содержанием мяса.
Прогноз и выживаемость
Прогноз при раке толстой кишки зависит от глубины инвазии опухоли и вовлечения в патологический процесс регионарных лимфоузлов. Важными прогностическими факторами являются:
- Степень дифференцировки опухолевой ткани;
- Периневральная или сосудистая инвазия;
- Вовлечение в патологический процесс краёв резекции.
К неблагоприятным признакам относят прободение новообразования, кишечную непроходимость, повышение уровня онкомаркеров СА 19.9 и РЭА.
Пятилетняя выживаемость после удаления опухоли хирургическим путём составляет при первой стадии – 85-95%, для второй – 60-80%, при третьей –30-60%. При наличии единичных метастазов в печень хирурги выполняют частичную резекцию органа. После операции прогноз пятилетней выживаемости составляет 40%. После удаления метастазов в лёгких пятилетняя выживаемость составляет от 35 до 45 %. При выявлении высокодифференцированной аденокарциномы толстой кишки прогноз лучше, чем при низкодифференцированной опухоли.
Прогноз при умеренно дифференцированной аденокарциноме толстой кишки полностью зависит от стадии рака. При своевременной ранней диагностике онкологам Юсуповской больницы удаётся провести радикальное лечение, которое предотвращает рецидивы и метастазирование. Если новообразование выявляют на последних стадиях, прогноз ухудшается.
Лечение рака толстой кишки в Москве
Лечение рака толстой кишки в Москве проводится врачами-онкологами Юсуповской больницы, которые являются экспертами в данной области. Опытные специалисты клиники онкологии предоставляют пациентам и их родственниками услуги высокого качества. После посещения специалиста и диагностики в минимальные сроки назначается лечение колоректального рака в Москве.
Если у пациента диагностируется рак толстой кишки, онкологи Юсуповской больницы разрабатывают индивидуальную программу лечения. Записаться на прием к врачу-онкологу и узнать стоимость услуг можно, позвонив по номеру телефона Юсуповской больницы. Специалисты контакт-центра круглосуточно отвечают на все вопросы пациентов и их родственников.
Статистика
По статистике заболевание является третьим по частоте диагностирования раком в мире, и отмечается постоянный рост случаев его выявления. На него приходится около 8% всех новых случаев рака в США. В 2012 г. в Европе около 447 000 пациентам был поставлен этот диагноз. Это приблизительно 13% всех случаев рака в данном регионе.
Колоректальный рак чаще встречается у мужчин, чем у женщин. В Европе у каждого 20-го мужчины и у каждой 35-й женщины разовьется колоректальный рак на определенном этапе их жизни. Другими словами, каждый год в Европе приблизительно 35 мужчинам из 100 000 мужчин и приблизительно 25 женщинам из 100 000 женщин ставится диагноз колоректальный рак. Пик заболеваемости отмечается между 65 и 74 годами. Частота случаев колоректального рака выше в индустриализированных и урбанизированных районах.
Эпидемиология колоректального рака (заболеваемость и летальность)
Профилактика
Предотвращение рака кишечника – одно из основных направлений деятельности онкологов Юсуповской больницы. Составление индивидуальной программы профилактики осуществляется после комплексной диагностики и анализа полученных данных. Врачи-онкологи с многолетним опытом лечения колоректального рака предлагают пациентам следующие направления профилактики:
- Внесение изменений в рацион. Одним из провоцирующих факторов развития данного заболевания является употребление красного мяса, приготовление которого происходит при высоких температурах, в результате чего образуются канцерогенные вещества. Специалисты рекомендуют свести к минимуму употребление данных продуктов. Кроме этого, для профилактики рака толстой кишки врачи советуют употреблять продукты, насыщенные клетчаткой, кальцием и витаминами А, C, D;
- Отказ от употребления алкоголя и курения;
- Своевременная терапия воспалительных заболеваний кишечника и профилактика запоров;
- Удаление полипов толстой кишки.
Специалисты Юсуповской больницы обращают внимание пациентов на необходимость прохождения ежегодных исследований при наследственной предрасположенности и наличии провоцирующих факторов. Для того чтобы пройти обследование с помощью современной аппаратуры при подозрении на рак толстой кишки, звоните по телефону Юсуповской больницы. Если врачи исключат наличие злокачественного новообразования, будет проведена профилактика рака толстой кишки.
При наличии опухоли установят её тип и стадию, составят индивидуальную схему ведения пациента, проведут адекватное лечение. В клинике онкологии пациенту подберут оптимальную терапию, используя самые современные и эффективные лекарственные средства, обладающие минимальным побочным эффектом, а также обеспечат диетическим питанием при раке толстой кишки.
Записаться на приём
Причины рака кишечника
Основные причины развития новообразований в кишечнике являются следующими:
- Наследственность – опухоль чаще диагностируется у людей, чьи близкие родственники болели таким видом рака, или у них были диагностированы полипы кишечника.
- Чрезмерное потребление красного мяса – в группе риска находятся те, кто слишком часто ест свинину, баранину, говядину.
- Неправильный рацион питания в целом – вероятность болезни повышена у тех, кто употребляет мало овощей, фруктов, злаков и при этом ест много животных жиров.
- Недостаточная физическая активность.
- Курение, злоупотребление спиртным.
- Воспалительные болезни кишечника – вероятность болезни повышается при болезни Крона и хроническом течении неспецифического язвенного колита.
- Неблагоприятная экологическая обстановка.