Малигнизация: этапы, причины появления
Под малигнизацией понимают процесс, в ходе которого происходит перерождение клеток здоровых в клетки раковые. Этому процессу могут быть подвержены любые здоровые ткани либо ткани доброкачественных новообразований.
При малигнизации наблюдается снижение уровня клеточного созревания, изменение клеточной морфологии, нарушение роли и чрезмерно активное размножение клеток, стремительное развитие злокачественного новообразования, развитие отдаленных опухолевых очагов.
Для выявления процесса используют данные клинические, диагностические исследования инструментальные и лабораторные.
Лечение образовавшейся злокачественной опухоли предполагает оперативное вмешательство, терапию, химио- и лучевую. Дополнительно используют гормоны, иммуностимуляторы и иные препараты.
Принципиальные отличия злокачественного новообразования от новообразования доброкачественного:
- Снижается уровень созревания клеток;
- Изменение их морфологии;
- Нарушается функциональная активность;
- Бесконтрольное деление клеток;
- Увеличение новообразования;
- Образование метастазов.
Начальные стадии процесса никак не обнаруживают себя симптоматическими проявлениями, что создает серьезную проблему в плане диагностики и, соответственно, своевременного начала лечения. Проведение систематических профилактических осмотров, современные методы исследования помогают лишь отчасти выявить начало развития процесса.
Малигнизация может развиться у людей разного возраста, но вероятность ее возникновения выше у людей возрастных. Легкие, желудок, молочная железа, печень, толстый кишечник более всего подвержены процессу, о котором идет речь.
Мировая статистика показывает, что распространенность процесса растет год от года, на что влияют множество факторов, например, неблагоприятная экологическая ситуация, увеличение продолжительности жизни, вредные привычки и т.д.
Причины и признаки
Причины «запуска» процесса самые разные:
- Химические канцерогены;
- Излучение ультрафиолетовое;
- Чрезмерное увеличение массы тела;
- Неправильное питание;
- Излучение ионизирующее;
- Вирусы;
- Нарушение гормонального фона;
- Предрасположенность генетического плана.
TNM-классификация
Как мы уже отметили, начальные стадии процесса протекают бессимптомно. Поэтому профилактические исследования, скрининговые программы играют важную роль в диагностике заболевания.
Малигнизация
Причиной малигнизации клеток является сочетание нескольких факторов, в числе которых специалисты указывают химические канцерогены, особенности окружающей среды, некоторые вирусы, состояния гормонального дисбаланса, возраст, вредные привычки и неблагоприятную наследственность. При проведении исследований было установлено, что малигнизацию могут провоцировать более 2000 различных химических веществ, однако степень их влияния на процессы злокачественного перерождения клеток может сильно различаться.
В перечень химических соединений, безусловно, вызывающих малигнизацию клеток, входят полициклические ароматические углеводороды (источниками являются транспорт, промышленные предприятия и отопительные системы), нитрозамины (содержатся в сигаретах, некоторых сортах пива и амидопирине), производные гидразина (входят в состав гербицидов и некоторых лекарственных средств), асбест и другие минеральные волокна (источником являются промышленные производства), а также некоторые соединения металлов.
Самым значимым физическим фактором малигнизации является солнечное излучение, от уровня которого напрямую зависит вероятность развития рака кожи. Чем светлее кожа и волосы и чем дольше человек подвергается воздействию солнечных лучей – тем выше риск развития меланомы, базалиомы и плоскоклеточного рака кожи. Кроме того, малигнизацию может стимулировать ионизирующее излучение, провоцирующее возникновение лейкозов, костных опухолей (радиоактивный стронций) и рака щитовидной железы (радиоактивный цезий и йод).
Доказано, что вероятность малигнизации повышается при воздействии на клетки определенных вирусов, в частности – вируса ATLV (вызывает лейкоз), вируса Эпштейна-Барр (провоцирует развитие лимфомы Беркитта), вируса папилломы человека (играет определенную роль в возникновении рака шейки матки) и вируса герпеса II типа. Малигнизации также способствуют нарушения гормонального баланса. Гормоны могут напрямую провоцировать озлокачествление, действовать на клетки опосредованно, стимулируя их пролиферацию, оказывать негативное влияние на иммунитет и изменять метаболизм некоторых канцерогенов.
Существенную роль в процессе малигнизации играет генетическая предрасположенность. Описано множество наследственных заболеваний с высокой вероятностью малигнизации, например, системный полипоз кишечника, при котором у большинства пациентов к 40-50 годам развивается рак толстой кишки, или болезнь Дауна, при которой риск развития лейкоза в 11 раз выше, чем в среднем по популяции. Прослеживается связь между малигнизацией и врожденными пороками развития.
Выявляется зависимость между вероятностью малигнизации тканей определенных органов и полом пациента. Мужчины в 2,4 раза чаще страдают опухолями глаз, в 2,1 раза чаще – новообразованиями желудка, в 2 раза чаще – злокачественными поражениями носоглотки, в 1,7 раза – опухолями костей. У женщин вдвое чаще выявляется малигнизация тканей щитовидной железы. Первое место по распространенности у мужчин занимают опухоли дыхательных путей, у женщин – опухоли половых органов и молочной железы. В большинстве случаев вероятность малигнизации у пациентов обоих полов увеличивается с возрастом, однако некоторые виды новообразований чаще выявляются у детей или молодых людей.
В число привычек, оказывающих наиболее сильное влияние на малигнизацию клеток, входят курение, неправильное питание и прием алкоголя. У курящих рак легких развивается в 11 раз чаще; опухоли полости рта, гортани и глотки – в 7 раз чаще; новообразования мочевого пузыря – в 2,2 раза чаще; опухоли поджелудочной железы – 1,7 раз чаще, чем у некурящих. Основными пищевыми привычками, увеличивающими вероятность малигнизации, являются прием большого количества мясной, жирной, острой и пряной пищи, склонность к пересаливанию и употребление недостаточного количества растительной клетчатки. Алкоголь сам по себе не вызывает малигнизацию, но выступает в роли активатора, усиливая воздействие других факторов.
Стадийность
Стадия первая – инициализация. Начало процесса – это генетическая мутация в клетке. Постоянное образование клеток в организме контролируется иммунной системой, которая включает механизма апоптоза для уничтожения клеток.
Мутационные изменения воздействуют гены, ответственные за механизм апоптоза, в силу чего мутированная клетка не погибает, продолжая делиться.
Следом наступает стадия промоции. Онкогены активируются, мутированные клетки делятся все активнее. Они развиваются, созревают и начинают выполнять функции ткани, где локализуются.
Для полного возникновения раковой патологии необходимо нарушение процесса клеточного созревании, в результате которого количество атипичных клеток вырастает, ткань, где они локализуются, изменяется и возникает злокачественное новообразование.
Нестабильность мутированных клеток характеризуется возникновением в опухоли преобладающего клона клеток, образующего ее основу. Бесконтрольность деления клеток приводит к появлению и других клонов. Это, кстати, объясняет, почему препараты, применяемые для лечения опухоли, со временем не оказывают на нее никакого воздействия.
Стадия последняя – опухолевая прогрессия. Злокачественные клетки прорастают в окружающие ткани и органы, распространяются по организму, образуя метастазы.
Язвенная болезнь желудка и двенадцатиперстной кишки у лиц пожилого и старческого возраста
Язвенная болезнь желудка и двенадцатиперстной кишки не является редким заболеванием у лиц пожилого и старческого возраста. По нашим многолетним наблюдениям, пациенты старше 60 лет составляют около 10% среди всех больных язвенной болезнью. Предельного возраста, в котором может возникать это заболевание, по-видимому, не существует (в литературе, например, имеется описание 103-летнего больного с перфоративной пептической язвой).
Говоря о язвенной болезни у лиц пожилого и старческого возраста, необходимо разграничивать 2 варианта развития заболевания.
Cледует выделять длительно протекающую язвенную болезнь, возникшую впервые в молодом и среднем возрасте и сохранившую периодичность чередования обострений и ремиссии у пожилых больных. По разным данным, на долю этого варианта приходится от 30 до 50% всех случаев язвенной болезни у лиц пожилого возраста. Длительно протекающая язвенная болезнь (применяемый некоторыми авторами термин «старая язвенная болезнь» представляется нам стилистически менее удачным) отличается от таковой у лиц молодого и среднего возраста лишь более высокой частотой сочетанных форм поражения (желудок и двенадцатиперстная кишка), более продолжительными обострениями и более медленным рубцеванием язвенного дефекта.
Клиническая картина
Язвенная болезнь желудка и двенадцатиперстной кишки, впервые возникшая уже в пожилом возрасте, характеризуется определенным своеобразием клинической картины и течения. Для обозначения данного варианта развития заболевания мы обычно применяем термин «поздняя язвенная болезнь»
. Часто используемое в таких случаях выражение «старческие язвы», в целом правильно трактующее сущность имеющихся изменений, вряд ли можно признать удачным с деонтологической точки зрения.
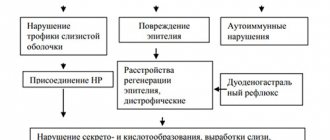
В патогенезе поздней язвенной болезни у лиц пожилого и старческого возраста возрастает роль факторов, способствующих ослаблению защитных свойств слизистой оболочки гастродуоденальной зоны.
Значение этих факторов (в первую очередь, атеросклеротических изменений сосудов желудка, снижающих трофику его слизистой оболочки) становится особенно заметным в тех случаях, когда заболевание возникает без участия пилорического геликобактера (у 20–30% больных с язвами желудка). Язвенная болезнь у таких пациентов часто развивается на фоне гипертонической болезни, ишемической болезни сердца, облитерирующего атеросклероза сосудов нижних конечностей, сахарного диабета, хронических неспецифических заболеваний легких, сахарного диабета и других заболеваний, способствующих нарушению микроциркуляции в слизистой оболочке желудка.
Поздние гастродуоденальные язвы (чаще локализуются в субкардиальном отделе и теле желудка) нередко протекают со стертой и атипичной клинической картиной [1]. Болевой синдром и диспепсические расстройства часто очень слабо выражены. Могут отсутствовать периодичность болей и их связь с приемом пищи, а также сезонность обострений. Уровень секреции соляной кислоты у больных язвенной болезнью пожилого возраста (особенно при локализации язвы в желудке) оказывается обычно существенно ниже, чем у пациентов молодого и среднего возраста.
Малосимптомность и стертость клинической картины язвенной болезни у лиц пожилого возраста сочетается с более тяжелым течением заболевания. Это проявляется прежде всего в более значительных размерах язвенного дефекта (особенно при локализации в желудке) по сравнению с пациентами молодого и среднего возраста. Так, по нашим данным, более чем в 1/3 случаев язвы желудка у пожилых больных имеют большие (более 2 см в диаметре) или гигантские (более 3 см в диаметре) размеры
. Под нашим наблюдением находился 70-летний больной, у которого размер язвы желудка (при очень незначительных клинических проявлениях) в диаметре составлял 6 см. У пациента был распространенный атеросклероз (включая выраженный облитерирующий атеросклероз сосудов нижних конечностей) и атеросклеротическая аневризма брюшного отдела аорты, что во многом определило «трофический» генез данной язвы.
У пожилых больных язвенной болезнью частота желудочно-кишечных кровотечений (мелена) почти вдвое выше, чем у пациентов молодого и среднего возраста
(наблюдается более чем у 1/4 больных язвенной болезнью пожилого возраста). Железодефицитная анемия (часто как результат скрытых кровопотерь) выявляется у пожилых больных еще более часто (по нашим данным, в 1/3 случаев).
Дифференциальная диагностика
При обнаружении у лиц пожилого и старческого возраста язвенного дефекта в желудке важное значение имеет подтверждение доброкачественного характера язвы.
Следует иметь в виду, что малигнизация (озлокачествление) длительно существующей язвы желудка встречается значительно реже, чем это принято предполагать (риск малигнизации язвы желудка в целом не выше, чем риск возникновения рака желудка у больного, не имеющего язвы). Как показывают наш собственный опыт и данные литературы, подавляющее большинство злокачественных язв желудка представлено не малигнизированными доброкачественными язвами, а первично-язвенной формой рака желудка.
В пользу первично-язвенной формы рака желудка свидетельствуют такие признаки, как короткий (как правило, менее 1 года):
1) анамнез заболевания,2) локализация язвенного дефекта на большой кривизне желудка,3) очень значительные размеры язвы,4) выраженное похудание и отсутствие аппетита,5) анемия и ускорение СОЭ,6) гистаминустойчивая ахлоргидрия,
7) характерные рентгенологические данные (обнаружение «ниши» неправильной формы с неровными контурами, обрыв складок слизистой оболочки, ригидность стенки желудка в месте поражения и др.),
эндоскопические признаки (неправильная форма язвы, неровные края, бугристое дно, ступенчатый обрыв стенок язвенного кратера, инфильтрированность слизистой оболочки, примыкающей к язве, ригидность и кровоточивость краев язвы и др.).
В то же время инфильтративно-язвенная форма рака желудка может давать рентгенологическую и эндоскопическую картину доброкачественной язвы, поэтому окончательное заключение о характере изъязвления может быть сделано только после повторного гистологического исследования биоптатов, взятых из краев и дна язвы.
Лечение
Лечение больных язвенной болезнью пожилого и старческого возраста строится по общепринятой схеме. При обнаружении пилорического геликобактера (морфологическим или уреазным методом) проводится антигеликобактерная терапия по одной из схем в течение 7 дней: блокаторы протонного насоса
• омепразол по 20 мг 2 раза в день, лансопразол по 30 мг 2 раза в сутки, пантопразол по 40 мг 2 раза в день)
• кларитромицин (по 250 мг 2 раза в день)
• метронидазол (по 0, 5 г 2 раза в день), блокаторы протонного насоса + амоксициллин (1 г 2 раза в день)
• метронидазол (0, 5 г 2 раза в день), блокаторы протонного насоса + амоксициллин (по 0, 5 г 2 раза в день)
• кларитромицин (по 500 мг 2 раза в день).
Хорошо зарекомендовала себя также комбинация ранитидин–висмут–цитрата ( по 400 мг 2 раза в день) с кларитромицином (по 250 мг 2 раза в день) и метронидазолом (по 0, 5 г 2 раза в день). Параллельно с эрадикационной терапией проводят базисный курс антисекреторных препаратов
(ранитидин по 150 мг 2 раза в день, фамотидин по 20 мг 2 раза в сутки или омепразол по 20 мг 1 раз в день), продолжающийся в обычных случаях 4–6 нед (при дуоденальной язве) и 6–8 нед (при язве желудка). Из-за часто медленного рубцевания гастродуоденальных язв у лиц пожилого и старческого возраста курс базисной антисекреторной терапии, необходимый для полного заживления язвы, может продолжаться у таких пациентов до 10–12 нед. Дополнительно для купирования болевых ощущений и диспепсических расстройств с симптоматической целью можно назначать
антацидные препараты.
При подтверждении успешной эрадикации пилорического геликобактера, которое проводится не ранее чем через 4 нед после окончания антисекреторной терапии, последующего поддерживающего приема противоязвенных препаратов обычно не требуется.
При наличии у больного пожилого возраста язвенной болезни, не ассоциированной с пилорическим геликобактером, с целью заживления язвы проводится только антисекреторная терапия. После достижения рубцевания язв таким пациентам во избежание рецидивов показан ежедневный поддерживающий прием антисекреторных препаратов (Н2-блокаторов или блокаторов протонного насоса), чаще всего в половинных дозах.
Поражение желудка и двенадцатиперстной кишки при приеме нестероидных противовоспалительных препаратов
Отдельную группу составляют язвенные поражения желудка и двенадцатиперстной кишки, возникшие в результате приема нестероидных противовоспалительных лекарственных средств (НПВС)
. Указанные поражения (НПВС-гастропатия) представляют собой очень важную проблему в современной гастроэнтерологии и геронтологии. Исследования, проведенные в США, Канаде, Австралии и других странах, показали, что 10–20% лиц пожилого и старческого возраста регулярно принимают НПВС (ацетилсалициловая кислота, кетопрофен, индометацин и др.) по поводу деформирующего остеоартроза, невралгий и миалгий, остеохондроза позвоночника. При этом риск возникновения язвенных поражений желудка и двенадцатиперстной кишки, обусловленных прежде всего угнетением синтеза простагландинов в слизистой оболочке, составляет 20–25%. Частота госпитализаций лиц пожилого возраста по поводу желудочно-кишечных осложнений, связанных с приемом НПВС, по сравнению с больными молодого и среднего возраста выше в 4 раза. Если же у пожилого больного имеются анамнестические указания на наличие у него ранее язвенной болезни, то риск развития эрозивно-язвенных поражений при приеме НПВС возрастает в 14–17 раз (!) [2, 3].
Гастродуоденальные язвы, обусловленные приемом НПВС, часто бывают острыми, множественными и манифестируются клинически внезапными желудочно-кишечными кровотечениями (меленой или рвотой содержимым, имеющим вид кофейной гущи).
Наиболее высокая вероятность возникновения ульцерогенных побочных явлений отмечается при приеме таких НПВС, как пироксикам, кетопрофен, индометацин, наименьшая – при приеме ибупрофена. Необходимо помнить, что
язвенные поражения желудка и двенадцатиперстной кишки могут возникнуть даже при приеме набольших доз ацетилсалициловой кислоты (менее 300 мг в сутки), часто назначаемой пожилым людям, например, с целью профилактики осложнений при ишемической болезни сердца.
Кроме того, изменение лекарственных форм препарата также полностью не исключает вероятности возникновения НПВС-гастропатии.
Лечение гастродуоденальных язв, обусловленных приемом НПВС, у лиц пожилого возраста включает, в первую очередь, уменьшение дозы или полную отмену приема нестероидного противовоспалительного препарата. Если его отмена по каким-то причинам оказывается невозможной, противоязвенная терапия проводится на фоне продолжающегося приема НПВС. При этом сроки заживления язвенных поражений естественно увеличиваются.
Препаратами выбора для лечения гастродуоденальных язв, обусловленных приемом НПВС, являются блокаторы протонного насоса, которые назначают в стандартных дозах
(омепразол 20 мг в сутки, лансопразол 30 мг в день, пентопразол 40 мг в день). При осложненном течении, множественном характере язв и их больших размерах, медленной динамике заживления, а также при необходимости продолжения приема НПВС дозы блокаторов протонного насоса могут быть удвоены.
Вместо блокаторов протонного насоса для лечения гастродуоденальных язв, связанных с приемом НПВС, могут быть назначены синтетические аналоги простагландинов (мезопростол по 200 мг 4 раза в сутки) или блокаторы Н2-рецепторов гистамина (ранитидин по 150 или 300 мг 2 раза в сутки, фамотидин по 20 или 40 мг 2 раза в день), хотя эффективность данных препаратов, как свидетельствуют последние исследования, ниже, чем у блокаторов протонного насоса.
Целесообразность проведения у больных с НПВС-гастропатией эрадикационной антигеликобактерной терапии в настоящее время окончательно не определена.
Все же большинство гастроэнтерологов полагают, что проведение такого лечения (по одной из приведенных схем) существенно снижает вероятность возникновения рецидивов гастродуоденальных язв и повышает устойчивость слизистой оболочки желудка и двенадцатиперстной кишки к повторному действию НПВС.
Для предупреждения развития гастродуоденальных язвенных поражений при применении НПВС больным пожилого возраста (особенно имеющим сопутствующие заболевания сердечно-сосудистой системы и печени, а также язвенную болезнь в анамнезе или получающим антикоагулянты) показан прием блокаторов протонного насоса в стандартных дозах
(например, омепразол 20 мг в сутки), мезопростола (по 100–200 мг 4 раза в день) или блокаторов Н2-рецепторов гистамина (лучше в удвоенных дозах), а также проведение – в случаях обнаружения пилорического геликобактера – эрадикационной терапии, снижающей риск возникновения эрозивно-язвенных поражений слизистой оболочки желудка и двенадцатиперстной кишки на фоне приема НПВС.
Важной составной частью профилактики гастродуоденальных язв, связанных с приемом НПВС у пожилых людей, является тщательный учет показаний и противопоказаний к назначению данных лекарственных препаратов.
Во многих случаях (особенно при необходимости кратковременного применения анальгетиков и антипиретиков) целесообразна замена НПВС препаратами, не оказывающими неблагоприятное влияние на слизистую оболочку желудка и двенадцатиперстой кишки (парацетамол). Комбинация парацетамола и НПВС позволяет снизить дозу последних и тем самым уменьшить риск ульцерогенного действия.
Литература
1. Brooks P. Use and benefits of nonsteroidal anti-infalammatory drugs. Am J Med. 1998; 104 (3A): 9S–13S.
2. Griffin M.R. Epidemiologi of nonsteroidal anti-inflammatory drug-associated gastrointestinal injuri.Ibid: 23S–9s.
3. Soll H. Petic ulcer and its complications.Sleisenger & Fordtran’s Gastrointestinal and liver disease (Ed.Feldman et al.) 1998; 6th Editon, 1: 620–78
| Приложения к статье |
| Малосимптомность и стертость клинической картины язвенной болезни у лиц пожилого возраста сочетается с более тяжелым ее течением |
| Окончательное заключение о характере изъязвления может быть сделано только после повторного гистологического исследования биоптатов, взятых из краев и дна язвы |
| Рис.1. Язва желудка |
| Лечение гастродуоденальных язв, обусловленных приемом НПВС, у лиц пожилого возраста включает, в первую очередь, уменьшение дозы или полную отмену НПВС |
Этапы
Если взять аспект морфологический, то процесс малигнизации возникает и развивается следующим образом:
- В ткани образуются избыточное количество структурных элементов (гиперплазия);
- Вследствие деления клеток ткань разрастается;
- Образуется доброкачественная опухоль;
- Здоровые клетки ткани начинают трансформироваться в атипичные (дисплазия);
- Возникает ситуация «Рак in situ»: возникшее злокачественное новообразование не поражает подлежащие слои ткани
- Злокачественная опухоль становится инвазивной.
Свойства раковой опухоли
Злокачественная опухоль имеет ряд характеристик, которых нет у здоровых клеток и тканей:
- Быстрый рост, который сопровождается сдавлением либо поражением тканей окружающих;
- Прорастание в ткани окружающие (инфильтрация);
- Распространение по организму и образование новых опухолевых очагов;
- Выработка токсинов;
- «Неподчинение» иммунной системе;
- Высокая склонность к мутациям;
- Значительное снижение клеточного созревания;
- Выраженный клеточный и тканевый атипизм;
- Стимулирование роста кровеносных сосудов.
Лечебные и профилактические мероприятия
Профилактические мероприятия включают в себя:
- Отказ от табакокурения и употребления алкоголя;
- Правильное питание, которое должно быть сбалансировано по калорийности;
- Индивидуальные средства защиты в процессе работы во вредных условиях;
- Ограничение воздействия излучения ультрафиолетового;
- Адекватная физическая активность;
- Следование режиму труда и отдыха;
- Систематические обследование, в том числе участие в скрининговых программах.
Шансы на выздоровление значительно повышаются, если злокачественная опухоль диагностирована на ранних стадиях.
Как методы лечения онкологических заболеваний используют оперативные манипуляции, химио- и лучевую терапию.
В клинике интегративной онкологии Onco.Rehab применяют комплексный поход к лечению раковых заболеваний, в котором, помимо традиционных методов лечения, используют гипертермию, таргетную терапию, фотодинамическую, иммунотерапию и другие современные методы, показавшие свою высокую эффективность.
Лечение и профилактика малигнизации
Под профилактикой малигнизации подразумеваются мероприятия, аналогичные тем, которые рекомендуются для профилактики рака:
- Отказ от вредных привычек, в частности, от употребления табака и алкоголя.
- Сбалансированное адекватное по калорийности питание, содержащее в достаточном количестве макро- и микронутриенты. Специалисты рекомендуют обратить внимание на достаточное употребление клетчатки. Она обеспечивает регулярное опорожнение кишечника и как щетка, собирает на себя токсичные и канцерогенные вещества.
- Использование индивидуальных средств защиты при работе с вредными факторами производства.
- Защита от ультрафиолетового излучения с помощью одежды, солнцезащитных кремов и очков.
- Соблюдение режима труда и отдыха, достаточная физическая активность.
Своевременное прохождение скрининговых программ. Это очень важный момент, о котором речь уже шла выше. Скрининговое обследование позволяет обнаружить пациентов с малигнизированными новообразованиями на ранней стадии и своевременно провести специальное лечение.
Лечением рака занимаются врачи онкологи. При этом используется хирургия, лучевая терапия и медикаментозная терапия. Для ряда нозологий достигнуты огромные результаты в успешности лечения. Например, многие лейкозы и лимфомы можно вылечить окончательно, то же касается многих солидных опухолей на ранних стадиях. Причем чем раньше обнаружена малигнизированная опухоль, тем менее травматичное вмешательство потребуется, и тем выше шансы на полное выздоровление.
Однако даже при распространенных стадиях, когда есть метастазы, можно добиться приемлемого уровня качества жизни и увеличить ее продолжительность. Так, в федеральной сети клиник экспертной онкологии «Евроонко» существует целое отделение терапии боли. Кроме того, мы работаем с самыми современными технологиями лечения и диагностики, которые позволяют решать многие проблемы быстро, малотравматично и самое главное, эффективно.
Запись на консультацию круглосуточно +7+7+78