Инородное тело пищевода — это застрявшая в просвете органа еда или какой-то несъедобный предмет, проглоченный случайно или нарочно. Дети, которых среди пациентов с этой проблемой примерно 12% 1 , чаще всего глотают монеты, плоские батарейки-таблетки, магнитные шарики от конструкторов. У взрослых «ассортимент» разнообразнее: кости, зубные протезы, пакеты с психотропными веществами, гвозди, иголки.Точная статистика частоты попадания инородных тел неизвестна, так как по приблизительным подсчетам 80% проглоченных предметов покидают организм естественных путем. Среди пациентов, обращающихся с характерными для инородного тела пищевода жалобами, собственно посторонний предмет находят примерно в 40% случаев. У остальных обнаруживают только вызванные им повреждения слизистой оболочки.
Кость в горле (рыбья кость)
Среди случаев инородных тел верхних дыхательных путей в практике оториноларинголога рыбьи кости встречаются наиболее часто. Пик обращаемости по поводу удаления рыбьих костей приходится на летние месяцы, когда в рационе присутствует много свеже – пойманной речной рыбы. Самара не является исключением, так как стоит на реке Волга. Удаление, проталкивание рыбьих костей проводится в домашних условиях корочкой хлеба. Чаще всего застревают мелкие, тонкие кости – ребра. Кость застревает в верхних отделах дыхательного и пищеварительного трактов в момент проглатывания. Наиболее излюбленными местами фиксации кости в глотке являются небные миндалины, язычная миндалина, боковые валики, задние небные дужки, грушевидные синусы. Небные миндалины становятся мишенью для рыбных костей, так как в момент глотания активно сопровождают пищевой комок. Язычная миндалина страдает по тем же причинам. Ткань небных и язычной миндалин представлена лимфаденоидной тканью, которая очень рыхлая и легко нанизывается на тонкую рыбью кость. Сопутствующая патология в виде хронического тонзиллита с гипертрофией миндалин повышает риск вхождения кости в ткань. В случае, когда кость застряла в верхних отделах глотки и находится в зоне прямой видимости, удаление рыбьей кости в такой ситуации не представляет сложности. Ситуация с фиксацией кости в нижних отделах глотки требует участие специалиста. Вынуть такую кость без помощи оториноларинголога крайне затруднительно. Осложнение травмы глотки рыбьими костями наблюдаются редко. Выделяют такую форму ангины как травматическая, при длительном нахождении кости в ткани миндалины может развиться паратонзиллит, который закончится паратонзиллярным абсцессом. Острый фарингит, латерофарингеальный абсцесс, медиастинит, флегмона глотки, шеи, сепсис, стеноз гортани как осложнение встречается достаточно редко. Удаление рыбных костей в Самаре выполняется ЛОР врачами в Амбулаторном центре №1. Первая врачебная помощь. При фарингоскопии следует внимательно осмотреть небные миндалины, отодвинув небные дужки, при непрямой ларингоскопии – корень языка, валлекулы языка, грушевидные карманы. Допускается пальцевое исследование. Извлекают инородное тело корнцангом или пинцетом под визуальным контролем, после этого — рекомендовать полоскать ротоглотку раствором антисептика, придерживаться щадящей диеты. При иной локализации инородных тел глотки пациента следует в срочном порядке госпитализировать в оториноларингологическое отделение. Специализированная помощь. Инородные тела язычной миндалины, валлекул корня языка и грушевидных карманов извлекают при непрямой ларингоскопии у взрослых и прямой гипофарингоскопии у детей с помощью гортанного корнцанга или щипцов. Назначают противовоспалительную терапию. Если инородное тело в глотке не обнаружено, а болевой синдром сохранен, необходимо исключить инородное тело пищевода. С этой целью проводят фиброгипофарингоскопию и эзофагоскопию.
Как оказать ребенку первую помощь
Первую помощь на месте нужно оказать быстро и решительно. Ребенка следует в положении на животе перекинуть через колено или спинку кресла, а затем раскрытой ладонью нанести удар между лопатками. Если ребенок вдохнул круглый предмет, можно поднять малыша за ноги головой вниз и несколько раз ударить раскрытой ладонью между лопатками. Проглоченный предмет выпадет или сместится, и малыш сможет дышать.
Если ребенок вдохнул монетки или батарейки, так действовать нельзя. Плоские предметы не смогут проскочить в узкую голосовую щель в правильном направлении. У детей первых лет жизни можно с помощью сотрясения грудной клетки попробовать поменять положение инородного тела, чтобы ребенок мог дышать и ждать приезда врача. С этой целью можно нанести несколько коротких ударов ладонью между лопатками или положить малыша на спину на пол или другую жесткую поверхность, поднять вверх подбородок, двумя пальцами резко надавить в область между пупком и углом, образованным ребрами, в направлении вверх.
Ребенка постарше нужно посадить на колени, спиной к себе. Кулак одной руки положите на верхнюю часть живота, прикройте его ладонью другой руки и резко нажмите (это нужно повторить до пяти раз).
Если ребенок теряет сознание, резко переверните его на правый бок. Иногда при потере сознания мышцы расслабляются и удары между лопатками «выбивают» инородное тело из трахеи. До приезда скорой необходимо проводить сердечно-легочную реанимацию.
Если ребенок, вдохнувший инородное тело, дышит и кашляет, не следует хлопать его по спине. Вызывайте неотложную помощь и, ожидая ее, помогите малышу откашлять предмет.
В любом случае — даже если вам удалось избавиться от инородного тела до приезда скорой — малыша необходимо показать врачу, чтобы исключить травмирование слизистой дыхательных путей и дальнейшее ее инфицирование.
Инородные тела глотки
Причины.
Обычно локализуются в рото- и гортаноглотке, куда попадают с пищей, иногда при манипуляциях во рту (булавка, игла, зубочистка). Самым частым инородным телом глотки является рыбья кость, которая вонзается в рыхлую ткань небных, язычной миндалин, в валлекулы корня языка. Реже инородные тела (монета, мясная кость) фиксируются в грушевидных карманах. В носоглотку инородные тела попадают из полости носа (игла), из нижних отделов глотки при рвоте. Это происходит чаще у детей и лиц пожилого возраста.
Симптомы.
Боль в горле при глотании с иррадиацией в ухо (колющая при рыбьей кости), дискомфорт в проекции инородного тела, иногда гиперсаливация, рвота, затрудненное глотание.
Осложнения.
Кровотечение, острый фарингит, латерофарингеальный абсцесс, медиастинит, флегмона глотки, шеи, сепсис, стеноз гортани.
Первая врачебная помощь.
При фарингоскопии следует внимательно осмотреть небные миндалины, отодвинув небные дужки, при непрямой ларингоскопии – корень языка, валлекулы языка, грушевидные карманы. Допускается пальцевое исследование.
Извлекают инородное тело корнцангом или пинцетом под визуальным контролем, после этого — рекомендовать полоскать ротоглотку раствором антисептика, придерживаться щадящей диеты. При иной локализации инородных тел глотки пациента следует в срочном порядке госпитализировать в оториноларингологическое отделение.
Специализированная помощь.
Инородные тела язычной миндалины, валлекул корня языка и грушевидных карманов извлекают при непрямой ларингоскопии у взрослых и прямой гипофарингоскопии у детей с помощью гортанного корнцанга или щипцов. Назначают противовоспалительную терапию. Если инородное тело в глотке не обнаружено, а болевой синдром сохранен, необходимо исключить инородное тело пищевода. С этой целью проводят фиброгипофарингоскопию и эзофагоскопию
Классификация инородных тел пищевода
По характеру инородные тела могут быть органическими и неорганическими. Среди органических инородных тел отдельно выделяются трихобезоары — скопления волос, проглоченные пациентом (чаще всего с нестабильной психикой). Среди неорганических особенно опасны батарейки — под действием слабого электрического заряда или щелочи некроз стенки пищевода может наступить буквально за считанные часы.По форме инородные тела пищевода могут быть округлыми, колющими, режущими, цилиндрическими, неправильной формы и так далее.По способности поглощать рентгеновские лучи: рентгеноконтрастные и ретгенонеконрастные.
Инородные тела пищевода
Причины.
Поспешная еда, отсутствие зубов, неадекватные зубные протезы, снижение глоточного рефлекса, алкогольное опьянение, рубцовое сужение пищевода. Инородные тела застревают обычно в области физиологических сужений, чаще на уровне первого грудного позвонка.
Симптомы.
Начало заболевания внезапное, связано с приемом пищи. Характерны боль в горле или за грудиной с иррадиацией в спину, межлопаточную область, дисфагия, афагия, слюнотечение, общая слабость, недомогание, болезненность при пальпации шеи (слева), усиливающаяся при поколачивании по позвоночнику, возможно вынужденное положение головы.
При локализации инородного тела в области первого физиологического сужения пищевода голова наклонена вперед, вниз, пациент держит ее неподвижно, поворачивается всем туловищем. При локализации инородного тела в грудном отделе пищевода – положение больного полусогнутое («поза несущего человека»).
При непрямой ларингоскопии выявляют отечность, гиперемию слизистой оболочки в области черпалонадгортанных складок, черпаловидных хрящей, скопление слюны в грушевидном кармане (чаще левом). Возможны позывы на рвоту, кашель. Крупное инородное тело может вызвать затрудненное дыхание через гортань.
Осложнения.
Перфорация пищевода, периэзофагит, медиастинит, кровотечение из магистральных сосудов.
Первая врачебная помощь.
. Немедленная эвакуация в госпиталь. Запрещаются попытки протолкнуть инородное тело проглатыванием корок хлеба, использованием бужей.
Специализированную помощь
оказывают оториноларингологи совместно с эндоскопистами. Для этого проводят непрямую ларингоскопию, рентгенологическое исследование шейного отдела в двух проекциях (по Г.М.Земцову), позволяющее обнаружить тень инородного тела, косвенные признаки неконтрастного инородного тела пищевода или повреждения его стенок.
Такими симптомами являются:
- выпрямление шейного отдела позвоночника вследствие напряжения лестничных мышц;
- расширение предпозвоночного пространства;
- наличие симптома воздушной «стрелки» – скопления воздуха, вышедшего из желудка, ниже уровня инородного тела, заостренный конец «стрелки», указывающий на место расположения инородного тела;
- полосчатые просветления в предпозвоночном пространстве – признак проникновения воздуха в позадипищеводную клетчатку или развития гнилостного воспаления с образованием газа.
С диагностической и лечебной целью проводят также фиброэзофагоскопию. При невозможности извлечь ущемленное инородное тело пищевода при эзофагоскопии выполняют эзофаготомию. Назначают противовоспалительную терапию.
О.В. Возгомент
ПГМА им. акад. Е.А. Вагнера, Пермь На основании результатов экспертной оценки качества медицинской помощи 2 детям с повреждением пищевода, вызванного инородными телами и осложненного медиастинитом и трахеопищеводным свищом, анализируются допущенные недостатки в проведении интенсивной терапии и анестезиологического пособия, которые в одном случае способствовали неблагоприятному исходу, в другом – удлинению срока госпитализации. Сделан вывод, что в лечении подобных больных важнейшими проблемами являются выбор хирургической и анестезиологической тактики, а также адекватная антибактериальная, дезинтоксикационная терапия, респираторная и нутритивная поддержка с учетом конкретной клинической ситуации.
Ключевые слова: пищевод, повреждение, медиастинит, трахеопищеводный свищ, респираторная поддержка, интенсивная терапия, экспертиза.
Сведения об авторе: Возгомент Олег Васильевич – к.м.н., доцент кафедры анестезиологии реаниматологии Пермской ГМА им. акад. Е.А. Вагнера
O.V. Vozgoment
E.A.Vagner Perm SMA
The paper assesses in the expert way intensive care in two children with esophagus damage caused by foreign bodies, complicated with mediastinitis and tracheoesophageal fistula. Shortcomings of intensive care and anesthesia that in 1st case promoted adverse outcome and prolonged hospitalization in the 2nd case have been discussed. The author concluded, that in these patients the choice of anesthetic and surgical tactics were of the most importance, as well as proper antibacterial agents, detoxification, respiratory and nutritional support; specifications of every case should have been taken into account.
Keywords: esophagus, damage, mediastinitis, tracheoesophageal fistula, respiratory support, intensive care, expert assessment.
===
Механические повреждения пищевода относятся к наиболее тяжелым травмам, нередко заканчивающимся летальным исходом. Частота повреждений пищевода при попадании инородных тел варьирует в больших пределах от 30 до 77% [1, 3, 10]. У детей повреждения пищевода наблюдаются сравнительно редко, возникая главным образом в связи с химическими ожогами или перфорацией стенки органа (инородными телами, инструментами). Чаще всего инородные тела пищевода возникают у детей до двухлетнего возраста [2, 6, 8]. Летальность при инородных телах пищевода на протяжении десятилетий остается стабильной около 1% [6,9]. Однако в наиболее тяжелых случаях при возникновении глубоких перфораций, осложненных медиастинитом, плевритом летальность возрастает до 40–45% [1,9]. Причиной неблагоприятных исходов в большинстве случаев являются септические осложнения, но это могут быть и недостатки в проведении анестезиологического пособия, примером чему является следующее клиническое наблюдение.
Больной Н., 1,5 лет, находился на лечении в хирургическом отделении детской больницы с 13.08. по 14.10., в том числе с 24.08.по 9.09. – в ОРИТ. Диагноз: Инородное тело в/3 пищевода (элемент питания), длительно стоящее. Осложнения: Фибринозный эзофагит. Трахео-пищеводный свищ. Сопутствующие: Обструктивный бронхит. Анемия средней степени.
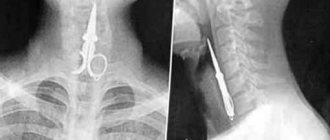
10.08. ребенок проглотил батарейку круглой формы. При первичном обращении по месту жительства рентгенография грудной клетки и брюшной полости не сделана. 13.08. направлен в ЛОР-отделение. Рентгенологически диагностировано инородное тело гортани. При эзофагоскопии – инородное тело верхней трети пищевода. Пролежень пищевода. Извлечь батарейку не удалось, из-за опасности перфорации пищевода. Переведен для дальнейшего лечения в детскую хирургическую клинику, где при поступлении выполнена экстренная фиброэзофагогастродуоденоскопия (ФЭГДС). Инородное тело (батарейка «таблетка» 20×2мм) в в/3 пищевода, плотно фиксировано, вокруг фибрин, отечная слизистая, остатки пищи. Инородное тело удалено.
Состояние оставалось тяжелым, фебрильная температура. Ребенка кормили, поили, рвоты не было. При кормлении отмечалось поперхивание. С 23.08. отрицательная динамика – нарастала одышка, акроцианоз. Назначен голод, парентеральное питания, смена антибиотиков. Установлен КПВ слева, назогастральный зонд. Состояние стабилизировалось. 24.08. на R-скопии диагностирован трахеопищеводный свищ. Переведен в ОРИТ. 27.08. наложена гастростомия по Кадеру. В дальнейшем проводилось зондовое питание. Состояние ближе к средней тяжести, объем кормления по гастростоме доведен до 50 мл×6 р/день. 9.09. переведен в хирургическое отделение, где энтеральное кормление через гастростому доведено до 150мл×6 р/день. Был 3-дневный эпизод гипертермии до 39°С. 28.09. выписывается на амбулаторное лечение с рекомендацией явиться на плановую операцию через 10–14 дней. Однако 29.09. вновь госпитализируется в хирургическое отделение в связи с резким усилением кашля, сопровождавшегося отхождением значительного количества слизистой мокроты и позывами на рвоту. Подготовлен для радикального оперативного вмешательства – устранения трахеопищеводного свища. 14.10. под эндотрахеальным комбинированным наркозом (атаралгезия + эпидуральная анестезия) выполнена операция – заднее-боковая правосторонняя торакомедиастинотомия. В ходе операции в момент попытки ушить верхний дефект пищевода у ребенка наступила «внезапная» остановка кровообращения. Реанимационные мероприятия, в течение 30 мин оказались безуспешными. Констатирована биологическая смерть.
Диагноз основной: Инородное тело пищевода (электробатарейка).
Осложнения: Химический ожог верхней трети пищевода. Фибринозный эзофагит. Некроз стенки пищевода и трахеи на фоне отграниченного медиастинита. Сформировавшийся широкий трахео-бронхиальный свищ. Правосторонняя очагово-сливная аспирационная пневмония. Состояние после наложения гастростомы от 27.08. Состояние после внеплевральной торако-медиастинотомии от 14.10. Разделение трахео-пищеводного свища. Ушивание дефекта стенки трахеи и попытки ушивания дефекта в пищеводе. ОССН IIIст. Отек головного мозга. Вклинение продолговатого мозга? Тромбоэмболия легочной артерии?
Патологоанат. диагноз основной: Инородное тело пищевода (электробатарейка).
Осложнения: Химический ожог пищевода в верхней трети. Фибринозный эзофагит. Очаговый некроз стенки пищевода и трахеи с формированием широкого трахео-пищеводного свища, отграниченного медиастинита. Состояние после наложения гастростомы от 27.08. Катаральный трахеобронхит с признаками хронизации процесса. Двусторонняя очаговая лейкоцитарно-десквамативная пневмония. Акцидентальная трансформация тимуса 3–4 фазы. Состояние после внеплевральной торако-медиастинотомии; разделения трахео-пищеводного свища; ушивания дефекта стенки трахеи и попытки ушивания дефекта в пищеводе от 14.10. Отек головного мозга с формированием борозды вклинения нижних миндалин мозжечка в большое затылочное отверстие. Мелкие кровоизлияния в эпидуральную клетчатку позвоночного канала, в мягкую мозговую оболочку. Жидкая кровь в полостях сердца. Венозное полнокровие внутренних органов. Дистрофические изменения в паренхиматозных органах.
Сопутствующие осложнения. ОРВИ – десквамативный бронхит.
Патологоанатомический эпикриз. 14.10. во время проведения радикального оперативного устранения трахеопищеводного свища у больного развились острая сердечно-сосудистая недостаточность (ОССН), отек головного мозга, которые привели к смерти во время операции.
Комментарий. В данном случае непосредственной причиной остановки кровообращения у больного Н. во время оперативного вмешательства была, вероятнее всего, не первичная ОССН, а гиповентиляция легких во время ИВЛ при проведении эндотрахеального наркоза. Операция продолжалась длительно, около 4 часов. Продолжительное время проводились обработка и ушивание свища трахеи, который был достаточно большого размера. Во время этой манипуляции, закономерно увеличившей размер отверстия в трахее, разгерметизация дыхательного контура стала более значительной по сравнению с исходной ситуацией, когда происходило раздувание пищевода при проведении ИВЛ. Результатом стал сброс воздуха на вдохе, уменьшение дыхательного объема и развитие вентиляционной или гиперкапнической дыхательной недостаточности. Для вентиляционной ДН характерной является гиперкапния, которая в данном случае и привела к отеку головного мозга и к вклинению головного мозга [4, 5, 7].. Имела место и гипоксия, вынудившая перейти на 100% ингаляцию кислорода и отключить закись азота, хотя по пульсоксиметрии она не диагностировалась. 100% кислород в дальнейшем мог поддерживать достаточную оксигенацию. Такую ситуацию следовало прогнозировать и предпринять меры к ее предупреждению. Можно было на время разгерметизации применить или однолегочную вентиляцию, или высокочастотную ИВЛ, или, в крайнем случае, увеличить дыхательный объем.
Следующий пример успешного лечения подобной патологии.
Больной С., 1,5 лет находился на лечении в хирургическом отделении детской больницы с 20.05. по 24.05. по поводу язвенного эзофагита, стадия заживления. Состояние после удаления инородного тела пищевода. Поступил в стационар с жалобами на затруднение глотания плотной пищи, рвоту после еды. Мама не исключала возможность проглатывания инородного тела. 20.05. выполнена эзофогоскопия. В обл. в/з пищевода обнаружено инородное тело – монета, которая удалена. При контрольном осмотре на боковых стенках пищевода, на расстоянии 15 см от резцов обнаружены линейные дефекты слизистой протяженностью до 1,5 см. Дно дефекта выполнено фибрином грязно-серого цвета. 24.05. – при контрольной ФЭГДС выявлены те же дефекты слизистой, покрытых желтым фибрином. Заключение: Язвенный эзофагит, стадия заживления. Состояние после удаления инородного тела пищевода. Проводилось лечение, назначены: стол 16, амикацин, жирогормональная смесь. 24.05. пациент выписан на амбулаторное лечение под наблюдение хирурга по месту жительства с рекомендацией контрольной ФЭГДС через 1 месяц, которая не была выполнена.
22.08. к ребенку была вызвана бригада СМП по поводу отравления лекарством (феназепамом). Со слов мамы он съел неизвестное количество таблеток. При осмотре ребенок вялый, сонлив. Произведено промывание желудка «до чистых вод». Во время промывания ребенок стал кричать, появилось возбуждение, в связи с чем он был доставлен в приемное отделение хирургического стационара. Состояние при поступлении тяжелое, возбужден, ЧСС – 160 в мин, АД – 120/80 мм рт. ст., ЧД – 30 в мин. Госпитализирован в палату интенсивной терапии (ПИТ) соматического отделения, где вскоре обнаружена подкожная эмфизема в области груди, распространяющаяся на шею. При УЗ-сканировании в средостении обнаружен воздух. Переведен в отделение реанимации и интенсивной терапии (ОРИТ) с диагнозом: Пневмомедиастинум. На ФЭГДС выявлен разрыв пищевода в в/з длиной 2 см (от резцов 8–10 см) шириной 1см, покрытый слизью. Признаков продолжающегося кровотечения нет. На R-грамме от 22.08. выраженная подкожная эмфизема в области шеи. Пневмомедиастинум. Назначена антибактериальная терапия, инфузионная, форсированный диурез, дробное введение жидкости через зонд. В связи со стабилизацией состояния, уменьшением подкожной эмфиземы 24.08. больной переведен в ПИТ с рекомендацией дробного питания с 26.08. через зонд и парентерального питания. Состояние ребенка оценивалось как средней тяжести. Лихорадка до фебрильных цифр. 25.05. в нарушение рекомендаций был удален желудочный зонд и начато кормление через рот. 27.08 консультирован хирургом. На контрольной R-грамме – пневмогидроторакс справа. Снова переведен в ОРИТ. 27.08. произведена плевральная пункция, получено 65 мл прозрачного желтого экссудата. Рентгенкартина перфорации пищевода, медиастинита, плеврита справа. На ФЭГДС от 28.08. – разрыв пищевода в в/з. 28.08. установлен торакоцентез справа.
В связи с отрицательной динамикой и отсутствием эффекта от консервативной терапии 29.08. выполнена операция – шейная медиастинотомия справа, ушивание разрыва пищевода, дренирование средостения. 30.08. отмечено выделение из средостения гнойного выпота. С 31.08. начали поить ребенка через зонд. 2.09. удалена торакоцентезная трубка. С 4.09. назначено зондовое питание. 11.09. на ФЭГДС обнаружена несостоятельность швов на пищеводе. На R-грамме – положительная динамика в легких и средостении. Сформировался пищеводный свищ, который к 25.09. закрылся, что установлено при контрольной R-графии и ФЭГДС. Помимо хирургического вмешательства больной получал лечение: респираторную поддержку, до 3.09. находился на ИВЛ, 10.09. был экстубирован, проводилась рациональная антибактериальная терапия, инфузионная корригирующая терапия, трансфузия эритромассы, питание комбинированное – зондовое и парентеральное, общеметаболические препараты, симптоматическое лечение. Результатом явилось выздоровление. 4.10. пациент выписан домой под наблюдение педиатра и хирурга. На ФЭГДС от 6.11. патологии не выявлено.
Комментарий. Несмотря на благополучный исход, было проведено экспертное исследование, так как мама обратилась с жалобой на некачественное оказание медицинской помощи врачом СМП. По ее мнению действия врача, осуществлявшего промывание желудка, явились причиной этого тяжелого осложнения. В данном случае, действительно, имеем пример тяжелого осложнения, казалось бы, простой манипуляции промывания желудка. Однако вины врача СМП в возникновении перфорации пищевода нет, причем в данном случае речь должна идти не о перфорации, а о разрыве пищевода. Промывание желудка, которое было проведено по абсолютным показаниям, вернее, введение зонда в желудок, естественно, сопровождалось рвотными движениями, а, следовательно, повышением внутрипищеводного давления. Это, видимо, и привело к разрыву пищевода в месте его дефекта, возможно истончения стенки, которое образовалось в результате бывшего пролежня (язвенного процесса), вызванного пребыванием инородного тела. Повреждение пищевода зондом не могло произойти и потому, что манипуляция по описанию была выполнена без технических трудностей. Что является очевидным, так это недостаточное внимание к ребенку со стороны родителей, по недосмотру которых ребенок в течение 2 месяцев глотает монету, а затем лекарственные препараты. Обращает на себя внимание и то, что и в медицинской карте, которая была заведена при поступлении в хирургический стационар, в анамнестических данных отсутствуют сведения об эпизоде с проглатыванием монеты, что помогло бы правильно трактовать клиническую ситуацию. Поэтому можно полагать, что они не были известны и врачу СМП. Таким образом, можно считать, что основным недостатком оказания помощи пациенту С. явилось раннее извлечение желудочного зонда в палате интенсивной терапии, что привело к усилению воспалительного процесса в средостении и необходимости проведения операции. Возможно, раннее наложение гастростомы, как то рекомендуют многие авторы [2, 8, 10] в таких случаях, могло предотвратить обострение процесса в средостении, однако избранная тактика была сознательной и базировалась на быстром улучшении и стабилизации состояния больного сразу после поступления в стационар. Осложнение, которое развилось у больного относится к разряду тяжелых, сопровождающихся высокой летальностью. В данном случае, очевидно, только профессионализм врачей, оказывавших помощь, помог больному остаться в живых. Тот дефект лечения, который был допущен, а именно раннее извлечение зонда, послужил причиной удлинения сроков лечения больного и, к счастью, не отразился на результатах лечения.
Приведенные клинические наблюдения свидетельствуют о крайней тяжести механических повреждений пищевода, особенно, проникающих в средостение с последующим развитием медиастинита, плеврита, пневмомедиастинума, трахео-пищеводного свища, что сопровождается возникновением жизнеугрожающих синдромов, требующих проведения интенсивной терапии, а в ряде случаев и хирургического вмешательства. Важнейшими проблемами в лечении подобных больных являются выбор хирургической тактики, а также адекватная антибактериальная, дезинтоксикационная терапия, респираторная и нутритивная поддержка с учетом конкретной клинической ситуации. Следует помнить и о высоком анестезиологическом риске при выполнении операций по поводу повреждения пищевода, что в определенных случаях требует применения специальных методик проведения анестезиологического пособия.
Инородные тела дыхательных путей
Причины.
Аспирация жидкости или обтурация частицами пищи, грунта при внезапном глубоком вдохе, падении, плаче, испуге, разговоре, смехе. Этому способствует отвлечение внимания пострадавшего во время еды, привычка держать во рту посторонние предметы, снижение гортанно-глоточного рефлекса, ношение съемных зубных протезов, алкогольное опьянение, отсутствие сознания при черепно-мозговой травме, отравлении.
Чаще встречаются инородные тела бронхов (88%), реже – трахеи (8,8%) и гортани (3,2%). Клиническая картина зависит от характера, формы и уровня нахождения инородного тела в дыхательных путях.
Инородные тела гортани
Симптомы.
При инородных телах, закрывающих более половины голосовой щели (живая рыба, кусок пищи, аденоидная ткань), развивается молниеносный стеноз: возникает удушье, исчезает голос, утрачивается сознание.
Острые и тонкие металлические инородные тела (булавки, швейные иглы, рыбья кость) вначале не вызывают резкого нарушения дыхания. Возникает судорожный кашель, сопровождающийся внезапным затруднением дыхания, возможны расстройство голоса, рвота, боль в области гортани. При ларингоскопии можно обнаружить инородное тело, вонзившееся в область черпаловидного хряща, черпалонадгортанной складки. Присоединение отека слизистой оболочки вызывает нарастание инспираторной одышки.
Осложнения.
Инородное тело, обтурирующее просвет гортани, вызывает молниеносный стеноз, и без надлежащей помощи в ближайшие минуты приводит к летальному исходу. При неполной обтурации гортани посторонним предметом в ближайшие часы развивается острый стеноз гортани.
Первая врачебная помощь.
При IV (терминальной) стадии стеноза гортани проводят коникотомию или крикоконикотомию, при III (декомпенсированной) стадии стеноза – срочную трахеостомию. Осуществляют введение дегидратирующих, мочегонных, антигистаминных, кортикостероидных препаратов. Пострадавшего немедленно эвакуируют в ЛОР-отделение.
Специализированная помощь
заключается в безотлагательном удалении инородного тела при непрямой (у детей) или прямой фиброларингоскопии с участием эндоскописта и анестезиолога, проведении противоотечной, противовоспалительной, симптоматической терапии.
Инородные тела трахеи
Симптомы.
Инородные тела (орешки, бобы, горох, арбузные семечки), увлеченные вдыхаемым воздухом, могут проходить через голосовую щель и фиксироваться на слизистой оболочке трахеи. Это приводит к приступообразному судорожному сухому кашлю, затрудненному дыханию, боли за грудиной, рвоте при приступах кашля. Обнаруживают симптомы «баллотирования» или «хлопания» постороннего предмета в трахее. Присоединение отека слизистой оболочки приводит к инспираторной одышке.
Осложнения.
Инородные тела, способные к набуханию (семена бобов), в сочетании с реактивным отеком слизистой оболочки трахеи могут привести к ее стенозу, особенно у маленьких детей, развитию трахеита.
Первая врачебная помощь.
Назначают седативные, дегидратирующие, антигистаминные, кортикостероидные препараты, антибиотики, кислородные ингаляции. При декомпенсированном стенозе выполняют трахеостомию.
Специализированная помощь
состоит в неотложном удалении инородного тела при верхней трахеоскопии под наркозом с применением миорелаксантов. При невозможности извлечь разбухшее инородное тело через голосовую щель проводят трахеостомию на бронхоскопической трубке и удаляют его через разрез в трахее. Назначают противовоспалительную, противоотечную, симптоматическую терапию.