Лечением заболеваний поджелудочной железы в Нижнем Новгороде занимается врач – гастроэнтеролог.
Поджелудочная железа играет колоссальную роль в организме человека.
Поджелудочная железа отвечает за обменные и пищеварительные процессы в организме.
Поджелудочная железа является важнейшим секреторным органом человеческого организма.
Сегодня в Нижнем Новгороде лечат самые популярные заболевания поджелудочной железы – это панкреатит, панкреонекроз, рак, киста и диабет.
Каковы функции поджелудочной железы?
Поджелудочной железой выполняются две важные функции.
- Она вырабатывает энзимы (пищеварительные ферменты) и выделяет их в двенадцатиперстную кишку. Энзимы в пищеварительном тракте разлагают углеводы, белки и жиры. Это так называемая экзокринная функция.
- Еще одна функция — эндокринная, которую выполняют бета-клетки островков Лангерганса, вырабатывая инсулин (гормон), и альфа-клетки, вырабатывая глюкагон. Инсулин контролирует уровень глюкозы (сахара) в крови. Он действует при гипергликемии (высоком содержании сахара в крови), а глюкагон устраняет гипогликемию (недостаток сахара в крови). Инсулин способствует также усвоению глюкозы в печени, где та хранится в виде гликогена, а затем и используется при стрессе и физических нагрузках. Когда островки Лангерганса производят мало инсулина, уровень глюкозы поднимается и возникает риск развития сахарного диабета и др.
Роль поджелудочной железы в нашем организме
13.10.2021
Что такое поджелудочная железа и какова ее цель в человеческом теле? Большинству людей знакомо название данного органа, но они, возможно, не знакомы с тем, что делает этот градулярный орган. По существу, поджелудочная железа играет важную роль в пищеварительной системе человека, производя энзимы, которые помогают разрушать пищу в кишечнике.
Как выглядит поджелудочная железа
Под желудочком, под брюшной полостью расположена поджелудочная железа, которая имеет длину от 6 до 10 дюймов и простирается горизонтально по брюшной полости. Ее форму часто сравнивают с рыбой, потому что она имеет большую голову и небольшой хвост и делится на четыре части:
- Голова: она расположена на правой стороне живота, где живот встречается с двенадцатиперстной кишкой, первой частью тонкой кишки.
- Шея: это тонкий срез между головой и телом поджелудочной железы.
- Тело: средняя часть поджелудочной железы.
- Хвост: этот маленький наконечник расположен на левой стороне живота и сидит очень близко к селезенке.
Поджелудочная железа на самом деле состоит из двух типов желез, определяемых их тканевыми именами, экзокринными и эндокринными тканями, но работает вместе как единое целое. Экзокринная ткань содержит 95 процентов поджелудочной железы и отвечает за продуцирование ферментов, которые помогают в пищеварении. Остальные 5 процентов состоят из эндокринных клеток, называемых «островками Лангерганса», выполняющих важную функцию высвобождения гормонов, которые контролируют количество продуцируемых панкреатических ферментов, а также для контроля уровня сахара в крови.
Ферменты поджелудочной, помогающие пищеварению
Ниже приведены три типа ферментов поджелудочной, которые отвечают за переваривание пищи:
- Липаза работает с желчью, чтобы сломать жир в пище, чтобы его можно было использовать телом. Если этого недостаточно, то может возникнуть диарея и жирный стул. Тело человека не может получить здоровый жир, в котором оно нуждается.
- Протеаза помогает расщеплять белки в пище и держит кишечник свободным от бактерий и дрожжей. Если у человека недостаточно протеазы, то может быть более высокий риск развития кишечных инфекций.
- Амилаза помогает превращать углеводы в пищу, в сахар. Недостаток этого фермента может привести к диарее из-за не переваренного крахмала в толстой кишке.
Поджелудочная железа тяжело работает для производства этих трех типов ферментов и может генерировать до восьми чашек этих ферментов ежедневных. Однако, если не будете осторожны с выбором диеты, поджелудочная железа может пострадать и, в итоге, это приведет к такому заболеванию, как панкреатит.
Панкреатит
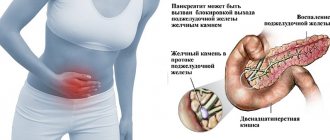
В основном, панкреатит — это состояние, при котором поджелудочная железа становится опухшей или воспаленной, вызывая боль в животе, рвоту и тошноту. Одним из распространенных факторов риска панкреатита является алкоголизм. Фактически, чрезмерное потребление алкоголя составляет 75% случаев хронического панкреатита.
Желчные камни, твердые вещества, обычно образующиеся из избыточного холестерина в желчном пузыре, являются еще одной распространенной причиной панкреатита. Когда желчный пузырь опустеет сам, желчные камни будут перемещаться вдоль протока поджелудочной железы и вызывать блокировку, что приводит к панкреатиту.
Лечение
Лечение панкреатита обычно начинается с поста, чтобы помочь поджелудочной железе отдохнуть от производства ферментов. После этого, эндоскоп может использоваться для выполнения различных задач, таких как установка стента на поджелудочном протоке или удаление желчных камней. Хирургия может потребоваться, особенно если образовался абсцесс и гнилая ткань. После того как начнете восстанавливаться после лечения, здоровый образ жизни должен быть принят за норму, чтобы помочь состоянию стать хроническим.
Опубликовано в Гастроэнторология Премиум Клиник
Распространенных заболеваниях поджелудочной железы
Панкреатит
Острый панкреатит – это воспаление поджелудочной железы, возникшее стремительно. Заболевание возникает, когда выход синтезируемых ею ферментов из железы затруднен и происходит «самопереваривание» органа, вызывающее острую боль.
Наиболее частые причины возникновения острого панкреатита: инфекции, злоупотребление алкоголем и камни в желчном пузыре, попадающие в желчевыводящие пути (поджелудочная железа соединена с желчевыводящими протоками в месте впадения в двенадцатиперстную кишку) и блокирующие выход ферментов. Другие факторы: прием некоторых препаратов, повреждения железы (физические), эпидемический паротит и рак поджелудочной железы.
Хронический панкреатит – это вялотекущие, периодически повторяющиеся обострения воспаления поджелудочной железы. При обострении появляются симптомы острого панкреатита, а в фазе ремиссии – в основном, пищеварительные расстройства. При лечении панкреатита следует провести терапию болезней, которые могли стать причиной хронического воспаления. Важно отказаться от употребления алкоголя. Если в желчном пузыре есть камни, наш доктор направит вас на их удаление. Врач назначает препараты, уменьшающие выделение желудочного сока, а также ферментные средства, не содержащие компоненты желчи. Рекомендуется поголодать первые несколько дней лечения. Разрешено употреблять негазированные щелочные минеральные воды, некрепкий чай.
Доброкачественные новообразования
Кисты располагаются непосредственно в поджелудочной железе или в окружающих тканях. Они часто вызывают боли и сдавливание протоков, поэтому должны быть удалены. В железе появляются и доброкачественные опухоли (фибромы, липомы, аденомы и т.д.), которые тоже удаляют хирургическим путем.
Рак поджелудочной железы
Рак обычно поражает клетки основного протока железы и распространяется на тело органа.
К факторам риска относят курение, хронический панкреатит и возраст старше 65 лет. Запущенный рак поджелудочной железы способен распространиться на органы брюшной полости, привести к летальному исходу.
Для лечения используются хирургические методы, химиотерапия, лучевая терапия и пожизненное введение инсулина и др.
Хронический панкреатит.
Хронический панкреатит констатируют, когда болезнь развивается в результате затяжного воспалительного процесса, протекающего в поджелудочной железе. Наиболее подвержены заболеванию мужчины старше 40.
Симптомы и причины хронического панкреатита в Нижнем Новгороде.
Самые распространенные причины хронического панкреатита – это наличие у больного желчнокаменной болезни и избыточное употребление спиртных напитков.
Также способствует развитию хронического панкреатита употребление в пищу жирной, некачественной пищи, газированных напитков, алкоголя.
О наличии хронического панкреатита говорит боль режущего характера. Также отрыжка, рвота, вздутие живота, проблемы со стулом, отсутствие аппетита, потеря веса – симптомы хронического панкреатита.
Методы диагностики хронического панкреатита в Онли Клиник.
Врач – гастроэнтеролог в Онли Клиник при подозрении хронического панкреатита назначает пациенту следующий комплекс обследований:
общий анализ крови: при хроническом панкреатите наблюдается повышение концентрации в крови лейкоцитов, увеличение скорости оседания эритроцитов, увеличение показателей амилазы.
- общий анализ мочи: показывает увеличение амилазы.
- УЗИ брюшной полости и поджелудочной железы.
- КТ, МРТ для установления очагов болезни и присутствие камней.
Профилактика заболеваний поджелудочной железы
Следует помнить, что на функционирование железы наиболее негативно влияет алкоголь, курение, нерегулярный прием пищи, жареная, острая и жирная пища. Всего этого следует избегать. Рацион питания должен быть здоровым. Принимать пищу нужно по четыре-пять раз в день, также важна умеренность в еде.
К заболеваниям поджелудочной железы следует серьезно относиться и обязательно всесторонне обследоваться, чтобы получить оптимальное лечение.
Наша клиника предлагает современные способы диагностики с консультацией опытных специалистов для лечения заболеваний поджелудочной железы. Не откладывайте на потом и запишитесь на прием к гастроэнтерологу прямо сейчас.
Симптомы
Предвестниками патологического процесса являются следующие симптомы:
- снижение работоспособности;
- сонливость;
- слабость;
- обмороки;
- судороги;
- беспричинный набор веса.
Гипертрофированная функция поджелудочной железы имеет склонность к хронизации, так как на начальной стадии патологию сложно определить ввиду слабовыраженных клинических симптомов. По мере прогрессирования заболевания появляются следующие симптомы:
Причины внезапной тошноты
- после пробуждения у человека затруднена концентрация и ориентация в пространстве. Больным сложно отвечать на простые вопросы, они могут все снова и снова повторять одни и те же движения;
- возбужденное состояние;
- приступы, по проявлениям напоминающие эпилептические припадки;
- аритмия;
- нарушением сознание;
- ретроградная амнезия, при которой человек не помнит, как он оказался в том или ином месте;
- рассеянность;
- постоянное чувство голода;
- тремор (дрожание) конечностей;
- паралич мышц лица;
- снижение памяти и мыслительных способностей;
- нарушение вкусовой чувствительности и глотательной функции;
- гиперемия лица (покраснение);
- гипергидроз – потливость;
- нестабильность артериального давления.
Патологический процесс приводит к нарушению памяти и умственных способностей
Диагностика болезни
Чтобы правильно поставить диагноз пациенту необходимо проанализировать его историю болезни, жалобы, произвести следующую диагностику:
- количество глюкозы, измеренное до приема пищи, должно быть в пределах от 0 до 3 ммоль/л.;
- количество измеренного инсулина должно быть менее 72 пмоль/л;
- воздержание от приема пищи пациентом в течение 12-16 ч., как следствие, приступ гипогликемии, затем даем глюкозу-приступ отступает;
- компьютерное исследование организма.
В вопросе диагностирования этого заболевания важным фактором выступает установление и устранение причин возникновения повышенной секреции, иначе выздоровление не будет успешным.
Народная медицина
На самом деле традиционная медицина довольно успешно решает проблему этого заболевания. Однако каждый человек вправе самостоятельно выбирать методы и способы лечения, и народная медицина ему приходит на помощь. Ниже представлены некоторые народные рецепты, помогающие в лечении гиперфункции поджелудочной железы:
- настой семян укропа (1 ч.ложка на 200 мл. кипятка) выпить в течение дня;
- овсяная каша без масла и соли можно до нескольких раз в день;
- смесь лимона, петрушки и чеснока в соотношении 1/0,3/0,3, протертых через мясорубку (прием по ч. ложке 3 раза в день перед едой);
- настой кефира и гречки (пол-литра кефира на 150 г. гречки в течение 12 ч.), употребить в два приёма — утром и вечером;
- при остром приступе незаменим настой из трав — календула, ромашка, мята, подорожник, кукурузные рыльца (приготовление раствора: травы смешать, 1 ст. ложку смеси залить 1 л кипятка и довести на водяной бане, употреблять перед едой разведя с теплой водой в соотношении 1 смесь/4 воды);
- при хроническом заболевании поможет мед, смешанный с сухими одуванчиком, чабрецом, корня крапивы, шишек хмеля (травы перетереть, смешать, 5 ст. ложек смешать со стаканом меда, принимать по ложке два раза в день утром и вечером).
Это далеко не полный перечень народных средств, но любой из перечисленных способов уже в течение первой недели заметно улучшит состояние человека, избавит от вздутия, коликов, неприятных ощущений и болей в теле.
Однако ограничиваться лишь диетами и народными рецептами не нужно. Необходимо включить в комплекс мероприятий физкультуру и дыхательную гимнастику, длительные прогулки на свежем воздухе.
Лечение гиперфункции
Лечение гиперфункции поджелудочной железы сводится к введению в организм человека глюкозы. При появлении в организме инсулиномы требуется хирургическая помощь и ее удаление. При этом назначается терапия, уменьшающая производство инсулина в организме.
Но наиболее важным фактором успешного лечения железы является:
- правильное диетическое питание (побольше углеводов, овощей и фруктов);
- обильное питье;
- отказ от вредных привычек;
- физкультура.
Сахарный диабет первого типа как крайний случай гипофункции поджелудочной железы
Острая гипофункция поджелудочной железы представляет из себя не что иное, как сахарный диабет типа 1, который является аутоиммунным заболеванием. Сахарный диабет типа 1 может быть индуцирован вирусной инфекцией, а также различными стрессовыми факторами внешней среды на фоне наследственной предрасположенности. Для этого типа диабета характерна сезонность заболеваемости с увеличением последней осенью и зимой (пик заболеваемости приходится на октябрь и январь).
При сахарном диабете типа 1 масса и размеры поджелудочной железы меньше, чем у лиц, не страдающих сахарным диабетом, или у пациентов с сахарным диабетом типа 2. Количество островков, а также количество инсулина, экстрагированного из поджелудочной железы у больных сахарным диабетом типа 1 значительно меньше по сравнению с нормой.
В этиопатогенезе сахарного диабета типа 1 целесообразно выделить генетическую предрасположенность, ассоциируется с определенными антигенами системы лейкоцитарных антигенов HLA (Human Leucocyte Antigens — антигены лейкоцитов человека), которая соединена с генами иммунного ответа. Антигены системы HLA размещены на небольшом участке шестой аутосомно хромосомы, где идентифицировано 5 локусов: А, В, С, D, DR. Антигены локусов А, В, С обнаруживают во всех ядровмисних клетках организма, антигены локуса D (DR, DRW) — в В-лимфоцитах и макрофагах. Установлено, что генетическая предрасположенность к сахарному диабету типа 1 связана с антигенами HLA В8 и В15 (вероятность развития заболевания в 2,5-3 раза выше, чем у лиц, не имеющих этих антигенов, а при одновременном наличии В8 и В15 риск заболевания возрастает в 8-9 раз).
Замечание 1
У больных сахарным диабетом типа 2 распределение антигенов не отличается от такового в общей популяции. Исследование локуса D показало, что наличие сахарного диабета типа 1 сочетается преимущественно с наличием антигенов DW3, DRW3, DR4 и DRW4, тогда как антиген DRW2 является маркером относительно небольшого риска возникновения сахарного диабета типа 1 (вызывает защитную и протективное действия).