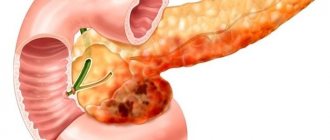
Причин для развития панкреатита много, и чаще он вызывается целым комплексом различных причин. Воспалительный процесс может развиваться с разрушением, склерозированием и нарушением трофики тканей ПЖ, появлением псевдокист, кальцификацией, что, в конечном итоге, приводит к нарушению её функции. Степень выраженности этих нарушений бывает различной. Трудность диагностики хронического панкреатита обусловлена частым сочетанием поражения ПЖ и других пищеварительных органов. Многие больные с хроническим панкреатитом расцениваются как лица, страдающие хронической алкогольной интоксикацией, желчнокаменной болезнью, гастродуоденитом, дуоденостазом и т. п. Появление классической «диагностической триады» симптомов: кальцификации железы, стеатореи (жир в кале) и сахарного диабета характерно для запущенных стадий заболевания и поэтому мало помогает в решении задач его раннего выявления.
Статистические исследования в последние десятилетия свидетельствуют о явном увеличении числа больных хроническим панкреатитом во всех странах мира. Заболевание чаще всего выявляется у людей в возрасте от 40 до 60 лет. В странах Западной Европы заболеваемость хроническим панкреатитом составляет от 2 до 10 больных на 100 тыс. населения ежегодно. В России авторы показывают большой разброс статистических данных: от 27,4 до 50 человек на 100000. Важно, что повсюду в мире наблюдается рост заболеваемости острым и хроническим панкреатитом, при этом возраст впервые заболевших снизился с 50 лет до 39, а количество заболевших женщин увеличилось на 30%. До 15-20% больных погибают при остром панкреатите или в период обострения хронического панкреатита. В США показатель смертности вырос в 2 раза по сравнению с 90-ми годами прошлого столетия.
Причины развития хронического панкреатита
В зависимости от причин выделяют панкреатит первичный
и
вторичный
.
Для понимания механизма развития панкреатита следует заметить, что ПЖ постоянно производит ферменты для лучшего усвоения белковой, жирной и углеводистой пищи (протеазы, нуклеазы, липаза, амилаза) — экскреторная функция железы. Всего в сутки выделяется около 1,5 литров панкреатического сока. Вырабатываемые ферменты в железе находятся в неактивном состоянии, пока они не покинут панкреатические протоки и не попадут в 12-перстную кишку. Там под воздействием пищи и желчи они становятся активными и участвуют в усвоении пищи.
При некоторых патологических условиях активация ферментов происходит в тканях самой поджелудочной железы. Начинается её «самопереваривание», в результате чего появляются участки некроза и кровоизлияния. Возникает воспаление и отек тканей железы. Продукты распада тканей и ферменты поступают в кровь, отравляя организм. Интоксикация сказывается на всех системах: сердечно-сосудистой, нервной, выделительной, печени. Появляется отек тонкого кишечника, брызжейки и пр.
Начало первичного
панкреатита обычно связано с процессами в самой ПЖ, например, после травмы, при злоупотреблении алкоголем, нарушении кровоснабжения железы, при некоторых вирусных заболеваниях, при сужении главного панкреатического протока, затрудняющего отток ферментов, которые экскретирует железа. Считается также, что первичный панкреатит может развиться при хроническом недостатке белкового питания.
При таких заболеваниях как желчнокаменная, язвенная, дивертикулярная болезни ПЖ страдает вторично. При этом нарушается совместная слаженная работа по переработке пищи. Отек большого дуоденального сосочка, дискинезия 12-перстной кишки и дуоденостаз, камни в желчных протоках или воспаление в них способствуют попаданию желчи, бактерий, эмульгированного жира в проток поджелудочной железы, или формируют механическое препятствие для оттока панкреатического сока, что приводит к увеличению давления и разрушению стенок протоков ПЖ. Оба фактора создают условия для преждевременной активации ферментов в её тканях, развитию воспаления, некроза, кровоизлияний.
Хронический панкреатит принято считать полиэтиологическим заболеванием.
Основными этиологическими факторами являются:
- хронический алкоголизм;
- желчнокаменная болезнь, холедохолитиаз;
- посттравматическое сужение или обструкция протоков поджелудочной железы;
- воздействие химических веществ, включая некоторые лекарственные препараты;
- гиперлипидемия;
- недостаточное белковое питание (недоедание);
- наследственная предрасположенность (недостаточность L–антитрипсина и другие генетические факторы);
- гиперпаратиреоз (гиперкальциемия),
- муковисцидоз (наиболее частый фактор у детей),
- идиопатические факторы.
Алкоголизм признается наиболее частой причиной хронического панкреатита. Вместе с тем известно, что он возникает только у каждого 10-го из злоупотреблявших алкоголем. Средний период развития хронического панкреатита при злоупотреблении алкоголем для мужчин составляет 18 лет, для женщин — 11 лет. Типичное сочетание условий, в которых реально его развитие — это хорошие социально-экономические условия жизни пациента (страны Западной Европы, Япония, США), мужской пол, возраст старше 35 лет, высокий уровень суточного потребления жира, употребление ежедневно более 20 г алкогольных напитков (в пересчете на чистый этиловый спирт).
К факторам, способствующим поражению ПЖ можно отнести и несбалансированное питание. Очень редко встречается наследственный (семейный) хронический панкреатит. Первые признаки его появляются у детей в возрасте 10-12 лет. Признаками врожденного хронического панкреатита, кроме семейного анамнеза, являются:
- возникновение боли в верхних отделах живота в раннем детском возрасте при отсутствии других этиологических факторов;
- обнаружение кальциноза ПЖ;
- резкое расширение ее протоков с наличием в них конкрементов.
Отмечено более частое сочетание хронического панкреатита с группой крови 0 (I).
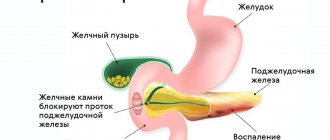
Камни желчных протоков являются достаточно частой причиной панкреатита у населения, преимущественно, у женщин стран Западной Европы и Северной Америки. ХП сочетается с желчнокаменной болезнью очень часто, а заболевание, вызванное присутствием хронической инфекции в желчных путях, встречается приблизительно у 25% больных желчнокаменной болезнью. Основная причина развития хронического панкреатита при желчнокаменной болезни — это появление условий для заброса желчи в панкреатический проток:
- ущемление камня в большом сосочке 12-перстной кишки;
- травма и длительный спазм сфинктера;
- папиллит или папиллостеноз вследствие частого травмирования сосочка мелкими конкрементами.
Иногда воспалительный процесс переходит с желчного пузыря и печеночных протоков непосредственно на ПЖ через венозные и лимфатические сосуды.
При заболеваниях, протекающих с нарушением функции печени (цирроз или хронический гепатит), выделяется желчь, содержащая большое количество свободных радикалов и перекисных соединений, которые, попадая в протоки ПЖ, сами по себе способны вызвать воспалительную реакцию, но также стимулируют ферменты поджелудочной железы, способствуя её «самоперевариванию».
Кроме того, причиной развития вторичного панкреатита могут быть болезни 12-перстной кишки, такие как дуоденит, её дивертикулы и язвенная деформация. При этих заболеваниях в результате воспаления или деформации в 12-перстной кишке происходит повышение давления, нарушается функция сфинктерного аппарата большого сосочка, что усугубляется в случае, если ранее была выполнена папиллотомия. В таких условиях дуоденальное содержимое забрасывается в протоки pancreas и желчные пути, активируются панкреатические ферменты внутри ткани железы, начинается процесс разрушения тканей.
Развитие хронического панкреатита может быть прямым следствием прободения (пенетрации) гастродуоденальной язвы в поджелудочной железе.
Повреждающее действие на ПЖ может оказывать ряд лекарственных средств:
- кортикостероидных препаратов («стероидный панкреатит», «стероидный диабет»);
- АКТГ;
- эстрогенов и эстроген содержащих контрацептивов;
- мочегонных препаратов и др. при их длительном приеме.
Панкреатит развивается также при передозировке препаратов, содержащих кальций, витамин D. Использование химиотерапевтических препаратов, метронидазола, нитрофуранов в ряде случаев приводит к развитию хронического панкреатита.
Нарушение артериального кровоснабжения создает условия для формирования некоторых форм ХП. Если он развивается у молодого человека в возрасте от 19 до 20 лет и причину не удается установить, то такой вариант заболевания называют идиопатическим.
Народные способы поддержания поджелудочной железы в это время
Заметный оздоравливающий эффект на поджелудочную железу оказывают следующие средства народной медицины:
- Пчелиный мёд ускоряет процессы регенерации тканей. Принимать продукт нужно по 1 чайной ложке в день перед едой, запивая молоком.
- Отвар шиповника – ускоряет отток жёлчи, оказывает профилактическое действие. Принимать его нужно по одному стакану перед каждым приёмом пищи. При отсутствии шиповника, его можно заменить на золотой ус, календулу, ромашку, полынь, укроп или бессмертник. Принцип приёма отвара сохраняется.
Справка! Народные средства не способны заменить полноценное лечение, однако, они могут увеличить срок ремиссии и оказать общеоздоравливающий эффект.
Патогенез заболевания
Воспалительные явления в ПЖ постепенно приводят к дегенеративным изменениям ее структуры, склерозу тканей и облитерации протоковой системы. Этот процесс обычно протекает волнообразно. Обострение сменяется ремиссией, вместо железистой ткани, которая вырабатывает ферменты, появляется соединительная. Постепенно ферментов становится недостаточно, в первую очередь снижается, экзокринная функция ПЖ (выработка ферментов пищеварения), а затем эндокринная функция (снижение выработки инсулина).
Симптомы панкреатической ферментативной недостаточности появляются при поражении нормальной ткани ПЖ на 90%.
Триада симптомов хронического панкреатита
- кальцификация поджелудочной железы;
- сахарный диабет;
- стеаторея характерны для далеко зашедшей стадии заболевания. Стеаторея появляется, когда продукция липазы поджелудочной железой падает ниже 16% ее нормального уровня.
Нарушение обработки и всасывания пищевых веществ при хроническом панкреатите приводит к плохому усвоению белков, жиров и витаминов. В результате могут развиться истощение, астения, нарушения метаболизма костной ткани, свертывающей системы крови.
Лечение
При диагностировании острого панкреатита показа экстренная госпитализация.
Для лечения хронического панкреатита в ремиссии основным методом будет назначение щадящей диеты. Рекомендации по диете – 5-разовое питание небольшими порциями, предпочтительна белковая пища. Исключаются жареные и жирные продукты, газированные напитки, кофе, алкоголь. Из способов приготовления предпочтение отдается отварным и запеченным блюдам.
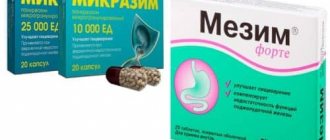
Из медикаментозных препаратов для купирования обострения хронического панкреатита используют анальгетики и спазмолитики, антисекреторные средства и антибиотики.
Своевременное обращение за помощью к специалистам помогает избежать тяжелых осложнений панкреатита. Методы исследования позволяют точно установить диагноз и начать лечение вовремя.
Клинические проявления хронического панкреатита
Проявления хронического панкреатита зависят от его формы, стадии, длительности развития, возникших осложнений, сопутствующих заболеваний.
Ведущим клиническим симптомом является болевой синдром. Возникает он из-за развития повышения давления в протоках ПЖ, или по причине развития панкреатит-ассоциированного неврита. Механизмы возникновения боли описаны выше, однако стоит отметить, что распространение боли связано с вовлечением в воспалительный процесс нервных сплетений, которые расположены между дольками железы, а также давлением на них увеличившейся воспаленной железой или псевдокистами.
Чаще всего, в начале заболевания единственной жалобой является именно боль выше пупка
, она может беспокоить несколько лет. Характерна боль опоясывающего характера, может быть изнуряющей, постоянной, а может иметь приступообразный повторяющийся характер. Она может отдавать в спину, в левую лопатку и плечо, в левую часть грудной клетки, реже — вправо. Однако, описаны случаи иррадиации боли в подвздошную и паховую область, а также в половые органы. Особое значение имеет связь с пищей — боль появляется после каждого приема пищи, особенно кислой, острой, соленой, а также той, которая стимулирует желчеотделение, например, желтка, жира. Плохо переносят больные алкоголь.
Значительно позднее нарушается пищеварение: появляются различные диспептические расстройства, стеаторея, панкреатогенная диарея, недостаточность кишечного всасывания, синдром мальабсорбции, который возникает в связи с недостаточной выработкой ферментов в ПЖ. Человек теряет вес, слабеет, появляются кальцинаты в поджелудочной железе. Вырабатывается мало инсулина, что приводит к вторично присоединившемуся сахарному диабету.
Профилактика
Конечно, лучшее лечение – это профилактика. Хронический панкреатит может обостряться и выкидывать «сюрпризы», о которых пациент даже не догадывается. Это может быть гипергликемия и гипогликемия, выраженный авитаминоз, процессы, приводящие к атрофическому гастриту, нарушениям в работе печени и нервному и физическому истощению.
Основное правило профилактики очень простое. Если хочешь быть здоров, «пропусти через голову» то, что попадает тебе в рот. Прежде, чем проглотить что-либо, нужно подумать, не повредит ли это пищеварению?
Категорически нужно избегать алкоголя. В условиях дефицита инсулина он может привести к гипогликемии и развитию тяжелого состояния, а в том случае, если «повезёт», и разовьется приятное опьянение, то человек «без тормозов» наедается вредной пищи. Поэтому полный отказ от выпивки, курения (сглатывание табачной слюны раздражает пищеварительный тракт) и пищевых соблазнов позволит вам избежать этого заболевания.
Диагностика хронического панкреатита
Полагаться в диагностике на обычные клинические лабораторные исследования не приходится. В фазу обострения болезни может быть умеренно повышено количество лейкоцитов в периферической крови, а также СОЭ, уменьшен уровень альбуминов и несколько увеличен уровень гамма-глобулинов. Однако это не специфично.
Необходимы комплексные инструментальные и лабораторные исследования. В ходе обследования выделяют три этапа:
- 1. Определение признаков заболевания именно ПЖ, а не других органов.
- 2. Исключение других заболеваний ПЖ, например, злокачественных.
- 3. Поиск причин, которые привели к панкреатиту.
Лабораторные развернутые исследования:
- Анализ крови на уровень АЛТ, АСТ, щелочной фосфатазы, билирубина при наличии желтухи.
- Кровь и дуоденальное содержимое — на определение уровня ферментов поджелудочной железы — амилазы, трипсина, липазы.
- Копрологические исследования с целью определения креатореи, стеатореи, амилореи.
Изучение экзокринной функции ПЖ
Есть прямые и непрямые методы. Для первого необходимо выполнить канюляцию главного протока ПЖ, чтобы получить сок железы. Однако его применение ограничено во врачебной практике, так как имеет много осложнений.
Непрямые в этом плане предпочтительней. Это:
- Секрет железы изучают в состоянии покоя и после физиологических стимуляторов.
- Важно изучить его переваривающую способность.
- Ферменты изучают в крови и моче.
Повышение уровня амилазы в крови и моче свидетельствует о наличии воспалительных явлений в поджелудочной железе. Увеличение уровня амилазы в моче более значимо, потому что в крови больше содержится слюнной амилазы, а в моче больше панкреатической амилазы, имеющей размеры молекул меньше, чем слюнной.
Высокой специфичностью и чувствительностью обладает метод определения панкреатической эластазы в кале. При хроническом панкреатите уровень этого фермента снижается до 150 мкг/г, чего не наблюдается при других болезнях.
Применяют радиоиммунологическое исследование инсулина, С-пептида, глюкагона.
Важно определить сахар крови и мочи — как натощак, так и при углеводной нагрузке.
Инструментальные методы диагностики
Фиброгастродуоденоскопия
Это исследование позволяет определить не только состояние слизистой желудка и кишечника, состояние 12-перстной кишки и зоны большого и малого сосочков, исключить эрозии и язвы, а также опухоли. Могут быть обнаружены признаки папиллита или наличие парафатерального дивертикула и косвенные симптомы хронического панкреатита, такие как выбухание иригидность задней стенки желудка из-за уплотненной увеличенной PANCREAS. Особую ценность имеет выполнение прицельной видеодуоденоскопии -эндоскопического исследования, при котором используется специальный эндоскоп с боковой оптикой, позволяющий хорошо осмотреть область большого дуоденального сосочка.
Эндосонография
Современное исследование, сочетающее в себе возможности эндоскопии и ультразвуковой диагностики. Наиболее ценна эта методика для дифференциальной диагностики псевдотуморозного панкреатита и рака поджелудочной железы. Помимо визуального осмотра при эндосонографии становится возможным выполнить прицельную тонкоигольную аспирационную биопсию из пораженного участка.
Что можно есть, лечебное питание в этот период?
К принципам правильного питания на стадии ремиссии хронической формы панкреатита можно отнести:
- Дробное питание – 5–6 раз в сутки, маленькими порциями.
- Постепенное введение в рацион новых продуктов, однако, только после консультации врача.
- Обогащение рациона белком животного происхождения – не менее 150 грамм в сутки. В то же время, жиры животного происхождения должны быть строго ограничены.
- Самоконтроль на непереносимость тех или иных продуктов питания.
- Тщательное пережёвывание пищи.
- Употребление блюд не горячее 60°.
- Исключение из рациона химических усилителей вкуса.
Блюда должны быть приготовлены на пару, запечены в духовке или потушены. Не допускаются к употреблению блюда, жаренные в большом количестве масла или жира. Сахар и соль разрешены в ограниченных количествах.
Перечень рекомендуемых продуктов и блюд
- Овощи: Морковь, молодой картофель, кабачки, брокколи, цветная капуста, свёкла и тыква. С осторожностью стоит употреблять зелёный горошек и стручковую фасоль, постепенно добавляя их в рацион и отслеживания изменения состояния. Овощи можно запекать в духовке, делать рагу или вегетарианские супы.
- Фрукты и ягоды: Садовые яблоки некислых сортов, сливы и абрикосы, очищенные от кожицы, сорта винограда без косточек и бананы, Из фруктов можно делать пюре, смузи, запеканки, компоты, кисели и желе. Ягоды без термической обработки стоит употреблять с осторожностью, не больше одной пригоршни в день.
- Молочные продукты: Кисломолочные продукты, такие как бифидок, кефир и творог должны входить в рацион больного ежедневно. И также разрешены к употреблению мягкие и несолёные сорта сыров. Молоко разрешается использовать для приготовления каш, творог – для запеканок. На основе кефира можно приготовить коктейль с добавлением фруктов.
- Хлеб и мучные изделия: Разрешён слегка подсушенный пшеничный хлеб и белые сухарики. Сладкая выпечка и пирожки должны быть исключены из рациона. Макаронные изделия не чаще чем 1 раз в неделю.
- Крупы: Овсянка, рис, гречка, пшено и манка. Все эти крупы можно использовать для приготовления каш и рагу.
- Растительное масло: Оливковое и подсолнечное — для жарки и заправки салатов.
- Рыба: К употреблению разрешены нежирные речные и морские сорта рыбы, в запечёном или отварном виде.
- Птица: Куриное филе и мясо индейки в запечённом, тушёном или отварном виде.
- Мясо: Кролик, телятина и говядина, приготовленные на пару или как ингредиенты супа и рагу.
- Яйцо: Куриные и перепелиные яйца разрешены для приготовления запеканок, омлетов или в качестве компонента салата.
- Напитки: Компоты, морсы, соки без сахара, чай, отвары из трав.
Запрещённые продукты
- Выпечка: Свежеиспечённый хлеб, слоеное тесто, сдобная выпечка.
- Супы: Харчо, грибной бульон, рассольник, окрошка, щи из кислой капусты.
- Мясо и рыба: Свинина, утка, говяжий мозг, сёмга, печень трески, баранина, копчёные колбасы и сосиски.
- Маринады и соленья: Огурцы, помидоры, грибы, лечо, баклажаны, острые закуски.
- Сладкое: Торты, пирожные, восточные сладости, заварные кремы, шоколадные конфеты, карамель, кукурузные палочки.
- Бобовые: Горох, чечевица, фасоль, кукуруза и нут.
- Молочная продукция: Жирные сливки, сливочное масло, острый, копчёный или солёный сыр, жирное молоко.
- Овощи: Имбирь, репка, чеснок, щавель, репчатый лук, шпинат.
- Фрукты и ягоды: Лимон, киви, клюква, грейпфрут, вишня, маслины.
- Приправы и соусы: Майонез, кетчуп, соевый соус, чили.
- Напитки: Газировка, кофе, виноградный сок, какао, квас.