В последние годы такие заболевания, как язвенная болезнь желудка и двенадцатиперстной кишки, хронический гастрит и дуоденит, принято рассматривать вместе, поскольку природа их происхождения и симптомы схожи. Отличие заключается в локализации и степени выраженности воспалительного процесса.
Стадия простого воспаления называется хроническим гастритом (когда воспалительный процесс локализуется в желудке), хроническим дуоденитом (когда патология в двенадцатиперстной кишке) или хроническим гастродуоденитом (когда воспаление в обоих органах).
Язвенная стадия — это язвенная болезнь желудка и (или) двенадцатиперстной кишки.
1
Сравнение: здоровый желудок и хронический гастрит. Причины возникновения заболевания
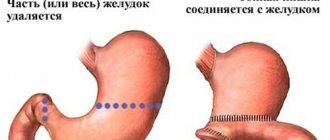
2 Язва желудка и двенадцатиперстной кишки
Лечение желудка должно быть комплексным и индивидуальным, в зависимости от вида и стадии заболевания, а также с учетом сопутствующей патологии. Прежде всего необходимо установить и устранить причину болезни, купировать острые симптомы. Лечение желудка чаще всего проводится амбулаторно под наблюдением врача-гастроэнтеролога.При осложненном течении гастрита требуется лечение в стационарных условиях. Важной составляющей в лечении болезней желудка является соблюдение специального диетического режима.
Общие сведения
Хронический гастродуоденит — длительно протекающая патология, для которой характерно воспаление пилорической части желудка и 12-перстной кишки. Протекает болезнь тяжелее, чем гастрит или дуоденит в отдельности.
Гастродуоденит — следствие воспалительных, дегенеративных и дистрофических процессов в эпителиальных тканях слизистой органов желудочно-кишечного тракта. В результате перестраивается эпителии, развивается дисфункция желез пораженных органов, нарушаются регенеративные, секреторные, моторные функции.
Провоцирующие факторы
Спровоцировать развитие хронического воспалительного процесса слизистой желудка и 12-перстной кишки могут системные заболевания, погрешности в питании и различные внешние и внутренние факторы.
Какие заболевания и патологии могут привести к развитию хронического гастродуоденита:
- снижение выработки желудочной слизи;
- дисфункция надпочечников;
- хронический гастрит, патологические процесс в печени, желчном пузыре, поджелудочной железе, язвенная болезнь;
- колит, энтерит;
- нарушения в работе эндокринной, сердечно-сосудистой, дыхательной системы;
- сбои в работе почек;
- глистные инвазии;
- пищевая аллергия;
- аутоиммунные заболевания;
- отравление пестицидами, кислотами, щелочами, солями тяжелых металлов;
- инфицирование хеликобактер пилори;
- генетическая предрасположенность.
Один из основных провоцирующих факторов — нарушение правил здорового питания. Длительные перерывы между приемами пищи и постоянное переедание, чрезмерное употребление горячих блюд и напитков, жареной, острой еды, соблюдение строгой диеты. К провоцирующим факторам относят алкогольную зависимость и курение, хроническую усталость, стресс, неблагоприятную экологическую обстановку, длительный или бесконтрольный прием лекарственных средств.
Из-за чего возникает заболевание?
Существует несколько причин возникновения воспалительного заболевания, которые объединяют в две группы:
- эндогенные;
- экзогенные.
Эндогенные причины являются основанием для акцентирования внимания на кислотообразовании, сбоях гормональной регуляции секреции, снижении уровня образования слизи. Предрасположенность к гастродуодениту наблюдается у пациентов со следующими диагнозами:
- заболевания желчных путей и печени;
- эндокринная патология.
Наиболее распространенными экзогенными этиологическими факторами, влияющими на развитие гастродуоденита считаются:
- прием холодной или горячей, острой, пищи;
- химические (воздействие пестицидов);
- проникновение в организм бактерии Helicobacter pylori.
Клинические проявления
Из симптомов гастродуоденита хронического течения характерен болевой синдром в брюшной полости различной степени интенсивности, чувство тяжести в желудке. Через 1-2 часа после приема пищи появляются спазмы, дискомфорт в верхней части живота с правой стороны. Боль чаще всего ноющая, умеренная, может отдавать в спину, лопатку.
Другие проявления:
- на языке налет темно-желтого или белого цвета;
- горький привкус во рту;
- запоры сменяются диареей;
- снижение аппетита;
- тошнота, рвотные позывы, повышенное слюноотделение;
- метеоризм, отрыжка;
- признаки дисфункции вегетативной нервной системы — слабость, повышенное потоотделение, тремор пальцев, тахикардия.
При обострении патологии кожа становится бледной, снижается артериальное давление и частота сердечных сокращений. Иногда температура повышается до субфебрильных отметок.
Обострение заболевания чаще всего происходит в весенние и осенние месяцы. Острый период может длиться до 6-8 недель, но болевой синдром исчезает через 7-10 суток.
Симптомы
Хроническая форма гастродуоденита может давать знать о себе в течение полугода. То есть на протяжении этого времени могут наблюдаться слабовыраженные симптомы. Затем развивается обострение. При этом симптомы становятся ярко выраженными. Спровоцировать приступ обострения может стресс, употребление острой, соленой, жирной, жареной пищи, алкоголь. Причем обострение наблюдается весной и осенью.
Поверхностный хронический гастродуоденит в период течения ремиссии характеризуется ноющими болями в области желудка и пупка. Боли – основные симптомы. Может возникать тошнота и рвота, особенно если человек съест жирное или соленое. Иногда наблюдается нарушение стула – диарея сменяется запорами. Возникает изжога, отрыжка. Если соблюдается диета, боли и другие симптомы будут менее выражены.
Когда наступает обострение, болевые ощущения становятся резкими, острыми. Могут быть такими сильными, что человека скручивает пополам. Для язвенной формы характерна рвота с примесями крови. Это говорит о внутреннем кровотечении. Такое состояние требует немедленной госпитализации потому как может произойти прободение язвы. Это чревато перитонитом. Состояние крайне опасно для жизни. В период обострения у человека появляются не только боли, но и бледнеют кожные покровы, появляется неприятный запах изо рта, отрыжка с кислым или горьким привкусом. Может кружиться голова. У некоторых пациентов случались даже обмороки.
Диагностические мероприятия
Диагностикой и составлением плана лечения занимается гастроэнтеролог. Дополнительно необходимо записаться на прием к эндоскописту.
Методы диагностики:
- Осмотр с пальпацией живота, сбор анамнеза.
- Клинические анализы крови и мочи, копрограмма.
- ЭГДС — при обследовании выявляют гиперемию, атрофию или увеличение слизистой. Дополнительно берут биоматериал для гистологического исследования.
- pH-метрия — метод определения кислотности пищеварительного сока.
- Электрогастроэнтерография, антродуоденальная манометрия — анализ моторных, эвакуаторных функций пораженных органов пищеварения.
- УЗИ органов брюшной полости, дуоденальное зондирование. Назначают для выявления сопутствующих заболеваний — панкреатит, гепатит, холецистит.
- Рентгенография с контрастом. Наблюдается беспорядочная, гиперактивная перистальтика, периодические спазмы. Складки кишки уменьшены или увеличены. Иногда наблюдаются застойные явления, признаки гастроэзофагеального рефлюкса .
- Тесты на хеликобактер пилори — тестирование дыхания, полимеразная цепная реакция, иммуноферментный анализ каловых масс.
Проводят дифференциальную диагностику для исключения язвенной болезни, спазма сфинктера Одди, панкреатита, холецистита, рака дуоденального сосочка, грыжи пищевода.
Диета
Общие принципы правильного питания при нарушении функционирования пищеварительного тракта предусматривают:
- Частые приемы пищи умеренной температуры небольшими порциями без проглатывания твердых и больших кусков.
- Исключение острого, жареного, соленого, копченого, алкоголя, газированных напитков.
- Употребление супов овощных и на неконцентрированных бульонах, нежирного вареного мяса и рыбы, молочнокислых продуктов, яиц, разваренных каш, черствого и несдобного хлеба, вареных или сырых тертых овощей и фруктов.
Методы лечения хронического гастродуоденита
Терапия заболевания включает несколько этапов — подбор диеты, медикаментозное и немедикаментозное лечение.
Диетотерапия
При хроническом гастродуодените диета — одна из важных составляющих лечения. Из рациона необходимо исключить продукты, которые требуют длительного переваривания. Вся пища должна быть разваренной, протертой или кашицеобразной.
Разрешенные продукты:
- слизистые или протертые первые блюда на овощном или некрепком мясном, рыбном бульоне;
- нежирные сорта мяса и рыбы, готовить на пару, варить, тушить;
- гречневая, манная крупа, рис, вермишель;
- сезонные овощи в тушеном или отварном виде;
- сливочное и растительные масла — добавлять в готовые блюда;
- подсушенный хлеб из пшеничной муки, белые сухари;
- паровой омлет, яйца всмятку;
- кисель, желе, компот из сладких фруктов;
- запеканка, суфле из нежирного творога;
- кисломолочные продукты;
- зефир, галетное печенье, мед, сладкий джем;
- некрепкий черный или зеленый чай с молоком.
Во время обострения заболевания при повышенной и нормальной кислотности назначают стол № 1. При пониженной кислотности — диету № 2. После улучшения состояния — диету № 15. При запорах — № 3, при расстройстве стула — № 4. В первые 24 часа после начала рецидива показано голодание, можно пить воду или чай без сахара в небольшом количестве.
При гастродуодените нельзя употреблять горячую и холодную пищу, жирные, жареные блюда. В список запрещенных продуктов входят любые консервы, маринады, копчености и маринады, соусы и специи. Противопоказаны спиртные и газированные напитки, овощи в сыром виде, грибы.
Фармакотерапия
Задача медикаментозного лечения хронического гастродуоденита у детей и у взрослых одинаковая — купировать неприятные симптомы, устранить причины патологического состояния, снизить риск обострения болезни и развития осложнений.
Группы медикаментов:
- противомикробные препараты, средства на основе висмута для устранения хеликобактерной инфекции;
- спазмолитики;
- антацидные лекарственные препараты, ингибиторы протонного насоса;
- антагонисты дофаминовых рецепторов, ферменты;
- витаминные комплексы;
- антидепрессанты.
При диагностировании флегмонозной формы патологии, дуоденальной непроходимости назначают оперативное вмешательство.
Немедикаментозная терапия
Физиотерапевтические процедуры назначают во время ремиссии и обострения заболевания.
Эффективные физиопроцедуры:
- лекарственный электрофорез и гальванизация;
- ультразвуковая терапия — при нормальной и повышенной кислотности желудочного сока;
- лечение диадинамическими или синусоидально-модулированными токами;
- ДМВ-терапия;
- индуктотерапия;
- лазерная или магнитолазерная терапия;
- аппликации с озокеритом, парафином, грязелечение;
- лечение минеральными водами, хвойные, жемчужные ванны.
Физиотерапия благотворно влияет на основные патогенетические механизмы развития заболевания. Процедуры помогают нормализовать работу нервной, эндокринной, иммунной систем. Лечение способствует уменьшению проявлений воспаления и улучшению микроциркуляции, оказывает выраженное обезболивающее действие, восстанавливается трофика пораженных органов. Полученные положительные результаты сохраняются в течении нескольких месяцев.
Во время ремиссии назначают лечебную физкультуру. Специалист подбирает упражнения для улучшения кровообращения в брюшной полости и трофики слизистой оболочки желудка, ускорения репаративных процессов.
Дополнительно пациентам рекомендован курс психотерапии для изучения методов борьбы со стрессами и нервным перенапряжением.
Дуоденит
Дуоденит — воспалительные заболевания двенадцатиперстной кишки. Различаются острая и хроническая формы. Острый дуоденит часто протекает в сочетании с острым воспалением желудка и кишечника (острый гастроэнтерит, гастроэнтероколит).
Причины заболевания:
- наследственность;
- отравление токсическими веществами;
- чрезмерное употребление острой, грубой пищи в сочетании с крепким алкоголем и др.
Симптомы:
- боль в эпигастральной области;
- тошнота;
- рвота;
- общая слабость.
Острый дуоденит чаще всего проходит в течение нескольких дней самостоятельно, однако может перейти в хроническую форму. При некоторых формах возможны осложнения (кишечные кровотечения, перфорация стенки кишки, развитие острого панкреатита).
В лечении заболеваний желудка и двенадцатиперстной кишки очень важна своевременная диагностика и профессиональная врачебная помощь. Специалисты нашей клиники работают для вас без выходных и праздников, применяя самые современные методики.
Материал подготовлен при участии специалиста:
Профилактика
Чтобы избежать обострения хронического гастродуоденита врачи рекомендуют придерживаться следующих правил:
- отказаться от вредных привычек;
- правильно и сбалансировано питаться;
- не забывать об умеренных физических нагрузках;
- избегать стрессов и переутомления;
- раз в 2 месяца проводить антирецидивную терапию.
При хроническом гастродуодените полностью вылечить болезнь невозможно. Спровоцировать рецидив могут различные факторы — стресс, погрешности в питании, переутомление. Но при соблюдении всех рекомендаций гастроэнтеролога можно избежать систематических обострений.
Заниматься самолечением хронического гастродуоденита опасно. Без правильной терапии развиваются опасные осложнения — язвенная болезнь, желудочные кровотечения, рак желудка или дуоденального сосочка, анемия, атрофический гастрит.
Причины рецидивов
Лечение хронического гастрита и хронического гастродуоденита является непростой задачей. Это связано с его большой распространенностью, а также с тем, что многие больные считают гастрит простым заболеванием и несвоевременно обращаются за медицинской помощью. Также отмечаются сложности в лечении гастрита в связи с устойчивостью хеликобактера пилори к антибиотикам.
Рецидивирование заболевания связано с самовольным прекращением пациентами лечения, нарушением диеты и режима питания, с выработкой устойчивости хеликобактер пилори к антибиотикам в назначаемых схемах лечения. Существенную роль в возникновении рецидивов играют психоэмоциональные переживания во время стрессов. Сегодня утверждение «Все болезни от нервов» имеет под собой полное научное обоснование.