К основным причинам появления болезни относят:
- Инфекционные. Возникновение болезни происходит из-за заражения кишечными инфекциями (например, сальмонеллы, кандиды);
- Неинфекционные. Хронический колит появляется на фоне других заболеваний желудочно-кишечного тракта, становится последствием самостоятельного приема слабительных средств с несоблюдением дозировки, неправильного питания или пищевой аллергии, склонность к запорам.
Питание при хроническом колите является важной частью проводимой медикаментозной терапии.
Правильно подобранные рацион и диета значительно сокращают сроки лечения, позволяют предотвратить появление рецидивов и улучшают перистальтику кишечника.
К основным рекомендациям по питанию можно отнести: разделение ежедневного объема пищи на 6-7 приемов, строгое следование перечню запрещенных и разрешенных продуктов.
Сигмоидит: причины возникновения и симптомы
Сигмовидная кишка получила свое название за форму
Сигмоидит среди воспалительных заболеваний кишечника лидирует по частоте возникновения. Это связано с особенностями строения этого отдела кишечника. Сигмовидная кишка имеет изогнутую форму и находится непосредственно перед прямой кишкой. Чаще всего задержка кала происходит именно в сигмовидной кишке, от чего она воспаляется.
Помимо длительной задержки кала можно выделить несколько основных причин возникновения сигмоидита:
- Кишечные инфекции. Различные бактерии, попадая в кишечник, начинают размножаться и выделять токсины. Они разрушают слизистую кишечника, провоцируют развитие дисбактериоза, появление язв и эрозий. Сигмовидная кишка является наиболее уязвимой в этом плане.
- Дисбактериоз. При дисбактериозе страдают многие отделы кишечника, включая сигмовидную кишку. Патогенная флора начинает превалировать над полезными бактериями, что провоцирует воспалительный процесс.
- Ишемия кишечника. При ишемии нарушается процесс кровообращения. В сосудах образуются бляшки, которые мешают крови свободно поступать к тканям. Часть тканей кишечника погибает. Некротические участки вызывают воспаление всех отделов кишечника.
- Лучевая болезнь. При лучевой болезни страдают все ткани и органы. Здоровые клетки разрушаются из-за действия свободных радикалов.
Сигмоидит не имеет четко сформированного перечня симптомов, поскольку имеет множество форм и разновидностей. Но некоторые признаки появляются неизменно при любой форме сигмоидита. Болезнь сопровождается болями в области живота. Обычно они возникают слева, но могут распространяться дальше и отдавать в ногу.
Раздраженная кишка вызывает расстройство стула. Чаще это поносы, реже – запоры. Обычно больной страдает частыми позывами к дефекации и жидким стулом. Иногда в стуле можно заметить прожилки крови или слизь. Боль может возникать до и после дефекации. Пациенты отмечали также тошноту, метеоризм, урчание в животе, неприятную отрыжку.
Если заболевание не лечить, состояние больного будет ухудшаться. Масса тела будет снижаться, из-за хронических поносов появится обезвоживание, авитаминоз. Воспаленная сигмовидная кишка может даже сращиваться с близлежащими органами, что чревато различными осложнениями.
Заболевания
Где находится и как болит ободочная кишка? Прежде всего, человек, у которого воспалился этот отдел органа, будет ощущать боль внизу живота и дискомфорт в области заднего прохода.
Кроме этого, могут наблюдаться и другие признаки патологии:
- регулярные запоры;
- выделение гноя из анального отверстия;
- наличие примесей крови в каловых массах;
- метеоризм;
- болезненные позывы к дефекации;
- жидкий стул.
Если у человека верхняя, поперечная, нисходящая ободочная кишка болит, симптомы патологии также могут указывать на железодефицитную анемию. Это происходит за счет того, что в пораженном органе образовываются кровоточащие язвы или эрозии.
Заболевания ободочной кишки возникают по таким причинам:
- погрешности в образе жизни: гиподинамия, переедание, злоупотребление жирной пищей;
- гипотония;
- хронические запоры;
- злоупотребление БАДами сомнительного качества;
- продолжительное лечение антибиотиками.
Ободочная кишка, симптомы воспаления которой нельзя игнорировать, подвержена многим заболеваниям, в том числе и образованию злокачественной опухоли.
Болезнь Гиршпрунга
Это наследственная патология, которая проявляется у человека еще в младенчестве или раннем детстве.
Человек при этом заболевании страдает от продолжительных запоров, которые могут длиться свыше нескольких недель.
Клизмы и слабительные препараты в таком случае оказываются бесполезными. Однако запоры при болезни Гиршпрунга чередуются с изнурительной диареей.
Все эти расстройства функционирования системы пищеварения происходят по причине ганглиевых клеток ободочной кишки.
Отделы кишечника, находящиеся выше нее, из-за постоянных сокращений гипертрофируются, из-за чего кишечник перестает опорожняться самостоятельно. При данной болезни человеку показана хирургическая операция по удалению гипертрофированных отделов органа.
Дивертикулез
Болезнь может быть как врожденным, так и приобретенным. Дивертикулез – это заболевание, которое сопровождается выпячиванием участков слизистой кишки сквозь ее мышечную оболочку. Это сопровождается формированием мешкообразных образований, в которых могут накапливаться каловые массы, которые могут провоцировать воспаление слизистой органа.
К типичным симптомам дивертикулеза относят боль внизу живота, тошноту, диарею и рвоту. Игнорирование терапии дивертикулеза может привести к таким тяжелым последствиям как непроходимость органа, флегмона и перитонит.
Полипоз
Заболевание, сопровождающееся образованием наростов на слизистой оболочке органа, размеры которых колеблются от нескольких миллиметров до нескольких сантиметров.
Полипы опасны тем, что они могут перерождаться в злокачественные новообразования, то есть, провоцировать рак кишечника.
К симптомам недуга относят проблемы с дефекацией, поскольку наросты в просвете органа мешают свободному передвижению и выходу каловых масс.
Если полипы крупные, пациент может страдать от кровоизлияний внутри органа. Полипоз лечится хирургическим способом, а также использованием препаратов-цитостатиков.
Онкология
Зачастую воспаление ободочной кишки, симптомы и лечение которой является крайне важным, приводит к раку этого отдела кишечника. Онкологи считают рак ободочной кишки наименее опасной разновидностью онкологического заболевания органов ЖКТ. Однако угроза этого недуга для жизни человека заключается в том, что симптомы болезни напоминают признаки расстройства функционирования ЖКТ.
Так, пациент страдает от таких симптомов как диарея, боль и колики внизу живота, незначительное выделение крови и слизи при дефекации. Но в меру прогрессирования недуга нарастают такие симптомы как анемия и продолжительные запоры, вызванные сужением просвета ободочной кишки.
Рак в таком случае лечится хирургически: выполняется удаление пораженной части органа вместе с частью брыжейки и близлежащими лимфоузлами.
При возникновении метастазов после операции проводится курс химиотерапии.
На первых стадиях недуга прогноз выживаемости пациентов составляет 70%, но на последних стадиях рака вероятность летального исхода составляет минимум 80%.
Вероятные симптомы рака ободочной кишки нельзя игнорировать, ведь своевременное обращение к врачу позволит как можно раньше начать лечение болезни.
Что делать при воспалении сигмовидной кишки? Симптомы и лечение
Где находится и как болит
сигмовидная кишка
– важная информация для тех, кто страдает от болей в животе и нарушений стула
.
Учитывая анатомию человека, болезненные ощущения при сигмоидите (воспалении сигмовидной кишки
) возникают
в нижней левой части живота
.
Но этот отдел кишечника является довольно подвижным, поэтому боль может возникать в любой части.
Это осложняет постановку верного диагноза и затрудняет выбор правильной тактики лечения.
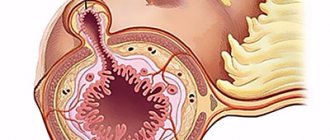
Сигмовидная кишка: что это такое и где находится?
Эта часть кишечника имеет S-образную форму
(название происходит от латинской буквы сигма).
Она находится в нижней части кишечника, соединяя нисходящую ободочную (отдел толстого кишечника) и прямую кишку.
Длина этого отдела различна у каждого человека, составляет от 10 до 65-65 см.
Средний показатель – 40 см. Брыжеечная связка обеспечивает подвижность сигмовидной кишки, поэтому она может менять расположение.
В сигмовидной уже не происходит активное переваривание пищи. Здесь всасывается потребленная жидкость, растворенные в ней электролиты, происходит формирование каловых масс.
Анатомия сигмовидной кишки устроена таким образом, чтобы при сбоях в работе пищеварительной системы каловые массы не двигались в обратном направлении.
При наличии некоторых факторов (снижение перистальтики, малоподвижный образ жизни) каловые массы могут застаиваться в этом отделе, вызывая воспаление сигмовидной кишки.
Болит сигмовидная кишка: каковы причины?
Крайне редко заболевания этого отдела кишечника возникают самостоятельно. Чаще они развиваются на фоне уже имеющихся острых или хронических воспалений пищеварительной системы, особенно толстого кишечника.
Среди остальных причин болезней сигмовидной кишки:
- Врожденные особенности. Кишечник человека имеет извитую форму, но количество изгибов различается. Чем их больше, чем сложнее пище и каловым массам продвигаться по нему. Застойные процессы случаются чаще, долгое пребывание кала в кишках приводит к воспалению и общей интоксикации.
- Воспалительные процессы в кишечнике, язвенный колит, болезнь Крона, язва 12-перстной или любого другого отдела.
- Дисбактериоз.
- Хронические запоры различной этиологии.
- У женщин воспаление сигмовидной кишки возникает во время беременности из-за повышенного давления матки на кишечник. Также сигмоидит возникает на фоне воспалительных процессов в органах малого таза. Именно в этом отделе чаще возникают спаечные процессы.
- Нарушение кровоснабжения кишечника, снижение тонуса сосудов, повышенная густота крови, высокий уровень холестерина в крови.
- Травмы живота.
- Операции на брюшной полости, в результате которых мог быть поврежден кишечник.
- Ионизирующее излучение, которое вызывает перерождение клеток.
Болезни сигмовидной кишки: виды, симптомы и лечение
Сигмоидит – самое распространенное заболевание сигмовидной кишки. Это воспаление слизистой оболочки, при котором ухудшается функциональность, снижается моторика этого отдела кишечника. Воспаление с этого отдела может опускаться вниз, вызывая воспаление прямой кишки, геморрой и другие неприятности.
Существует несколько разновидностей сигмоидита:
- Катаральный
. В этом случае воспалительный процесс охватывает только поверхностный слой слизистой. Симптомы слабо выражены, такая форма зачастую не вызывает серьезных осложнений, при правильном и своевременном лечении от этого заболевания можно избавится навсегда. - Эрозивный
. Это вторая стадия заболевания, при которой дефект слизистой более серьезный. На ней образуются очаги воспаления – эрозии, которые нередко кровоточат. Повреждение проникает вглубь слизистой, вызывает боли у человека в нижней левой части живота. - Язвенный
. На этом этапе повреждаются все слои слизистой, иногда воспаление поражает и мышечные слои. Язвы, которые образуются на кишечнике, кровоточат, могут привести к сильному кровотечению. - Перисигмоидит
. Эта форма заболевания приводит к сквозному поражению кишки, в результате воспаление «перекидывается» на брюшную полость. Развиваются спаечные процессы. Спайка – сращение петель кишечника, из-за чего значительно снижается моторика, а воспаление стремительно распространяется.
В зависимости от распространения воспалительного процесса различают:
- Проктосигмоидит (сигмопроктит) – воспаление сигмовидной кишки и толстого кишечника.
- Ректосигмоидит – заболевание, которое охватывает одновременно и сигмовидную, и прямую кишку.
Загиб кишечника в этом отделе происходит намного чаще, чем в отделах тонкого кишечника.
Это происходит потому, что сигмовидный отдел очень подвижный.
Существует две формы этого заболевания: острая и хроническая
. Острая характеризуется сильными приступообразными болями и непроходимостью.
При хронической форме болит сигмовидная кишка не сильно, а запоры и атония кишечника развиваются постепенно.
Дивертикулез
— воспалительный процесс, который охватывает сигмовидную кишку и сфинктер, соединяющий ее с прямой. Возникает из-за нарушения кровообращения, застоя каловых масс. Характеризуется задержкой стула и сильными болями в левой части живота.
Долихосигма
– заболевание, которое может возникнуть в любом возрасте. Это чрезмерное удлинение сигмовидной кишки или ее брыжейки, из-за чего снижается моторика кишечника и функциональность этого отдела.
Рак сигмовидной кишки – злокачественная опухоль, одна из причин рака кишечника. Лечение в этом случае проводится хирургически. На ранних стадиях от заболевания можно избавиться.
_____________________________________________________________________________________
Проект НетГастриту создавался с целью предоставления людям точной и актуальной информации медицинской тематики. Статьи пишутся профессионалами и, к сожалению, затраты на развитие тормозят развитие проекта. Если Вы хотите нас поддержать воспользуйтесь формой ниже.
Сделаем мир лучше вместе. Спасибо за внимание.
_____________________________________________________________________________________
Симптомы болезней сигмовидной кишки
Заболевания этого отдела кишечника легко перепутать с другими недугами ЖКТ. Наиболее характерные признаки патологии сигмовидной кишки:
- нарушение опорожнения кишечника – запоры либо склонность к диарее;
- боли в животе, которые нередко возникают после дефекации. Болит нижняя левая часть живота, где расположена сигмовидная кишка;
- вздутие живота, ощущение распирания;
- отрыжка, которая иногда заканчивается рвотой;
- нарушение аппетита;
- слабость, апатия, которые возникают как следствие интоксикации организма;
- снижение веса.
Боль в кишке может быть разной по интенсивности. Сильная боль может указывать на острый воспалительный процесс или длительный период существования патологии. Умеренные боли свидетельствуют о вялотекущем воспалении. В обоих случаях пациенту требуется обследование и лечение, чтобы не допустить значительного ухудшения.
Какая диагностика необходима?
Если живот болит довольно часто, нужно пройти комплексное обследование, в том числе проверить сигмовидную кишку. Для этого необходимо обратиться к врачу-гастроэнтерологу, который проведет пальпацию и назначит дополнительные диагностические процедуры.
При наличии воспаления пальпируется твердая сигмовидная кишка, боль усиливается и отдает в левое подреберье.
Но при повышенной подвижности метод пальпации не достоверен: потребуется обследовать кишечник более тщательно – с помощью УЗИ и рентгена.
Эти методы позволят обнаружить смещение, определить длину сигмовидного отдела кишечника, определить, на сколько сантиметров она отличается от нормы, есть ли участки расширения или сужения, а также степень поражения слизистой.
Лечение заболеваний сигмовидной кишки
Хирургическое лечение применяется при наличии опухолей, непроходимости или сильном загибе. Остальные проблемы с кишкой лечатся медикаментозно.
Лечение сигмоидита лекарствами проводится амбулаторно
.
При серьезных ухудшениях требуется госпитализация, часто с целью хирургического вмешательства. Сигмоидит на ранних стадиях (от катаральной до язвенной) хорошо лечится, если использовать хорошие современные препараты.
Для лечения воспаления сигмовидной кишки применяют:
- антибиотики, которые помогут устранить воспаление бактериальной природы;
- адсорбенты, которые помогут связать и вывести токсины;
- спазмолитики, чтобы снять спазм мускулатуры кишечника (Но-Шпа, Спазмалгон);
- антигистаминные средства для уменьшения отечности;
- пищеварительные ферменты – для более быстрого и тщательного переваривания пищи;
- пробиотики, нормализующие микрофлору;
- противовоспалительные медикаменты.
Большинство препаратов принимают в виде таблеток и капсул.
Но некоторые противовоспалительные, очистительные средства для кишечника применяют ректально – в форме свечей или лечебных клизм.
Лечение свечами позволяет предотвратить геморрой и некоторые другие осложнения.
Видео — Сигмовидная кишка и ее заболевания
Лечение народными средствами в домашних условиях
Терапию сигмоидита средствами нетрадиционной медицины проводить можно, но только в том случае, если диагноз подтвержден, и точно определена локализация воспаления. Для этого применяются отвары трав:
- подорожника (противовоспалительный и кровоостанавливающий эффект);
- ромашки;
- шиповника.
Можно использовать эти компоненты как по отдельности, так и в составе смеси (в равных пропорциях).
Отдельно отвар подорожника (столовая ложка сухих измельченных листьев на литр воды) особенно эффективен в том случае, когда у пациента имеется склонность к диарее.
Отвар арбузных корок применяется для лечения воспалений ободочной и сигмовидной кишки.
100 грамм высушенных корок заливают 0,5 л кипятка, проваривают 15 минут, затем выпивают в течение дня за 3 приема.
Диета при сигмоидите
Лечить
заболевания кишечниканеобходимо на фоне соблюдения лечебной диеты.
Ее цель – снизить нагрузку на кишечник при воспалительном заболевании, при этом сохранить нормальную моторику.
Исключаются тяжелые для пищеварительной системы продукты: жирная пища, жареные и копченые продукты, соленые и кислые, острая пища, кофеинсодержащие напитки, алкоголь.
Нужно исключить выпечку и сладости, поскольку они усиливают брожение.
Рекомендованы:
- нежирные кисломолочные продукты;
- рис;
- отварные или приготовленные на пару овощи;
- отварной картофель;
- нежирное мясо и рыба, приготовленные на пару;
- жидкие супы на нежирном бульоне.
При остром заболевании диеты достаточно придерживаться до полного излечения. Хронический воспалительный процесс требует постоянной коррекции рациона.
Ставим лайки и подписываемся на канал. Спасибо за внимание!
Симптомы сигмоидита
При остром течении обычно наблюдается катаральный процесс. Пациенты жалуются на сильные схваткообразные боли в левой половине живота, часто – с иррадиацией в левую ногу и поясницу. У больных сигмоидитом возникают тошнота, рвота, урчание, вздутие живота и расстройства стула в сочетании с частыми ложными позывами. Стул становится зловонным, в нем появляются примеси слизи и прожилки крови. При сочетании проктита и сигмоидита возможно отхождение слизи и крови без примесей кала.
Выявляются признаки интоксикации: слабость, разбитость, гипертермия, головная боль. При пальпации живота пациента с сигмоидитом определяется болезненность в проекции сигмовидной кишки. При ректальном исследовании обнаруживается утолщение пораженного отдела кишечника. По своим клиническим проявлениям острый сигмоидит напоминает аппендицит или перитифлит, но боли локализуются не в правой, а в левой подвздошной области. При нетипичном расположении сигмовидной кишки локализация болей может меняться, что иногда становится причиной диагностических затруднений.
Тяжелые формы язвенного сигмоидита склонны к подострому или хроническому течению. Отмечаются нарушение общего состояния, слабость, интоксикация, кишечный дискомфорт, расстройства стула и ложные позывы. Характерна упорная диарея. Стул больных сигмоидитом жидкий, дурно пахнущий, по цвету напоминающий мясные помои. При тяжелых формах заболевания часто наблюдается распространение воспалительного процесса с развитием перисигмоидита.
Клиническая картина перисигмоидита не отличается от проявлений обычного сигмоидита. В результате воспалительного поражения брюшины в брюшной полости постепенно образуются спайки. Спаечная болезнь при сигмоидите обычно протекает благоприятно. Отмечаются тянущие боли, усиливающиеся после физических нагрузок, вздутие живота, ощущение распирания в животе и склонность к запорам. В отдельных случаях при сигмоидите, осложненном спаечной болезнью, могут наблюдаться явления кишечной непроходимости: нарастающие боли, рвота, отсутствие стула, гипертермия и лейкоцитоз.
Обострение хронического сигмоидита обычно возникает на фоне нарушений диеты, употребления алкогольных напитков, острых инфекций (гриппа, ОРВИ), общего физического или психического переутомления. Выраженность симптоматики может существенно варьировать – от небольшой болезненности и незначительного учащения стула до развернутых проявлений, напоминающих острый сигмоидит. Диарея нередко сочетается с запорами. Пациенты предъявляют жалобы на ощущение распирания в животе и боли, отдающие в ногу, промежность и поясницу. При затяжном течении сигмоидита возможны нарушения сна, утомляемость и повышенная раздражительность, обусловленные постоянным дискомфортом в животе.
Колит
Колит – воспалительный процесс, который протекает во внутренней слизистой оболочке толстой кишки.
Причины возникновения колита:
- различные кишечные бактерии, грибки, вирусы, инфекции (ярким примером являются сальмонеллез и дизентерия);
- долгосрочное употребление антибиотиков, слабительного, нейролептических средств;
- плохое снабжение кишки кровью (в основном, у людей пожилого возраста);
- неправильный рацион питания (однообразная пища, большое употребление мучного и мясного, острой пищи и алкогольных напитков);
- радиационное воздействие;
- дисбактериоз;
- аллергическая реакция на пищевые продукты;
- отравление тяжелыми металлами и мышьяком;
- глисты;
- генетическая предрасположенность;
- неправильный образ жизни;
- непомерные физические и психологические нагрузки.
Основные виды, причины и симптомы колита:
- 1 Язвенный – на стенках толстой кишки образовываются язвы, при этом больной может чувствовать сильные боли с левой стороны живота, присутствуют постоянные скачки температуры, частые запоры, иногда возникают болевые ощущение в суставах.
Если никак не реагировать на симптомы, то через некоторое время появятся кровотечения из прямой кишки или кровянисто-гнойные выделения. - 2 Спастический – вздутый живот, диарея или запоры, газы, боли в области живота. Данное расстройство возникает на фоне нервных переживаний и стрессов.
- 3 Псевдомембранозный – его симптомы зависят от формы течения. Легкая форма возникает из-за дисбактериоза, который образовался из-за продолжительного приема антибиотиков, проявляется в виде диареи. После окончания приема таблеток, стул становится нормальным.
Для средней и тяжелой форм характерна диарея и после окончания приема антибиотиков. При этом в калле появляются слизь, кровь, повышенная температура, состояние слабое и разбитое, больного часто рвет. Помимо расстройств желудка, возникают и расстройства сердечно-сосудистой системы. - 4 Энтероколит – бывает инфекционного и неинфекционного характеров. Симптомы: тошнота, вздутие, на языке появляется белый налет. Если это инфекционный энтероколит, то ко всему добавляется кровь в калле, появляются симптомы отравления (сильная головная боль, ломит все кости, сильная слабость).
- 5 Ишемический – возникает из-за недостаточного кровоснабжения толстой кишки, проявляется в болях в левой части живота, непроходимости кишечника, затем появляется перитонит, со временем больной теряет вес.
Формы колита:
- острая – зачастую имеет одновременное течение с воспалением тонкой кишки и желудка (гастритом), возбудителями зачастую являются микроорганизмы (дизентерийные, сальмонеллы, стрептококки и стафилококки);
- хроническая – возникает из-за неправильного питания на протяжении долгих лет.
При сильном обострении необходимо 2-3 дня поголодать (при этом больной должен пить за сутки не меньше, чем полтора литра воды, можно чая), затем должен сидеть на специальной диете (в зависимости от симптоматики, продолжительность диеты может быть от 2-х недель до нескольких месяцев).
И только потом можно вернуться к обычному питанию.
К полезным продуктам и блюдам относят:
- овощные пюре и котлеты, зелень, варенная капуста (цветная), кабачки, тыква (причем полезно пить и водичку,в которой она варилась);
- рис, манку, овсянку;
- свежевыжатые соки, чай, компоты, отвары, приготовленные из ягод смородины, шиповника, различные кисели;
- варенье, фрукты (варенные), домашнее желе;
- кисломолочные продукты, а именно: некислую сметану, нежирный кефир, простоквашу, молоко, перетертый творог;
- оливковое и сливочное масло;
- мясо и рыбу не жирных сортов, приготовленные на пару или отварные;
- яйца (варенные и не более штуки в день);
- хлеб (белый, серый пшеничный, сухари), бисквит (сухой), печенье и сдобу.
Количество приемов пищи должно быть не меньше 4, но не больше 6 за день.
Средства народной медицины при колите
Для нормализации состояния необходимо пить отвары из листьев крапивы, мяты, цветов ромашки, корней кровохлебки, листьев шалфея, плодов черемухи, сережек ольхи, дымянки (следует соблюдать все дозировки, так как это растение считается ядовитым), полыни, душицы, зверобоя, из семян тмина. При сильных поносах пить отвар из мелколепестника канадского (в народе траву называют «заткни гузно»).
Помимо фитотерапии нужно ставить и клизмы, которые готовят с добавлением сока лука и чеснока, алоэ, настоя из апельсиновых, гранатовых шкурок.
Опасные и вредные продукты при колите
- жирные мясо и рыба;
- алкогольные напитки;
- все мучное, приготовленное из песочного и слоеного теста;
- все газировки;
- кофе;
- бобовые культуры;
- ячневая и перловая каши, пшено, макароны;
- грибы, редька с редиской;
- соусы, маринады, копчености, пряности, соленья;
- приправы;
- свежеиспеченные хлебобулочные изделия;
- колбаса, консервы, сосиски;
- овощи и фрукты, которые не прошли термическую обработку;
- магазинные сладости;
- жареная, слишком соленная, жирная, острая пища.
Причины
Воспаление сигмовидной кишки развивается при воздействии следующих факторов:
- Возбудители кишечных инфекций;
- Дисбактериоз;
- Воспалительные заболевания неспецифической природы;
- Недостаточность кровоснабжения кишечника (ишемия);
- Лучевая болезнь
Группа кишечных инфекций
Среди заболеваний инфекционного генеза основное значение имеет дизентерия, пищевые токсико-инфекции и амебиаз. Большинство возбудителей могут продуцировать токсины, отличающиеся по своей тропности и виду действия.
Именно при шигеллезах возбудитель индуцирует повреждение эпителиальных клеток, что приводит к уменьшению функциональной площади полого органа. Основной механизм передачи – фекально-оральный, а источником инфекции чаще является больной человек или носитель.
Наибольшую опасность для больного представляют латентные/стертые формы инфекционного поражения кишечника.
Инкубационный период заболевания и выраженность клинической картины зависит от количества поступившего возбудителя, особенностей организма.
Дисбактериоз
Воспаление сигмовидной кишки может возникнуть по причине нарушения жизнедеятельности микрофлоры в этом отделе. Соотношение сапрофитных бактерий зависит от состояния иммунитета человека, а также перенесенных заболеваний. Большое значение имеют при этом следующие нозологические единицы:
- Шигеллез;
- Сальмонеллезы;
- Пищевые токсикоинфекции (ПТИ);
- Паразитоз (амебиаз, лямблиоз).
Триггерным фактором дисбактериоза при воспалении сигмовидной кишки считается длительный прием антибактериальных препаратов, спектр действия которых охватывает также и представителей собственной микрофлоры.
В поддержании правильного баланса играет роль режим и рацион питания, наличие вредных привычек. Пристрастие к алкогольным напиткам и курению, частое употребление недоброкачественной пищи обуславливает изменение условий внутренней среды организма.
Неспецифическое воспаление
Сигмоидит как проявление неспецифических заболеваний кишечника может быть одним из первых патологических признаков. К ним прежде всего относятся следующие:
- Неспецифический язвенный колит;
- Болезнь Крона.
Истинные причины и механизм развития этих заболеваний неизвестны по сей день. При этом они манифестируют чаще у людей возрастной группе от 20 до 40 лет. Воспалительные изменения возникают чаще в дистальных отделах толстой кишки, поэтому сигмоидит относится к характерным проявлениям.
На сегодняшний день большинство исследователей склоняются к тому, что эти заболевания имеет аутоиммунную природу. В группу риска попадают люди с наличием наследственной предрасположенности.
Ишемическое повеление
Сигмовидная кишка имеет свои особенности кровоснабжения, поэтому при недостаточности затрагивается только этот отдел. Основная причина этого заключается в атеросклерозе. Проявления развиваются постепенно, достигая своего пика после 60 лет.
При этом больные отмечают жалобы на внекишечные симптомы поражения сосудов в виде одного из вариантов ишемической болезни сердца (стенокардия, кардиосклероз, инфаркт в анамнезе) или церебральной недостаточности.
В более редких случаях встречаются сигмовидная кишка поражается из-за ишемии, возникшей по таким причинам:
- Внутриутробно возникшие аномалии формирования сосудов сигмовидной кишки;
- Диффузные болезни соединительной ткани;
- Сдавление сосудов извне опухолью, увеличенными лимфоузлами;
- Спайки.
Хроническая недостаточность кровоснабжения (гипоксия) в последующем может послужит причиной присоединения вторичной инфекции или сужения просвета кишечника вследствие разрастания соединительной ткани с формированием рубцов.
Лучевая болезнь
Хронический сигмоидит может быть проявлением лучевой болезни, что характерно в первую очередь для работников опасных предприятий и людей, пострадавших в результате аварии на ЧАЭС (ликвидаторы, переселенцы, эвакуированные жители).
Следует учитывать, что такая форма заболевания может возникнуть в отдаленном периоде – спустя несколько месяцев или даже лет после радиоактивного облучения.
Воспаление сигмовидной кишки возникает как побочный эффект лучевой терапии у онкобольных при злокачественном поражении образований в малом тазу (прямая кишка, мочевой пузырь, простата, яичники) или метастатического процесса в лимфатических узлах.
Проктосигмоидит
Проктосигмоидит – воспалительный процесс в прямой и сигмовидной кишке.
Причины проктосигмоидита:
- как проявление болезни Крона, язвенного колина;
- инфекционные – возбудители дизентирии, кампилобактер, хламидии, вирусы герпеса и цитомегаловирус;
- возбудители венерических заюолеваний – гонореи и сифилиса;
- лечение антибиотиками;
- химические, термические и лучевые ожоги прямой кишки;
- частые клизмы и субаквальные ванны (гидроколонотерапия);
- глистная инвазия (аскариды, острицы и др.);
- грубый массаж предстательной железы и анальный секс.
По клиническому течению выделяют 2 формы проктосигмоидита:
Острый проктосигмоидит.
Характерно внезапное начало, сопровождающееся подъемом температуры тела, ознобами. Беспокоят тенезмы (ложные позывы на опорожнение) на фоне запоров и чувство тяжести в прямой кишке, сильное жжение в прямой кишке.
Хронический проктосигмоидит.
Встречается чаще, чем острый. Имеет незаметное начало или является продолжением острого.
Общие симптомы практические отсутствуют, т. к. функции кишечника сохраняются. Преобладают местные симптомы: зуд, жжение и/или ощущение влажности в области заднего прохода, слизистые и слизисто-гнойные выделения из прямой кишки, усиливающиеся при погрешностях в диете (острые блюда, алкоголь).
- При длительном течении проктосигмоидита (более 3 месяцев) изменяется окраска кожи вокруг заднего прохода (гиперпигментация, появляется мокнущая экзема в области заднего прохода, гипертрофируются кожные складки и анальные сосочки в заднем проходе.
- Диагностика проктосигмоидита: включает в себя сигмоскопию и ректоскопию (при остром не применяется), биопсия слизистой прямой кишки и бактериологическое исследование мазка со стенки прямой кишки.
- Дифференцировать или различать проктосигмоидит необходимо с язвенным колитом, полипами и раком прямой или сигмовидной кишки.
- Лечение.
- 1. устранение причины проктосигмоидита;
- 2. диета:
- при остром проктосигмоидите исключить острые, кислые, соленые блюда, алкоголь, сырые фрукты и овощи, соки, все сладости и шоколад. Рекомендуется употреблять большое количество жидкости (до 2-х литров в день), манную, рисовую кашу, мясной бульон, протертый овощной суп, отварное мясо, отварную рыбу, паровые обезжиренные котлеты, творог со сметаной, клюквенный кисель, вчерашний белый хлеб.
- диета при хроническом проктосигмоидите такая же, как и при остром. Допускается введение в рацион отварных яиц, кефира, в умеренном количестве моркови, капусты, картофеля, яблок, слив, клубники.
3. местное лечение проктосигмоидита состоит из:
- при клинической необходимости прием сульфаниламидов (салофальк, сульфосалазин);
- лекарственные микроклизмы с отваром ромашки с 0,3%-0,5 % раствором колларгола в течение двух недель;
- коррекция микрофлоры кишечника;
- при наличии зуда местно могут применяться мази Ультрапрокт, Проктоседил, Синалар, Целистодерм, Постеризан форте и др.
- Прогноз: острый проктосигмоидит при правильном лечении заканчивается выздоровлением.
- Хронический проктосигмоидит периодически может обостряться в виде дискомфорта и зуду в заднем проходе, как правило, после погрешностей в диете.
- Будьте здоровы, берегите себя!
Лечение патологии
Лечение зависит от результатов исследования.
Диета – основа лечения пищеварительных расстройств, поэтому особое внимание уделяют именно этому пункту. Питание должно быть сбалансированным и правильно составленным, меню составляется с учетом стадии и формы болезни
Тонкости стоит обсудить с лечащим врачом. Второй метод – медикаментозная терапия, составленная для формы, в которой протекает болезнь. Врач объяснит больному, чем опасен сигмоидит, как лечится, препараты подбирает врач. Лекарства помогут быстро и надолго справиться с заболеванием. Но оба метода должны использоваться одновременно для лучшего эффекта. Народные средства применяются только по разрешению врача, как и прогревание, что активно используют при лечении сигмоидита.
Сигмоидит – заболевание, которое долгое время может не проявлять себя, но оно вносит неприятные коррективы в жизнедеятельность человека. Диагностика направлена на причины патологии. Только по результатам полного осмотра доктор назначает терапию, которая состоит из диеты, медикаментозного лечения, нетрадиционной медицины.
Как характеризуется воспаление сигмовидного отдела кишечника и каковы причины патологии – подробней в видеоролике:
О заболеваниях, поражающих сигмовидную кишку, рассказано в видео:
Диета при сигмоидите
Нарушение стула — один из симптомов сигмоидита
Лечебное питание имеет главное значение при лечении сигмоидита независимо от причин, спровоцировавших это заболевание. Диеты 4-4в являются основными при сигмоидите. Характер питания также может корректироваться в зависимости от вида и тяжести заболевания.
Если у пациента явно выраженная диарея рекомендуется провести лечебное голодание в течении 1-3 дней. На протяжении этого времени разрешается к употреблению крепкий несладкий чай, отвар шиповника и др. После переходят на диету 4. Если проявления воспаления уменьшаются, пациенту позволяют расширить диету до вариантов 4б и 4в.
Основа питания при сигмоидите – это употребление нужного количества необходимых организму питательных веществ, в первую очередь белков, микроэлементов, витаминов и электролитов. Диета 4 предусматривает снижение углеводов и жиров до нижней границы суточной нормы, диеты 4б и 4в предполагают наличие всех необходимых веществ в нормальном количестве.
В ограниченном количестве можно употреблять соль – 8-10 г, что составляет нижнюю границу нормы, и все блюда, которые содержат раздражители механического, химического или термического типа. То есть не разрешается к употреблению слишком холодная – ниже 15 градусов Цельсия, или горячая пища. Стол 4 предусматривает обязательное протирание пищи. В вариантах 4б и 4в это требование снижается.
Основой диеты при сигмоидите является питание небольшими порциями 5-6 раз в сутки. Не разрешается употребление продуктов, способствующих возникновению процесса брожения и гниения в кишечнике. К таким продуктам относятся недиетическое мясо и грубая растительная клетчатка.
Хронический сигмоидит в период ремиссии предусматривает употребление продуктов, богатых клетчаткой, к которым относятся свекла, печенье, хлеб с отрубями, курага, соки из овощей и фруктов, морковь, чернослив, тыква.
Если пациент имеет склонность к запорам, ему назначают пшеничные или ржаные отруби. Для достижения лечебного эффекта столовую ложку отрубей нужно залить стаканом кипяченой воды и настаивать на протяжении 30 минут. Далее воду сливают, а оставшуюся массу употребляют с кашами, творогом или в чистом виде. Максимальная доза отрубей в день может составлять 6-8 столовых ложок при условии отсутствия поносов или боли.
Стойкая ремиссия позволяет перейти на общее питание. Не разрешается употреблять только жирное мясо, консервы, копчености, острую и соленую пищу, алкогольные напитки и сдобу. В случае обострения процесса после введения общей диеты, следует вернуться к применению диеты 4в.
Хронический сигмоидит в период обострения предусматривает назначение такой же диеты, как и при остром сигмоидите. Если заболевание носит тяжелый характер и больной теряет в весе более 15 % от массы тела, ему назначают парентеральное питание, при котором все необходимые вещества, а также раствор глюкозы, аминокислоты, белковые соединения, жировые эмульсии попадают в организм через катетер, введенный в подключичную вену.
Если Вам интересно посмотреть, как проходит операция по удалению сигмовидной кишки, посмотрите видео на ютубе.
Сигмоидит подразумевает воспалительный процесс, который возник в сигмовидной кишке. Проще говоря, образуется поражение конечных отделов кишки, расположенной в толстом кишечнике.
Сигмовидная кишка наиболее уязвима перед воспалительными процессами, поскольку физиологически устроено так, что в данном участке формируется длительный застой масс, находящихся в кишечнике в ожидании образования из них фекальных отходов.
Сигмоидит довольно часто протекает в сопровождении колита или проктита. При этом у данного заболевания симптомы, отдельно характеризующие наличие сигмоидита, практически отсутствуют. Примечательно, что сигмоидит может протекать даже в острой и хронической форме.
Как правильно питаться при хроническом колите
- Что нельзя есть при хроническом колите
- При хроническом колите не рекомендуется употреблять жирные сорта мяса и птицы, копченые колбасы и деликатесы из рыбы, насыщенные жирные бульоны, жареную пищу, продукты с повышенным содержанием жиров, мягкие хлебобулочные изделия и сдобу, овощи и фрукты, оказывающее непосредственное влияние на работу органов желудочно-кишечного тракта (бобовые, огурцы, лук, чеснок, редис, виноград, сливы, абрикосы и другие), перец, хрен, горчицу, васаби, прочие острые и соленые соусы.
- Что можно есть при хроническом колите
При хроническом колите рекомендуется придерживаться перечня продуктов согласно диетическому столу №4,3. В частности больным можно употреблять в пищу нежирные сорта мяса, птицы и рыбы, обезжиренные бульоны, каши на основе круп (за исключением перловой и пшенной), нежирные кисломолочные продукты, овощи и фрукты, ягоды, подсушенный хлеб, несдобное печенье, без дрожжевой хлеб.
Очень важно соблюдать режим правильной подготовки и обработки продуктов.
Мясо, рыба и птица разрешены только в отваренном в воде или на пару виде, яйца лучше употреблять в виде пропаренного омлета, хлеб перед едой желательно подсушивать и, конечно, все фрукты, овощи и ягоды должны проходить соответствующую обработку для предотвращения попадания в организм инфекций. Питание должно содержать в большом объеме клетчатки и пищевых волокон.
Меню на каждый день (примерный вариант)
- Первый завтрак:
Овсяная каша на воде и разбавленном молоке, свежий творог, сухарик и чай. - Второй завтрак:
нежирный сыр или белковый омлет, чай. - Обед:
Суп с содержанием крупы или лапши на слабом мясном или овощной бульоне, паровые мясные тефтели, овощное пюре и брусничный отвар. - Полдник:
Кисель. - Ужин:
Отварное мясо или рыба, гречневая каша, компот из яблок. - Поздний ужин:
Кефир или ряженка, печенье.
Соблюдение правильного режима и рациона питания является основой терапии при лечении заболеваний желудочно-кишечного тракта.
Лечение хронического колита в санатории позволит не только точно соблюдать все рекомендации по питанию, но и пройти ряд физиотерапевтических процедур, способствующих скорейшему выздоровлению.
«Правильный выбор санатория является значительным шагом на пути к сохранению и приумножению здоровья. «Горный» – это курортный комплекс, объединивший опыт и знания российской и советской курортологии.
Наличие современного медицинского оборудования и инновационных установок, профессионализм персонала и любовь к своему делу послужат залогом в продлении долголетия» – главный врач санатория Караулов Александр Олегович.
Лечение сигмоидита
Если сигмоидит не сопровождается перфоративными осложнениями и не требует экстренного оперативного вмешательства, его терапию начинают с назначения диеты №4.
Диета номер 4 по Певзнеру помогает снизить процессы брожения в толстой кишке, стимулирует регенерацию слизистой и рост полезной микрофлоры. Диета подразумевает следующие правила:
- ежесуточная калорийность рациона – 1400-1700 ккал;
- соотношение белков, жиров и углеводов (БЖУ) – 120 г/50 г/ 140 г в сутки;
- количество приемов пищи в сутки – 5-6;
- соблюдение достаточного питьевого режима – от 1500 до 2000 мл чистой воды в сутки;
- предпочтительный метод обработки пищи – варка на пару. Пища подается в теплом и протертом виде;
- полное исключение из рациона легкоусваиваемых углеводов (мед, сахар, варенье, шоколад и конфеты, сдобная выпечка, белый хлеб, бананы, виноград, газированные напитки);
- источники белков и жиров – творог жирностью не менее 5%, белок яйца, курица, нежирные сорта мяса (телятина, говядина) и рыбы (налим, окунь речной);
- диета исключает продукты с высоким содержанием экстрактивных веществ (цитрусовые, кофе, редис, чеснок, шпинат);
- для стимуляции перистальтики могут быть использованы отруби, серый хлеб, отвары семян шалфея;
- источники углеводов – овсяная и гречневая каши, картофель, пророщенные семена пшеницы, отвар семян льна и кукурузных рылец.
Такая диета включает в себя множество ограничений, поэтому для избегания алиментарной недостаточности витаминов и микроэлементов пациентам назначают комплекс поливитаминов, а длительность такого режима питания не превышает 10 суток.
Медикаментозная терапия сигмоидита включает в себя:
- Антибиотикотерапию. Препараты выбора – кишечные антисептики, минимально влияющие на состав микрофлоры – Нифуроксазид, Эрсефурил, Энтерофурил, Интетрикс. Препараты данной группы назначают курсом на 7 дней.
- На период антимикробного лечения назначают пробиотики – препараты данной группы содержат лактобактерии (Бактистатин, Бифидумбактерин).
- Для купирования болевого синдрома применяют спазмолитики, положительно влияющие на перистальтику и опорожнение кишечника – Но-шпа, Спазган, Дюспаталин.
- При обильной диарее прибегают к осуществлению инфузионно – трансфузионной терапии физиологическим раствором и применения оральных регидратирующих средств – Регидрон, Тригидрон.
Low FODMAP: рекомендованная диета при СРК
III. Этапы диеты low FODMAP
Этап 1. Исключение запрещенных продуктов. Необходимо строго соблюдать принципы диеты с исключением из рациона продуктов, богатых веществами FODMAP (перечень «запрещенных» и «разрешенных» продуктов с указанием количества приведен здесь). Период исключения запрещенных продуктов обычно составляет 3-6 недель. Однако при правильном подборе лечебной диеты и ее неукоснительном соблюдении улучшение самочувствия может наблюдаться уже на первой неделе.
Очень важно, чтобы на период исключения запрещенных продуктов рацион оставался разнообразным. Формирование меню в рамках Этапа 1 диеты должно быть основано на принципах рационального питания. Так, например, количество порций овощей в суточном рационе должно быть не менее 5, молока и кисломолочных продуктов (разрешенных диетой) 2-3 порции в день, фруктов – 2 порции, злаков и продуктов из них – 6-7 порций.
Размеры «порции» различается как внутри одной группы продуктов, так и между группами. Например, для большинства овощей одна порция обычно составляет 75 г. В группе молочных продуктов и заменителей молока 1 порция это 1 чашка (250 мл) молока, 3/4 чашки (200 мл) кисломолочных продуктов, 2 кусочка твердого сыра, 1/2 чашки (120 г) мягкого сыра или творога. Одна порция фруктов соответствует в среднем 100-150 г свежих плодов (1 банан, 1 груша, 1 апельсин или 2 мандарина, 2 киви) или 30-40 г сушёных фруктов или 1/2 стакана сока. В группе злаков одна порция это 1 кусок хлеба (40 г), полчашки приготовленных круп и макаронных изделий (75-120 г), 4 столовые ложки хлопьев и мюсли.
Завтрак может включать в себя следующие блюда:
- Каши из разрешенных круп (гречневая крупа в виде продела, кукурузная, рисовая и пшенная крупы, овсяная крупа в виде хлопьев, киноа) — на воде или с безлактозным, рисовым, соевым, миндальным молоком. В каши можно добавить: разрешенные ягоды и фрукты, сливочное или растительное масло, сахар (1 ч.л.).
- Омлеты натуральные, белковые. В омлет можно добавить: разрешенную зелень, разрешенные овощи (например, морковь, соцветия брокколи и т. д.).
- Яичница с возможным добавлением некоторых овощей (томаты), бекона. Нельзя добавлять лук, грибы.
- Сыр (разрешенный диетой и в разрешенном количестве), безлактозные молоко или молочные продукты — 1 порция.
- Хлеб из рисовой, кукурузной, льняной муки в виде тостов, в том числе с запечёнными томатами или твердым сыром. Можно использовать хлеб с пометкой «Low FODMAP». Количество — 1 кусок.
- Оладьи из овощей (например, цуккини, картофель, морковь).
- Оладьи или блины из гречневой, кукурузной, льняной, рисовой муки.
- Блюда из мяса, птицы и рыбы — любые, в том числе привычные для Вас. Следует помнить, что согласно рациональному питанию, следует ограничить употребление продуктов переработки красного мяса (колбасы, сосиски, ветчина).
- 1 стандартная порция разрешенных на Этапе 1 фруктов
- Салаты из разрешенных овощей
- Смузи с использованием безлактозного, рисового, соевого, миндального молока и разрешенных фруктов и ягод
Обед и ужин:
- Первые блюда с мясом, рыбой, птицей с добавлением разрешенных овощей (картофель, морковь, капуста брокколи, стручковая фасоль и т.д.) и круп.
- Любое блюдо из мяса, рыбы, птицы, морепродуктов – они не содержат FODMAP углеводов. Можно использовать разрешенные специи, приправы, семена (например, кунжут), фрукты (цитрусовые, ананас и т.д.) для улучшения вкусовых свойств блюд из мяса.
- Любые гарниры из разрешенных овощей, круп (салаты, овощные рагу, паста/макароны, каши и т.д.).
- 1 стандартная порция разрешенных на Этапе 1 фруктов на один прием пищи
- Хлеб из рисовой, кукурузной, льняной муки в виде тостов, в том числе с запечёнными томатами или твердым сыром. Можно использовать хлеб с пометкой «Low FODMAP». Количество — 1 кусок на прием пищи.
- Разрешенные напитки
Этап 2. Расширение диеты. В случае достижения эффекта на фоне диетотерапии (исчезновение или значимое уменьшение симптомов заболевания) рекомендуется постепенное введение в рацион продуктов с высоким содержанием веществ FODMAP. На этом этапе уточняются те FODMAP продукты, которые вызывают появление симптомов, а также определяется допустимое количество этих продуктов в рационе. При отсутствии эффекта от диеты low-FODMAP (в случае ее строгого соблюдения в течение 6 недель) пациент может вернуться к привычному рациону питания после консультации лечащего врача. Если эффект от диеты наступил до того, как истёк запланированный врачом срок (например, через 3 недели вместо 4-6), расширение диеты можно начать раньше.
Это наиболее важный этап диетотерапии. Решение вопроса о переходе на второй этап принимается после консультации с лечащим врачом, назначившим диету. Правильно выполненное расширение рациона позволит подобрать хорошо переносимые продукты. Что значит правильно? Попробуем разобраться.
Как было сказано выше, к веществам FODMAP относятся 5 разных углеводов. В некоторых продуктах содержится только один вид углеводов (например, в молоке присутствует только лактоза), в других – сразу несколько (ярким примером является арбуз, содержащий фруктозу, фруктаны и маннитол). Для того, чтобы установить реакцию на определенный углевод FODMAP, целесообразно сперва расширять рацион за счет продуктов, содержащих только один из перечисленных углеводов. Например, начать с молочных продуктов, чтобы исключить непереносимость лактозы. Затем – с мёда (источник фруктозы). Маннитол содержится в грибах, сорбитол – в свежем авокадо и персике. Фруктаны помимо некоторых фруктов (дыня и т.д.) являются единственным FODMAP углеводом в свежем репчатом и красном луке и чесноке. Галактаны присутствуют в значительном количестве в миндальном орехе.
Обычно при плохой переносимости определенного углевода (лактозы, фруктозы и т.д.) схожие симптомы будут наблюдаться и при употреблении в пищу других продуктов, содержащих этот углевод.
Не стоит начинать расширение диеты с продуктов, содержащих несколько углеводов. Например, яблоко содержит фруктозу и сорбитол, поэтому при появлении симптомов невозможно будет уточнить, на какой именно углевод так реагирует кишечник.
На введение одного продукта отводится 3 дня.
День 1 – употребление маленькой порции продукта. Поскольку реакция на углеводы FODMAP может отличаться у разных пациентов и обычно зависит от их количества, рекомендовано начать с половины рекомендованной порции. Это может быть, например 100 мл йогурта. Поскольку йогурт содержит лактозу, то в данном случае оценивается переносимость лактозы. Если симптомы (вздутие живота, послабление стула, усиление болей в животе) появились после употребления 100 мл йогурта, это может свидетельствовать о непереносимости даже маленького количества лактозы. Следует попробовать другой продукт с тем же самым углеводом через 3 дня. Если симптомы при употреблении маленькой порции отсутствуют, следует продолжить оценку переносимости обычной порции продукта на 2-й день.
День 2 – употребление стандартной порции продукта. Размеры стандартной порции для овощей, фруктов, злаков и молочных продуктов были описаны выше, более подробная информация представлена в таблицах с продуктами. Во второй день следует употребить в пищу стандартную порцию (например, 200 мл йогурта) с оценкой симптомов. При появлении вздутия живота, усиления болей в животе, послабления стула или других неприятных ощущений проба в день 3 не проводится. Через 3 дня можно попробовать другой продукт с тем же самым углеводом.
День 3 – употребление большой порции продукта. При хорошей переносимости обычной порции, можно оценить переносимость большего количества продукта на третий день. Например, выпить 400 йогурта за один прием пищи (двойная порция). Наличие симптомов будет свидетельствовать о том, что такое большое количество не следует употреблять в пищу. При отсутствии симптомов через три дня следует оценить переносимость других продуктов из той же группы. Например, для оценки переносимости лактозы это может быть творог, сметана, сливки, молоко (коровье, козье).
Каждый новый продукт оценивается по указанной выше схеме (день 1-2-3). Если пациент хочет установить точное количество продукта, который он может переносить (например, что будет при употреблении в пищу 50 мл йогурта?), то такую оценку можно провести дополнительно. Между пробами с двумя разными продуктами должно пройти 3 дня для того, чтобы полностью исключить влияние предыдущего теста на последующий.
После анализа переносимости различных продуктов внутри одной группы (например, группы молока и кисломолочных продуктов), можно перейти к оценке других углеводов. Попробуйте провести пробу на переносимость фруктозы с мёдом и манго. Следующей группой продуктов для оценки выберите, например, чечевицу, фундук и миндальный орех (содержат только галактаны). Гранат, грейпфрут, дыня и некоторые другие фрукты, чеснок и репчатый лук помогут оценить переносимость фруктанов. Сорбитол содержится в персике, абрикосе, авокадо, ежевике. Маннитол в большом количестве содержится в грибах (шампиньоны, белые грибы), а также в цветной капусте.
Далее можно будет провести оценку переносимости продуктов со сложным углеводным составом (могут содержать 2-3 углевода FODMAP). Принцип тестирования тот же самый: день 1-2-3.
Записывайте свои симптомы после проведения пробы с новыми продуктами и разными порциями этих продуктов!
Пример:
| Наименование продукта | День теста | Симптомы после употребления продукта в пищу |
| 100 мл йогурта на завтрак | День 1 | Нет симптомов |
| 200 мл йогурта на завтрак | День 2 | Газообразование через 30 минут после завтрака длительностью 3 часа |
| Тест не проводился | День 3 | ——- |
Для того, чтобы понять, какой углевод в большом количестве содержится в том или ином продукте, пользуйтесь таблицей.
Что делать с теми продуктами, переносимость которых Вы уже оценили как хорошую? Если Вы абсолютно уверены, что симптомы отсутствуют, можно ввести данный продукт в рацион в том количестве, которое хорошо переносилось (или меньшем). Следует включить данный продукт в тот прием пищи, в который не будет проводиться последующее тестирование.
Этап 3. Индивидуализация рациона. Конечным результатом диеты является персонально подобранный рацион, исключающий только те FODMAP продукты, которые вызывают появление симптомов. Это позволяет сохранить пищевое разнообразие пациента, препятствует «избегающему» поведению в обычной жизни (например, отказ от посещения кафе и ресторанов из-за опасения съесть что-то «не то»).
Основные принципы диеты при дивертикулезе сигмовидной кишки
- Переход на лечебную диету должен происходить не за один день, а постепенно. Сначала введите богатые растительной клетчаткой продукты во время завтрака, заменив ими кушанья, в которых пищевых волокон содержится меньше. Спустя несколько дней измените таким же образом состав обеда, а еще спустя некоторое время – займитесь ужином.
- Поскольку организм разных людей на одно и то же количество растительной клетчатки будет реагировать по-разному, не старайтесь привязать свое меню к математическим расчетам общего содержания в рационе клетчатки. Действуйте интуитивно, ориентируясь на собственное самочувствие.
- Несмотря на то, что мясо, рыба, яйца и прочие продукты животного происхождения пищевых волокон не содержат, во время планирования диеты при дивертикулезе сигмовидной кишки исключать их из рациона полностью нельзя. Грамотный лечебный стол должен подразумевать комбинацию растительной и животной пищи, к примеру, мясо с гречкой или яичница с овощным салатом.
- Приучите себя ежедневно употреблять минимум 8 стаканов воды в день. Поскольку пищевые волокна как губка впитывают воду, то кал пациентов, потребляющих клетчатку в достаточном количестве, останется мягким. Но если пить при этом мало жидкости, эффект может оказаться прямо противоположным – кал станет плотным, а его отхождение будет затруднено.
- Приемы пищи не должны быть слишком обильными, а вот их количество следует увеличить до 4-6 раз в день.
Диета при колите — питание легкое во всех отношениях
Екатерина Голубовская
TS/Fotobank.ru
Колит — это воспаление в кишечнике. Существуют различные степени воспалительного процесса — острая и хроническая. В любом случае вам придется соблюдать специальную диету, которая способна значительно облегчить болезненные симптомы колита.
Современные врачи сошлись во мнении, что еда не сильно влияет на развитие колита, но вот специальная диета при колите все же способна существенно облегчить протекание болезни и обезопасить от острых приступов. особенно, если одним из проявлений болезни является понос (диарея или медвежья болезнь). Важно знать, от чего следует отказаться при колите, а что наоборот — включить в рацион.
Нерастворимая клетчатка очень вредна при колите. Ее источниками являются продукты из цельного зерна (цельнозерновой хлеб, макароны, хлопья из зерновых культур и другие), сладкая кукуруза, капуста, кожура от винограда и яблок.
Нерастворимая клетчатка имеет свойство не растворяться полностью в кишечнике и прикрепляться к стенкам воспаленной толстой кишки. Этот фактор только усугубляет положение и может вызвать приступ колита.
Соответственно, из питания при любой форме колитов подобные продукты стоит исключить.
А вот растворимая клетчатка, наоборот, полезна для кишечника и входит в диету при колите (как при язвенном, так и при кишечном). Она обладает способностью смягчать стул и улучшать моторику кишечника.
Растворимую клетчатку можно найти в овощах и фруктах (картофель, морковь, яблоки и груши без кожуры), белом рисе и овсяных хлопьях.
В лечебной диете 3 — особый режим питания, который прописывается пациентам с болезнями кишечника — клетчатка также занимает ключевую роль.
Питание при колите обязательно должно включать в себя рыбий жир, жирную морскую рыбу. Лучше всего получать рыбий жир именно из пищи, чем с капсулами, так он усваивается намного легче.
Молочные продукты диета при колите не запрещает, но ограничивает. При избытке этих продуктов в питании может ухудшиться состояние больного. Поэтому в день рекомендуется потреблять не более 100г молочных продуктов.
Варианты диеты при колите
Так как колит может у каждого развиваться по-разному, то и принципы диеты при колите также различаются. К примеру, диета при хроническом колите, при постоянных поносе, запорах, болях в животе, метеоризме и т.д.
Диета при неострых приступах хронического колита
Цель такой диеты — восстановить двигательную и секреторную функции кишечника. Такую диету можно назвать полноценной с некоторыми ограничениями потребления молока, грубой клетчатки, острых блюд и пряностей. Питание по этой диете рассчитано на 5-6 приемов пищи.
Диета при хроническом колите и запорах
В ежедневном рационе присутствуют в достаточном количестве белки и углеводы, а количество жиров увеличивается за счет растительных масел. Эта диета при колите рекомендует есть свеклу, морковь, чернослив, инжир, финики, абрикосы. Питание также делится на 5-6 приемов пищи.
Диета при хроническом колите и диарее
Цель диеты — снизить бродильные процессы в кишечнике и максимально щадить его как химически, так и механически. Диета ограничивает потребление жиров и углеводов и исключает из рациона соленья, пряности, молоко, клетчатку и копчености. Количество приемов пищи остается прежним — 5-6 раз в день.
Диета при остром колите
Все блюда — только в вареном виде или готовятся на пару, после чего протираются. Супы также должны быть протерты, крупа в них должна быть разварена, а овощи должны быть мелко нашинкованы. Также разрешается готовить блюда в запеченном виде без твердой корки. Питание также разделено на 5-6 приемов пищи.
Любая диета при колите должна быть сугубо индивидуальной и исходить из признаков и протекания болезни. При первых признаках колита сразу же обращайтесь к врачу, чтобы не запустить болезнь.
Лечение сигмовидной кишки
Воспалительные процессы можно подавить медикаментозными методами, тогда как конструктивные изменения отдела требуют хирургического вмешательства. Перед тем как лечить сигмовидную кишку, требуется выявить этиологию патологического процесса, своевременно устранить из жизни пациента главный провоцирующий фактор. Затем убрать боль обезболивающими средства, преступить к интенсивной терапии, дополненной лечебной диетой и физиотерапевтическими процедурами по медицинским показаниям.
Консервативная терапия
Медикаментозное лечение направлено на удаление причины и последствий воспаления, дополнительно контролируется клиническими методами. Схема интенсивной терапии предусматривает сочетание представителей несколько фармакологических групп для усиления общего терапевтического эффекта. Это:
- спазмолитики для расслабления гладкой мускулатуры: Спазмалгон, Но-шпа;
- ферментосодержащие препараты: Мезим, Креон, Фестал;
- антибиотики для истребления бактерий: представители группы фторхинолонов;
- антигистамины против аллергической реакции: Фенистил, Супрастин, Тавегил;
- иммунодепрессанты: Даклимуза, Циклоспорин, Азатиоприн;
- противовоспалительные препараты: Преднизолон и его аналоги;
- адсорбенты для предотвращения язвы желудка: Смекта;
- пробиотики для нормализации микрофлоры кишечника (Энтерол, Линекс);
- клизмы, свечи ректально с благоприятным прогнозом для заболевания.
- поливитаминные комплексы для восстановления иммунной системы после длительного лечения сигмовидной кишки лекарствами.
Хирургические методы лечения
Если консервативные методы неэффективные, врачи рекомендуют радикальный подход к проблеме. Пациенту необходима операция на сигмовидной кишке с предварительным проведением лучевой терапии. Такое хирургическое вмешательство уместно при онкологии кишки сигмовидной. Сначала допустимой дозой радиации уменьшают ее размеры, а потом вовсе удаляют. Курс химио- и радиотерапии проводится дополнительно, необходим для предотвращения распространения метастазов на здоровые отделы пищеварительной системы. При полипах положена резекция очага патологии.