Демпинг-синдром: причины, лечение
Речь пойдет о последствиях оперативного вмешательства на желудок, в том числе его резекции. Состояние это наступает из-за сбоя регуляции нейрогуморального типа, которая возникает в пищеварительной деятельности.
Развиваясь синдром проявляется кризами вегетативности. Для них характерны:
- Чувство головокружения;
- Повышенная потливость;
- Тахикардия;
- Чувство слабости;
- Обмороки и некоторые иные симптомы.
В выявлении синдрома важную роль играют предварительный осмотр, исследования с применением рентгена.
Если синдром наблюдается в легкой форме, достаточно поправки процесса с использованием медикаментов. Симптомы ярко выраженные требуют иного вмешательства, например, применения гастроеюнодуоденопластики.
В чем же суть патологии? Ее относят к заболеваниям, так называемого прооперированного желудка. Для нее характерна чрезвычайно быстрое проникновение пищи в кишечник. Это нарушает обмен углеводами и работу пищеварения.
У перенесших оперативные манипуляции на желудке отмечают до 30 % случаев возникновения синдрома.
Как правило, синдром выражается в формах легкой либо средней, но иногда, примерно в 10% случаев форма тяжелая, требующая операции.
Классификация
В основе классификации лежат разные аспекты. Например, время наступления синдрома:
- Ранняя форма – симптомы проявляются после еды спустя примерно пятнадцать минут;
- Поздняя форма – проявление реакций наступает после принятия пищи через два-три часа.
Если взять во внимание тяжесть проявления заболевания, то классификация будет следующей:
- Легкая форма;
- Форма средняя;
- Вариант тяжелой формы.
Если проявляется форма легкая, реакция связана исключительно с употреблением блюд сладких либо молочных. Больной в данном случае сталкивается со слабостью в легкой форме. Возникает потливость, чувство головокружения, учащается сердцебиение, пульс незначительно учащается. Приступ может продолжаться до получаса, при его прошествии работоспособность человека налаживается.
Средняя тяжесть приступа возникает при приеме пищи. Больной испытывает значительное чувство слабости, начинается тахикардия, наблюдается повышение давления на стенки сосуда в момент выброса крови сердцем.
Человек испытывает тошноту, наблюдается болевой синдром в животе. Больного мучают чрезмерная кишечная перистальтика, шумит в ушах, тревожат чувство зябкости в конечностях, сменяющаяся жаром, понос.
Приступ может продолжаться с час, наблюдается, трудоспособность нарушается.
При тяжелом проявлении патологии его признаки выражены ярко и напоминают вегетативный сбой. Начинается тахикардия, возможны обмороки, возникает страхи. Длительность такого состояния может продлиться до двух часов. Человек разбит, чувство истощения и нетрудоспособность – характерные черты.
Методы диагностики в Медскан
Демпинг-синдром является осложнением хирургического лечения рака желудка или метастазов желудка при различных онкопатологиях. Предварительный диагноз ставится на основании клинической картины. Обязательная диагностика демпинг-синдрома при раке желудка включает в себя:
- Лабораторные методики обследования: анализы крови и мочи. Определяется состояние печени (печеночные пробы, уровень щелочной фосфатазы), сосудов (холестерин), поджелудочной железы (амилаза, глюкоза).
- Эндоскопия и рентгенографическое исследование пищевода и желудка. Исследование помогает узнать характер изменений органов после операции.
- КТ, МРТ прилегающих тканей.
- Проба с сахаром. Больному измеряют частоту пульса и давление, после чего внутривенно вводят раствор глюкозы. При ухудшении самочувствия измерения повторяются. Если характерных симптомов нет, анализ проводят повторно.
- Сцинтиграфия – процедура, позволяющая установить скорость опорожнения желудка.
Диагностический центр клиники Медскан оснащен современным оборудованием экспертного уровня. Своим пациентам мы предлагаем широкий спектр лабораторных и инструментальных обследований.
Синдром и онкология
При онкологии желудка в организме человека нарушается процесс биохимических реакций. До сих пор это является сложной проблемой, особенно когда речь идет о том, как стоит выхаживать пациента после операции.
О быстром попадании пищи в кишку речь не идет, так как это прямой путь к значительным отклонениям процессов биохимии. А это, как понимаем, влияет на самочувствие пациента. Через краткое время после принятия пищи человек испытывает слабость, интенсивность которой может быть очень разная, может привести и к полному ослабеванию.
Наступившее бессилие не одно, к нему присоединяется тахикардия, иногда болевой синдром в грудной клетке, который по своим проявлениям напоминают стенокардию. Однако это не так. Лишь в самых сложных вариантах синдрома на ЭКГ можно определить изменения аналогичные ишемическому миокарду.
Синдром проявляется также:
- Скачкообразным давлением;
- Дрожанием рук;
- Головокружением;
- Шумами в ушах;
- Тошнотой;
- Рвотой;
- Диареей;
- Болевым синдромом в животе;
- Состоянием страха и др.
Канцероматоз плевры
Столкнувшись с признаками синдрома, человек бледен либо краснеет, у него обильное потовыделение, может случиться кратковременная потеря сознания. После этого возможна амнезия.
Возможные осложнения
Если длительное время игнорировать клиническую картину синдрома, присоединяется дополнительная симптоматика:
- Заболевания органов ЖКТ: язвенная болезнь, энтериты, колиты, панкреатит.
- Гипогликемические состояния, провоцирующие гормональный дисбаланс, развитие сахарного диабета.
- Кахексия. Пациент теряет вес, что в итоге приводит к значительному дефициту массы тела и общему истощению. Запущенная патология может привести к летальному исходу.
Лечение демпинг-синдрома без повторной операции возможно при условии выполнения неотложных медикаментозных назначений опытного специалиста.
Частота проявления
Проявляться синдром может после того, как человек поел. По статистике после завтрака чаще всего, после ужина – реже. Проявления синдрома разные: они могут наступить через несколько минут, а иногда через несколько часов. Но еще какое-то время человека не отпускает слабость. При этом практически никто не может ответить точно, как часто синдром проявляется.
Обычно проявляется синдром легко, но медицина сталкивается и с тяжелым его течением, например, у женщин прооперированных. Однако и большинство их испытывают после еды слабость, причина которой наличие легкой формы синдрома.
Что делают с желудком хирурги
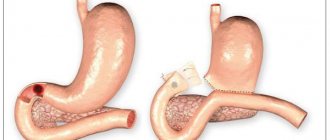
Операция на желудке – чётко выверенная на тысячах больных хирургическая методика, позволяющая удалить какую-то часть или весь орган с наименьшими потерями. Наименьшие потери при удалении части желудка – максимальное сохранение анатомо-физиологического пути передвижения и переваривания пищевых масс. В зависимости от места расположения опухоли в желудке выполняют субтотальные резекции дистальную и проксимальную, и по-прежнему часто выполняется полное удаление желудка – гастрэктомия.
Почему развивается
Основная проблема – быстрый вывод пищи через часть желудка, которая осталась, после чего необработанная пища наполняет тонкую кишку. Она реагирует, вызывая к внутренним органам приток крови. Кровяного объема становится слишком много, она сохраняется, вызывая дефицит питания головного мозга.
Необработанные питательные вещества, которые поступили в кишку и проходят в кровь сквозь мембраны клеток слизистой. То есть вещества биологически активные, поступая в кровь, провоцируют проявления основных симптомов синдрома, например, слабость и тахикардию.
Кроме того, во время этого процесса некоторые клетки кишки способны возбудить особую долю мозга и вызвать рвотный рефлекс. Растянувшись, кишка провоцирует перистальтику, а та – диарею.
Всасываясь быстро, глюкоза меняет ход обменных процессов в поджелудочной железе, и та вырабатывает инсулина больше, чем нужно. Уровень сахара, напротив, падает, что вызывает слабость и дрожь. Именно последнее провоцирует синдром, отсроченный во времени, он возникает через несколько часов после еду.
Различные проявления синдрома делают жизнь человека некомфортной.
Операции Бильрота и гастрэктомия
Первым хирургом, не просто 29 января 1881 года удалившим поражённую раком часть желудка, но и выходившим после тяжёлой операции больного, был австриец Христиан Альберт Теодор Бильрот. Позже его пригласили к погибающему от рака ротовой полости великому хирургу Пирогову, также он оперировал поэта Некрасова. Важнейшие операции на желудке, применяемые по сей день, были разработаны Бильротом и носят его имя.
Резекция желудка по Бильрот I заключается в соединении остатка желудка с двенадцатиперстной кишкой «конец-в-конец». Это не соответствует природе человека, сформировавшей плотно закрывающийся мышечным жомом переход между желудком и кишкой. Эвакуация пищевых масс из оперированного желудка происходит быстро, тем не менее, желудок частично исполняет роль резервуара для еды. Слизистая желудка не соприкасается со слизистой тонкой кишки, что уберегает последнюю от хронических изъязвлений.
При резекции желудка по Бильрот II оставшуюся часть желудка сшивают «бок-в-бок» с тощей кишкой, а двенадцатиперстная кишка выключается из оборота, что совсем нефизиологично. Субтотальная резекция желудка по Бильрот-II очень распространена в онкологии, хирургическую тактику определяет раковая опухоль. Именно при этом варианте чаще развивается демпинг-синдром.
Гастрэктомия – полное удаление желудка – обязательно приводит к демпинг-синдрому. Пищевод соединяется с кишкой, нет резервуара для временного хранения пищи с одновременным перевариванием, роль которого исправно исполнял желудок, пища сразу попадает в кишку, не приспособленную к неподготовленным пищевым массам.
Лечение
Если говорить о стадии легкой, то на помощь приходит диета, в основе которой высококалорийное питание и витамины. А вот потребление жидкости необходимо ограничить. Такое же предписание и к потреблению углеродов.
Если синдром проявляется в форме средней, показан прием специальных препаратов, которые снижают сбои в работе кишечника. Значимую роль играет терапия общеукрепляющего характера.
Синдром формы тяжелой при недостаточности терапии требует хирургической манипуляции, суть которой интерпозиция части кишечника.
Симптомы
Демпинг-синдром развивается постепенно и имеет следующие симптомы:
- Появление после приема пищи слабости, жара, ощущения переполненного желудка. Так проявляется легкая форма патологии, которая развивается после употребления молока или сладостей.
- Средняя степень тяжести данного заболевания проявляет себя повышенной утомляемостью, снижением зрения, потливостью и сонливостью, чувством голода, пониженной работоспособностью. В случае приступа больные ощущают учащение сердцебиения и покалывание конечностей, появляется одышка, ринит, диарея, увеличивается мочеиспускание.
- При тяжелом Демпинг-синдроме больные страдают от дискоординации движений, тахикардии, усиленного потоотделения, помраченного сознания, гипертензии, коллапса. Пациенты стремительно худеют, поскольку часто отказываются от еды, наступает истощение организма.
- В промежутке между приступами у больных снижается память и работоспособность, их мучает состояние подавленности и разбитости, наблюдаются регулярные смены настроения от раздраженного до апатичного.
Последствия Демпинг-синдрома:
- снижение качества жизни;
- эрозии и язвы на слизистой желудка;
- спайки в брюшной полости;
- гипогликемия и анемия;
- нарушение кислотно-основного состояния;
- хроническое воспаление поджелудочной железы или кишечника;
- гиповитаминозы и метаболические расстройства;
- дискинезия желчевыводящих протоков;
- анорексия и крайнее истощение организма;
- протеиновая недостаточность;
- потеря трудоспособности и социальной активности.
О прогнозе и мерах профилактики
Медицинская практика показывает, что развитие синдрома обычно приходится на первые послеоперационные шесть месяцев.
У половины пациентов он с течением времени ослабевает, еще у четверти остается на определенном уровне и не развивается, у последних двадцати пяти процентов наоборот.
Профилактические меры основываются к систематическому наблюдению у специалиста, диета, курортное лечение.
Клиника интегративной онкологии Onco.Rehab работает, используя международные протоколы лечения. Мы делаем все, чтобы сохранить здоровье наших пациентов!
Постгастрорезекционные расстройства
В клинической картине постгастрорезекционных расстройств более или менее четко выделяются отдельные группы симптомов, которые в ряде случаев играют основную роль в клинике общей патологии, формируя ее своеобразные варианты. Выделение отдельных синдромов среди проявлений расстройств, возникающих после резекции желудка, отнюдь не противоречит пониманию целостности патологии, а лишь подчеркивает ее полиморфизм.
Как и при язвенной болезни, в течении постгастрорезекционных расстройств наблюдается сезонность, периоды обострений сменяются более или менее светлыми промежутками. В отдельных случаях заболевание заметно прогрессирует, что приводит к ухудшению общего состояния больного.
Основываясь на результатах длительного наблюдения за большой группой больных с постгастрорезекционными расстройствами, мы считаем целесообразным выделить четыре степени их тяжести: легкую, среднюю, тяжелую и крайне тяжелую.
При легкой степени тяжести патологические симптомы выражены нерезко, носят эпизодический характер и у некоторых больных выявляются только при целенаправленном опросе. Такие больные работоспособны, при соблюдении режима питания чувствуют себя удовлетворительно, масса тела у них не уменьшается. Общеклинические и биохимические показатели не изменены. Органических изменений в системе пищеварения не наблюдается.
Легкая степень тяжести, по нашим наблюдениям и данным других исследователей, встречается у 3 % больных.
При постгастрорезекционных расстройствах средней степени тяжести патологические симптомы приобретают постоянный характер. Светлые промежутки короткие. Характерным и постоянным признаком является уменьшение массы тела, отмечаются усиление нервно-психических расстройств (вплоть до депрессии и суицидальных попыток) и заметное снижение работоспособности. Соблюдение режима питания, диеты и другие консервативные мероприятия приносят облегчение на короткий период времени. У этих больных довольно часто выявляют анемию, дис-протеинемию и нарушения липидного обмена. При рентгенологическом исследовании у большинства больных определяется ускоренная эвакуация содержимого из культи желудка, а при гастроскопии — явления гастрита культи резецированного желудка смешанного или атрофического характера (по данным морфологического изучения).
Средняя степень тяжести постгастрорезекционных расстройств наблюдается у 25 — 28 % больных.
При тяжелой степени постгастрорезекционных расстройств улучшения состояния больных не наблюдается, и они являются постоянным контингентом стационаров. У таких больных часто возникают интеркуррентные инфекции, которые значительно отягощают течение основной болезни, или обостряются латентно протекающие заболевания, такие как туберкулез.
Из поражений внутренних органов чаще встречаются заболевания печени, желчного пузыря и поджелудочной железы. У некоторых больных в отдаленные сроки после резекции желудка развиваются калькулезные холециститы, в связи с чем, как правило, производят холецистэктомию, которая у большинства из них усугубляет течение постгастрорезекционных расстройств.
Таким образом, клиническая картина постгастрорезекционных расстройств тяжелой степени характеризуется стойкими многообразными функциональными изменениями, нарушениями питания и витаминного баланса, белкового и липидного обмена, развитием анемии и заболеваний внутренних органов, астенизацией и значительным снижением работоспособности. Тяжелая форма постгастрорезекционных расстройств выявлена у 66 % наблюдавшихся нами больных.
Крайне тяжелые функциональные постгастрорезекционные расстройства (форма алиментарной дистрофии) встречаются редко и проявляются резкой общей слабостью, значительным дефицитом массы тела, дистрофией, алиментарными отеками, авитаминозом, гипопротеинемией и гипохолестеринемией, анемией, поносом.
Наиболее характерные симптомы — резкая общая слабость, отеки, уменьшение массы тела, а также диспепсические расстройства и неустойчивый стул. Часто отмечаются боли в эпигастральной области и вокруг пупка. Наблюдаются также функциональные расстройства, но они как бы отходят на второй план. У таких больных довольно часто выявляют туберкулез легких. Прогноз заболевания у них тяжелый.
Как уже отмечалось выше, в течении функциональных постгастрорезекционных расстройств выделяют две стадии; функциональную и органическую. В I стадии наблюдаются главным образом функциональные изменения, во II — наряду с функциональными нарушениями возникают органические поражения внутренних органов.
Результаты клинических наблюдений и морфологических исследований подтверждают это положение и, более того, свидетельствуют об известном параллелизме между степенью тяжести клинической симптоматики и выраженностью морфологических изменений.
- Симптомы демпинг-синдрома
Из постгастрорезекционных расстройств наибольшее практическое значение имеет демпинг-синдром, частота которого, по данным разных исследователей, колеблется от 3,5 до 80 %. Такой широкий диапазон статистических данных объясняется скорее всего отсутствием единых критериев оценки постгастрорезекционных синдромов, единой теории патогенеза их, а также надежных и объективных клинических и лабораторных тестов, позволяющих правильно оценить состояние больного после частичной резекции желудка.
Клиническая картина демпинг-синдрома чрезвычайно многообразна и включает многочисленные сосудистые, нервные, диспепсические и метаболические расстройства. Характерным клиническим симптомом демпинг-синдрома являются пароксизмы слабости, возникающие во время или спустя 5- 15 мин после еды, особенно часто после приема сладких и молочных блюд, и продолжающиеся от получаса до 3 — 4 ч. Тяжесть пароксизмов слабости различна — от кратковременной общей слабости до полного физического бессилия. Наряду со слабостью отмечаются сердцебиение, неприятные ощущения в области сердца, повышение или снижение артериального давления, потливость, дурнота, головокружение, покраснение кожи лица, шум в ушах, дрожание конечностей, учащенное мочеиспускание, боли в животе, диспепсические расстройства (тошнота, отрыжка, изжога, урчание в животе и т. д.) и позывы на дефекацию.
Чаще всего демпинг-синдром возникает после первого приема пищи, т. е. после завтрака. После обеда и ужина он развивается значительно реже, протекает более легко и быстро проходит.
Вне приступа демпинг-синдрома отмечаются общая слабость, быстрая утомляемость, выраженная астенизация и снижение половой функции. При внимательном наблюдении за больными с демпинг-синдромом обнаружены выраженные нарушения деятельности центральной нервной системы: астенизация, неврастенический, истероформный или депрессивный синдром. Тщательное изучение демпинг-синдрома с учетом подобных нарушений позволило Л. Е. Гальпериной и соавт. выделить два клинических варианта его течения:
- эпизодическая форма, возникающая сразу после приема пищи, протекающая с аффектом страха, тревоги и нечеткими воспоминаниями о происшедшем;
- «пароксизмальная» форма, возникающая через 2 — 3 ч после еды и быстро проходящая, которая характеризуется потерей сознания и амнезией.
В момент демпинг-атаки, особенно на ее высоте, отмечены изменения функционального состояния сердечно-сосудистой системы (тахи- или брадикардия, снижение или повышение артериального давления), а иногда регистрируются изменения на ЭКГ по типу ухудшения кровообращения в различных отделах миокарда.
При биохимическом исследовании крови на высоте демпинг-синдрома выявляют значительные нарушения углеводного обмена и гормонального баланса: увеличение уровня соматотропного гормона, снижение концентрации кортизола, гастрина и т. д.
В отношении электролитного баланса в момент демпинг-атаки существуют различные мнения. По данным одних авторов, у таких больных выявляется гипокалиемия, другие такой закономерности не обнаружили. В проведенных нами исследованиях установлено относительное уменьшение содержания калия в плазме и эритроцитах на высоте демпинг-синдрома. Абсолютной гипокалиемии ни у одного больного мы не наблюдали. Также не отмечено снижения уровня натрия в плазме и эритроцитах.
При изучении белкового обмена у больных с демпинг-синдромом большинство исследователей выявили тенденцию к снижению общего уровня белка сыворотки крови и выраженную диспротеине-мию, проявляющуюся гипоальбуминемией. Кроме этого, у них довольно часто обнаруживают гипохолестеринемию и нарушение витаминного баланса.
При демпинг-синдроме отмечается нарушение эвакуаторной функции культи желудка, проявляющееся ускоренной эвакуацией бариевой взвеси и быстрым пассажем ее по тонкой кишке, а также увеличением «тощаковой» периодической деятельности. Сокращения культи желудка носят непрерывный характер. Следует отметить, что характер этих нарушений находится в прямой зависимости от степени тяжести демпинг-атаки.
Таким образом, демпинг-синдром, являясь наиболее распространенным постгастрорезекционным расстройством, характеризуется многообразными функциональными нарушениями деятельности центральной нервной и сердечно-сосудистой системы, органов пищеварения и др. По степени тяжести принято различать демпинг-синдром легкой, средней и тяжелой степени.
Демпинг-синдром легкой степени тяжести характеризуется эпизодическими, кратковременными приступами слабости, возникающими после приема сладких и молочных блюд во время завтрака. Общее состояние больного вполне удовлетворительное, работоспособность не снижается.
При демпинг-синдроме средней тяжести приступы слабости возникают после каждого приема молочных и сладких блюд, протекают более длительно и сопровождаются более выраженными функциональными расстройствами.
При тяжелой форме синдрома клинические симптомы выражены более резко, приступы слабости носят изнуряющий характер, резко снижается работоспособность. На фоне функциональных расстройств появляются органические, нарушается витаминный, белковый, жировой и углеводный обмен.
Следует отметить, что демпинг-синдром редко протекает изолированно, часто сочетается с другими патологическими расстройствами.
Он чаще возникает сразу после резекции желудка, а по мере увеличения сроков после операции его частота и степень тяжести значительно снижаются у большинства больных. Однако у определенной категории пациентов степень тяжести течения этого синдрома прогрессивно нарастает.
- Симптомы Синдрома приводящей петли
По клиническому проявлению различают острый (осложнение, сравнительно редко возникающее после резекции желудка — в 0,5 — 2 % случаев) и хронический синдром приводящей петли.
Острый синдром приводящей петли развивается вследствие ее полной непроходимости в раннем послеоперационном периоде. Причинами ее возникновения являются различные механические факторы (спайки и др.) и реже атония приводящей петли как следствие нарушения иннервации. В клинической картине острой непроходимости приводящей петли преобладают симптомы высокой тонкокишечной непроходимости, которая сопровождается повышением температуры тела, лейкоцитозом и нередко амилазе-мией. Диагностика в этих случаях трудна, и необходимо целенаправленное рентгенологическое исследование. Хронический синдром приводящей петли наблюдается довольно часто. Причинами его развития чаще всего являются дискинезии двенадцатиперстной кишки и приводящей петли или механические препятствия в области последней (сращения, перегибы и т. д.).
Клинические проявления синдрома приводящей петли могут быть различной степени выраженности. В клинике принято различать три степени тяжести этого синдрома.
Синдром приводящей петли легкой степени тяжести характеризуется эпизодическими срыгиваниями или небольшой рвотой желчью вскоре после еды (15 — 20 мин) либо спустя 2 — 2,5 ч после нее. Больные часто не придают значения этим явлениям и продолжают выполнять привычные для них нагрузки.
Данный синдром средней степени тяжести проявляется интенсивными распирающими болями в правом подреберье, возникающими вскоре после еды, особенно часто после ужина, и выраженным чувством тяжести в этой области в течение дня, трансформирующимся в болевой синдром, который исчезает после обильной рвоты желчью. Боли и рвота желчью возникают часто, вследствие чего больные начинают ограничивать себя в пище, у них быстро уменьшается масса тела и значительно снижается тру дос пос обность.
Клиническая картина синдрома приводящей петли тяжелой степени характеризуется обильной рвотой после каждого приема пищи, которой предшествуют мучительные боли в правом подреберье и эпигастральной области. С целью облегчения состояния больные искусственно вызывают рвоту, вследствие чего теряют большое количество желчи и панкреатического сока, отказываются от еды. Они истощены, работоспособность их резко снижена.
Хронический синдром приводящей петли возникает в разные сроки после резекции желудка, однако чаще в течение первого года после операции.
В диагностике хронического синдрома приводящей петли основное значение имеют специальное рентгенологическое исследование как с чистым барием, так и с пищевой рентгеноконтрастной смесью, а также динамическая сцинтиграфия.
- Симптомы гипогликемического синдрома
Клиническая картина гипогликемического синдрома характеризуется мучительным чувством голода, болями в эпигастральной области спастического характера, слабостью, дрожью во всем теле и особенно в нижних конечностях, чувством жара, сердцебиением, головокружением и головной болью, иногда потерей сознания. Из изложенного выше видно, что клинические проявления гипогликемического синдрома до известной степени сходны с картиной демпинг-синдрома. Однако в отличие от него гипогликемический синдром характеризуется непостоянством и кратковременностью. Он возникает нерегулярно и через значительный период времени после еды. Приступ легко купируется приемом пищи, тем не менее после него длительное время сохраняются слабость, чувство разбитости и адинамия. На высоте атаки отмечается снижение уровня сахара крови.
Гипогликемический синдром встречается довольно часто и обязательно в сочетании с другими постгастрорезекционными расстройствами, наиболее часто с демпинг-синдромом. По характеру клинических проявлений различают гипогликемический синдром легкой, средней и тяжелой степени.
Синдром легкой степени выявляется только при целенаправленном опросе больных, возникает довольно редко и носит кратковременный характер. Клинические проявления его выражены слабо.
При синдроме средней степени тяжести клинические проявления гипогликемии более выраженные и купируются только приемом пищи. У таких больных после приступа сохраняется слабость, поэтому они много времени проводят в постели.
Тяжелая форма гипогликемического синдрома характеризуется ежедневными тяжело протекающими и длительными приступами гипогликемии, вследствие чего работоспособность больных значительно снижена.
В крайне тяжелых случаях синдром развивается внезапно, «молниеносно» и заканчивается развитием обморочного состояния, которое может быть длительным. Следует отметить, что клиническое проявление гипогликемического синдрома может быть двояким: типичным и нетипичным.
Типичная форма синдрома характеризуется чувством голода, возникающего после перерыва в еде или большой физической нагрузки.
При нетипичной форме чувство голода, как правило, отсутствует; она развивается внезапно, проявляется обморочным состоянием и болями в эпигастральной области. С нарушением ритма приема пищи это состояние не связано; оно длится 15-20 мин, а затем постепенно проходит. В это время больной не может принимать пищу, так как постоянно испытывает тошноту.
У некоторых больных гипогликемический синдром принимает затяжной, изнуряющий («волнообразный») характер и приводит к резкому снижению трудоспособности.
Гипогликемический синдром, как и демпинг-синдром, возникает в раннем послеоперационном периоде.
- Симптомы постгастрорезекционной дистрофии
Постгастрорезекционная дистрофия возникает в отдаленные сроки после резекции желудка в тех случаях, когда компенсаторно-приспособительные механизмы организма оказываются несостоятельными. Важную роль в развитии этого состояния играет нарушение всасывания и переваривания всех составных частей пищи.
Расстройство переваривания и всасывания в тонкой кишке после резекции желудка, особенно по способу Бильрот II, обусловлено многими факторами. Большое значение в патогенезе этого синдрома имеют нарушение секреторной и моторной функций резецированного желудка и тонкой кишки, желчеотделения и панкреатической секреции, дисбиоз тонкой и толстой кишки, воспалительно-дегенеративные изменения слизистой оболочки тонкой кишки, особенно ее отводящего отдела.
У больных с постгастрорезекционной дистрофией наблюдается понос, что приводит к значительному уменьшению массы тела. У этих пациентов выражены признаки гиповитаминоза: характерные изменения кожных покровов, онемение конечностей, кровоточивость десен, быстрая утомляемость, общая слабость и снижение сопротивляемости организма. Кроме того, у больных с постгастрорезекционной дистрофией наблюдаются алиментарные отеки, анемия, гипопротеинемия, гипохолестеринемия и нарушения электролитного обмена. Как проявление нарушенного обмена кальция у больных с резецированным желудком нередко отмечаются декальцинация костей скелета, тетанические приступы и т. д.
Клинические проявления постгастрорезекционной дистрофии имеют волнообразный характер с периодами улучшения и ухудшения. Однако у таких больных резко выражена тенденция к постоянному прогрессированию ухудшения состояния. Одним из тяжелых осложнений постгастрорезекционной дистрофии является туберкулез легких. Прогноз в этих случаях тяжелый.
- Симптомы пептической язвы анастомоза
Клиническая картина пептической язвы анастомоза характеризуется упорным болевым синдромом, не связанным с приемом пищи. Боли довольно интенсивные, чаще локализуются в левой половине эпигастральной области и иррадиируют в левую лопатку или спину. Кроме того, постоянным симптомом данного заболевания является изжога. Нередко пептическая язва анастомоза сочетается с другими постгастрорезекционными расстройствами, например демпинг-синдромом. В этих случаях заболевание протекает довольно тяжело и сопровождается выраженным истощением, Характерной особенностью пептической язвы анастомоза являются частые осложнения. Одно из наиболее распространенных — кровотечение, причиной которого является высокая активность язвенного процесса, чаще всего локализующегося у брыжеечного края стенки кишки рядом с сосудами.
Другое часто встречающееся осложнение — пенетрация язвы в соседние органы. В этих случаях боли еще более интенсивные и характеризуются разной иррадиацией.
Изъязвление, как правило, пенетрирует глубоко в соседние органы в зависимости от расположения и характера возникших анатомических взаимоотношений после операции. Наиболее часто язвы пенетрируют в брыжейку тощей кишки, поперечную ободочную кишку, тело и хвост поджелудочной железы, переднюю брюшную стенку, диафрагму. Нередко при пенетрации язвы в поперечную ободочную кишку формируется желудочно-толстокишечный свищ.
Необходимое условие возникновения пептической язвы — это сохранение функции кислотообразования культи оперированного желудка. Последнее обусловлено либо дефектом операции — «экономной» резекции желудка, либо неполной резекцией желудка вследствие несовпадения анатомической и гистологической границ пилорического отдела желудка.
Таким образом, у некоторых больных с язвой двенадцатиперстной кишки удаление пилороантрального отдела желудка при его резекции не приводит к полному устранению гастрина. Клетки, вырабатывающие его, сохраняются в фундальном отделе культи желудка. Следует подчеркнуть, что гастринпродуцирующие клетки сохраняются только при классической резекции желудка без ваготонии. Следовательно, гиперплазия G-клеток при пептической язве анастомоза выявляется, как правило, на фоне повышенной вагусной стимуляции, которая имелась и до операции. По-видимому, у некоторых больных при сохраненной вагусной иннервации G-клетки продолжают функционировать, стимулируя желудочную секрецию. У этих больных из-за отсутствия привратника желудочный сок стекает в тощую кишку, не оказывая тормозного влияния на гастриновые клетки. Более того, можно даже предположить возможность стимуляции этих клеток за счет рефлюкса щелочного кишечного содержимого в культю желудка.
Неблагоприятные условия создаются также при оставлении слизистой оболочки пилорического отдела желудка на культе двенадцатиперстной кишки при резекциях на выключение. В этих случаях G-клетки подвергаются только стимулирующему воздействию щелочного дуоденального сока, поэтому после резекции на выключение пептические язвы возникают чаще, чем после других операций.
Сохранение гастринпродуцирующих клеток в культе желудка при пептической язве анастомоза коррелирует не только с сохранением секреции желудочного сока, но и с отсутствием характерного для пострезекционного состояния снижения количества и функциональной активности энтерохромаффинных клеток в тощей кишке.
Таким образом, наличие гастринпродуцирующих клеток в слизистой оболочке культи резецированного желудка — одна из основных причин сохранения секреции соляной кислоты, что является главным фактором развития пептических язв.