Симптомокомплекс
Симптомы пищевода Барретта соответствуют выраженным проявлениям гастроэзофагеальной рефлюксной болезни. К распространенным жалобам пациентов относятся:
- Неприятные царапающие ощущения в гортани, першение. Возникает, как правило, после приема пищи.
- Изжога – жжение в подложечной (эпигастральной) зоне, с распространением вверх по пищеводной трубке. Может беспокоить не только после употребления кофе, жареных блюд, жирной пищи, но и натощак.
- Отрыжка – интенсивное скопление газов в желудке и их выход через ротовую полость. Симптом сопровождается горько-кислым привкусом во рту, частичками непереваренной пищи (срыгивание).
- Тяжесть и болезненность в области эпигастрия. Боли локализуются в зоне кардии (на стыке желудка и пищевода), могут иррадиировать под лопатку.
- Диспептический синдром – тяжесть, ощущение переполнения, затрудненное переваривание пищи, сопровождаемое режущей болью, «урчанием» в животе.
- Одинофагия (болезненное проглатывание пищи) и дисфагия (ощущение постороннего предмета в горле, «застревание» пищи).
- Отсутствие аппетита, обусловлено неприятными проявлениями во время и после приема пищи. Результатом становится потеря веса.
- Снижение работоспособности, мышечная слабость, замедление мозговой активности. Эти признаки спровоцированы нарушением всасывания пищевых ингредиентов, как следствие, дефицитом в организме глюкозы, витаминов, минеральных веществ.
Симптоматика усиливается при физической активности, в горизонтальном положении тела после еды, при наклонах торса.
Важно! Проявление нарушений пищеварительных процессов – повод обратиться к гастроэнтерологу и пройти обследование. Игнорирование симптом ГЭРБ приводит к деформации слизистой оболочки на клеточном уровне, дальнейшей малигнизации
Диагностика гастрита
Хронический гастрит может протекать без каких-либо клинических проявлений. В таких случаях диагноз ставится по результатам лабораторного и инструментального обследований:
- Общий анализ крови.
- Общий анализ мочи.
- Анализ кала общий.
- Анализ кала на скрытую кровь.
- Биохимический анализ крови.
- Выявление инфекции Helicobacter pylori.
- ФГДС, или гастроскопия — основной метод подтверждения диагноза, позволяющий уточнить варианты гастрита и наличие хеликобактерной инфекции. Субъективно гастроскопия воспринимается пациентами как дискомфортный метод диагностики, поэтому для вашего удобства ГУТА КЛИНИК предлагает пройти гастроскопию во сне — диагностику состояния слизистой желудка и анализ на хеликобактерную инфекцию без боли и дискомфорта.
- Также рекомендуем пройти УЗИ печени, поджелудочной железы, желчного пузыря – исследования, необходимые для диагностики сопутствующей патологии.
Особенности и риски
Кишечная метаплазия бывает:
- полной тонкокишечной;
- неполной толстокишечной.
Формы отличаются между собой склонностью к малигнизации. Первый очаговый тип не является предраком, так как измененные клетки сохраняют функции. Второй тип имеет тенденцию к озлокачествлению ввиду нарушения клеточной дифференцировки, что подобно дисплазии.
Опасность метаплазии заключается в сложности дифференциации заболевания из-за отсутствия специфичных признаков. Клиническая картина полностью соответствует симптомам очаговой патологии, вызвавшей атрофию клеток. Например:
- При хронической стадии гастрита с высокой кислотностью ощущаются «голодные» боли, учащенная изжога, появляется «ночной голод».
- При язве — четко локализованные боли натощак. Симптоматика будет обостряться весной и осенью.
- При рефлюксном синдроме с забросом содержимого кишечника в желудок — горький привкус во рту, распространенные боли, рвота.
- При выбросе пищевого комка из желудка обратно в пищевод — сильное жжение в пищеварительном тракте, кислая отрыжка.
Единственная достоверная методика диагностики очагового заболевания — фиброэзогастродуоденоскопия, проводимая одновременно с биопсией. С ее помощью тщательно осматривается желудок с кишечником и определяется тип раздражителя, локализация опухоли, распространенность очаговой формы, подтверждается или опровергается злокачественность процесса.
Формы гастрита
В зависимости от локализации воспаления в определенном отделе желудка различают:
- Антральный гастрит.
- Гастрит тела желудка (фундальный).
- Пангастрит (диффузный гастрит).
В зависимости от причины заболевания хронический гастрит может иметь следующие формы:
- Аутоиммунный гастрит (тип А).
- Хеликобактерный (тип В).
- Химический или рефлюкс-гастрит (тип С).
К особым формам гастрита относят радиационный, лимфоцитарный, гранулематозный, эозинофильный гастрит. В последнее время дополнительно выделяют кардит – воспаление в кардиальном отделе желудка, а также атрофический гастрит.
Атрофический гастрит — это форма хронического гастрита с истончением слизистой оболочки, снижением количества желез и секреторной недостаточностью. В 50% случаев атрофический гастрит сочетается с элементами структурной перестройки слизистой оболочки (кишечной метаплазией).
Основной причиной атрофического гастрита считается обсеменение бактериями Helicobacter pylori. Атрофический гастрит может локализоваться в разных отделах желудка, именно эта форма чаще всего ведет к развитию рака желудка.
Возможные осложнения
Неправильное лечение или его полное отсутствие может привести к развитию серьезных осложнений, среди которых развитие неоплазии и дисплазии желудка пациента, нарушение функций эпителия и атрофия желез. При поселении микроорганизмов развивается некротический очаг воспаления, носящий хронический характер. Он приводит к постепенному перерождению тканей, которые в итоге замещаются больными клетками.
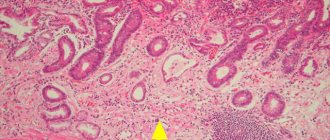
Рак желудка – это онкологический процесс с поражением слизистого и более глубоких слоев этого органа
Спровоцировать ускорение развития новообразований может и присутствие других патогенных микроорганизмов, которые могут синтезировать канцерогенные вещества. Чтобы избежать серьезных осложнений патологии, нужно своевременно проводить диагностику и, соответственно, лечение.
На фото рак желудка
Кишечная метаплазия — лечение
Чтобы правильно начать лечение, врач должен получить полное представление о том, насколько распространилась кишечная метаплазия в пищеварительной системе. Для этого проводят эндоскопию. Как только диагноз будет подтвержден, врач порекомендует различные методы лечения, чтобы уменьшить прогрессирование кишечной метаплазии.
Если есть подозрение на инфекцию H. pylori, то врач назначит курс антибиотиков, в том числе:
- амоксициллин;
- метронидазол;
- кларитромицин;
- тетрациклин.
Лечение антибиотиками обычно длится около 2 недель.
Доктор может также порекомендовать препараты, которые уменьшают кислотность.
Некоторые диетические изменения могут предотвратить кишечную метаплазию. Они обычно включают в себя употребление диеты, богатой натуральными продуктами, такими как овощи, фрукты, орехи и цельные зерна. Эти продукты содержат питательные вещества и антиоксиданты.
Людям, которые имеют нарушения желудочно-кишечного тракта, такие как ГЭРБ, следует избегать жареной, жирной или острой пищи. Соленая еда может также быть виновницей кишечной метаплазии. Уменьшение потребления соли способствует профилактике кишечной метаплазии.
Основные симптомы
Одна из главных угроз этого недуга заключается в практически бессимптомном течении
На ранних стадиях, когда лечение особо успешно, болезнь проявляет себя незначительным дискомфортом, на который обычно никто не обращает внимание
Ситуацию ухудшает то, что обычно метаплазия развивается на фоне хронического гастрита или язвы, поэтому пациенты принимают признаки за симптоматику уже имеющихся заболеваний.
Основные признаки метаплазии желудка:
- Тошнота или рвота.
- Чувство жжения в желудке.
- Появление чувства голода в вечернее и ночное время.
- Изжога и горечь во рту.
- Периодические боли в боку.
- Потеря аппетита.
- Снижение веса.
У большинства пациентов симптомы проявлялись нерегулярно и без большой интенсивности. Это значительно усложняет задачу диагностики, а также приводит к значительному прогрессу заболевания.
Механизм развития
Метаплазия пищевода развивается вследствие долгосрочного систематического заброса пищи и соляной кислоты из желудка в пищевод. Агрессивное воздействие кислоты лишает плоскоклеточный эпителий способности к регенерации, и его замещает цилиндроклеточный эпителий, свойственный для слизистой кишечника.
Формирование пищевода Барретта может быть вызвано иными формами патологических изменений эпителия:
- дисплазия – мутация и неконтролируемое деление эпителиальных клеток;
- эрозии – поверхностные дефекты слизистой оболочки.
Ключевой причиной трансформации эпителиальных клеток является гастроэзофагеальная рефлюксная болезнь (ГЭРБ) с выраженной дисфункцией кардиального жома – сфинктера (клапана), перекрывающего желудок для предотвращения заброса его содержимого в обратном направлении. Различают три стадии недостаточности жома:
- I стадия – клапан смыкается на 2/3 (относительно здоровой функции);
- II стадия – сфинктер закрывается на 50%, образуется пролапс – слизистая сжимается в складки, которые частично выходят в просвет пищевода;
- III стадия – жом не смыкается, желудок утрачивает способность удерживать пищу.
Вследствие длительного расслабленного состояния кардиального клапана соляная кислота постоянно попадает в пищевод, уничтожая плоскоклеточный эпителий. В итоге развивается предраковое состояние – метаплазия слизистой пищевода, переходящая в 3 случаях из 100 в аденокарциному.
Первопричинами синдрома Барретта выступают факторы, провоцирующие развитие ГЭРБ:
- пищевые привычки – чрезмерное увлечение кофе, цитрусовыми фруктами, избыток в рационе жирной пищи, острых приправ и специй;
- алкогольная и никотиновая зависимость;
- некорректное самолечение НПВП (нестероидными противовоспалительными препаратами);
- ожирение.
Рефлюкс характерен для беременных женщин и людей с хронической обстипацией (запором). Пищевод Барретта развивается, как осложнение язвенной болезни двенадцатиперстной кишки, язвы желудка, гастриномы (гормонально активной гастринпродуцирующей опухоли поджелудочной железы).
Последние исследования Медицинского центра Колумбийского университета опровергают формирование пищевода Барретта по генетической предрасположенности.