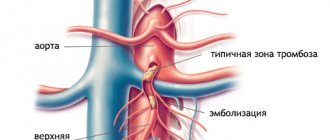
Инфаркт кишечника – заболевание, при котором происходит закупорка кровеносного русла брыжейки, а затем, вследствие острого нарушения кровоснабжения, некроз стенки кишечника. Заболевание называют еще тромбозом висцеральных сосудов, мезентериальным инфарктом, интестинальной ишемией. При инфаркте тонкого кишечника боль возникает в центральной области или правой половине живота, толстого кишечника – в левой половине, прямой кишки – снизу слева.
Клиническая классификация инфаркта кишечника
В зависимости от тяжести болезни медицина классифицирует недуг на два типа течения.
- Неокклюзионный
. Более легкая форма заболевания, возможно медикаментозное лечение без оперативного вмешательства. Закупорка сосудов неполная, гангрена не развивается. Изменяется перистальтика кишечника, тяжелые последствия могут наступать только при отсутствии лечения или неправильно выбранном его методе. - Окклюзионный
. Очень тяжелая стадия течения заболевания, стенки кишок полностью отключены от кровотока. Развитие гангрены неизбежно, любое промедление с оперативным вмешательством чревато летальным исходом.
Классификация в связи с состоянием кровеносной системы
В зависимости от состояния кровеносной системы инфаркт кишечника может иметь три стадии развития изменений.
Таблица. Классификация инфаркта кишечника по состоянию кровеносной системы.
| Наименование стадии | Краткое описание |
| Наиболее легкая стадия течения инфаркта, возможно восстановление физиологических функций без каких-либо отрицательных последствий. Больные могут выздороветь спонтанно и не подозревать об опасности своего положения. Иногда достаточно легкой консервативной терапии. В связи с такими легкими последствиями этой стадии, медицина не имеет точной статистики, большинство случаев просто не фиксируется. | |
| В результате уменьшение объема поставляемой в ткани кишок крови может появляться ряд заболеваний: язва на стенках, брюшная жаба, колит, энтерит. Если лечение не началось или не соответствует фактической причине, то состояние больного неизбежно ухудшается, могут быть кровотечения из-за микропрорывов тонкого кишечника флегмона стенки, стеноз и т. д. | |
| Последняя и самая сложная стадия заболевания. Начинается гангрена и полный разрыв кишок, распространяется гнойный перитонит, тяжелый сепсис хирургического характера. Именно на этой стадии больные чаще всего попадают на операционный стол, но вероятность выздоровления минимальная. |
Кто в группе риска?
Из-за опасности развития заболевания, а также сложности диагностики и длительности терапии необходимо выделить группы риска по развитию инфаркта кишечника. Пациенты, входящие в неё имеют заболевания, которые при отсутствии терапии могут приводит к инфаркту кишечника. К ним относят пациентов:
- С наличием сердечной недостаточности работы сердца.
- Страдающих артериальной гипертензией.
- С выявленным атеросклеротическим поражением сосудов.
- С пороками развития сердечно-сосудистой системы в форме митральных стенозов или недостаточности.
- Перенёсших операцию по смене клапанного аппарата сердца.
- С заболеваниями системы гемостаза в форме гиперкоагуляции.
Рекомендуем видео:
Признаки инфаркта кишечника
Главный признак инфаркта кишечника – болевые синдромы. Они имеют различную интенсивность с учетом стадии развития патологии.
- Ишемическая стадия
. Самые сильные болевые ощущения, по интенсивности могут сравниться только с заворотом кишки. Даже сегодня медицина не имеет эффективных средств для устранения таких болей, не помогают даже наркотики. Состояние немого облегчают спазмолитики, но их действие кратковременное и не снимает полностью синдром. Больной не может сдерживать крики, очень беспокоен, подтягивает ноги к животу, паникует и боится смерти. Длительность этой стадии от шести до двенадцати часов. При внешнем осмотре заметно сильное побледнение кожи, если у больных проблемы с сердцем, то может усиливаться его цианоз. Из-за того, что брыжеечная артерия полностью перекрывается, резко увеличивается давление, скачок достигает 80 мм рт. ст. И это на фоне того, что пульс заметно замедляется. Показатель лейкоцитов возрастает до 12×109/л. Язык становится белым, но живот остается мягким, вздутия отсутствуют. - Стадия инфаркта
. Начинается сразу после окончания острой болевой стадии и продолжается 12–24 часа. В кишках начинается некроз, из-за чего постепенно прекращается жизнедеятельность болевых рецепторов. Это приводит к тому, что боли уменьшаются. Больной радуется, пребывает в стадии эйфории, ему кажется, что все неприятности позади. К сожалению, и неопытные врачи часто думают, что все проблемы решены, никакой специальной помощи больше не требуется. Еще одна особенность – интоксикация организма приводит к неадекватному поведению больных, они могут смеяться без причины, увеличивать активность и т. д. Давление нормализуется, пульс возвращается к нормальным показателям. Увидеть катастрофическое развитие болезни можно только на основании общего анализа крови. Число лейкоцитов на этой стадии может достигать 40×109/л. - Стадия перитонита
. Наступает через 18–36 часов после артериальной окклюзии, боли постепенно увеличиваются, больному трудно двигаться, при пальпации состояние ухудшается. На этой стадии шансы на выживание минимальные, даже срочные оперативные мероприятия имеют 50% летальных исходов. Если оперативное вмешательство делается позже, то процент летальных исходов 100%. В этой стадии развивается эндотоксикоз, обезвоживание, в организме начинается метаболический ацидоз. Пациенты становятся подвижнее, переходят в бредовое состояние.
На начальных стадиях есть рефлекторная рвота, важное значение для постановки диагноза имеет наличие в каловых массах крови. Как уже упоминалось, на первой стадии заболевания пациент ощущает очень сильные боли, сравнимые с симптомами заворота кишок. Но есть одно отличие. При инфаркте сохраняется проходимость кишечника, при завороте эвакуаторная функция отсутствует. Более того, удаление фекалий может происходить на инстинктивном уровне, задержка стула свидетельствует о том, что болезнь уже перешла в стадию перитонита.
Симптомы инфаркта миокарда
Классическая форма инфаркта миокарда сопровождается выраженным болевым синдромом сжимающего, раздирающего, жгучего характера. Боль чаще всего локализуется за грудиной, но также может иррадиировать в левую руку, левое плечо, нижнюю челюсть, межлопаточную область. Как правило, болевой синдром длится более 20 минут и не снимается нитроглицерином в течение 5 минут.
Другие симптомы классического инфаркта миокарда:
- повышенная потливость;
- психомоторное возбуждение;
- чувство страха смерти.
Существую также атипичные варианты развития инфаркта миокарда:
- абдоминальная форма. В данном случае у пациента наблюдаются изжога, тошнота, рвота, боли в верхней части живота;
- аритмическая форма. Характерные признаки — нарушение сердечного ритма, ощущение перебоев в сердце;
- астматическая форма. Основные симптомы — одышка, удушье;
- безболевая форма. Характеризуется отсутствием болевого синдрома или наличием несильных болей, возникающих с различной периодичностью. Подобная форма особенно часто развивается у пациентов с сахарным диабетом и у людей, которые в прошлом уже перенесли инфаркт миокарда.
Чем опасна безболевая форма? Прежде всего развитием внезапной сердечной смерти. Кроме этого, если в остром периоде инфаркт миокарда протекает без яркой клинической симптоматики, то в дальнейшем это может привести к развитию хронической сердечной недостаточности.
Распознать безболевую форму инфаркта миокарда можно по другим признакам. Например, у человека могут наблюдаться одышка, повышенная утомляемость, непереносимость физической нагрузки.
Что приводит к инфаркту?
Причины, из-за которых развивается инфаркт кишечника, можно разделить на три группы:
- тромботические
– из-за закупорки сосудов брыжейки тромбом (сгустком крови, который образовался в каком-то месте и в нем же перекрыл просвет сосуда). Чаще закупориваются брыжеечные артерии, реже – вены; - эмболические
– из-за закупорки сосудов брыжейки любыми образованиями, которые были занесены током крови; - неоклюзионные
– возникающие по причине не закупорки сосудов брыжейки, а других их патологических состояний.
К образованию тромбов, закупоривающих брыжеечные сосуды, могут привести такие причины, как:
- повышение свертываемости крови (к этому может привести целый ряд заболеваний);
- полицитемия (усиленный процесс образования эритроцитов по причине усиленного разрастания костного мозга);
- сердечная недостаточность (к ней может привести практически любая разновидность сердечно-сосудистых заболеваний);
- острый панкреатит;
- травмы кишечника;
- опухоли кишечника;
- прием гормональных контрацептивных препаратов.
В качестве эмболов, занесенных током крови и закупоривающих кровеносные сосуды, могут выступать:
- оторвавшиеся тромбы – чаще всего;
- пузырьки воздуха – например, они могут попасть в ток крови из-за неправильно выполненной внутривенной инъекции;
- скопления паразитов;
- фрагменты жировой ткани.
К заносу эмболов, закупоривающих брыжеечные сосуды, могут привести такие причины, как:
- мерцательная аритмия (хаотическое сокращение волокон сердечной мышцы, из-за которого также нарушается нормальный ток крови по кровеносным сосудам);
- образование пристеночных тромбов при инфаркте (омертвении сердечной мышцы) и аневризме аорты (выпячивании ее стенки);
- значительные нарушения со стороны свертывающей системы крови.
- Кроме закупорки брыжеечных сосудов, к ухудшению кровотока по ним могут привести необтурационные причины:
- ухудшение деятельности сердца, из-за чего страдает кровоток всего организма – в частности, и кровоснабжение кишечника;
- спазм брыжеечных сосудов;
- снижение количества циркулирующей крови – это может случиться при различных кровотечениях, обезвоживании, сепсисе, массивных ожогах и так далее;
- ухудшение общего кровотока при различных шоковых состояниях.
В ряде случаев может обнаруживаться комбинация перечисленных факторов.
Причины и факторы риска
Обычно ишемия сосудов кишечника возникает на фоне прогрессирования сердечно-сосудистой патологии у людей старше 70 лет. У пожилых женщин мезентериальный инфаркт встречается в два раза чаще. Принимая во внимание пожилой возраст больных и наличие у них сопутствующих заболеваний, решение вопроса о хирургической тактике лечения бывает достаточно сложным. Процесс подготовки к операции также затягивается из-за объективных сложностей в постановке диагноза. Несмотря на оптимизацию методов диагностики и терапии, смертность в случае острого мезентериального инфаркта среди больных достигает 50–90%.
Иногда началу болезни предшествует период предвестников – первых признаков развивающегося инфаркта, на которые больные часто не обращают внимания или списывают их на несварение желудка.
Этиологические факторы, приводящие к закупорке кровеносного русла брыжейки, разделяют на две группы:
- тромботические или эмболитические – закупорка устьев брыжеечных сосудов тромбом или эмболом, мигрировавшими из проксимальных отделов сосудистого русла. К мезентериальному тромбозу может привести атеросклероз, эритремия, инфаркт миокарда или эндокардита, гиперкоагуляция (повышенная свертываемость крови), мерцательная аритмия, неспецифический аортоартериит, длительный застой крови, тяжелая кишечная инфекция, гнойный абсцесс, травмы;
- неокклюзионные – ухудшение кровотока, снижение притока крови по висцеральным сосудам. Причинами такого состояния могут стать: артериальная гипотония, спазм сосудов брыжейки, снижение фракции сердечного выброса, массированная кровопотеря, застойная сердечная недостаточность, обезвоживание.
Нередко мезентериальный инфаркт развивается в результате одновременного действия нескольких причинных факторов.
Риск развития заболевания повышают:
- пожилой возраст (более 60 лет у женщин, 70 – у мужчин);
- малоподвижный образ жизни;
- длительное обезвоживание;
- аритмии и другие патологии сердца и сосудов;
- операция на сердце;
- инфаркт миокарда;
- цирроз печени (приводит к повышенному давлению в воротной вене);
- химиотерапия.
Каков прогноз при инфаркте кишечника?
Важно понимать, что при данном недуге высока смертность. Она выше, чем при прободной язве и остром аппендиците. Поскольку тромбоз кишечника часто напоминает другие болезни, которые нужно лечить хирургическим путем, диагностируется довольно трудно. Последствия этого могут быть необратимыми. Здоровому и молодому человеку проводить анализы на имеющийся мезентериальный тромбоз не нужно. А вот тем, кто попадает в определенную группу риска, следует обследоваться на регулярной основе. Это поможет как можно раньше выявить патологию.
Тем, у кого больное сердце или плохие сосуды, стоит волноваться. Нужно сдавать кровь на анализ периодически, чтобы выявить начало повышенного тромбообразования. Антикоагулянты обеспечат разжижение крови, в результате чего тромбы не появятся. Чтобы избежать повторения ситуации, следует регулярно сдавать анализы и принимать препараты (расширяющие сосуды, препятствующие тромбообразованию, регулирующие свертываемость крови). Если не предпринимать никаких действий, разовьется тяжелый инфаркт кишечника, что грозит летальным исходом.
Диагностика
Как уже упоминалось, только своевременно и правильно поставленный диагноз болезни дает шанс пациенту на жизнь. Счет идет не на дни, а на часы, от квалификации врача зависит очень много. Но он должен иметь доступ к современному медицинскому оборудованию. Какие методы обследования считаются наиболее приемлемыми?
- Ангиографическое обследование
. К сожалению, такие обследования могут делать только самые современные лечебные учреждения. В кровь вводятся контрастные вещества, делается две проекции, что дает возможность увидеть фактическое состояние брыжеечных артерий. Патология выявляется вне зависимости от стадии, метод считается самым эффективным. - Лапароскопия
. Менее эффективный, но более доступный метод, такое оборудование имеют многие хирургические стационары. Используется до начала экстренных вмешательств хирурга. Если болезнь перешла в стадию гангрены, то во внутренней полости есть геморрагический выпот, хорошо просматриваются фибринозные образования.
Проявления некроза кишечника
Заболевание начинается, как правило, внезапно, при этом неспецифичность клинических признаков не позволяет всем больным поставить точный диагноз в начальную стадию. Если кровоток в кишечных артериях был уже нарушен в течение некоторого времени на фоне атеросклероза, периодических спазмов, то дискомфорт в животе – привычное ощущение больного. Если на этом фоне появляется боль, то не всегда больной сразу же обратится за помощью, пусть даже эта боль довольна интенсивна.
Симптомы ишемии кишечника начинаются с боли в животе – интенсивной, в виде схваток, которая к концу первого периода заболевания становится постоянной и сильной. Если поражена тонкая кишка, боль локализована преимущественно около пупка, при ишемии ободочной кишки (восходящей, поперечной, нисходящей) – справа либо слева в животе. Возможны жалобы на тошноту, неустойчивость стула, рвоту. Данные обследований не соответствуют клинике, и при сильнейшей боли живот остается ненапряженным, мягким, пальпация не вызывает усиления болезненности.
Симптомы инфаркта кишечника проявляются по истечении первого периода, примерно через шесть часов с момента прекращения кровообращения в артериях или венах. При этом боль усиливается, присоединяются симптомы интоксикации. При остром тромбозе или эмболии признаки некроза развиваются стремительно, начинаясь с интенсивной болезненности в животе.
Прогрессирование гангрены кишки, присоединение воспаления брюшины (перитонита) приводит к резкому ухудшению состояния заболевшего:
- Кожа бледная и сухая, язык обложен белым налетом, сухой;
- Появляется сильное беспокойство, возможно психомоторное возбуждение, которое затем сменяется апатией и безразличием пациента к происходящему (ареактивный перитонит);
- Боли ослабевают и могут исчезнуть совсем, что связано с тотальным некрозом и гибелью нервных окончаний, а потому это считается крайне неблагоприятным признаком;
- Живот вначале мягкий, затем постепенно вздувается по мере усугубления атонии кишечника и прекращения перистальтики.
Специфическим для гангрены кишечника будет симптом Кадьяна-Мондора: при прощупывании живота выявляется цилиндрическое образование плотноватой консистенции, болезненное, плохо смещаемое. Это фрагмент кишки с брыжейкой, подвергшийся отеку.
Спустя несколько часов от начала ишемии возможно появление жидкости в животе (асцит), при присоединении воспаления говорят об асците-перитоните.
При инфаркте тонкого кишечника вследствие закупорки верхней брыжеечной артерии среди симптомов возможна рвота с примесью крови и желчи. При прогрессировании содержимое желудка приобретает каловый характер.
Поражение нижней брыжеечной артерии и гангрена толстого отдела могут проявляться кровью в кале, которая иногда выделяется обильно в неизмененном виде.
В терминальной стадии инфаркта кишечника состояние больного становится критическим. Боли ослабевают или прекращаются совсем, кал и газы не отходят, развивается кишечная непроходимость, при этом выражена сильная интоксикация, больной апатичен и безразличен, слаб, жалоб не предъявляет не по причине их отсутствия, а в связи с тяжестью состояния. Возможны судороги и кома. Перитонит начинается спустя 12-14 часа от момента закрытия сосуда, смерть – в течение первых двух суток.
Даже если приступить к лечению в последнюю стадию инфаркта кишки, то эффект вряд ли возможен. Необратимость изменений в брюшной полости обрекают пациента на гибель.
Хроническая ишемия кишечника может предшествовать острым формам поражения. Наиболее частой ее причиной становится атеросклероз аорты, чревного ствола или мезентериальных артерий, который провоцирует недостаток притока крови к кишечнику.
Хроническая кишечная ишемия проявляется периодическими схваткообразными болями в животе, которые появляются или усиливаются после еды, из-за чего со временем больной начинает ограничивать себя в питании и худеет.
Нарушение прохождения содержимого по кишечнику сопровождается расстройством всасывания, авитаминозом, обменными нарушениями. Пациенты жалуются на длительные запоры, которые сменяются поносами. Недостаток кровотока вызывает снижение двигательной активности кишки, каловые массы застаиваются – возникает запор. Брожение кала провоцирует периодические поносы и вздутие живота.
Низкая осведомленность врачей в области выявления мезентериального тромбоза на догоспитальном этапе существенным образом сказывается на результатах лечения, которое запаздывает ввиду отсутствия правильного диагноза. Другой причиной поздней диагностики может стать отсутствие технических возможностей в самом стационаре, ведь не везде есть условия для проведения срочной ангиографии, и даже наличием работающего аппарата КТ может похвастаться не всякая больница.
Заподозрить инфаркт кишки возможно по наличию уплотненного болезненного конгломерата в животе, наличию усиленных шумов перистальтики, обнаружении путем перкуссии участков вздутого кишечника по характерному звонкому звуку. Для подтверждения диагноза могут быть использованы УЗИ, рентген, ангиография, лапароскопия.
Как лечат заболевание?
Лечение мезентериального инфаркта необходимо начать как можно быстрее, от его своевременности зависят шансы на выживание больного и то, насколько серьезными будут последствия. Цель лечения – устранение закупорки сосуда и удаление пораженного участка кишечника. В первые часы от начала инфаркта необходимо начать тромболитическую терапию, которая способствует растворению сгустков крови, закупоривших сосуд. Используются лекарственные средства, активирующие фибринолиз, т. е. рассасывание тромбов – стрептокиназу, стрептодеказу, урокиназу и другие антикоагулянты.
Одновременно начинают инфузионную терапию – внутривенное вливание препаратов, стабилизирующих кровообращение, возмещающих объем циркулирующей крови, способствующих дезинтоксикации. При инфаркте, вызванном неокклюзионными причинами, показано введение спазмолитиков для улучшения висцерального кровотока. Внимание! Фотография шокирующего содержания. Для просмотра нажмите на ссылку. Вышеприведенные методы относятся к консервативной терапии, и в данном случае играют хоть и важную, но вспомогательную роль.
При инфаркте участка кишечника требуется оперативное вмешательство, и чем меньше времени пройдет с начала медикаментозной терапии до операции, тем выше будут шансы на благоприятный исход. По мере прогрессирования заболевания состояние больного ухудшается, но в определенный момент наступает период мнимого благополучия – боль постепенно ослабевает или исчезает, однако это является плохим прогностическим признаком. Хирургическое лечение заключается в удалении пораженного участка кишки, а также восстановлении кровоснабжения пораженной области кишечника. При перитоните также проводится промывание брюшной полости физиологическим раствором и антисептиками.
Острое нарушение мезентериального кровообращения
Лечение острых нарушений мезентериального кровообращения в подавляющем большинстве случаев предполагает проведение экстренного хирургического вмешательства, которое должно быть предпринято, как только установлен диагноз или возникло обоснованное подозрение на это заболевание.
Бесперспективность применения только консервативных лечебных методов доказана многолетним практическим опытом. Только активная хирургическая тактика дает реальные шансы на спасение жизни больных.
Оперативное вмешательство должно решать следующие задачи: 1)восстановление мезентериального кровотока; 2)удаление участков кишечника, подвергшихся деструкции; 3)борьба с перитонитом. Характер и объем хирургического вмешательства в каждом конкретном случае определяются рядом факторов: механизмом нарушения мезентериального кровообращения, стадией заболевания, локализацией и протяженностью поражений кишечника, общим состоянием больного, хирургическим оснащением и опытом хирурга. Диапазон оперативного пособия может меняться от чисто сосудистой операции до сугубо резекционных вмешательств. В большинстве случаев приходится сочетать оба этих подхода. Восстановление кровотока по брыжеечным артериям в течение 4-6 часов с момента окклюзии (что удается достаточно редко) обычно приводит к предотвращению гангрены кишечника и восстановлению его функций. При необратимых изменениях более или менее протяженного участка кишечника помимо его удаления все же может понадобиться операция на брыжеечных сосудах для восстановления кровоснабжения пока еще жизнеспособных его отделов.
Основными этапами оперативного вмешательства при этом патологическом состоянии следует считать: 1)хирургический доступ, 2)ревизию кишечника и оценку его жизнеспособности, 3)ревизию магистральных брыжеечных сосудов, 4)восстановление мезентериального кровотока, 5)резекцию кишечника по показаниям, 6)дренирование и санацию брюшной полости. Рассмотрим подробнее каждый из них.
Хирургический доступ должен обеспечивать возможность ревизии всего кишечника, обнажения магистральных сосудов брыжейки и забрюшинного пространства, санации всех отделов брюшной полости. Оптимальной представляется широкая срединная лапаротомия.
Ревизия кишечника обязательно предшествует активным хирургическим действиям. От правильного определения локализации, распространенности и выраженности ишемического поражения кишечника зависят последующие действия хирурга. Выявление тотальной гангрены тонкой кишки заставляет ограничиться пробной лапаротомией. Обнаружение ишемических расстройств тонкого и правой половины толстого кишечника диктует необходимость ревизии ствола верхней брыжеечной артерии. Наличие некротических изменений сигмовидной кишки предполагает обнажение нижней брыжеечной артерии.
Оценка жизнеспособности кишечника базируется на известных клинических критериях: окраске кишечной стенки, определении перистальтики и пульсации сосудов брыжейки. Такая оценка в случаях явного некроза достаточно проста. Определить жизнеспособность ишемизированной кишки значительно сложнее. Для нарушений мезентериального кровообращения характерна «мозаичность» ишемических расстройств: соседние участки кишки могут находиться в разных условиях кровообращения. Вот почему часто необходим повторный тщательный осмотр кишечника после сосудистого этапа оперативного вмешательства, а иногда во время релапаротомии через сутки после первой операции.
Ревизия магистральных брыжеечных сосудов — главная отличительная особенность оперативного вмешательства при подозрении на нарушение мезентериального кровообращения. Ее начинают с осмотра и пальпации сосудов вблизи кишки. В норме пульсация бывает хорошо заметна на глаз. При нарушениях брыжеечного кровотока пульсация по краю кишки обычно исчезает. Обнаружить ее также мешает развивающийся отек брыжейки и стенки кишки. Пульсацию по брыжеечному краю удобно определять, обхватывая кишку большим, указательным и средним пальцами обеих рук. Для выявления пульсации сосудов брыжейки, расположенных ближе к ее корню, в том числе и верхней брыжеечной артерии, следует подвести одну руку под брыжейку, а пальцами другой — слегка сдавливать ее сверху.
Пульсацию ствола верхней брыжеечной артерии определяют с помощью большого и указательного пальцев правой руки. Для этого большой палец, чувствующий пульсацию аорты, продвигают как можно выше к месту прохождения артерии тотчас вправо от двенадцатиперстно-тощего изгиба. Переместив тонкую кишку вправо, можно определить пульсацию аорты и нижней брыжеечной артерии.
Иногда (при отеке брыжейки, системной гипотензии, резком ожирении) может потребоваться выделение стволов брыжеечных сосудов. Это необходимо и для вмешательства на них, направленного на восстановление кровообращения в кишечнике.
Обнажение верхней брыжеечной артерии можно произвести из двух доступов: переднего и заднего. При эмболиях верхней брыжеечной артерии обычно применяют передний доступ (рис. 8.4). Для этого в рану выводят поперечную ободочную кишку и натягивают ее брыжейку. Брыжейку тонкой кишки расправляют, отодвигая влево и вниз петли кишок. Продольно рассекают задний листок париетальной брюшины от связки Трейтца по линии, соединяющей ее с илеоцекальным углом. В качестве ориентира можно пользоваться средней ободочной артерией, обнажая ее по направлению к устью, доходя постепенно к основному артериальному стволу. В зависимости от локализации эмбола артерию выделяют либо только в области отхождения средней ободочной артерии (эмболия I сегмента), либо вплоть до бифуркации в области отхождения подвздошно-ободочной артерии (эмболия II и III сегментов).
При заднем доступе верхнюю брыжеечную артерию обнажают слева от корня брыжейки тонкой кишки. Для этого петли кишечника перемещают вправо и вниз. Натягивают и рассекают связку Трейтца. Мобилизуют двенадцатиперстно-тощекишечный изгиб. Далее париетальную брюшину рассекают над аортой. Обнаруживают левую почечную вену, выше которой располагается устье верхней брыжеечной артерии.
Для выделения нижней брыжеечной артерии продольно над аортой рассекают париетальную брюшину. По левому боковому контуру аорты находят ствол артерии.
Способы восстановления ме-зентериального кровотока зависят от характера сосудистой окклюзии. Эмболэктомию из верхней брыжеечной артерии обычно выполняют из переднего доступа. После перекрытия ее ствола и мобилизованных ветвей с помощью турникетов сосудистыми ножницами или скальпелем производят поперечную артериотомию. Ее необходимо выполнить так, чтобы через нее при необходимости можно было провести катетерную ревизию средней ободочной, подвздошно-ободочной и хотя бы одной из интестинальных ветвей. Эмболэктомию выполняют с помощью баллонного катетера Фогарти. Артериотомию ушивают отдельными швами синтетической нитью на атравматической игле. После резекции кишечника эмболэктомия может быть также выполнена через культю одной из пересеченных ветвей верхней брыжеечной артерии.
Сосудистые операции при артериальном тромбозе сложнее в техническом отношении (приходится выполнять тромбин-тимэктомию, обходное шунтирование, реимплантацию артерии в аорту) и дают худшие результаты. В связи с преимущественной локализацией тромбоза в I сегменте ствола верхней брыжеечной артерии показан задний доступ к сосуду. Аорту пристеночно отжимают в области устья артерии. Ее вскрывают продольным разрезом. Инструментами (сосудистые щипцы, ножницы, диссектор) удаляют тромб вместе с интимой. Дистальный край интимы подшивают П-образными швами. Операцию заканчивают вшиванием заплаты из аутовены или синтетического материала в артериотомическое отверстие. Более безопасными с точки зрения хирургического риска являются операции шунтирования. Ретромбоз верхней брыжеечной артерии после этих вмешательств наступает реже.
Протезирование верхней брыжеечной артерии показано при ее тромбозе на значительном протяжении. Протез можно вшить между концами артерии после резекции участка в первом сегменте или между аортой и дистальным концом артерии, а также подключить к правой внутренней подвздошной артерии. Если тромбоз, развившийся на фоне стенозирующей бляшки, локализуется в устье артерии, оправдана реплантация верхней брыжеечной артерии в аорту.
Тромбэктомия показана при тромботической окклюзии воротной вены с переходом на верхнюю брыжеечную (нисходящий тромбоз) или при окклюзии ее ствола при восходящем характере тромбоза. При этом операция направлена, главным образом, на предотвращение тромбоза воротной вены. Тромбэктомию можно выполнить через продольную флеботомию на венозном стволе или через крупную интестинальную ветвь после резекции кишки.
Резекция кишечника при нарушениях мезентериального кровообращения может применяться как самостоятельное вмешательство или вместе с сосудистыми операциями. В качестве самостоятельной операции резекция показана при: тромбозе и эмболии ветвей верхней или нижней брыжеечных артерий; ограниченном по протяжению венозном тромбозе; неокклюзионных расстройствах брыжеечного кровотока. При перечисленных нарушениях протяженность поражения кишечника, как правило, бывает незначительной, поэтому после резекции обычно не наступает расстройств пищеварения.
Преобладание высоких окклюзии и поздние сроки оперативных вмешательств при острых нарушениях мезентериального кровообращения довольно часто обусловливают применение субтотальных резекций тонкой кишки. Выполняя резекцию по поводу инфаркта, необходимо соблюдать некоторые технические правила. Наряду с кишкой, пораженной инфарктом, нужно удалить измененную брыжейку с тромбированными сосудами, поэтому ее пересекают не по краю кишки, а значительно отступив от него. При тромбозе ветвей верхней брыжеечной артерии или вены после надсечения брюшины в 5-6 см от края кишки сосуды выделяют, пересекают между зажимами и перевязывают. При обширных резекциях с пересечением ствола верхней брыжеечной артерии или вены производят клиновидную резекцию брыжейки.
При резекции в пределах жизнеспособных тканей накладывают анастомоз конец в конец по общепринятой методике. Если имеется значительное несоответствие диаметров концов резецированной тонкой кишки, формируют анастомоз бок в бок. В последнее время мы все чаще стали прибегать к практике отсроченного анастомоза. Основаниями для подобной тактики служат сомнения в точном определении жизнеспособности кишечника и крайне тяжелое состояние пациента во время хирургического вмешательства. В такой ситуации операцию завершают ушиванием культей резецированной кишки и активным назоинтестинальным дренированием приводящего отдела тонкого кишечника. После стабилизации состояния больного на фоне проводимой интенсивной терапии (обычно через сутки) во время релапаротомии окончательно оценивают жизнеспособность кишечника в зоне резекции, если необходимо, выполняют ререзекцию, и только после этого накладывают межкишечное соустье.
Когда поражены слепая и восходящая кишки, приходится наряду с резекцией тонкой кишки производить правостороннюю гемиколэктомию. В этом случае операцию завершают илеотрансверзостомией.
Некроз, локализующийся в левой половине толстой кишки, требует выполнения резекции сигмовидной кишки (при тромбозе ветвей нижней брыжеечной артерии или неокклюзионном нарушении брыжеечного кровообращения), либо левосторонней гемиколэктомии (при окклюзии ствола нижней брыжеечной артерии). В связи с тяжелым состоянием больных и высоким риском несостоятельности первичного толстокишечного анастомоза операцию, как правило, следует завершать наложением колостомы.
При обнаружении гангрены кишечника целесообразно применять следующий порядок оперативного вмешательства. Сначала производят резекцию явно некротизированных петель кишечника с клиновидным иссечением брыжейки, оставляя участки сомнительной жизнеспособности. В этом случае операция на сосудах задерживается на 15-20 минут, однако задержка компенсируется большим удобством оперирования, так как раздутые нежизнеспособные кишечные петли затрудняют вмешательство на мезентериальных сосудах. Кроме того, подобный порядок операции предупреждает резкое нарастание эндотоксикоза после восстановления кровотока по сосудам брыжейки и, в какой-то мере предупреждает развитие гнойного перитонита и возможную флегмону брыжейки. Культи резецированной кишки прошивают аппаратами типа УКЛ и укладывают в брюшную полость. Затем выполняют вмешательство на сосудах. После ликвидации сосудистой окклюзии можно окончательно оценить жизнеспособность остающихся петель кишечника, а также решить вопрос о необходимости дополнительной резекции кишки и возможности наложения анастомоза.
Правила выполнения резекции кишечника в тех случаях, когда мезентериальный кровоток восстанавливается оперативным путем, несколько иные (чем без его восстановления). Удалению подлежат только явные участки гангрены кишечника, граница резекции может проходить ближе к некротизированным тканям. В подобной ситуации особенно оправдана тактика отсроченного анастомоза во время релапаротомии.
Если по тем или иным причинам операция на брыжеечных сосудах не производится, резекцию кишечника необходимо выполнить в пределах зоны, кровоснабжаемой сосудом, в котором произошла окклюзия.
Вмешательство на кишечнике целесообразно завершать назоинтестинальной интубацией, что необходимо для борьбы с послеоперационным парезом и для проведения селективной деконтаминации оставшейся части кишечного тракта. Эта мера — необходимый компонент купирования эндотоксикоза.
Санация и дренирование брюшной полости должны быть проведены на завершающем этапе операции. Они необходимы в качестве меры профилактики гнойного перитонита или его лечения, если он уже развился. Эту процедуру выполняют так же, как и при других формах вторичного перитонита. Подробно она описана в главе XIII.
Интенсивная терапия. Улучшение результатов лечения больных с острыми нарушениями мезентериального кровообращения во многом зависит от эффективного обеспечения реанимационных мероприятий в пред- и послеоперационном периодах, а также адекватного анестезиологического пособия во время хирургического вмешательства.
Предоперационная подготовка включает широкий круг мероприятий, направленных на: (1)восстановление эффективного объема циркулирующей крови и улучшение тканевой перфузии; (2)нормализацию сердечной деятельности; (З)коррекцию метаболических нарушений; (4)снижение эндотоксикоза. Объем предоперационной подготовки зависит от стадии процесса, наличия и тяжести сопутствующих заболеваний.
В стадии ишемии и инфаркта кишечника для подготовки больных используют мероприятия, направленные на уменьшение общего периферического сопротивления, восполнение объема циркулирующей крови и борьбу с метаболическими нарушениями. Реанимационные мероприятия при глубоких деструктивных изменениях в кишечнике с вовлечением в процесс брюшины не отличаются от таковых при перитонитах другой этиологии (см. главу XIII).
Быстрота развития необратимых изменений в кишечнике является фактором, диктующим необходимость экстренного оперативного вмешательства и ограничивающим время проведения интенсивной терапии в предоперационном периоде (не более 1-2 часов). Терапию обязательно продолжают во время операции. Во время хирургического вмешательства пристальное внимание должно быть обращено на адекватное восполнение кровопотери, особенно после восстановления кровообращения в кишечнике, которое ведет к массивному кровоизлиянию в стенку и просвет кишки; на нейтрализацию кислых метаболитов, вымывающихся из ишемизированного кишечника.
В послеоперационном периоде интенсивная терапия включает мероприятия, направленные на улучшение системного и тканевого кровообращения, поддержание адекватного газообмена и оксигенации, коррекцию метаболических нарушений, борьбу с токсемией и бактериемией. Необходимо учитывать, что резекция нежизнеспособного кишечника не устраняет тяжелых системных расстройств, которые в ближайшем послеоперационном периоде могут даже усугубляться, в том числе в связи с потерей значительной части кишечника, роль которого в регуляции гомеостаза бесспорна.
Основные направления терапии в послеоперационном периоде могут быть сформулированы следующим образом.
1. Коррекция расстройств гемодинамики, поддержание адекватного объема циркулирующей крови, стабилизация сердечного выброса и улучшение энергетики сокращений миокарда, нормализация тканевого кровотока. Большое значение в восстановлении эффективного кровообращения имеют реологически активные средства и антикоагулянты (реополиглюкин, пен-токсифиллин, нефракционированный или низкомолекулярные гепарины).
2. Нормализация газообмена и обеспечение адекватной оксигенации, что во многих случаях может быть достигнуто применением искусственной вентиляции легких.
3. Устранение сдвигов водно-электролитного и кислотно-основного состояния, что требует парентерального введения адекватного количества жидкости, применении буферных препаратов, электролитов и необходимых микроэлементов.
4. Восполнение энергетических и метаболических потребностей организма с помощью высококалорийных инфузионных средств, аминокислотных и белковых растворов. В сутки больной должен получать не менее 4000 калорий.
5. Профилактика и лечение острой почечной и печеночной недостаточности, которые угрожают многим больным в ближайшем послеоперационном периоде.
6. Лечение пареза кишечника (длительное назоинстестинальное дренирование, убретид).
7. Рациональное применение антибактериальных препаратов.
При благоприятном течении выраженная интоксикация практически исчезает ко 2-3-му дню послеоперационного периода. Стабилизируется гемодинамика, исчезают застойные явления в желудке и жажда, появляется чувство голода, восстанавливается перистальтика, начинают отходить газы. Самочувствие больных заметно улучшается после восстановления функции кишечника. Постепенно уменьшается лейкоцитоз и снижается СОЭ, исчезает палочкоядерный сдвиг, содержание мочевины и желчных пигментов в крови мало отличается от нормальных величин. Восстанавливается диурез, уменьшается протеинурия и цилиндрурия. При неосложненном послеоперационном периоде указанные показатели нормализуются к 7-10 суткам после хирургического вмешательства.
Низкая резистентность больных предрасполагает к развитию всякого рода осложнений (абдоминальный хирургический сепсис, пневмония, тромбоэмболия легочной артерии). Указанные осложнения могут быть предупреждены интенсивной терапией. В то же время, любые консервативные мероприятия при рецидиве или прогрессировании сосудистой окклюзии оказываются бесполезными. Вот почему основные диагностические усилия в послеоперационном периоде должны быть направлены на выявление продолжающейся гангрены кишечника и перитонита.
У больных с продолжающейся гангреной кишки отмечается стойкий лейкоцитоз и выраженный палочкоядерный сдвиг с тенденцией к увеличению, возрастает СОЭ. Развитие желтухи и прогрессирующее накопление в крови азотистых шлаков являются, пожалуй, наиболее характерными признаками продолжающейся гангрены кишечника и свидетельствуют о глубоком токсическом поражении паренхимы печени и почек. Мочеотделение прогрессивно снижается вплоть до анурии, несмотря на большое количество вводимой жидкости и значительные дозы диуретиков. Исследование мочи обнаруживает развитие токсического нефроза, проявляющегося в стойкой и нарастающей протеинурии, цилиндрурии и микрогематурии. Обоснованные подозрения на продолжающуюся гангрену кишки служат показанием к немедленному переходу к активным хирургическим действиям — релапаротомии.
Ранняя целенаправленная (программируемая) релапаротомия выполняется с целью контроля за состоянием брюшной полости, когда после проведенной восстановительной сосудистой операции оставлены участки кишечника сомнительной жизнеспособности, либо для наложения отсроченного анастомоза. Время проведения релапаротомии — от 24 до 48 часов.
Улучшение результатов лечения острых нарушений мезентериального кровообращения в первую очередь зависит от своевременной госпитализации больных в хирургические стационары. Госпитализация должна осуществляться при малейшем подозрении на это заболевание. В хирургическом отделении в течение нескольких часов нужно подтвердить или полностью исключить диагноз. Наблюдение за больными до появления признаков перитонита недопустимо. Для диагностики следует использовать инструментальные методы (ангиографию, лапароскопию). Как только диагноз установлен, необходимо предпринять экстренное оперативное вмешательство, направленное на устранение сосудистой окклюзии и удаление некротизированных отделов кишечника. На основании нашего опыта мы можем утверждать, что только активная диагностическая и лечебная тактика способны предотвратить неблагоприятный исход этого заболевания.