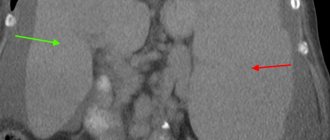
Лимфоузлы брюшной полости – многочисленная группа лимфатических узлов, обеспечивающих лимфоток органов этой зоны. По ряду различных причин эти узлы могут увеличиваться и воспаляться. Из-за глубокого расположения лимфоузлы в брюшной полости не пальпируются, поэтому заподозрить патологический процесс можно по косвенным симптомам. Важно знать особенности локализации и функции лимфоузлов в животе, чтобы своевременно обратить внимание на тревожные сигналы организма и проконсультироваться с врачом.
1.Общие сведения
Лимфоциты – один из важнейших иммунных факторов, представляющий собой разновидность белых кровяных телец (лейкоцитов). Основная задача лимфоцитов заключается в запоминании (иммунная память) и уничтожении чужеродных, зараженных, мутировавших клеток, в том числе опухолевых. Повышенный уровень лимфоцитов в крови при отсутствии клинических проявлений инфекции, – или каких-либо иных симптомов, – рассматривается как возможный ранний признак начавшегося онкопроцесса. Однако в некоторых случаях злокачественно увеличивается концентрация самих лимфоцитов; размножаясь хаотично, неудержимо и неадекватно (по отношению к внутренней ситуации в организме), они накапливаются в лимфоузлах и иных органах, что приводит к развитию специфической клинической картины.
Такого рода патология лимфатической системы обозначается собирательным термином «лимфома» и включает группу редких гематологических болезней. Выделяют два гистологически и клинически разных типа лимфом: лимфогранулематоз Ходжкина (составляет не более одного процента в общем объеме регистрируемой онкопатологии) и т.н. неходжкинская лимфома, которая встречается значительно чаще первого типа (около 70% всех злокачественных лимфом).
Лимфома кишечника, таким образом, – одна из разновидностей лимфомы, которая характеризуется патологически быстрым, прогрессирующим накоплением лимфоцитов преимущественно в кишечнике. Со статистической точки зрения, лимфома кишечника встречается реже любых других вариантов локализации, и практически всегда относится к неходжкинскому типу.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Особенности абдоминальных лимфоузлов
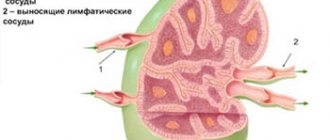
Главной особенностью брюшных лимфоузлов является их расположение. Мезентериальные лимфоузлы располагаются в брюшине, поэтому прощупать их нельзя. Они обеспечивают отток лимфы от органов брюшной полости, защищая от инфекции, выводя токсины и обеспечивая нормальную работу иммунной системы.
При воспалении лимфоузлов брюшной полости сложно поставить диагноз самостоятельно. Это связано с тем, что симптоматика больше напоминает кишечную инфекцию или грипп с диспепсическими расстройствами. С воспалением лимфатических узлов брюшной полости и забрюшинного пространства чаще сталкиваются дети до 12-13 лет, чем взрослые, что объясняется слабым иммунитетом детского организма.
Разобравшись, что такое мезентериальные лимфоузлы, следует подробнее рассмотреть их расположение и функции. Патологии этой группы лимфатических узлов опасны осложнениями. Кроме того, эта группа лимфоузлов остро реагирует на онкопатологии внутренних органов, поэтому важно своевременно суметь выявить опасные симптомы, но не отмахиваться от дискомфорта, ожидая, что он пройдет без лечения.
Расположение и функции
Симптомы острой стадии нарастают в течение 1-5 дней в зависимости от иммунитета человека, у маленьких детей он развивается за несколько часов
Расположение лимфоузлов в животе достаточно запутанно, так как они представляют собой крупный конгломерат органов лимфосистемы, расположенных в брюшине, внизу живота, возле всех органов брюшной полости и вдоль аорты.
Основные группы абдоминальных лимфоузлов:
- брыжеечные лимфоузлы;
- парааортальные лимфоузлы;
- паракавальные лимфоузлы;
- парапанкреатические узлы.
Все эти лимфатические узлы объединены в одну крупную группу – забрюшинные лимфоузлы. Лимфоузлы брыжейки обеспечивают отток лимфы от задней стенки живота и кишечника. Увеличение брыжеечных лимфоузлов у взрослых и детей является тревожным симптомом, который может появляться на фоне различных патологий.
Парааортальные лимфоузлы внутрибрюшной области расположены вдоль аорты.
Паракавальные лимфатические узлы располагаются около нижней полой вены.
Парапанкреатическими называются все лимфатические узлы, расположенные возле поджелудочной железы, печени и желчного пузыря.
Функции этой группы лимфатических узлов – фильтрация межклеточной жидкости (лимфы), удаление токсинов и инфекционных агентов. Лимфатические узлы выполняют роль фильтра, обеспечивая нормальное функционирование органов брюшной полости и всего организма в целом. Они являются важной составляющей иммунной системы человека, поэтому остро реагируют на эпизоды снижения иммунитета.
Нормальные размеры
Лимфоузлы в животе у женщин, мужчин и детей расположены одинаково, однако их точное количество неизвестно. В целом количество лимфатических узлов является индивидуальной физиологической особенностью, точных норм не установлено. Например, количество чревных лимфоузлов колеблется от 9 до 15.
Размеры лимфатических узлов являются еще одной физиологической особенностью. Так, в среднем лимфоузлы брыжейки не превышают 10 мм в диаметре.
Считается, что в норме диаметр лимфоузла составляет от 3 до 15 мм. В то же время у человека некоторые узлы могут достигать 50 мм в диаметре, что не будет считаться отклонением от нормы. Как правило, внутренние лимфатические узлы значительно меньше поверхностных.
Каждый лимфоузел брюшной полости имеет индивидуальные размеры, норма же будет зависеть от того, где он находится. Так, селезеночные узлы достаточно маленькие и редко бывают больше 5 мм в диаметре. Парааортальные лимфоузлы могут достигать 10 мм, а вот брыжеечные чаще всего тоже отличаются малыми размерами – около 3-7 мм.
Нормальные размеры лимфоузлов у детей такие же, как и у взрослых. Стоит отметить, что у детей до 3-5 лет лимфоузлы постоянно немного увеличены, что обусловлено особенностями работы иммунной системы малыша.
2.Причины
Этиопатогенез лимфом, в том числе лимфомы кишечника, к настоящему времени изучен и прояснен недостаточно.
Считается, что предрасполагающим фактором является общая слабость иммунной системы, т.е. больные, например, с ВИЧ/СПИД однозначно попадают в группу риска. Есть также данные о том, что вероятность «запуска» лимфомы значимо повышается при длительном приеме гормонсодержащих препаратов, а также при наличии кишечного паразитоза (отсюда определенная эндемичность заболевания: в беднейших африканских странах его распространенность выше). Кроме того, установлены определенные возрастные и половые тенденции: пик заболеваемости приходится на категорию лиц старше 50 лет, большинство из которых составляют мужчины.
Посетите нашу страницу Гастроэнтерология
Стадии рака лимфоузлов
Стадия рака лимфоузлов определяется исходя из клинической картины и распространенности опухолевого поражения. Для этого используется классификация Ann Arbor:
1 стадия — поражены лимфоузлы только одной лимфатической зоны.
2 стадия — поражены лимфоузлы 2 и более зон по одну сторону диафрагмы.
3 стадия — поражены лимфоузлы по обе стороны диафрагмы.
4 стадия — рак выходит за пределы лимфатической системы и поражает другие органы и ткани, например, печень, костный мозг.
Эта классификация дополняется модификацией Cotswold:
- А — В-симптомы отсутствуют.
- В — имеется хотя бы 1 В-симптом.
- Е — обнаруживаются очаги внеузлового поражения.
- S — имеется поражение селезенки.
- X — массивное раковое поражение тканей и внутренних органов.
3.Симптомы и диагностика
Клиническая картина формируется многочисленными и, как правило, значительно выраженными симптомами, ни один из которых, однако, не является патогномоничным (однозначно указывающим на данное заболевание). Диагноз «лимфома кишечника» предполагается на основании специфического сочетания таких проявлений, как значительное увеличение и пальпаторная болезненность лимфатических узлов, болевой синдром (обычно усиливающийся в связи с дефекацией и/или приемом пищи), повышение температуры и общее недомогание, разнообразные диспептические явления, гипергидроз. Иногда отмечается примесь крови в каловых массах. Одна из особенностей лимфомы кишечника, отличающая ее от прочих онкозаболеваний, заключается в быстром появлении и нарастании клинически значимых симптомов, что оставляет шанс на раннюю правильную диагностику.
Следует отметить, что лимфомы кишечника широко варьируют в плане агрессивности, темпов роста, конкретной локализации (обычно это тонкий кишечник, реже толстый, очень редко встречается тотальное поражение всего кишечника), гистологических характеристик, а также стадийности в каждом конкретном случае обращения за помощью.
Решающим методом диагностики является биопсия. Некоторые клинические варианты лимфомы кишечника, особенно в запущенных формах, характеризуются крайне неблагоприятным прогнозом, другие (до 50%) считаются излечимыми.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Симптомы рака лимфоузлов
Симптомы рака лимфатической системы весьма разнообразны, но все их можно объединить в три большие группы:
- Увеличение лимфатических узлов, или лимфаденопатия. Лимфоузлы увеличиваются постепенно и безболезненно. Если они располагаются близко к поверхности кожи, например, в области шеи, в подмышечной впадине или в паху, они легко визуализируются или пальпируются. Нередко пациенты сами обращаются к врачу, обнаружив у себя такую проблему. Если заболевание начинается с поражения внутренних лимфоузлов, могут быть симптомы, связанные со сдавлением внутренних органов, например, боли, кашель и др. Однако эти признаки появляются, когда рак достигает достаточно большого размера, чтобы вызвать компрессию органов.
- В-симптомы. Это триада признаков — стойкое повышение температуры, не связанное с инфекцией, ночные поты и снижение веса. Наличие В-симптомов при раке лимфатической системы имеет большое значение для определения стадии заболевания и влияет на выбор метода лечения.
- Симптомы, которые развиваются, когда рак переходит с лимфоузлов на внутренние органы. Здесь симптоматика может быть самой разнообразной. Часто поражаются оболочки головного мозга, кости, селезенка. Соответственно, возникают неврологические проявления (боли в голове, рвота, нарушение зрения), боли в костях, снижение мозгового кроветворения и др.
4.Лечение
При установлении и подтверждении диагноза назначается стандартная схема онкологического лечения, как правило, с хирургическим удалением очагов злокачественного скопления лимфоцитов и обязательной последующей химиотерапией. В настоящее время интенсивно и результативно исследуются возможности инновационных методов лечения (иммунотерапия, HIFU-терапия и т.д.), что дает основания для разумного оптимизма в плане перспектив.
Необходимо подчеркнуть, что прогноз при лимфоме кишечника (как и при любых других онкозаболеваниях) критически зависит от своевременности выявления и идентификации патологии, – тем более, что в данном случае ранняя достоверная диагностика вполне возможна. Поэтому при любом сочетании описанных выше симптомов обратиться к врачу следует немедленно.
Синдром увеличенных лимфатических узлов как педиатрическая проблема
Причиной увеличения лимфоузлов в большинстве случаев являются процессы, не связанные с гемобластозами: чаще всего это общепедиатрические, инфекционные, иммунные и другие состояния
Тот факт, что врач-педиатр достаточно часто обнаруживает у своих пациентов увеличенные лимфатические узлы (ЛУ) и ему приходится в сжатые сроки находить ответ на вопросы «почему?» и «что делать?», позволяет обойтись без длинного введения. Так, при проведении педиатрического скрининга и последующего анализа 1607 диагнозов острых и хронических заболеваний у детей и подростков в возрасте 5 — 17 лет выявлено, что болезни ЛУ обнаружены в 3,35% случаев [6]. Традиционно при обнаружении увеличенных ЛУ, не учитывая другие составляющие этого синдрома (анамнез, общую клиническую картину, местную симптоматику), педиатр думает об онкогематологическом заболевании. Вследствие этого такие больные составляют 40% всех пациентов онкогематологов [7], что представляется неоправданным. Частота впервые выявленных случаев онкогематологических заболеваний в нашей стране невелика. Заболеваемость острыми лейкозами составляет 4,0 — 5,0 случаев на 100 000 детей в год, неходжкинскими лимфомами — 0,9 — 1,1 на 100 000 детей в год. Отсюда понятно, почему подавляющая масса детей с увеличенными ЛУ с приемов гематологов возвращаются к педиатрам с диагнозом лимфаденит. То есть причиной увеличения ЛУ в большинстве случаев являются процессы, не связанные с гемобластозами: общепедиатрические, инфекционные, иммунные и другие состояния. Исходя из вышесказанного, мы решили представить нашу точку зрения на синдром увеличения лимфатических узлов.
| Рисунок 1. Подчелюстные лимфатические узлы при лимфогранулематозе (УЗИ, 7,5 МГц) |
| Рисунок 2. Подчелюстной узел при туберкулезе (УЗИ, 7,5 МГц) |
Увеличение ЛУ может быть результатом лимфаденита (ЛА) и лимфаденопатии (ЛАП).
ЛА — воспаление лимфатических узлов, возникающее как осложнение после различных гнойно-воспалительных заболеваний и специфических инфекций (туберкулез, актиномикоз, чума и др.). ЛА, как правило, представляет собой вторичный процесс.
ЛАП — системное увеличение лимфатических узлов, не связанное с воспалением (воздействие некоторых медикаментов, пролиферация, метастазирование и т. п.).
Эпидемиология ЛА и ЛАП не разработана. Можно только отметить, что, по данным И. С. Тарасовой [6], при сплошных массовых исследованиях детей Брянской области ЛА встречается, как и следовало ожидать, несколько чаще (1,86% среди всех осмотренных), чем ЛАП (1,49% от общего контингента).
Методы исследования ЛУ должны быть максимально стандартизованы. В клинической практике оценивают жалобы (местная болезненность, местное или общее повышение температуры, общесоматические жалобы), анамнез (эпиданамнез, давность появления, локализация увеличенных ЛУ в одной или нескольких группах, одновременное их увеличение или постепенное, скорость манифестации болезни и т. д.). Особое значение имеет осмотр больного. Наряду с тщательным общепедиатрическим осмотром по системам необходимо обратить внимание на число измененных ЛУ и их локализацию по группам. Размеры лимфоузлов должны оцениваться только объективно: в миллиметрах или сантиметрах. Принятое в нашей стране и широко рекомендуемое в отечественной литературе сравнение размеров ЛУ с зерном, горохом, вишней, лесным или грецким орехом нерационально, дает несопоставимые результаты и должно быть изжито. Необходимо тщательно фиксировать соотношение увеличенных ЛУ между собой. Например, расположение ЛУ по типу «солнечной системы» (один большой ЛУ в центре и по периферии от него ЛУ меньшего диаметра) типично для туберкулезного лимфаденита [2]. ЛУ могут быть эластичными, плотными, с явлениями флюктуации. Обязательно описывается спаянность ЛУ с соседними узлами и окружающими тканями, наличие или отсутствие болезненности при пальпации. Необходимо осмотреть и описать состояние всех доступных ЛУ: затылочных, подчелюстных, передних и задних шейных, над- и подключичных, подмышечных, локтевых, паховых, подколенных. Данные осмотра и пальпации дополняются, подтверждаются и уточняются инструментальными методиками. Прежде всего это методы неинвазивной визуализации, использующиеся для изучения глубоко расположенных ЛУ. Они позволяют точно определить размеры ЛУ, изменения групп ЛУ, недоступных осмотру и пальпации, характеристики капсулы, спаянность, топографические особенности, внутреннюю структуру; исключить состояния, симулирующие увеличение ЛУ (опухоли, не исходящие из ЛУ, гематомы, аномалии почек и т. п.). Крайне важно получение информации о состоянии печени и селезенки. На первом месте по доступности и быстроте получения информации стоит эхография (УЗИ). ЛУ диаметром менее 1,5 см по плотности приближаются к окружающей жировой ткани, визуализируются редко, ограничить их опухолевое поражение от иных причин увеличения только по данным УЗИ практически невозможно. Такие ЛУ наблюдаются прежде всего при инфекционных процессах, реактивных поражениях, а у детей с гемобластозами — в состоянии полной ремиссии. ЛУ диаметром 1,5 — 2 см хорошо визуализируются в случае, если они проецируются на эхонегативные структуры или изменяют обычные топографо-анатомические соотношения. Весь спектр УЗИ-изменений может быть сведен к нескольким основным группам [3].
1. Увеличение отдельных ЛУ оценивается как небольшое, если они не теряют своей обычной УЗИ-картины, сохраняют капсулу, четкость и ровность контура, не изменяют топику органа. Такой тип характерен для инфекционных поражений, особенно туберкулеза, вирусного гепатита, коллагенозов, иммунодефицитов, гемобластозов у детей низкой группы риска.
2. Дальнейший рост ЛУ приводит к появлению сливающихся между собой масс, оттесняющих сосуды. Наблюдается при гнойном расплавлении группы лимфоузлов, при гемобластозах, метастазирующих опухолях.
3. Сдавление или оттеснение внутренних органов. При этом может возникнуть гидронефроз за счет сдавления мочеточников, значительное смещение матки, мочевого пузыря. Типично для крайне неблагоприятных вариантов миелолейкозов, лимфом Ходжкина и неходжкинских лимфом.
УЗИ-заключения могут быть подтверждены компьютерной томографией (КТ). Дополнительно КТ позволяет уточнить структуру ЛУ, их топографические соотношения, обнаружить другие группы ЛУ.
Если поверхностные лимфоузлы есть смысл оценивать только эхографически, а мезентериальные и забрюшинные ЛУ практически одинаково хорошо выявляются методами УЗИ и КТ, то внутригрудные ЛУ выявляются почти исключительно рентгенологически.
| Принятое в нашей стране и широко рекомендуемое в отечественной литературе сравнение размеров лимфоузлов с зерном, горохом, вишней, лесным и грецким орехом нерационально, дает несопоставимые результаты и должно быть изжито |
Такие методы диагностики, как изотопная сцинтиграфия и лимфография, могут применяться по очень строгим показаниям в специализированных клиниках или ограниченно при динамических исследованиях и не используются в широкой практике.
Достоверное выявление причин увеличения ЛУ возможно лишь гистологическими методами. При этом материал должен быть получен только путем открытой биопсии ЛУ, хотя современные методики тонкоигольной биопсии позволяют получить достоверные результаты. Рекомендовавшаяся ранее пункционная биопсия дает очень большой процент ложно-положительных и ложноотрицательных результатов.
Увеличение ЛУ схематически [5, 11] можно представить (с описанием некоторых практически значимых, но малоизвестных форм) как связанное с инфекцией (ЛА) и не связанное с инфекцией (ЛАП).
1. ЛА вирусной природы.
- цитомегалия.
- инфекционный мононуклеоз.
- корь.
- краснуха.
- орнитоз.
- синдром Ардмора.
Инфекционное заболевание, вероятнее всего вирусной природы, пик заболеваемости наблюдается осенью, передается воздушно-капельным путем. Индекс контагиозности высокий, инкубационный период 3—10 дней. Начинается с фарингита, ринита, субфебрилитета. Протекает с генерализованным увеличением ЛУ, болезненной увеличенной печенью (реже — спленомегалией), миалгиями, болями в грудной клетке. Выздоровление без последствий.
2. ЛА при бактериальных инфекциях.
- кариес.
- абсцесс.
- болезнь кошачьей царапины. Вызывается Bortanella (Rochalimeae) hensella. Чаще доброкачественно протекающее со спонтанным выздоровлением двустороннее воспаление ЛУ (в т. ч. мезентериальных и внутригрудных) с общими и кожными неспецифическими симптомами, обусловленное ранениями кожи кошками, собаками, реже — посторонними острыми предметами. Описаны гранулематозный гепатит, спленомегалия, энцефалитические реакции, судорожный синдром [8, 10]. Наблюдается в основном у детей и подростков преимущественно поздней осенью и зимой.
- Боррелиоз. Известен как псевдолимфома. Лимфопролиферативное поражение ЛУ и кожи при заражении Borrelia burgdorferi после укуса клещами. Описаны переходы в злокачественные лимфомы.
- Туберкулез. Наряду с типичными формами туберкулеза следует помнить о т. н. атипичных микобактериозах. По данным Ф. Миллера [2], до 50% подчелюстных ЛА у детей до 5 лет вызываются атипичными штаммами микобактерий (в частности, типа avium), и вероятность микобактериального поражения ЛУ тем выше, чем младше ребенок (рис. 1).
- Сепсис.
- Аллергический субсепсис. Рассматривается и как вариант ювенильного ревматоидного артрита, т. н. болезнь Стилла.
- Сифилис. Темпы роста заболеваемости сифилисом детей значительно опережают аналогичный показатель у взрослых. Так, заболеваемость сифилисом среди взрослых возросла за 4 года в 15,8 раз, а среди детей — в 21 раз. 65,6% детей заразились половым путем [1].
- Генито-аноректальный симптомокомплекс — осложнение хронического ЛА при хламидиозе серотипов L1—L3 с перипроктитом, хронически рецидивирующими перианальными и промежностными свищами, стриктурами и фиброзом генитоуретрального трактов, элефатиазисом вульвы. Встречается в основном у больных женского пола.
3. ЛА при грибковых заболеваниях.
- гистоплазмоз.
4. ЛА при паразитарных заболеваниях.
- эхинококкоз.
5. ЛА при протозойных инфекциях.
- токсоплазмоз. Субклинический вариант — шейный подострый некротизирующий ЛА. Клинически — болезненный, чаще шейный ЛА, со спонтанной ремиссией через 3 — 6 месяцев, лихорадка, экзантема. Нейтропения. Гистологически — коагуляционные некрозы с гистиоцитарными и иммунобластными клетками без гранулем, без нейтрофилов. Дифференциальная диагностика проводится со злокачественными лимфомами, туберкулезом, гистиоцитозом, а по данным гистологии (васкулит) — с системной красной волчанкой.
- кала-азар.
- малярия.
Формы, не связанные с инфекциями (ЛАП)
1. ЛАП медикаментозная.
- производные гидантоина (дифенин и др.) — противосудорожные препараты. При таком осложнении терапии ЛАП рассматривается как аутоиммунобластная.
- аллопуринол (используется при лечении гиперурикемий, в т. ч. и при миелопролиферативных состояниях).
- противолепрозные средства (используются в гастроэнтерологии для лечения хронических колитов, в ревматологии — для лечения артритов и спондилоартритов, особенно ассоциированных с антигеном гистосовместимости HLA В-27).
- поствакцинальные.
- на фоне инородных тел.
2. При системных процессах в организме.
- коллагенозы (в этом случае наибольшее увеличение ЛУ регистрируется все-таки при инфицированных вариантах диффузных болезней соединительной ткани, то есть имеется сочетание ЛА и ЛАП).
- локальный опухолевидный амилоидоз. Традиционно описывается как патология исключительно взрослых [4]. Однако мы обнаружили эту форму диспротеиноза у 2 из 44 детей с системным амилоидозом. Локальный опухолевидный амилоидоз у наших пациентов протекал с выраженной общей параспецифической реакцией, что в сочетании с пальпируемым образованием в брюшной полости привело первоначально к ошибочному диагнозу лимфомы.
- амилоидоз Любарха, генетически детерминированный. Генерализованная ЛАП, ортостатическая гипотония, обструктивная инфильтративная кардиомиопатия, спленомегалия, нейропатия, туннельный синдром.
- синдром Дорфмана-Розаи (интермиттирующая доброкачественная лимфаденопатия). Вероятно аутоиммунное заболевание с доброкачественной пролиферацией плазмоцитов, гистиоцитов, фибробластов. Пик заболеваемости — в первые 10 лет жизни. Протекает с двухсторонним шейным, часто генерализованным увеличением ЛУ, лихорадкой, лейкоцитозом, узловатой эритемой. По нашим наблюдениям, при поражении внутренних органов прогноз плохой. Прогноз ухудшается при наличии одновременно иммунодисфункции (ускорение СОЭ, диспротеинемия).
- десквамативная эритродермия Лейнера. Вероятнее всего дефект хемотаксиса лейкоцитов и дефицит фрагмента комплемента С5. Заболевание манифестирует в первые 3 — 4 месяца жизни. Проявляется генерализованным увеличением всех лимфоузлов, вторичной эритродермией, дистрофией ногтей, анемией, рвотой, диареей. Чаще встречается при грудном вскармливании. Известны семейные случаи. Прогноз благоприятный.
3. Гранулематозы
- саркоидоз.
- аллергический гранулематоз Чарг — Штрауса. Сочетается с атопией в анамнезе. Проявляется в виде бронхиальной астмы, выраженной эозинофилии, ЛАП, нейропатии, кожных язв, поражения сердца, легких, кишечника и васкулита мелких артерий и вен.
- мультицентрический ретикулогистиоцитоз. Системное гранулематозное заболевание с образованием кожных узлов, деструктивным артритом, поражением внутренних органов. Протекает по типу псориатической артропатии.
- ретикулез липомеланотический (синдром Паутриера-Ворингера) — локализованное или генерализованное увеличение ЛУ как сопровождение дерматозов, прежде всего меланоэритродермии.
| Рисунок 3. Атипичные гистиоциты в пунктате лимфатического узла при гистиоцитозе X. Окраска по Романовскому. X900 |
4. ЛАП при гемобластозах.
- острые лейкемии.
- неходжкинские лимфомы.
- ходжкинские лимфомы (по старой терминологии — лимфогранулематоз).
- болезнь альфа-тяжелых цепей (средиземноморская лимфома). Наблюдается в основном в детском и юношеском возрасте, клиника обусловлена тяжелым синдромом мальабсорбции, являющимся результатом лимфопролиферативных процессов с инфильтрацией тонкой кишки и мезентериальной ЛАП.
- болезнь гамма-тяжелых цепей. Обусловлена моноклональной гаммапатией, протекает по типу лимфопролиферативного системного заболевания.
- гистиоцитарные синдромы
5. ЛАП при метастазировании солидных опухолей в ЛУ.
6. Паранеопластические реакции [12].
- ПОЭМК-комплекс. Паранеопластический симптомокомплекс (особенно часто при склерозирующих плазмоцитомах) = полинейропатия + органомегалия + эндокринопатия + дисглобулинемия (М-градиент) + поражение кожи.
7. ЛАП при первичных иммунодефицитных состояниях (ПИД).
- общая вариабельная иммунная недостаточность.
- аутоиммунный лимфопролиферативный синдром.
- гранулематоз септический. Гетерогенная группа дефектов иммунитета, объединенных незавершенным внутриклеточным фагоцитозом каталазо-позитивных микробов в результате дефицита перекиси водорода и атомарного кислорода [11]. В настоящее время известны 4 различных молекулярных дефекта: а) Х-хромосомно связанный рецессивный дефект тяжелых цепей цитохрома В558; б) аутосомно-рецессивно наследуемый дефект легких цепей цитохрома В558; в) дефект 47 kd цитозолфактора; г) дефект 65 kd цитозолфактора. Клинические признаки: острые абсцедирующие инфекции кожи, легких, желудочно-кишечного тракта, ЛУ, печени, селезенки, вызванные каталазо-позитивными бактериями (стафилококки, энтеробактерии), а также аспергиллами; хроническое гранулематозное воспаление в желудочно-кишечном тракте и мочевыводящих путях с возможным стенозированием; снижение образования атомарного кислорода и перекиси водорода в ответ на растворимые и опсонированные раздражители.
| Данные осмотра и пальпации лимфоузлов должны подтверждаться и уточняться инструментальными методами. Прежде всего методами неинвазивной визуализации, используемыми для изучения глубоко расположенных лимфоузлов |
8. Генетически обусловленные ЛАП [9].
- синдром Клиппель — Треноне. Сочетание локальных лимфангиом и гемангиом.
- синдромы с наследственно обусловленными лимфатическими отеками. Синдромы Вевера-Смита и Мильроя.
- легочная мышечная гипертрофия — мышечный цирроз легкого. Разрастание гладкомышечных волокон периальвеолярно, перибронхиально, интерстициально, интерлобарно. Увеличение ЛУ ворот легких. ДД проводится с саркоидозом, туберкулезом, синдромами эмфиземы легких, альвеолярно-капиллярного блока. Диагноз верифицируется только гистологически.
9. Синдром приобретенного иммунодефицита (СПИД).
В процессе диагностики заболеваний, протекающих с увеличением ЛУ, объединяются усилия педиатров, инфекционистов, иммунологов, онкогематологов. Главная роль при этом отводится именно педиатру, так как большинство ЛА и ЛАП связано у детей с инфекционным процессом. В то же время нельзя настаивать на инфекционном генезе увеличения ЛУ, если двухнедельный курс антибиотикотерапии не привел к существенному улучшению клинико-лабораторной и инструментальной картины. В пользу онкогематологического генеза изменения ЛУ свидетельствует увеличение их диаметра до 4 см и более, каменистая плотность, бугристость, образование конгломератов ЛУ, их спаянность с окружающими тканями, внутригрудные конгломераты, особенно в верхнем средостении, внутрибрюшинные конгломераты.
Четкое знание многообразия причин увеличения ЛУ поможет педиатрам в диагностике и дифференциальной диагностике этого синдрома.
Литература
1. Государственный доклад о состоянии здоровья населения Российской Федерации в 1994 г. М., 1995. с. 43. 2. Миллер Дж. Туберкулез у детей и подростков. М.: Медицина, 1984. с. 296. 3. Назаренко О. Р. Сравнительная ценность эхографии в оценке состояния органов брюшной полости у детей с острым лимфобластным лейкозом. Автореф. дис. … к. м. н, М., 1997. с. 24. 4. Нихамкин Л. И. Локальный опухолевидный амилоидоз брыжейки. Архив патологии, 1966. 4. с. 76 — 78. 5. Самочатова Е. В., Владимирская Е. Б., Жесткова Н. М., Наволоцкий А. В. и др. Болезнь Ходжкина у детей. М.: Алтус. — 1997. 96. 6. Тарасова И. С. Клинико-гематологическая характеристика детей при различных дозовых радиационных нагрузках. Автореф. дис. … к.м.н. М., 1997. с. 25. 7. Чернов В. М., Финогенова Н. А., Шахталин В. В., Сидорович Г. И. Структура гематологической заболеваемости детей в г. Клинцы Брянской области. В кн.: Медицинские аспекты влияния малых доз радиации на организм детей и подростков. Обнинск — Москва, 1992. с. 92 — 95. 8. Dangman B. C., Albanese B. A., Kocia M. Cat scratch disease with fever of unknoun origin: imaging features and association with new causative agent Rochalimea henselae. Pediatrics, 1995. v. 5. p. 767 — 771. 9. Emery A., Rimoin D. Principles and practice of medical genetics. 1988. V. 1, 2. 10. Flexman J. Bortanella henselae is a causative agent of cat scratch disease in Australia. J.Infect., 1995. V. 31. № 3. p. 241 — 245. 11. Leiber B. Die klinischen Syndrome. Muenchen, 1990, Bdd. 1,2. 12. Siegenthaler W. Differentialdiagnose innerer Krankheiten. Stuttgard, 1993. s. 800.
Профилактика
В рамках профилактики рекомендуется избегать воздействия факторов риска, вызывающих рак лимфоузлов, если это возможно. Лицам, которые относятся к группе риска, рекомендуется проходить регулярные медицинские обследования.
| Подробнее о лечении в «Евроонко»: | |
| Онколог-гематолог | 11 500 руб |
| Приём химиотерапевта | 6 900 руб |
| Скорая онкологическая помощь | от 12 100 руб |
| Паллиативная терапия в Москве | от 44 300 руб в сутки |
| Консультация радиолога | 11 500 руб |
Запись на консультацию круглосуточно
+7+7+78
Лечение рака лимфатической системы
Лечение рака лимфоузлов будет зависеть от гистологического варианта опухоли, стадии заболевания, возраста больного и его общего состояния. Для каждого вида лимфом разработаны свои протоколы лечения с учетом перечисленных факторов. В целом используются следующие методы:
- Химиотерапия.
- Лучевая терапия.
- Хирургическое вмешательство.
- Таргетная терапия.
- Другие методы лечения.
Химиотерапия
Химиотерапия является основным методом лечения подавляющего большинства видов рака лимфатической системы. Лечение состоит из нескольких блоков, например, индукции ремиссии, консолидации ремиссии и поддерживающей терапии. В ряде случаев, когда опухоль очень агрессивна, или имеются рецидивы, применяется высокодозная полихимиотерапия с последующей трансплантацией стволовых клеток.
Химиопрепараты могут вводиться системно (перорально или внутривенно) или локально, в частности в спинномозговой канал. Это необходимо в случаях, когда есть высокий риск поражения оболочек головного и спинного мозга.
Лучевая терапия
Как самостоятельный метод лечения рака лимфатической системы, лучевая терапия применяется редко, например, при локализованных поражениях относительно доброкачественных лимфом.
Также лучевая терапия используется в качестве паллиативного лечения для уменьшения симптомов заболевания. Например, для купирования костных болей, уменьшения объема опухолевой массы при компрессии внутренних органов и др.
Хирургическое лечение
Хирургические вмешательства при раке лимфоузлов выполняются с паллиативной целью, для устранения жизнеугрожающих состояний. Например, при перфорации органов ЖКТ, при развитии механической желтухи и др. Как основной метод лечения, хирургия используется при изолированном поражении внутренних органов, например, желудочно-кишечного тракта, но в этом случае все равно необходимо назначение химиотерапии.
Другие методы лечения
В схемы лечения многих видов лимфом включено применение таргетных препаратов, иммунотерапии, моноклональных антител и др. Такие методы позволяют добиться ремиссии у большего количества пациентов, улучшают результаты лечения при развитии рецидивов и увеличивают общую продолжительность жизни.
Диагностика рака лимфоузлов
В рамках диагностики рака лимфатической системы требуется комплексный подход, который направлен на подтверждение диагноза и на определение его стадии.
Диагноз выставляется только после патоморфологического исследования фрагмента пораженного лимфоузла. С этой целью необходимо произвести биопсию. Полученный материал заливают парафином и делают из него препараты, нарезая опухоль тонким слоем, чтобы ее можно было исследовать под микроскопом. Также применяют дополнительные лабораторные методы диагностики, например, иммуногистохимическое окрашивание, молекулярно-генетические тесты и др.
Для определения стадии заболевания используют лучевые методы диагностики:
- ПЭТ-КТ.
- КТ.
- МРТ.
- УЗИ.
- Сцинтиграфию.
С их помощью визуализируют пораженные лимфоузлы и внелимфатические очаги.
Прогноз
Прогноз рака лимфоузлов зависит от многих факторов. Ключевыми моментами здесь является:
- Вид лимфомы.
- Распространенность процесса.
- Возраст пациента.
- Общее состояние пациента на момент постановки диагноза.
- Возможность проведения радикального лечения.
В целом при лечении лимфом 1-2 стадии удается добиться полной 5-летней ремиссии более чем в 80% случаев. Неблагоприятными прогностическими признаками является: возраст старше 60 лет, вовлечение в процесс косного мозга и наличие внелимфатических очагов поражения.