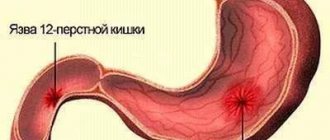
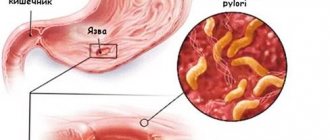
Язвенная болезнь желудка (она же язва желудка) – нарушение слизистой оболочки желудка, которое образуется под действием соляной кислоты, пепсина и желчи. Катализатором заболевания становится Helicobacter pylori – это бактерия, разрушающая стенку защитного слоя желудка, делая ту незащищенной от кислоты, которая входит в состав желудочного сока.
Второй по распространенности причиной язвы является курение. Даже в процессе лечения курение мешает восстановлению слизистой желудка и увеличивает возможность рецидива. Прием анальгина, ибупрофена и других противовоспалительных почти в 50% случаев влияет на развитие заболевания.
Язва желудка, ее виды и стадии
Язвенная болезнь желудка (далее — ЯБЖ) — заболевание, при котором возникает дефект слизистой и может затрагиваться подслизистый слой. Это хроническая болезнь, протекающая волнообразно, с периодами обострения и ремиссии.
Язва может локализоваться в разных отделах желудка:
- субкардиальном и кардиальном — в верхней части;
- антральном — в нижнем отделе;
- в теле — в срединной части;
- в пилорическом канале — у перехода в двенадцатиперстную кишку.
По размерам язва бывает:
- малой — в диаметре до 5 мм;
- средней — в диаметре 6-19 мм;
- большой — в диаметре 20-30 мм;
- гигантской — в диаметре более 30 мм.
Также различают язву, ассоциированную с бактерией Helicobacter pylori (далее — НР) и не ассоциированную с ней.
Заболевание проходит в несколько стадий:
- обострения — возникновение дефекта на слизистой оболочке;
- рубцевания — образование соединительной ткани на месте язвы;
- ремиссии — заживление дефекта.
Отдельно выделяют стадию рубцово-язвенной деформации органа.
Методы диагностики язвы желудка
В диагностике язвы желудка используются инструментальная диагностика и лабораторные методы. Основное значение придаётся эндоскопическому методу – ЭГДС (гастроскопии).
Гастроскопия
Гастроскопия позволяет выявить изъязвление, уточнить его локализацию, размеры и глубину, определить, имеет ли место кровотечение. Также гастроскопия даёт возможность оценить рельеф и эластичность слизистой.
Подробнее о методе диагностики
Рентгеноскопия
При язве желудка может использоваться такой метод диагностики как рентгеноскопия. Рентгеноскопия — это рентгенологическое исследование в режиме реального времени. Желудок пациента заполняется контрастным веществом. С помощью рентгеновского излучения получается изображение контуров желудка. Можно оценить динамику прохождения контрастного вещества. При язве желудка исследования выявляет «ниши» – стойкое скопление контрастного вещества на на рельефе слизистой оболочки или на контуре стенки органа.
Общий анализ крови
При язвенной болезни следует ожидать, что общий анализ крови покажет увеличение количества эритроцитов, рост гемоглобина и замедление СОЭ.
Подробнее о методе диагностики
Анализ кала на скрытую кровь
Стандарт обследования при подозрении на язву желудка обычно включает в себя анализ кала на скрытую кровь.
Выявление Helicobacter pylori
Причиной воспалительного процесса в желудке может быть бактерия Helicobacter pylori. Для того, чтобы лечение было эффективным, необходимо установить её присутствие в желудке пациента. С этой целью могут проводиться:
- забор биоптата слизистой желудка во время эндоскопии для последующего микроскопического или культурального исследования;
- дыхательный уреазный тест;
- анализ кала на обнаружение антигена Helicobacter pylori;
- серологический анализ крови;
- ПЦР-диагностика.
Записаться на диагностику Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Основные причины возникновения
Причиной возникновения дефекта на слизистой желудка считается нарушение равновесия между агрессивным секретом желудка и защитными качествами слизистой оболочки. Для переваривания пищи в желудке выделяется пепсин и соляная кислота. Чтобы они не разрушали желудок, на его поверхности образуется слизь, защищающая орган. Если кислоты вырабатывается больше, а слизи меньше, может образоваться язва. Фоном для такой патологии может быть снижение моторики желудка, нарушение регенеративных — восстановительных свойств слизистой оболочки на фоне некоторых заболеваний.
К основной этиологической причине образования язвы относят поражение слизистой НР. Эта бактерия успешно выживает в кислой среде и вырабатывает энзим (фермент), вызывающий воспалительную реакцию с последующим образованием дефекта. Helicobacter pylori выявляют у 82% пациентов, страдающих язвой желудка.
Еще одной причиной может стать бесконтрольный прием противовоспалительных нестероидных препаратов, например, аспирина.
Провоцирующими факторами могут стать:
- курение и злоупотребление алкоголем;
- постоянное употребление острой пищи;
- стрессовые ситуации;
- наследственная предрасположенность;
- еда всухомятку;
- нарушение режима питания.
Язва желудка часто развивается на фоне некоторых заболеваний, таких как атрофический гастрит, гормональные патологии.
Диагностика
Для диагностики язвенной болезни пациенты проходят фиброгастроскопию, во время которой можно сделать быстрый уреазный тест и обследоваться на helicobacter. Где-то дополнительно проводят рН-метрию для того, чтобы узнать уровень кислотности в желудке. При этом обследовании пациенту через нос ставится зонд в желудок и в течение суток измеряется кислотность.
Ранняя диагностика заболеваний желудочно-кишечного тракта позволяет своевременно выявить и предотвратить риск развития инфекционных, воспалительных и опухолевых заболеваний желудочно-кишечного тракта, избежать развития осложнений и перехода заболевания в тяжелую форму. Мы заботимся о здоровье своих пациентов и предлагаем воспользоваться нашими программами для профилактики и лечения заболеваний пищеварительной системы. Данные программы можно пройти за 1 визит в клинику.
Записаться на консультацию к гастроэнтерологу в Клинике Наедине можно по телефону в г. Кирове: (8332) 32-7777 или через форму на сайте
Симптомы заболевания
ЯБЖ чаще проявляет себя обычно весной и осенью, в период обострения заболевания. Первый признак заболевания — боль, возникающая сразу после приема пищи. Это связано с тем, что выделяющийся во время еды пепсин и соляная кислота агрессивно воздействуют на незащищенный слизью дефект. Причем проявления болевой симптоматики нарастают в течение часа после приема пищи. Боль локализуется в области эпигастрия, в области сердца, может иррадиировать — отдавать под лопатку, как при инфаркте. На высоте болевого синдрома часто возникает тошнота, которая может закончиться рвотой, приносящей облегчение.
Другие диспептические проявления и признаки болезни: изжога, снижение аппетита, запоры. На проблемы с желудком может указывать обложенный язык. На этом фоне больной быстро теряет вес.
Лекарственные травы
Благодаря содержанию большого количества полезных веществ и антиоксидантов, лекарственные травы благоприятно влияют на состояние пищеварительного тракта. Используют сбор трав и отдельные растения, употребляемое перорально.
Алоэ
Растительные экстракты обладают следующими свойствами:
- усиление местного иммунитета для борьбы с патогенными микроорганизмами;
- нормализация выделения пищеварительного сока;
- ускорение регенеративных процессов;
- противовоспалительный эффект;
- устранение болевого синдрома.
Используют следующую методику получения сока алоэ:
- применяют только листья, достигающие 3 лет или более старшего возраста;
- за 3 дня до срывания листьев прекращают полив;
- срезают листья, помещая в холод на 10 суток;
- мелко измельчают листья, чтобы получилась кашицу.
Рекомендации по употреблению:
- кашицу употребляет за 35 минут до еды;
- едят по 1 столовой ложке 2 раза в день;
- курс терапии длится 1 месяц.
Для усиления антисептического эффекта полученную кашицу процеживают через марлю, чтобы получить сок. Его смешивают в равных пропорциях с медом, употребляя каждый день по 50 мл до еды. Курс лечения длится 1 месяц.
Семена льна
Семена льна зарекомендовали себя для борьбы с заболеваниями пищеварительного тракта. Их эффективность доказана в ходе клинических исследований:
- обволакивание пораженных стенок желудка, защита от дальнейшего повреждения;
- усиление обновления клеточного состава, приводящее к заживлению тканей;
- подавление чрезмерной кислотности желудочного сока;
- дезинтоксикационные свойства;
- ускорение метаболизма.
На каждый прием готовят отдельно лечебный отвар, так как он быстро подвергается окислению при действии воздуха, что подавляет его эффективность. Способ приготовления:
- в емкость складывают 1 чайную ложку семян льна;
- добавляют 100 мл крутого кипятка;
- настаивают 20 минут, постоянно взбалтывая емкость;
- процеживают полученную жидкость.
Вторая методика приготовления целебной жидкости:
- предварительно семена измельчают в кофемолке;
- складывают в термос;
- заливают крутым кипятком;
- настаивают 30 минут, постоянно взбалтывают;
- процеживают жидкость.
Получается вязкий лечебный отвар, который употребляют за 30 минут до еды. Прием осуществляет 3 раза в день. Перед каждым употреблением пищи готовят новую жидкость. Лечение продолжается 1 месяц.
Противопоказания к употреблению:
- индивидуальная непереносимость;
- острая стадия язвы, которая может сопровождаться желудочно-кишечными кровотечениями;
- желчнокаменная болезнь, так как семена льна стимулируют выделение желчи, вместе с которой начнут передвигаться камни, повреждающие слизистую оболочку;
- обострение воспалительных процессов в печени, поджелудочной железе, желчном пузыре;
- вынашивание плода, грудное вскармливание, так как в состав входят природные гормоны, влияющие на эндокринную систему.
Результат от лечения при отсутствии противопоказаний будет заметен в течение 2 недель после первичного приема.
Семена тыквы
Из семян тыквы многие врачи советуют изготавливать целебный чай. Используют следующий рецепт:
- предварительно из тыквы извлекают семечки, подсушивают, обжаривают на сковороде без добавления масла;
- измельчают сухие семечки на блендере или в кофемолке;
- полученную консистенцию заливают крутым кипятком, настаивают 20 минут;
- процеживают, пьют натощак за 25 минут до еды перед каждым приемом пищи.
Оптимальный курс терапии при помощи народного метода длится в течение 2 месяцев.
Цветки календулы
Цветки календулы обладают следующими полезными свойствами:
- активация обновления клеточного состава;
- устранение воспалительных процессов с пораженных стенок ЖКТ;
- рубцевание;
- тонизирование, усиление функции иммунитета;
- улучшение метаболических процессов.
Способ приготовления:
- 1 столовую ложку цветков календулы кладут в емкость;
- наливают 250 мл крутого кипятка;
- готовят на водяной бане 20 минут, но не кипятят;
- процеживают в отдельную емкость.
Полученную жидкость употребляют в течение всего дня небольшими глотками. Сразу весь настой принимать запрещено, возникнет сильная нагрузка на ЖКТ.
Если у пациента наблюдаются тяжелые сердечно-сосудистые заболевания, аллергические реакции на календулу, вынашивание плода, грудное вскармливание, использовать настой запрещено.
Плоды шиповника
Рекомендовано употреблять отвар из плодов шиповника при поражении пищеварительного тракта, связанного со сниженной кислотностью желудочного сока. Способ приготовления:
- предварительно с плодов шиповника удаляют все волоски, они усиливают раздражение кишечника и пищевода;
- 30 подготовленных плодов кладут в емкость, наливают 200 мл кипятка;
- варят на минимальном огне 7-10 минут;
- настаивают отвар в течение суток, процеживают.
Готовый отвар пьют за 35 минут до еды в концентрации 100 мл. Используют курс лечения 1 месяц.
Цветки ромашки
Ромашка благоприятно влияет на пищеварительный тракт, практически не вызывает негативные реакции. Исключение составляют пациенты, обладающие аллергической реакцией. Если противопоказания отсутствуют, для употребления используют 1 из следующих рецептов:
- В емкость кладут 2 чайные ложки цветков, наливают 200 мл кипятка, настаивают, процеживают.
- В термос кладут 1 чайную ложку 2ветков. Наливают 250 мл крутого кипятка. Настаивают 3 часа.
Полученный отвар употребляют за 25 минут до еды. Используют 1/4 стакана, который пьют в течении 1,5 месяцев.
Грецкий орех
Грецкий орех обладает сильным вяжущим, регенеративным эффектом. Выделяют 3 методики терапии при помощи грецкого ореха.
- Утром, натощак съедают 7 орехов, очищенных от скорлупы. Курс лечения составляет 1 месяц зимой и 1 месяц весной.
- Приготовление лечебной смеси. Предварительно 1 столовую ложку грецких орехов измельчают на блендере или кофемолке. Заливают 100 мл крутого кипятка, настаивают 30 минут, помешивая. Добавляют 3 чайных ложки меда. Консистенцию употребляют по 0,5 чайной ложке 7 раз в сутки. Курс лечения составляет 1 месяц.
- Изготовление настойки из скорлупы. Предварительно промывают, тщательно очищает 1 кг скорлупы. Ее помещают в глубокую емкость, полностью заливают спиртом 70%. Настаивают в течение 2 недель. Средство употребляют при язвенной болезни, а также при других пищеварительных расстройствах, но не в период обострения. Принимают по 1 чайной ложке перед каждым приемом пищи, за 35 минут. Лечебной курс составляет 1 месяц.
Осторожно! Если у пациента наблюдается обострение, желудочно-кишечное кровотечение, спиртовую настойку употреблять запрещено. Этиловый спирт негативно влияет на раны в слизистых оболочках, усиливая воспалительную реакцию.
Лечение заболевания
Язвенная болезнь желудка хорошо лечится консервативными методами, которые включают фармакотерапию и физиотерапевтические процедуры. В экстренных и в некоторых других случаях показано оперативное вмешательство.
Медикаментозное лечение
В лечение язвы желудка используется комплексная фармакотерапия, включающая лекарственные средства, направленные на первопричину возникновения патологии, снимающие раздражение слизистой оболочки и создающие защитный барьер для желудочного сока и снимающие болевые ощущения. В основную группу лекарственных препаратов входят:
- Ингибиторы протонного насоса — препараты пролонгированного действия, снижают секреторную активность желудка.
- Антацидные средства — обволакивают слизистую оболочку, защищая ее от агрессивного воздействия желудочного сока, и снижают его кислотность.
- Антибактериальные препараты — направлены на эрадикацию (уничтожение) Helicobacter pylori. Лучший эффект достигается, когда антибиотики комбинируют. При ЯБЖ назначают макролиды, противопротозойные препараты, антибиотики пенициллинового и тетрациклинового ряда.
- Препараты висмута — снимают воспаление и образуют нерастворимый коллоид, создающий защитную пленку при соединении с белком.
- Витамин В5 (Пантотенат) — нормализует выработку соляной кислоты, стимулирует регенерацию слизистой оболочки.
- Метилметионинсульфония хлорид, который еще называют витамином U — воздействует как цитопротектор, способствующий снижению желудочной секреции и заживлению язвы желудка.
Лечение может быть дополнено и другими препаратами, направленными на устранение причин, вызвавших язвенную патологию.
Физиотерапия
Физиопроцедуры помогают заживлению язвы и могут быть использованы в комплексной терапии. На механизмы саморегуляции и адаптации благотворно воздействуют:
- лазеропунктура — воздействие на биоактивные точки лазерным лучом;
- КВЧ-терапия — влияние электромагнитных волн миллиметрового диапазона;
- магнитотерапия — воздействие низкочастотных магнитных полей.
УЗ-терапию используют для улучшения моторики желудка в случае его атонии. Эта процедура также улучшает кровоснабжение органа, снижает количество бактерий и снимает воспаление.
Хирургическое лечение
Экстренная операция выполняется в случае массивного кровотечения и прободной язвы желудка. Хирургическое вмешательство показано также при осложненной форме ЯБЖ в случае незаживающей язвы, также при малигнизации, когда патология приобретает злокачественный характер. В некоторых случаях используются щадящие способы: лапароскопия или эндоскопия.
специалисту
Наши врачи ответят на любые интересующие вас вопросы
Тумасова Анна Валерьевна Врач гастроэнтеролог
Современные подходы к лечению язвенной болезни желудка и двенадцатиперстной кишки
В конце ХХ в. был сделан значительный шаг к изменениям принципов лечения язвенной болезни (ЯБ). Успех современных подходов к терапии связан, прежде всего, с применением новых антисекреторных препаратов и схем эрадикации Helicobacter pylori (НР). В настоящее время фармакотерапия ЯБ включает более 500 различных препаратов и около 1000 их сочетаний. Современная концепция лечения ЯБ предусматривает активную терапевтическую тактику, включающую многокомпонентные лекарственные схемы и длительный прием медикаментов по показаниям.
Важный компонент современной фармакотерапии язвенной болезни — это отсутствие принципиальных различий в подходах к лечению язв желудка и двенадцатиперстной кишки. Основными принципами терапии язвенной болезни являются:
- воздействие на факторы агрессии и/или защиты;
- этиологическая терапия;
- коррекция медикаментозного лечения с учетом сопутствующих заболеваний;
- индивидуальные особенности больного (возраст, масса тела, переносимость используемых медикаментов, активность, т. е. умение себя обслуживать);
- финансовые возможности больного.
- Основные направления в лечении язвенной болезни в период обострения предусматривают:
- этиологическое лечение;
- лечебный режим;
- лечебное питание;
- медикаментозное лечение;
- фитотерапию;
- применение минеральных вод;
- физиотерапевтическое лечение;
- местное лечение долго не заживающих язв.
В настоящее время в патогенезе ЯБ, особенно дуоденальной язвы, большое значение придают инфекционному агенту — H. pylori. Эпидемиологические данные, полученные в различных странах, свидетельствуют о том, что 100% язв двенадцатиперстной кишки и более 80% язв с локализацией в желудке связаны с персистированием НР.
Множество исследований подтверждает, что антихеликобактерная терапия приводит к снижению частоты рецидивов язвенной болезни желудка (ЯБЖ) и двенадцатиперстной кишки (ДПК). Стратегия лечения ЯБ с помощью эрадикации инфекции НР обладает неоспоримыми преимуществами перед терапией всеми группами противоязвенных препаратов, так как обеспечивает длительную ремиссию заболевания и, возможно, полное излечение. Антихеликобактерная терапия хорошо изучена в соответствии со стандартами доказательной медицины [8]. Современные подходы к диагностике и лечению инфекции H. pylori, отвечающие требованиям доказательной медицины, отражены в итоговом документе второго Маастрихтского консенсуса, принятом в сентябре 2000 г. Главными отличиями нынешнего документа от соглашения пятилетней давности являются несколько важных пунктов [5].
- Впервые лечение инфекции H. pylori, а следовательно, и ассоциированных с ней заболеваний вменено в обязанности врачу общей практики, а не специалисту-гастроэнтерологу, как это было принято ранее. К компетенции гастроэнтеролога отнесены лишь те случаи, когда лечение заболевания, в том числе с использованием терапии второй линии, оказалось неудачным, а также случаи, явно требующие вмешательства специалиста.
- Впервые введено двухступенчатое лечение: выбирая схему первой линии, врач одновременно сразу должен планировать резервную терапию.
- Рекомендуется использовать антихеликобактерную терапию у больных функциональной диспепсией, а также в случаях, если планируется проведение длительной терапии нестероидными противовоспалительными препаратами.
- Больным с неосложненной ЯБ ДПК предлагается назначать только рекомендованные курсы антихеликобактерной терапии, без последующего применения антисекреторных препаратов.
Основным критерием для выбора антихеликобактерной терапии служит ее предполагаемая эффективность, обеспечивающая высокий процент эрадикации (более 80%).
Правила и рекомендации Российской гастроэнтерологической ассоциации по лечению инфекции НР к применению антихеликобактерной терапии.
- Если использованная схема лечения не позволила достичь эрадикации, проводить повторно по этой схеме ее не следует.
- Если использованная схема не привела к эрадикации, это означает, что бактерия приобрела устойчивость к одному из компонентов схемы лечения.
- Если применение одной, а затем другой схемы лечения не приводит к эрадикации, то следует определять чувствительность штамма НР ко всему спектру используемых антибиотиков.
Принятие Российской гастроэнтерологической ассоциацией в 1998 г. национальных рекомендаций по диагностике и лечению хеликобактерной инфекции и массовое ознакомление с ними врачей не привели пока к снижению числа стратегических и тактических ошибок в определении показаний к эрадикации и выборе адекватных антихеликобактерных схем (см. таблицу 1) [4].
Таблица 1. Ошибки в лечении НР-инфекции.
| Ошибки в выборе пациента | Ошибки в схемах лечения |
|
|
Что необходимо знать врачу, начинающему проведение антихеликобактерной терапии? Каждому врачу общей практики, особенно со стажем работы более пяти лет, скорее всего, придется преодолеть некий психологический барьер, перед тем как назначить пациенту с язвенной болезнью антибиотики. На сегодняшний день врачи-гастроэнтерологи и терапевты пока по-разному относятся к антихеликобактерной терапии при ЯБ. Необходимо строгое, неукоснительное соблюдение схемы антихеликобактерного лечения [10]. Эффективность их доказана, они соответствуют особенностям НР и фармакокинетике препаратов, известны также побочные эффекты такой терапии.
Лучше не проводить антихеликобактерную терапию вообще, нежели проводить ее неправильно — так как в этом случае быстро развивается устойчивость НР к целому ряду компонентов. В связи с этим пациенту необходимо подробно рассказать о предстоящем лечении и заручиться его согласием на сотрудничество с врачом. Важно также оценить материальные возможности больного. Он должен знать, что благодаря дорогостоящему, однократному лечению удастся добиться стойкой ремиссии у больных ЯБ ДПК в 70–80% случаев, а при ЯБЖ — в 50–60%, что в конечном счете экономически выгодно.
Какую схему эрадикации выбрать? Если имеется язва желудка или ДПК на фоне повышенной кислотопродукции, то предпочтение следует отдать классическим трехкомпонентным схемам на основе блокатора протонного насоса (ИПП) (омепразол и т. д.). Затем возможен переход на разовый прием ИПП без антибактериальных препаратов. Не следует использовать схемы, содержащие нитроимидазолы (метронидазол, тинидазол), если в анамнезе препараты данной группы назначались по другим показаниям.
В настоящее время в России наблюдается резкое увеличение числа штаммов НР, устойчивых к нитроимидазолам [2, 9]. С учетом этого актуальной задачей на сегодняшний день представляется поиск более действенных режимов эрадикации НР. Поэтому в последние годы растет интерес к применению макролидов при лечении НР-ассоциированных заболеваний. Многочисленными работами показана эффективность применения макролидных антибиотиков для лечения НР. Эти препараты обладают высокой способностью проникать в клетки, интенсивно выделяются на слизистые оболочки (СО), что увеличивает их эффективность против НР. Кроме того, у макролидных антибиотиков меньшее число противопоказаний, а также побочных эффектов, у них более высокий процент эрадикации, чем у тетрациклинов, которые также могут накапливаться в клетках [11]. Особенность НР-инфекции заключается в том, что она сопровождается гиперацидностью.
В связи с этим большинство антибиотиков-макролидов подвергается усиленному гидролизу и не может использоваться. Исключение составляет кларитромицин, устойчивый к действию соляной кислоты [11].
Поэтому целью нашего исследования явилась разработка новых схем эрадикационной терапии ЯБ ДПК, ассоциированной с H. pylori, с использованием омепразола (О), а также комбинации амоксициллина (А) и кларитромицина (К). Мы использовали следующую схему эрадикации — ультоп (омепразол) 20 мг два раза в день + фромилид (кларитромицин) 500 мг два раза в день + хиконцил (амоксициллин) 1000 мг два раза в день — курс семь дней. Эрадикация составила 90%. Проведенное исследование показало, что использование фромилида (кларитромицина) эффективно и целесообразно в схемах антихеликобактерной терапиии с применением ИПП.
Данные многочисленных исследований и результаты их метаанализа позволили сделать заключение, что включение антисекреторных препаратов в схемы эрадикации НР-инфекции не только улучшает эрадикацию HP при сочетании с антибиотиками, но и способствует ускорению рубцевания язвы, позволяет быстрее устранить симптомы язвенной диспепсии. Что касается конкретных механизмов повышения эффективности эрадикации вследствие приема антисекреторных препаратов, то, прежде всего, при повышении рН желудочного содержимого снижается показатель минимальной подавляющей концентрации антибиотиков (МПК) и соответственно растет их эффективность. Также повышаются вязкость желудочного сока и концентрация антибиотика в желудочном содержимом, что увеличивает время экспозиции антибактериальных препаратов с бактерией H. pylori [11]. Нами была исследована эффективность ультопа (омепразола) — рН > 4 желудочного содержимого при однократном приеме 20 мг была на протяжении 12–14 ч (см. рисунок 1).
Однако ИПП первого поколения не полностью отвечают практическим запросам клиницистов. Они медленно конвертируются в активную форму и создают максимальный для эрадикации антисекреторный эффект лишь к пятому–восьмому дню терапии. В число препаратов этого класса входят также лансопразол, пантопразол, рабепразол и эзомепразол. Они связываются с ферментами клеточной стенки париетальных клеток — Н+ , К+ -АТФазой, и являются самыми мощными средствами, контролирующими желудочное кислотообразование.
С помощью рН-метрии у НР-негативных добровольцев изучено действие новой лекарственной формы лосек МАПС. После курса лечения этим препаратом антисекреторный эффект
в дневное время оказался даже более выражен, чем при применении пантопразола [9]. Однако фармацевтические компании, продолжавшие поиск новых, более эффективных антисекреторных средств, создали новый препарат — нексиум. Антисекреторный эффект нексиума превосходит по выраженности, быстроте наступления и продолжительности воздействия подобный же эффект омепразола в стандартных дозах 20 и 40 мг, пантопразола 40 мг и лансопразола 30 мг [8].
В связи с вышеизложенным большой интерес представляет новый ИПП — париет (рабепразол) [3]. При лечении ЯБЖ И ДПК рекомендован прием париета в дозе 40 мг один раз в сутки или 20 мг через 12 ч. Наиболее эффективным, быстродействующим антисекреторным и антибактериальным препаратом в схемах эрадикации является париет в дозе 20 мг два раза в день. Его не надо назначать за семь дней до начала лечения антибиотиками, как в случае применения других ИПП, так как надежный антисекреторный эффект достигается уже в первый день лечения (из рекомендаций Российской гастроэнтерологической ассоциации).
К сожалению, наличие у некоторых больных резистентности НР к антибиотикам вынуждает исследователей разрабатывать альтернативные варианты лечения пациентов, страдающих язвенной болезнью, ассоциированной с H. pylori.
Так, нами изучена эффективность эрадикационных схем с применением резервных антибактериальных препаратов. Наилучший результат эрадикации (90%) был достигнут при использовании схемы: де-нол 240 мг два раза в день, 14 дней + тетрациклин 1 г/сут и фуразолидон 200 мг два раза в день, семь дней.
Достаточно часто встает вопрос о необходимости проведения эрадикационной терапии у лиц пожилого и старческого возраста. На сегодняшний день это можно связать с тем, что при длительной персистенции НР развиваются кишечная метаплазия и атрофия слизистой желудка, увеличивается риск развития карциномы желудка. Возрастные особенности ферментативной активности и атрофические процессы в СО желудочно-кишечного тракта также изменяют скорость биотрансформации лекарственных средств, нарушают их всасывание. Отмечено, что концентрация ранитидина повышается у пациентов старше 60 лет с сопутствующей патологией гепатопанкреатобилиарной области [1].
«Ахилесовой пятой» консервативного лечения язвенной болезни является, как известно, высокая частота осложнений. Доказано, что эрадикация НР полностью предотвращает осложнения язвенной болезни. Так, в ходе четырех крупных исследований изучалось течение язвенной болезни у пациентов, у которых она манифестировала кровотечением (см. рисунок 2). Как видно, из представленных данных, любой другой вид лечения не исключает опасности повторного кровотечения, — в течение года после предыдущего кровотечения оно рецидивирует примерно у каждого третьего больного. В случае же эрадикации НP кровотечения не повторяются вовсе (см. рисунок 2).
| Рисунок 2. Частота рецидивов кровотечений после курса эрадикационной терапии. |
Оценка эффективности эрадикации проводится после завершения лечения и направлена на выявление вегетативных и кокковых форм Н.pylori. В «Рекомендациях» четко определяется схема проведения этого этапа диагностики:
- сроки проведения — не ранее, чем через четыре-шесть недель после окончания курса противохеликобактерной терапии, либо после лечения сопутствующих заболеваний любыми антибиотиками или антисекреторными средствами;
- диагностика эрадикации осуществляется при помощи как минимум двух из указанных диагностических методов, причем при использовании способов, делающих возможным непосредственное обнаружение бактерии в биопсийном материале (бактериологический, гистологический, уреазный). Необходимо исследование двух биоптатов из тела желудка и одного биоптата из антрального отдела.
Нельзя недооценивать роль антацидных препаратов в лечении ЯБЖ и ДПК. Данные препараты, известные еще с глубокой древности, понижают кислотность желудочного сока за счет химического взаимодействия с кислотой в полости желудка. Предпочтение отдается не всасывающимся антацидам — альмагель, маалокс, фосфалюгель, тальцид, рутацид. При обострении ЯБЖ и ДПК в комплексном лечении мы использовали рутацид в дозе 500 мг три раза в день + одна таблетка перед сном. На фоне приема этого средства симптомы желудочной диспепсии исчезали
к концу первого-второго дня лечения. Несмотря на введение в медицинскую практику современных ингибиторов желудочной секреции антациды сохраняют значение как эффективное средство лечения больных с ЯБЖ и ДПК.
В результате лечения должна быть достигнута полная клинико-эндоскопическая ремиссия, при отрицательных результатах НР-тестирования.
Следует отметить, что мы очень редко сталкиваемся со случаями, когда у больного имеется изолированная язва. Лечение сочетанной патологии сопряжено с рядом проблем.
Иногда консервативная терапия оказывается неэффективной. Это может быть обусловлено двумя факторами: часто рецидивирующим течением язвенной болезни и формированием рефрактерных гастродуоденальных язв. Проведенный анализ выявил причины частых рецидивов в течении ЯБ, это — НР-инфекция, прием нестероидных противовоспалительных препаратов, наличие осложнений ЯБ в анамнезе, а также низкая комплаентность. В качестве факторов, способствующих формированию рефрактерных гастродуоденальных язв, могут выступать вышеперечисленные причины, а также скрыто протекающий синдром Золлингера-Эллисона.
В заключение следует еще раз подчеркнуть крайнюю важность разработки отечественных стандартов лечения ЯБЖ И ДПК и скорейшего их внедрения в практику врача — терапевта и гастроэнтеролога. Важные аргументы в пользу проведения антихеликобактерного лечения получены при оценке соотношения стоимость/эффективность. ЯБ широко распространена и характеризуется хроническим рецидивирующим течением. Эрадикация H. pylori снижает как прямые, так и косвенные затраты при ЯБ, при этом исключается необходимость дорогостоящего поддерживающего лечения антисекреторными препаратами, снижается риск повторных обострений, возникновения осложнений и, в ряде случаев, хирургическое лечение.
Таким образом, современная медикаментозная терапия ЯБ ДПК и ЯБЖ может обеспечить безрецидивное течение этих заболеваний и избавить больных от осложнений. При этом в большинстве случаев амбулаторного лечения оказывается достаточно. Успех терапии зависит не только от назначения оптимальной лекарственной комбинации, но и, в значительной степени, от ее реализации с участием больного.
Литература.
- Верткин А. Л., Машарова А. А. Лечение язвенной болезни в современной клинике // Лечащий врач, октябрь 2000, №8. — С. 14-19.
- Григорьев П. Я., Яковенко Э. П., Агафонова А. и др. Пилорический геликобактериоз: диагностика, лечение // Лечащий врач, июнь 2002, №6. — С. 3-8.
- Еращенко П. П., Снегова Е. А., Чурилин Ю. Ю. Фармакоэкономическое обоснование применения рабепразола (Париета) при язвенной болезни // Клиническая фармакология и терапия, 2001, 10 (1). — С. 42-46.
- Ивашкин В. Т. Профилактика и лечение хронических заболеваний верхних отделов желудочно — кишечного тракта. — М.: «МЕДпресс — информ», 2002. — С. 127.
- Исаков В. А, Щербаков П. Л. Комментарии к Маастрихтскому соглашению». — 2, 2000//V Международный симпозиум «Диагностика и лечение заболеваний, ассоциированных с H. pylori»., Педиатрия, №2, 2002. — С. 5-7.
- Кокуева О. В., Степанова Л. Л., Усова О. А. и др. Фармакотерапия язвенной болезни с учетом сопутствующей патологии желудочно-кишечного тракта // Экспериментальная и практическая гастроэнтерология, 1/2002. — С. 49-52.
- Кольцов П. А., Задионченко В. С. Фармакотерапия хронических заболеваний органов пищеварения //Практическое руководство. — М., 2001. — С. 200.
- Лапина Т. Л., Ивашкин В. Т. Современные подходы к лечению язвенной болезни желудка и двенадцатиперстной кишки // Российский медицинский журнал. — Т. 3, №1, 2001. —
- 10-15.
- Лапина Т. Л. Современные подходы к лечению кислотозависимых и H. pylori — ассоциированных заболеваний // Клинические перспективы гастроэнтерологии, гепатологии. 1, 2001. —
- 21-27.
- Пиманов С. И. Эзофагит, гастрит, и язвенная болезнь — Н. Новгород, 2000. — 376 с.
- Страчунский Л. С., Козлов С. Н. Макролиды в современной клинической практике. — Смоленск, 1998. — 303 с.
И. В. Маев, доктор медицинских наук, профессор МГМСУ, Москва
Питание и вредные привычки при язве желудка
Диета при ЯБЖ — обязательная часть лечения. В острый период питание должно быть максимально щадящим, бережно воздействующим на слизистую оболочку и не стимулирующим секреторную активность желудка. В первые два дня предпочтение отдается слизистым супам на рисовом отваре без овощей и мяса, киселю или теплому чаю с сахаром и сухариками. В последующие 6 дней в лечебном питании используется стол №1.
Разрешенные продукты
Общие правила питания:
- в рацион включать легкоусвояемую пищу;
- еда должна быть теплой,
- нельзя употреблять холодные и горячие блюда;
- есть нужно медленно, маленькими порциями
- продукты нужно измельчать и перетирать;
- допускается запекание, варка, тушение;
- исключаются жареные продукты и специи;
- перерыв в приеме пищи не должен быть больше 3 часов;
- пищу необходимо тщательно пережевывать.
При язве желудка разрешены следующие продукты и блюда:
- Слизистые супы: с добавлением рисовой, манной, овсяной крупы, можно добавлять сливки или сливочное масло;
- Слизистые каши: на воде или молоке из той же крупы, можно добавить сливки;
- Рыба и мясо: нежирная говядина, телятина, индейка, кролик, курица. Для приготовления мясо необходимо отварить, пропустить через мясорубку, добавить сливочного масла, запечь в виде пюре суфле, можно готовить паровые котлеты, биточки, тефтели;
- Яйца: всмятку, можно паровой омлет;
- Ягоды и фрукты: запеченные несладкие фрукты, компоты из сухофруктов;
- Молочные продукты: молоко, суфле из протертого творога, приготовленное на пару, сливки.
- Напитки: некрепкий чай с добавлением сливок или молока, отвар шиповника, кисель молочный или фруктово-ягодный.
В блюда можно добавлять рафинированное растительное масло или несоленое сливочное.
Запрещенные продукты
В период обострения исключаются продукты, которые раздражают слизистую желудка и повышающие выработку желудочного сока: жирное мясо, сдоба, пресервы, консервированные и копченые продукты, кондитерские изделия с кремом, блюда с уксусом и специями, чеснок.
Не включают в рацион овощи с грубой клетчаткой, а также редис, редька, дайкон, капуста, помидоры, репа, грибы.
Необходимо отказаться от продуктов, вызывающих бродильные процессы: бобовые, сладкие фрукты и соки, газированные напитки.
На период лечения категорически нельзя курить и употреблять алкоголь.
Растительные масла
Масла на основе растений благоприятно влияют на самочувствие пациента при язвенной болезни. Они обволакивают пораженную область, защищая от негативного воздействия соляной кислоты.
Облепиховое масло
Облепиховое масло использовали со времен Древней Греции, чтобы лечить заболевания пищеварительного тракта. Оно насыщает организм витаминами, микроэлементами и минералами, активируя естественные процессы.
Облепиховое масло полезно за счет формирования следующих эффектов:
- обволакивание слизистой оболочки ЖКТ, исключая риск дальнейших повреждений;
- активация регенеративных процессов, заживляющих язвенные образования;
- анестезирующий эффект;
- устранение воспалительных образований до перехода в язву;
- уничтожение патогенных микроорганизмов, предотвращение размножение бактерий;
- усиление продукции желчи.
Рекомендации по употреблению:
- пьют по 1 чайной ложке средства за 30 минут до еды;
- повторение приема 3 раза в сутки перед каждым употреблением пищи;
- сохранение курса лечения в течение 2 недель.
Облепиховое масло можно употреблять не только для лечения, но и профилактики рецидива язвенной болезни. В этом случае его употребляют только 1 раз, перед завтраком. Курс лечения сохраняют в течение 2 месяцев.
Чтобы усилить антибактериальные свойства облепихового масла, его употребляют вместе с настойкой прополиса. Используют 70 мл облепихового масла и 30 мл прополиса. Полученную консистенцию перемешивают, употребляяют по 1 чайной ложке перед едой 1,5 месяца.
Если у пациента наблюдается индивидуальная непереносимость облепихового масла, оно противопоказано к применению.
Также его не рекомендуется употреблять при желчнокаменной болезни, так как камни начнут передвигаться по протокам, повреждая слизистые оболочки, провоцируя кровотечения. Масло может негативно сказаться на пациентах, обладающих хроническими воспалительными заболеваниями печени, поджелудочной железы.
Оливковое масло
Оливковое масло обладает большим количеством полезных эффектов:
- антиоксидантное действие с устранением свободных радикалов и продуктов интоксикации из организма, что предотвращает развитие злокачественного новообразования из язвенной болезни;
- уничтожение бактерии хеликобактер пилори, из-за которой развиваются язвы.
Рекомендации по употреблению:
- прием 1 чайной ложки масла за 20 минут до еды на голодный желудок;
- сохранение курса лечения в течение 1 месяца.
Также можно использовать смесь оливкового масла с другими полезными веществами:
- 0,5 л оливкового масла;
- 0,5 кг меда;
- сок 2 лимонов.
Облепиховое масло или его смесь не рекомендовано при следующих заболеваниях:
- непереносимость компонентов;
- желчнокаменная болезнь;
- острое воспалительное состояние поджелудочной железы.
Компоненты тщательно перемешивают, употребляют по 1 столовой ложке за 30 минут до приема пищи. Действия повторяют 3 раза в день. Перед каждым приемом средство перемешивают, чтобы употребить сразу все полезные компоненты. Курс лечения длится 1 месяц. Зачем делать перерыв в 2 месяца, повторяют терапию.
Профилактика язвенной болезни
Язвы желудка можно избежать, если следовать некоторым правилам. В первую очередь — отказаться от вредных привычек, так как этиловый спирт и табак снижают защитные свойства слизистой оболочки и раздражают ее.
Режим питания не менее важен в профилактике: есть нужно в определенное время, интервал между приемами не должен превышать 4 часов. Нельзя есть всухомятку, так как сухая грубая пища травмирует стенки желудка.
Для тех, кто работает по ночам, рекомендуется сменить место работы, чтобы трудиться только в дневное время. Необходимо избегать стрессов, лечить воспаление желудка, гормональные заболевания, посещайте гастроэнтеролога не реже раза в полгода.
Обострение язвы. Питание и режим
Питание является вторым фактором внешней среды, обеспечивающим благополучие организма больного. Длительное пребывание на диете №1 вредно для больного, и в период предупредительной терапии назначается индивидуальное питание в зависимости от особенностей язвенной болезни и возраста больного, а в остальное время допустимо пребывание на рациональном питании.
Практика. Анамнез
Однажды ко мне на прием попал 43-летний мужчина, который чуть ли не полжизни мучился язвой 12-перстной кишки. Он регулярно лежал в стационаре, соблюдал все рекомендации врачей. После больницы страдалец ел протертую слизистую пищу, потом придерживался ограничений – не брал в рот жареного, жирного, острого, соблюдал диету №1. Тем не менее, в мае и октябре его настигало очередное обострение. При напряженной работе это всегда нарушало планы, мешало жизни.
Практика. Изменение образа жизни, режима и состава питания
Мы начали курс превентивной (предупредительной) профилактики в марте и сентябре, изменив режим питания, жёстко отказавшись от курения и употребления алкогольных напитков.
Принцип частого, дробного питании должен был строго соблюдаться. Первым делом категорически было запрещено употребление при изжоге соды (при регулярном ее приеме в почках образуются камни).
Лучше использовать пищевые продукты, обладаюшие противокислотным действием — мясо, рыбу, творог, яйца, крупяные изделия, молоко, которым еще Гиппократ заменял антацидные препараты, нейтрализующие соляную кислоту желудочного сока и обеспечивающие полноценное, разнообразное питание больного человека.
А садиться за стол своему пациенту предложила не реже, чем каждые три часа, есть в спокойной обстановке, в неутомленном состоянии, неторопливо, хорошо пережевывая пищу, получая удовольствие от ее приема, просила принять во внимание температурный режим. Если невозможно принять свежеприготовленную пищу, то хотя бы перекусить — бутерброд с мясом, рыбой, сыром, выпить молоко или съесть кисломолочный продукт. В случае язвенной болезни даже не столь важно, что ты отправляешь в рот, а сколько раз за день.
Практика. Коррекция медикаментозной терапии
Замечу, что применяемые препараты — маалокс, фосфалюгель, магалфил и др. при длительном употреблении чреваты также различными побочными действиями и в основном применяются только, когда налицо обострение язвы. Для профилактического лечения был рекомендован гастрофарм и препараты из водорослей.
Для укрепления слизистой желудочно-кишечного тракта проведен курс Энтеросана – современного биологического препарата, изготовленного из слизистой желудка цыплят.
Практика. Излечение
В мае впервые мой пациент обошелся без язвенного обострения.
Осенью он дважды в течение года и затем после третьего курса, язвы у больного не было обнаружено.
Пациент продолжил наблюдение, проводились профилактические курсы лечения, обострений язвенной болезни не было, через 10 лет пациент был снят с медицинского учета с выздоровлением.